29 жовтня, 2024
Остеопороз у ревматології: що нового?
За матеріалами науково-практичної конференції
На початку жовтня відбулася науково-практична конференція з міжнародною участю «Захворювання кістково-м’язової системи та вік». У рамках заходу експерт галузі, лікар-ревматолог, доктор медичних наук, професор Єлизавета Давидівна Єгудіна представила оглядову доповідь, що неабияк зацікавила аудиторію.
 Розпочинаючи свій виступ, Єлизавета Давидівна нагадала, що, згідно з міжнародним консенсусом, остеопороз – це системне захворювання скелета, що характеризується низькою мінеральною кістковою масою, порушенням структури кісткової тканини, підвищеною крихкістю кісток, схильністю до переломів.
Розпочинаючи свій виступ, Єлизавета Давидівна нагадала, що, згідно з міжнародним консенсусом, остеопороз – це системне захворювання скелета, що характеризується низькою мінеральною кістковою масою, порушенням структури кісткової тканини, підвищеною крихкістю кісток, схильністю до переломів.
Розрізняють:
▶ первинний остеопороз, спричинений фізіологічним процесом старіння, найпомітніший у жінок у менопаузі, але може мати місце й у будь-якої людини похилого віку без основного захворювання незалежно від статі;
▶ вторинний остеопороз, зумовлений певними захворюваннями та/або прийомом ліків.
Серед причин вторинного остеопорозу професор Є. Д. Єгудіна окремо звернула увагу на випадки його розвитку на тлі прийому лікарських засобів. Вона підкреслила, що лікарям добре відомо про остеопороз, індукований прийомом глюкокортикоїдів (ГК), але подібний ефект мають й інші групи фармакопрепаратів, наприклад протисудомні або антидепресанти. Нині ці ліки призначаються досить часто, і їхнє тривале використання може вимагати додаткового контролю за станом кісток.
Окремо лекторка зупинилась на аутоімунній ревматичній патології (як-от: ревматоїдний артрит, системний червоний вовчак, анкілозивний спондиліт) і механізмах, що призводять до втрати кісткової тканини та переломів у пацієнтів із запальними ревматичними захворюваннями. До останніх належать:
▶ патогенетичні особливості аутоімунних захворювань, які, особливо при високій активності, зумовлюють зниження щільності кісток через постійне запалення, котре впливає на кістковий метаболізм;
▶ фактори ризику, такі як вік, стать, низька фізична активність, і певні побічні ефекти лікування (наприклад, тривала іммобілізація, прийом високих доз ГК);
▶ дефіцит вітаміну D при системному червоному вовчаку, ригідність хребта при анкілозивниму спондиліті та ін.
Зазначені чинники ускладнюють підтримання в нормі мінеральної щільності кісткової тканини (МЩКТ), тому важливо регулярно контролювати її стан, а також призначати відповідне лікування та профілактичні заходи, включно з прийомом вітаміну D і кальцію.
Вплив ГК на кісткову тканину
Глюкокортикоїди є важливим компонентом терапії при ревматичних захворюваннях, оскільки допомагають знижувати запалення і контролювати симптоми. Однак, як відомо, тривале застосування ГК негативно впливає на МЩКТ, що підвищує ризик розвитку остеопорозу. Тож профілактика остеопорозу та оптимізація його лікування у таких пацієнтів є критично важливими.
Доповідачка зупинилася на даних рандомізованого подвійного сліпого плацебо-контрольованого дослідження GLORIA за участю пацієнтів із ревматоїдним артритом віком від 60 років. Було показано, що тривалий прийом преднізолону в дозі ≤5 мг не чинив значного впливу на показники МЩКТ (Boers M. et al., 2022). Утім, за словами Єлизавети Давидівни, важливою терапевтичною метою є безумовна відміна ГК у цієї категорії хворих, тому дослідження GLORIA було продовжено, й у 2023 році були опубліковані нові висновки. У них наголошується, що лікарі все ж повинні намагатися відміняти ГК. Так, 65% пацієнтів, які брали участь у дослідженні, змогли успішно відмовитися від преднізолону після 2 років застосування без загострень захворювання. Це свідчить про те, що відміна преднізолону є можливою і необхідно постійно намагатися знижувати або відміняти ГК у пацієнтів (Almayali A. A.H. et al., 2023).
В іншій роботі було встановлено, що у пацієнтів, які приймали низькі дози ГК (2,5-5 мг або <2,5 мг) протягом 6 років, відзначалося зниження МЩКТ на 4% і 2,5% відповідно. Проте, якщо таким пацієнтам призначати антиостеопоротичну терапію, показники МЩКТ зменшуються не так відчутно або навіть покращуються. Отже, для пацієнтів, які приймають ГК у дозуванні >5 мг/день, має бути обов’язково розглянута антиостеопоротична терапія. В дослідженні, присвяченому дозуванню ГК і їхньому впливу на ризик переломів, було виявлено, що пацієнти, які приймали ГК, мали підвищений ризик переломів, причому в тих, хто приймав преднізолон >5 мг/день, цей ризик був удвічі вищий порівняно з пацієнтами, які приймали менші дози. Тобто навіть прийом невеликої дози ГК потребує пильної уваги до ведення таких пацієнтів.
Лікування остеопорозу, індукованого ГК
Минулоріч були представлені американські, а цьогоріч українські настанови щодо лікування пацієнтів, які приймають ГК. Професор Є. Д. Єгудіна підкреслила, що, відповідно до цих настанов, у пацієнтів, які планують приймати преднізолон у дозі >2,5 мг/день протягом ≥3 місяців, важливо оптимізувати дієту, додати кальцій і вітамін D3, наголосити на важливості фізичної активності та модифікації способу життя. Це критично важливо, оскільки остеопороз та остеопенія зазвичай супроводжуються саркопенією.
Серед препаратів кальцію доповідачка відзначила Остіверон (Solepharm LLC, Латвія), який є мікрокристалічним гідроксиапатитним комплексом. Розробники ставили перед собою мету створити ефективний засіб для контрольованої регенерації кісткової тканини при остеопорозі, а також забезпечити її безпечну мінералізацію.
Остіверон складається з двох основних фракцій: білкової та мінеральної. Білкова фракція, представлена осеїном, сприяє І і ІІ стадіям регенерації кістки завдяки наявності трансформуючого фактора росту β та інсуліноподібних факторів росту 1 та 2 типу. Це стимулює проліферацію та диференціацію остеобластів, активує остеогенез і прискорює консолідацію кісткових уламків. Остеокальцин у складі засобу сприяє формуванню специфічних структур регенерату.
Мінеральна фракція, гідроксиапатит, має фізіологічне співвідношення кальцію до фосфору 2:1 і впливає на ІІІ та IV стадії регенерації кісток, тобто осифікацію і мінералізацію, що веде до утворення кісткового регенерату. Отже, цей мікрокристалічний гідроксиапатитний комплекс підтримує всі чотири стадії регенерації кісток, сприяючи прискоренню одужання та зниженню ризику ускладнень.
Ефективність мікрокристалічного гідроксиапатитого комплексу
У багатьох дослідженнях і метааналізах підтверджено доцільність використання мікрокристалічного гідроксиапатитного комплексу в профілактиці та лікуванні постменопаузального остеопорозу. Цей комплекс є корисним у клінічних ситуаціях, коли метаболізм кісткової тканини порушений, зокрема при вторинному остеопорозі, недосконалому остеогенезі, дефіциті мінералів і підвищених потребах у кальції.
Крім того, в дослідженнях підкреслюється, що гідроксиапатитний комплекс є ефективнішим за карбонат кальцію в підтриманні нормальної МЩКТ у жінок у постменопаузі. Як приклад Єлизавета Давидівна привела результати роботи, у якій оцінювали ефективність і безпеку осеїн-гідроксиапатитного комплексу в порівнянні з карбонатом кальцію. У дослідженні взяли участь жінки (n=851) в перименопаузі з остеопенією, які протягом 3 років приймали осеїн-гідроксиапатитний комплекс або карбонат кальцію. Виявилося, що на фоні прийому осеїн-гідроксиапатитного комплексу МЩКТ залишалася стабільною, натомість в учасниць, які приймали карбонат кальцію, спостерігалося її зниження на 3% (Castelo-Branco C. et al., 2020).
Профіль безпеки мікрокристалічного гідроксиапатитого комплексу
Безпека лікування є ключовим фактором для досягнення оптимальних результатів. Відомо, що можливі побічні ефекти, пов’язані з використанням кальцію, включають гіперкальціємію. Коли пацієнти отримують додатковий кальцій, особливо протягом перших 8 год, при досягненні високих пікових концентрацій організм може не встигати повністю засвоїти мінерал, що призводить до його виведення нирками. Таким чином, створюється додаткове навантаження на нирки, що в середньостроковій перспективі може мати наслідки та ризики виникнення патології нирок. Щоб уникнути цих проблем, важливо забезпечити повільне всмоктування кальцію. Професор Є. Д. Єгудіна привела дані незалежного рандомізованого плацебо-контрольованого дослідження за участю 100 жінок у період постменопаузи, проведеного Департаментом медицини Університету Окленда, Нова Зеландія (Reid I.R. et al., 2012). Учасниці були рандомізовані та отримували 1000 мг кальцію на добу у вигляді мікрокристалічного гідроксиапатитного комплексу StimuCal™ (Остіверон), карбонату кальцію, цитрату кальцію або плацебо. Гострі зміни рівня кальцію в крові спостерігали протягом 8-годинного періоду (рис.), а ключові біохімічні маркери обміну кісткової тканини вимірювали на початковому рівні та через 3 місяці як показник ефективності.
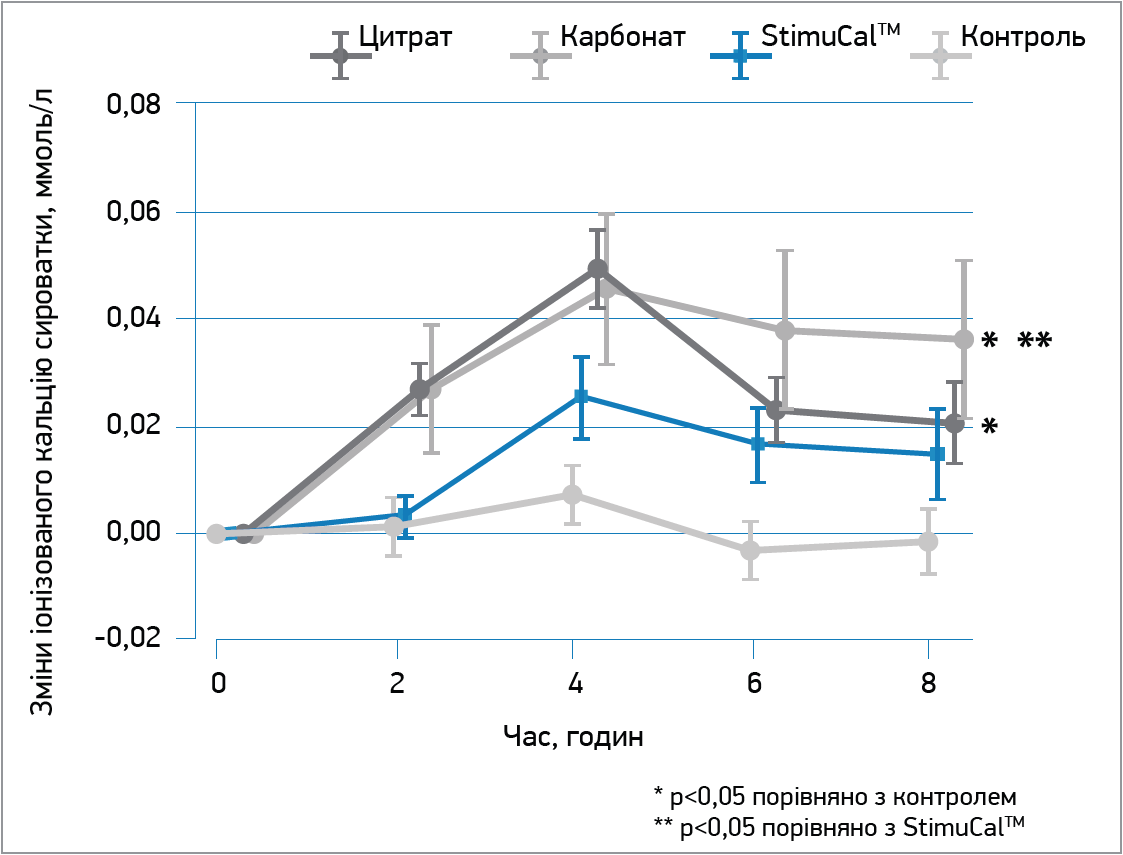
Рис. Пікові сироваткові рівні кальцію протягом 8 годин після прийому мікрокристалічного гідроксиапатитного комплексу StimuCalTM (Остіверон) і такої ж кількості кальцію у формі карбонату чи цитрату (адаптовано за Reid I.R. і співавт., 2012)
Результати показали, що пікові рівні кальцію в крові були на 45-49% нижчими після прийому StimuCal™ (Остіверон), ніж після прийому такої ж кількості карбонату або цитрату кальцію. Після 3 місяців безперервного прийому досліджуваних форм кальцію здатність StimuCal™ пригнічувати ключові маркери оновлення кісткової тканини була ідентичною здатності карбонату кальцію та цитрату кальцію. Автори роблять висновок, що StimuCal™ (Остіверон) забезпечував менші пікові рівні іонізованого кальцію та мав зіставний вплив на обмін кісток. Тому StimuCal™ (Остіверон) може бути безпечнішою формою кальцію в лікуванні остеопорозу.
Нові дослідження та перспективи
Заключну частину своєї доповіді пані Єгудіна присвятила новим дослідженням у царині ревматології. Так, вона зазначила, що ще в 2010 році спеціалісти попереджали про підвищений ризик переломів на тлі прийому інгібіторів протонної помпи (ІПП). Проблемою є те, що ці препарати є безрецептурними і неконтрольовано приймаються мільйонами осіб у всьому світі. Цього року було опубліковано наукову працю щодо впливу ІПП на здоров’я кісток у пацієнтів із ревматичними захворюваннями. Показано, що ті, хто регулярно приймав ІПП, мали нижчу мінімальну МЩКТ у шийці стегнової кістки та поперековому відділі хребта (Palmowski A. et al., 2024).
Згадала доповідачка й про дослідження, що стосується так званого каскаду переломів, коли за відсутності лікування в разі великого остеопоротичного перелому можна очікувати, що у пацієнта відбудеться інший. Утім, нещодавно вчені з’ясували, що не тільки великі остеопоротичні переломи, а й усі нещодавні переломи підвищують ризик подальших переломів (Axelsson K. F. et al., 2023).
Ще одна робота, про яку розповіла Єлизавета Давидівна, стосувалася впливу остеопорозу та ліків від остеопорозу на загоєння переломів. Встановлено відсутність негативного впливу остеопорозу на загоєння переломів, але, якщо йдеться про низькоенергетичний перелом, необхідно терміново зменшити ризик наступного перелому шляхом призначення антирезорбтивної терапії.
Висновки
- Для захисту кісток пацієнтів необхідна оптимізація контролю захворювання, включно з відповідним дозуванням ГК.
- Усім дорослим пацієнтам за необхідності слід рекомендувати додатковий прийом кальцію. Варто звернути увагу на мікрокристалічний гідроксиапатитний комплекс Остіверон, здатний контролювати процес регенерації кісткової тканини, скорочуючи терміни одужання та запобігаючи розвитку ускладнень. Це кальцій із повільною абсорбцією, який не створює гострих пікових концентрацій у крові та є більш безпечною формою кальцію, що допомагає уникнути побічних ефектів.
- Слід приділяти першочергову увагу перевагам лікування остеопорозу та нагальній потребі зменшити неминучий ризик повторних переломів.
Підготувала Юлія Котикович
Медична газета «Здоров’я України 21 сторіччя» № 18 (579), 2024 р



