12 вересня, 2023
Місце β-блокаторів у лікуванні артеріальної гіпертензії
За матеріалами Науково-практичної конференції «Артеріальна гіпертензія: коморбідність і супутні захворювання» (1‑2 червня 2023 року)
Артеріальна гіпертензія (АГ) є одним із найпоширеніших серцево-судинних захворювань (ССЗ) як в Україні, так і у всьому світі. Вона супроводжується досить високим ризиком розвитку серцево-судинних (СС) подій, наслідком яких стають або інвалідизація пацієнтів, або летальні випадки. У цьому контексті велике значення має своєчасна та адекватно підібрана гіпотензивна терапія. Про основні сучасні підходи до вибору антигіпертензивної терапії, зокрема про роль b-блокаторів у лікуванні АГ, у форматі питання-відповідь розповіла професорка кафедри кардіології, лабораторної та функціональної діагностики Харківського національного університету імені В.Н. Каразіна (м. Харків), докторка медичних наук Лариса Миколаївна Яковлева.
? Чи розглядають частоту серцевих скорочень (ЧСС) як чинник, що має вплив на СС-ризики в пацієнтів з АГ?
– Так, безперечно. Як відомо, гіперактивація симпато-адреналової системи в будь-якому випадку супроводжується підвищенням ЧСС, що надалі сприятиме збільшенню СС-ризику та розвитку різноманітних СС-ускладнень. Простими характерними ознаками гіперактивації симпато-адреналової системи є підвищення артеріального тиску (АТ) >140/90 мм рт. ст. і ЧСС >80 уд./хв.
І це важливо, оскільки результати декількох клінічних досліджень переконливо довели негативний вплив підвищеної ЧСС на прогноз і ризик розвитку ускладнень у пацієнтів з АГ. В одному з таких клінічних досліджень продемонстровано, що частота несприятливих подій (серцева недостатність (СН), раптова серцева смерть (РСС), інфаркт міокарда (ІМ), інсульт, смерть від усіх причин) у групах пацієнтів із підвищеною ЧСС була на 53% вища, ніж у групах осіб із ЧСС у межах норми (Julius et al., 2012). Результати цих клінічних досліджень знайшли своє відображення в рекомендаціях Європейського товариства кардіологів (ESC, 2018) та Європейського товариства гіпертензії (ESH, 2018) щодо лікування АГ. У них до чинників, що мають вплив на СС-ризик у пацієнтів з АГ, було також віднесено ЧСС >80 уд./хв і психо-емоційний стрес як стани, наслідком яких є гіперактивація симпато-адреналової системи.
? Чи змінилися позиції β-блокаторів у лікуванні пацієнтів з АГ?
– У вищезгаданих рекомендаціях майже не змінилися. Практично для всіх хворих з АГ як засоби базової гіпотензивної терапії рекомендовано інгібітори ангіотензинперетворювального ферменту (іАПФ), блокатори ренін-ангіотензивних рецепторів, β-блокатори, антагоністи кальцієвих каналів і діуретики (тіазидні та тіазидоподібні), що продемонстрували позитивний ефект на зниження АТ та СС-ризику в рандомізованих клінічних дослідженнях (РКД). Комбінації β-блокаторів з іншими гіпотензивними препаратами рекомендовано у разі стенокардії напруги, перенесеного ІМ, хронічної СН та для контролю серцевого ритму (клас рекомендацій І, рівень доказовості А).
Водночас у деяких національних рекомендаціях позиції β-блокаторів у лікуванні АГ змістилися на 2-ге місце. Це обумовлено результатами потужного Кохранівського огляду, який засвідчили, що β-блокатори порівняно з іншими антигіпертензивними препаратами (не плацебо) мають менший вплив на зниження смертності. Власне, вони виявилися менш ефективними щодо профілактики інсульту у хворих з АГ. Проте треба зазначити, що найчастіше застосовуваним (75% випадків) β-блокатором був атенолол. Крім цього, β-блокатори є дуже різноманітною групою лікарських засобів і суттєво відрізняються між собою за фармакодинамічними й фармакокінетичними властивостями (Wiysonge et al., 2017). Тож зазначений Кохранівський огляд не повною мірою враховує можливі показники ефективності всіх β-блокаторів.
До речі, зовсім іншу думку щодо ефективності β-блокаторів у лікуванні АГ можна знайти в одній із нещодавніх публікацій. Її автори вважають, що зміщення β-блокаторів із ключових позицій у лікуванні АГ є необґрунтованим. Пацієнти з АГ мають близько 50 різних супутніх станів, які потребують призначення β-блокаторів і де-факто за таких умов ця група лікарських засобів стає препаратами вибору (Esler et al., 2022), що стало підґрунтям до оновлення рекомендацій по АГ 2023.
Також за різних клінічних ситуацій β-блокатори досить добре комбінуються з іншими гіпотензивними препаратами.
Одним із підтверджень вагомого впливу β-блокаторів на прогноз у пацієнтів із ССЗ є результати когортного аналізу довготривалої ефективності бісопрололу в пацієнтів з уперше виявленою АГ 1-го ступеня у Великій Британії. Період спостереження становив 14 років.
Основною метою аналізу, як зазначають дослідники, було порівняння впливу бісопрололу, інших β-блокаторів і гіпотензивних препаратів на довгостроковий ризик смертності та СС-подій у хворих з АГ. Уже за 2 роки в пацієнтів, які стартово отримували бісопролол, ризик розвитку несприятливих СС-подій був суттєво нижчим, ніж у двох інших групах (на 66% у групі, де приймали інші β-блокатори, на 48% у групі, де застосовували інші гіпотензивні препарати). Показово, що через 14 років на тлі застосування β-блокаторів достовірно знизився рівень загальної смертності (Sabido et al., 2018).
? Коли є виправданою стартова монотерапія β-блокаторами в пацієнтів з АГ?
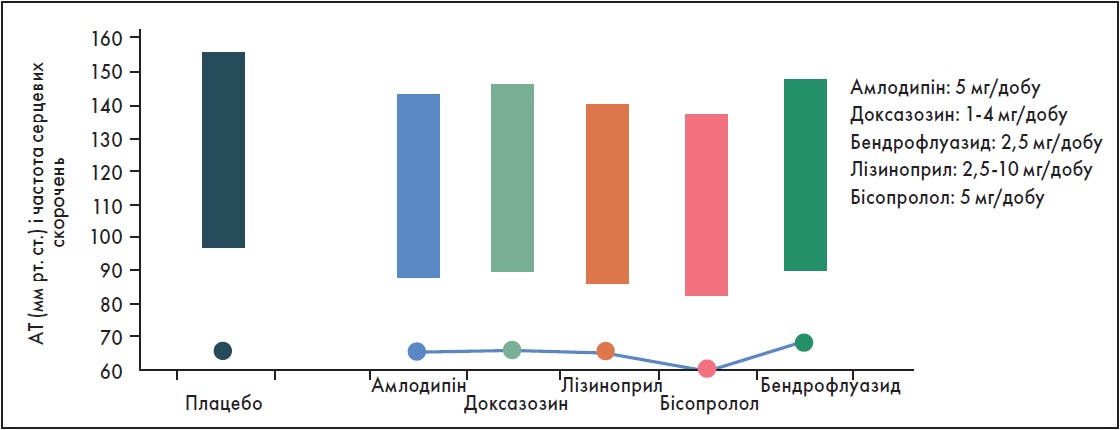
– Як правило, таку терапію застосовують у пацієнтів з АГ без уражень органів-мішеней. Наприклад, у рандомізованому подвійному сліпому перехресному дослідженні ADLIB пацієнтам молодого і середнього віку (28‑55 років) з АГ 1-го ступеня призначали засоби однієї із таких чотирьох груп антигіпертензивних препаратів – α-адреноблокатори, β-блокатори, блокатори кальцієвих каналів та іАПФ. Із групи β-блокаторів хворим призначали бісопролол (5 мг/добу). За даними дослідження, бісопролол був найефективнішим гіпотензивним препаратом порівняно з іншими антигіпертензивними лікарськими засобами за регулярного застосування впродовж 6 тиж. (рис. 1) (Deary et al., 2002; Cruickshank et al., 2011).
Рис. 1. Ефективність бісопрололу в чоловіків середнього віку з артеріальною гіпертонією (дослідження ADLIB)
Адаптовано за A.J. Deary et al., 2002; J.M. Cruickshank et al., 2011.
Слід зазначити, що кожен із цих препаратів був кращим, аніж плацебо, і, відповідно, забезпечував зниження АТ. Але в описаному дослідженні за медіану брали саме амлодипін, тоді як бісопролол виявився кращим щодо зниження не лише систолічного АТ, але й діастолічного.
Чи важливо це? Так, адже в більшості випадків основна увага лікаря спрямована на зниження систолічного АТ і на його вплив на прогноз у когорті пацієнтів з АГ. Проте, як відомо, до 50-річного віку зростає насамперед діастолічний АТ, який у молодих пацієнтів більшою мірою асоціюється з ризиком розвитку несприятливих СС-подій. Дані метааналізу 61 рандомізованого клінічного дослідження (>1 млн пацієнтів, зокрема 120 тис. летальних випадків, пов’язаних з інсультом та ішемічною хворобою серця [ІХС]) продемонстрували, що в осіб віком <50 років переважає «діастолічна АГ», а в старшому віці – «систолічна АГ»» (Lancet, 2002).
В одному з національних клінічних досліджень було описано, що β-адреноблокатори розглядають як важливу стратегію контролю симпатикотонії під час ведення військовослужбовців після бойової травми з підвищеним АТ, а також у разі травм серця. Отже, виявлення, контроль і корекція гіперактивності симпатичної нервової системи є обов’язковою умовою лікування постраждалого після бойової травми принаймні впродовж першого року (Сидорова та ін., 2022).
У хворих з АГ є й інші чинники СС-ризику та супутні захворювання, що зумовлюють підвищення симпатичного тонусу нервової системи, як-от: ендотеліальна дисфункція, інсулінорезистентність, ожиріння переважно центрального типу, цукровий діабет ІІ типу та ін. (Cruickshank et al., 2002; Palatini et al., 2013; Poitras et al., 2013).
– Насамперед треба зауважити, що сьогодні β-блокатори посідають лідируючі позиції в лікуванні таких пацієнтів, оскільки, крім зниження АТ, допомагають контролювати симптоми ішемії та стенокардії. Відповідно до рекомендацій ESC (2018) монотерапію β-блокаторами слід розглядати як у молодих пацієнтів з АГ 1-го ступеня та низьким СС-ризиком, так і в літніх осіб (>80 років).
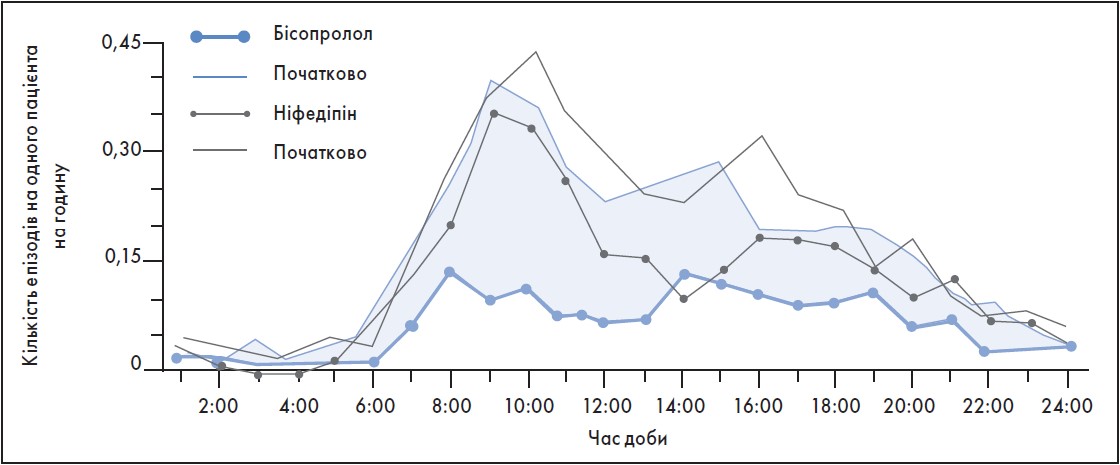
У мультицентровому рандомізованому подвійному сліпому дослідженні TIBBS (Total Ischemic Burden Bisoprolol Study) вивчали ефективність бісопрололу (Конкор) у хворих зі стабільною стенокардією, порівнюючи з ніфедипіном. Відомо, що ІХС у жінок верифікували за допомогою коронаровентрикулографії, а в чоловіків – на підставі позитивних результатів навантажувального тесту. Результати цього дослідження продемонстрували, що за призначення Конкору (оригінального бісопрололу) практично в кожного 2-го пацієнта вдавалося нівелювати напади не лише стенокардії, але й безбольової ішемії. Найбільшу ефективність Конкору спостерігали в ранкові години (на 68% у період з 8-ї до 9-ї години ранку). На тлі застосування вказаного препарату у 52,5% пацієнтів повністю були усунуті епізоди ішемії. Дуже важливо, що в зазначеному дослідженні в пацієнтів з ІХС застосування Конкору асоціювалося з позитивним впливом на віддалений прогноз. Так, за 2 роки з моменту призначення препарату ризик несприятливих СС-подій знизився на 33% (рис. 2) (Amim et al., 1995).
Рис. 2. Ефективність бісопрололу (Конкор) у пацієнтів зі стабільною стенокардією (дослідження TIBBS)
Адаптовано за T. Amim et al., 1995.
Відповідно до сучасних європейських рекомендацій ідеальний β-блокатор має такі властивості: селективність – мінімальний профіль побічних дій і метаболічна нейтральність; достатній контроль ЧСС (у спокої – 60 уд./хв) – контроль нападів стенокардії, поліпшення прогнозу; можливість застосування раз на добу – більша прихильність до лікування, відсутність синдрому відміни. Тільки за таких умов можна ефективно контролювати напади стенокардії.
В одному з клінічних досліджень також вивчали вплив β-блокаторів (небіволол, бісопролол, карведилол) щодо зниження ЧСС. Найкращий результат продемонстрував бісопролол у дозі 5 мг/добу (Stashitzky et al., 2006).
Бісопролол є високоселективним β-блокатором, тому з обережністю його можна застосовувати у хворих із бронхіальною астмою. Як відомо, індекс його кардіоселективності удвічі-втричі вищий, ніж в інших β-адреноблокаторів (Карпов та ін., 2018).
– Слід зауважити, що 2015 року поширеність ХОЗЛ у всьому світі становила 174 млн випадків. Майже в половини цих пацієнтів основною причиною смерті є ССЗ. Порівняно із загальною популяцією у хворих на ХОЗЛ ризик розвитку інсульту вищий в 1,5 раза, ІМ – у 2,5 раза, СН – у 4 рази (Quaderi et al., 2018; Farsang et al., 2016).
В одному з клінічних досліджень бісопролол у хворих із ХОЗЛ і СН продемонстрував зниження частоти загострень обох захворювань та зменшення ризику госпіталізації. Період спостереження становив 40 міс. (Kubota et al., 2015).
Ще в одному ретроспективному загальнонаціональному популяційному когортному дослідженні ТNHIRD (Taiwan National Health Insurance Research Database) бісопролол мав переваги щодо зниження загальної смертності в пацієнтів із СН та ХОЗЛ порівняно з карведилолом і метопрололом. Період спостереження – 4 роки (Chang et al., 2016).
З огляду на це у сучасних міжнародних настановах (Global Obstructive Lung Disease, 2020) щодо лікування пацієнтів із ХОЗЛ рекомендовано використовувати β1-селективні блокатори.
– Представники цієї групи препаратів повинні мати керований метаболізм. Власне, Конкору притаманний потужний, але передбачуваний β1-блокувальний ефект. Препарат має збалансовану фармакокінетику та високу біодоступність. Крім того, Конкор майже не метаболізується в печінці, адже є готовим лікарським засобом, а не «проліками». Це варто брати до уваги, призначаючи його комбінації з іншими лікарськими засобами (Poirier et al., 2014).
– Позитивний вплив β-блокаторів на смертність і ризик госпіталізації спостерігають також у пацієнтів із СН зі зниженою фракцією викиду лівого шлуночка (ФВ ЛШ) та супутньою ХХН. Так, за даними метааналізу шести клінічних досліджень, у яких порівнювали застосування бісопрололу, карведилолу, метопрололу, небівололу і ацебутололу з плацебо, підтверджено значне зниження смертності від усіх причин, зокрема СС-смертності, на 28 і 34% відповідно (Badve et al., 2011).
У РКД CIBIS-II вчені підтвердили позитивний вплив бісопрололу на загальну смертність і госпіталізацію внаслідок СН у хворих із ХСН та зниженою ФВ ЛШ незалежно від стадії ХХН. Абсолютна користь бісопрололу була більшою в пацієнтів із СН та зниженою функцією нирок, ніж без ХХН (Castagno et al., 2010).
– Як відомо, β-блокатори є антиаритмічними препаратами ІІ класу. Вони зменшують вплив симпатичної нервової системи на провідну систему серця та подовжують атріовентрикулярну провідність, своєю чергою, знижучи ЧСС і частоту рецидивів ФП. Відповідно до настанов ESC та Американської асоціації серця (AHA) пероральна терапія β-блокаторами рекомендована для контролю ЧСС у пацієнтів із пароксизмальною, персистуючою або постійною ФП (клас рекомендацій I, рівень доказовості A-B).
Крім того, терапія β-блокаторами рекомендована для запобігання рецидиву ФП за гіпертрофічної кардіоміопатії, у пацієнтів із СН, гострим коронарним синдромом і гіпертиреозом.
Підготувала Людмила Оніщук
UA-CONC-PUB-082023-123