27 вересня, 2023
Кардіометаболічне здоров’я: всеохоплювальна парадигма довголіття
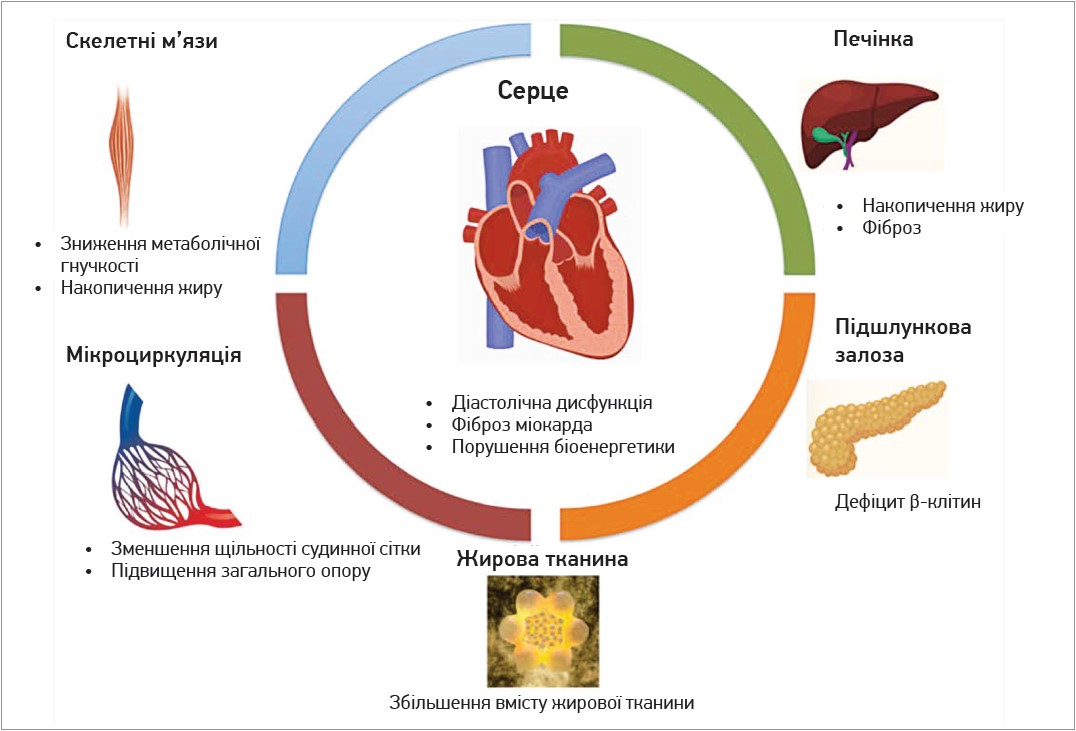
 Як дозволяють зрозуміти нові наукові публікації та рекомендації міжнародних фахових товариств, світова медична спільнота відмовляється від парадигми серцево-судинних захворювань (ССЗ) як переліку конкретних нозологій з певними алгоритмами лікування на користь парадигми кардіометаболічного здоров’я (КМЗ), отже, кардіометаболічних хвороб (КМХ). Це пояснюється тим, що за результатами численних доклінічних та клінічних випробувань остаточно з’ясовано, що ССЗ споріднені з такими метаболічними розладами, як цукровий діабет (ЦД), ожиріння, неалкогольна жирова хвороба печінки тощо (рис. 1).
Як дозволяють зрозуміти нові наукові публікації та рекомендації міжнародних фахових товариств, світова медична спільнота відмовляється від парадигми серцево-судинних захворювань (ССЗ) як переліку конкретних нозологій з певними алгоритмами лікування на користь парадигми кардіометаболічного здоров’я (КМЗ), отже, кардіометаболічних хвороб (КМХ). Це пояснюється тим, що за результатами численних доклінічних та клінічних випробувань остаточно з’ясовано, що ССЗ споріднені з такими метаболічними розладами, як цукровий діабет (ЦД), ожиріння, неалкогольна жирова хвороба печінки тощо (рис. 1).
До речі, останній термін нещодавно став застарілим: Американська асоціація вивчення хвороб печінки у червні цього року ввела нову номенклатуру гепатологічних захворювань, яка передбачає заміну терміна «неалкогольна жирова хвороба печінки» на «стеатотична хвороба печінки, асоційована з метаболічною дисфункцією» (AASLD, 2023).
Рис. 1. Структурні та функціональні зміни при КМХ (Kumar V. et al., 2017)
Механізми спорідненості ССЗ із метаболічними хворобами містять такі спільні ланки патогенезу, як дисліпідемія, порушення толерантності до глюкози, інсулінорезистентність, хронічне низькоінтенсивне запалення. Так, дисглікемія спостерігається в ⅔ осіб із ССЗ (Ferrannini G. et al., 2020). Нові класи препаратів продовжують розмивати межі між традиційно окремими спеціальностями – кардіологією та ендокринологією. Зокрема, інгібітори натрійзалежного котранспортера глюкози 2 типу, розроблені для лікування ЦД 2 типу, довели свою здатність покращувати прогноз ССЗ (Reiter-Brennan C. et al., 2021).
Одна з переваг такого зсуву парадигм – зміщення акценту з лікування на профілактику й активну пропаганду здорового способу життя (Lloyd-Jones D.M. et al., 2010; Labarthe D.L. et al., 2016). Коли йдеться про КМЗ, розуміють, що підґрунтям стану серця є метаболічний фон організму; саме його слід моніторувати та коригувати, якщо хочемо уникнути не лише серцево-судинних подій, а навіть і хронічних ССЗ. Отже, в парадигмі КМЗ не фокусують уваги на підвищених рівнях окремих лабораторно-інструментальних показників чи окремих ССЗ, а оцінюють стан здоров’я пацієнта комплексно, намагаючись підтримувати всі ключові показники метаболічного фону в межах норми.
Наразі одночасно спостерігають дві протилежні тенденції: зменшується смертність від ССЗ завдяки багатокомпонентній терапії відповідно до рекомендацій; водночас погіршується загальне КМЗ світової популяції. За даними масштабного дослідження NHANES (National Health and Nutrition Study), у 2017-2018 рр. лише в 6,8% американських дорослих відзначалося оптимальне КМЗ (критеріями останнього були індекс маси тіла, показники ліпідів і глюкози, рівень артеріального тиску та анамнез ССЗ), що гірше за показники 1999-2000 рр. Найвираженішими несприятливими тенденціями виявилися зростання поширення ожиріння та погіршення контролю глюкози; натомість поширеність ССЗ залишилася сталою, а середньостатистичний ліпідний профіль навіть покращився. Цікаво, що стан КМЗ не залежав від рівня достатку людини, але був гіршим в осіб без вищої освіти (O’Hearn M. et al., 2022). Це обумовлює важливість урахування в лікуванні соціальних детермінант пацієнта. До речі, підсумковий документ саміту Американської асоціації серця щодо діабету та КМЗ підкреслює важливість роботи з людьми в усіх можливих соціальних спільнотах: «працюйте з людьми там, де вони живуть, працюють і поклоняються богу» (Sasson C. et al., 2018). Останній пункт є особливо важливим для України, де релігія відіграє вагому роль у житті людей (насамперед це стосується осіб похилого віку – основних пацієнтів сімейного лікаря). Уявіть собі, що в невеликому карпатському селі, віддаленому від великих міст, про важливість щеплень від грипу чи своєчасних візитів до лікаря нагадує священник або що лікар проводить невелику зустріч-лекцію в дворі церкви одразу після недільної служби. Тож у високорелігійних громадах такі заходи змогли б суттєво популяризувати знання щодо КМЗ та інших медичних питань.
Ще один висновок вищезазначеного саміту полягає у тому, що необхідно працювати з молоддю (Sasson C. et al., 2018). Кардіоваскулярний ризик дорослого частково визначається пренатальними факторами та факторами раннього життя: масою тіла при народженні, наявністю / тривалістю грудного вигодовування, типом і часом упровадження прикорму (Drozdz D. et al., 2021), тому доцільно роз’яснювати засади КМЗ підліткам, які невдовзі перейдуть до групи молодих дорослих та потенційних батьків. Узагалі для кожної вікової групи існують свої найважливіші аспекти КМЗ і власні оптимальні умови їхньої пропаганди (рис. 2).
Рис. 2. Формування КМЗ на різних етапах життя (Lloyd-Lones D.M. et al., 2022)
Хоча загальновизнаного визначення КМЗ не існує, установлено таке: що кращим є стан КМЗ пацієнта, то меншим буде ризик надлишкової маси тіла / ожиріння, інсулінорезистентності, ЦД 2 типу, гіпертригліцеридемії, артеріальної гіпертензії, наростання вмісту С-реактивного білка та розвитку ССЗ (Johnson M. et al., 2019). Так, в осіб, які мали середню та високу оцінку КМЗ, уже через 7,6 року спостереження спостерігалася на 40 та 58% відповідно менша смертність від усіх причин, ніж в осіб із низькою оцінкою. Стан КМЗ практично лінійно корелював зі смертністю від усіх причин і смертністю від ССЗ. Показники, які враховувалися під час оцінки КМЗ: якість сну, харчування, рівень фізичної активності, вживання нікотину, індекс маси тіла, показники ліпідів та глюкози, рівень артеріального тиску. Автори встановили, що серед усіх цих показників найбільший вплив на смертність від усіх причин мали статус куріння, харчування, рівень фізичної активності (тобто ті показники, що коригуються переважно нефармакологічними методами, на відміну від дисліпідемії та гіперглікемії, які зазвичай лікують медикаментозно) (Sun J. et al., 2023). Незважаючи на це, метаболічні розлади в пацієнтів із ССЗ часто залишаються недіагностованими та нелікованими, збільшуючи серцево-судинну смертність.
C. Reiter-Brennan і співавт. (2021) відзначають, що в наявних системах медичної допомоги кардіометаболічні пацієнти не отримують оптимального лікування. Однією із причин цього, на думку цих авторів, є те, що у веденні хворого відсутній головний спеціаліст, який координує лікування, а кардіологи й ендокринологи лікують винятково «свої» патологічні стани, не приділяючи належної уваги змінам способу життя та психологічному консультуванню. В результаті цього пацієнти кардіометаболічного профілю отримують фрагментарні втручання водночас із надмірною кількістю діагностичних обстежень, що збільшує витрати на лікування, а також підвищує ризик лікарських взаємодій.
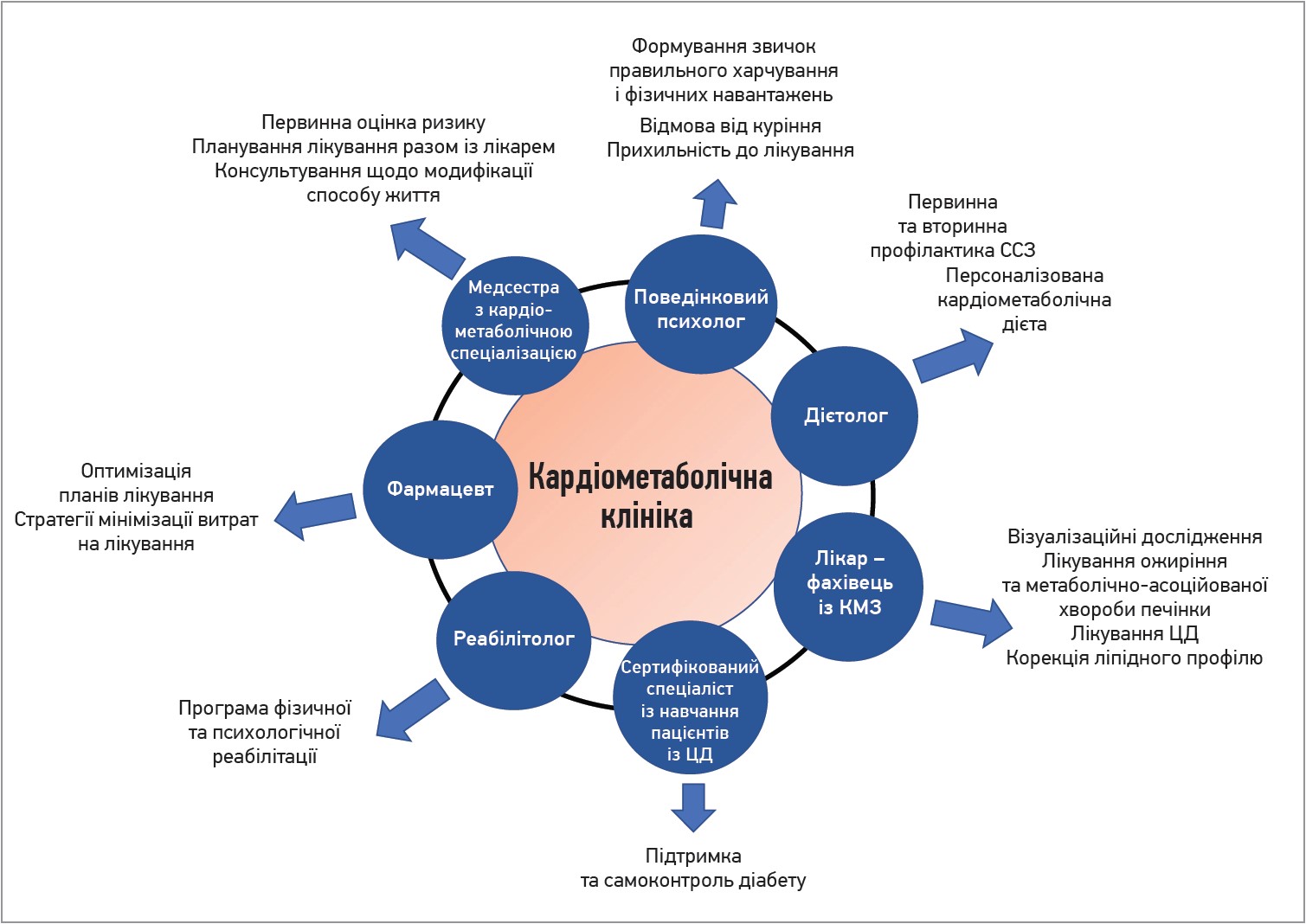
Автори пропонують запровадити окрему лікарську спеціальність, спрямовану займатися кардіометаболічною медициною у формі амбулаторного прийому, а також навіть створити клініки кардіометаболічного профілю, персонал яких складатиметься зі спеціалізованих на КМХ лікарів і медсестер, дієтологів, діабетологів, психологів (рис. 3). Міждисциплінарний підхід до лікування КМХ здатен покращити прогноз пацієнтів, а також зменшити сумарні витрати на їхнє лікування (Reiter-Brennan C. et al., 2021).
Рис. 3. Комплексний підхід до лікування КМХ у рамках кардіометаболічної клініки
Утім, наразі створення окремої лікарської спеціальності фахівця із КМХ в Україні, імовірно, не є доцільним, але така клініка чи хоча б кабінет КМЗ цілком можуть бути організовані на базі кожної поліклініки або лікарні. Із цією метою варто створити спеціальний навчальний курс щодо КМЗ, після проходження якого сімейні лікарі, терапевти, кардіологи розширили б межі свого підходу до пацієнтів і змогли б проводити лікувальні та профілактичні заходи набагато ефективніше. До речі, в запропонованій С. Reiter-Brennan і співавт. (2021) моделі кардіометаболічної клініки консультування щодо способу життя проводить медсестра, що цілком реально здійснити в умовах України після відповідного навчання медсестер.
Наріжним каменем досягнення і підтримки КМЗ є освіта пацієнтів. Безумовно, зараз усім доступні міжнародні рекомендації, викладені в мережі у вільному доступі, а також онлайн-перекладачі, які руйнують мовний бар’єр, але не варто цілковито покладатися на самоосвіту хворих, оскільки не кожен із них є достатньо мотивованим, аби самостійно шукати необхідні поради. Крім того, в сучасних умовах перевантаження інформацією пацієнт не завжди здатен виокремити дійсно правильні принципи від хибних, а також може потрапити на гачок недобросовісних реклам, які пропагують неефективні чи навіть небезпечні дієти, методи схуднення або способи припинення куріння. В ідеалі лікар у спеціально виділений для цього (й оплачуваний) робочий час мав би ознайомитися з наявними публікаціями щодо КМЗ, а також представити охочим невелику лекцію-презентацію стосовно здорового способу життя і харчування, здатних запобігти розвитку ССЗ. Доцільною була б і розробка лаконічних друкованих пам’яток щодо цього питання, оскільки серцеві хвороби дотепер оточені хмарою міфів, забобонів і упереджень, які складно розвіяти. Малоймовірно, що кожен медичний працівник (не кажучи про пацієнтів) правильно надасть відповіді на такі запитання: чи можна пити каву за артеріальної гіпертензії? Чи є гімалайська сіль менш шкідливою, ніж звичайна кухонна?
Щороку мільярди доларів витрачаються на лікування ССЗ, інсультів, ЦД 2 типу, артеріальної гіпертензії та ожиріння, яким можна запобігти, запровадивши здоровий спосіб життя. Кардіоваскулярне старіння та атеросклеротичні процеси в організмі людини розпочинаються дуже рано, ймовірно, ще у внутрішньоутробному періоді. Надалі людина протягом декад життя підлягає впливу факторів ризику, що завершується розвитком хвороб органів-мішеней. Натомість за оптимального метаболічного фону ризик розвитку ССЗ протягом життя є достовірно меншим (навіть з урахуванням більшої очікуваної тривалості життя). Отже, мінімізувати вплив кардіоваскулярних факторів ризику потрібно з народження і протягом усього життя.
Безумовно, неможливо уникнути вікового накопичення ушкоджень клітин на молекулярному рівні, що обумовлює кардіоваскулярне старіння із прогресивним погіршенням структури, функції серця і судин, наприклад, наростанням жорсткості артерій, міокарда. Однак слід нагадувати собі, що саме собою старіння не провокує ССЗ. Натомість постійний нездоровий спосіб життя (надмірна калорійність раціону, неправильне харчування, малорухливий спосіб життя, психологічні стреси, куріння) пришвидшує погіршення стану серцево-судинної системи, різко підвищуючи ризик розвитку ішемічної хвороби серця, інсульту, серцевої недостатності, аневризми аорти, хвороби периферійних артерій, судинної деменції, хронічних нефропатій. Експериментальні та клінічні дослідження свідчать, що обмеження калорійності раціону з підтримкою належних співвідношень білків, жирів, вуглеводів, а також достатнього вмісту вітамінів, мікронутрієнтів дозволяє сповільнити накопичення молекулярних змін, які сприяють кардіоваскулярному старінню. Модифікацію харчування слід поєднувати з регулярними фізичними навантаженнями, зниженням стресу за допомогою технік осмисленості (mindfulness) та відмовою від куріння (Fontana L., 2018).
Нерідко і лікар, і пацієнт фокусуються винятково на фармакотерапії; натомість дієвий та безпечний метод лікування і профілактики ССЗ, як-от модифікація способу життя, залишається поза увагою обох учасників терапевтичного процесу. Модифікація способу життя передбачає не лише надану нашвидкуруч пораду їсти менше солі, а складання разом із пацієнтом продуманого раціону та плану фізичних навантажень з обов’язковим установленням досяжних вимірюваних цілей (наприклад, за масою тіла, його індексом, артеріальним тиском, результатом тесту із 6-хвилинною ходьбою тощо). Крім того, доцільним є ретельне консультування щодо шкідливих звичок, можливо, за участю психолога.
Що стосується харчування за КМХ, то опитування сімейних лікарів, проведене H.S. Rathomi та співавт. (2023), продемонструвало, що лікарі не завжди звертають увагу на корекцію дієти пацієнта з надмірною масою тіла, а коли і надають поради щодо цього питання, то вони виявляються досить обмеженими. Автори наголошують на необхідності підвищення усвідомлення ожиріння як хвороби, яка потребує обов’язкового лікування, а також на тому, що хворому слід не лише повідомити про потребу в зменшенні сумарної калорійності раціону, а й пояснити, які саме продукти мають становити основу дієти.
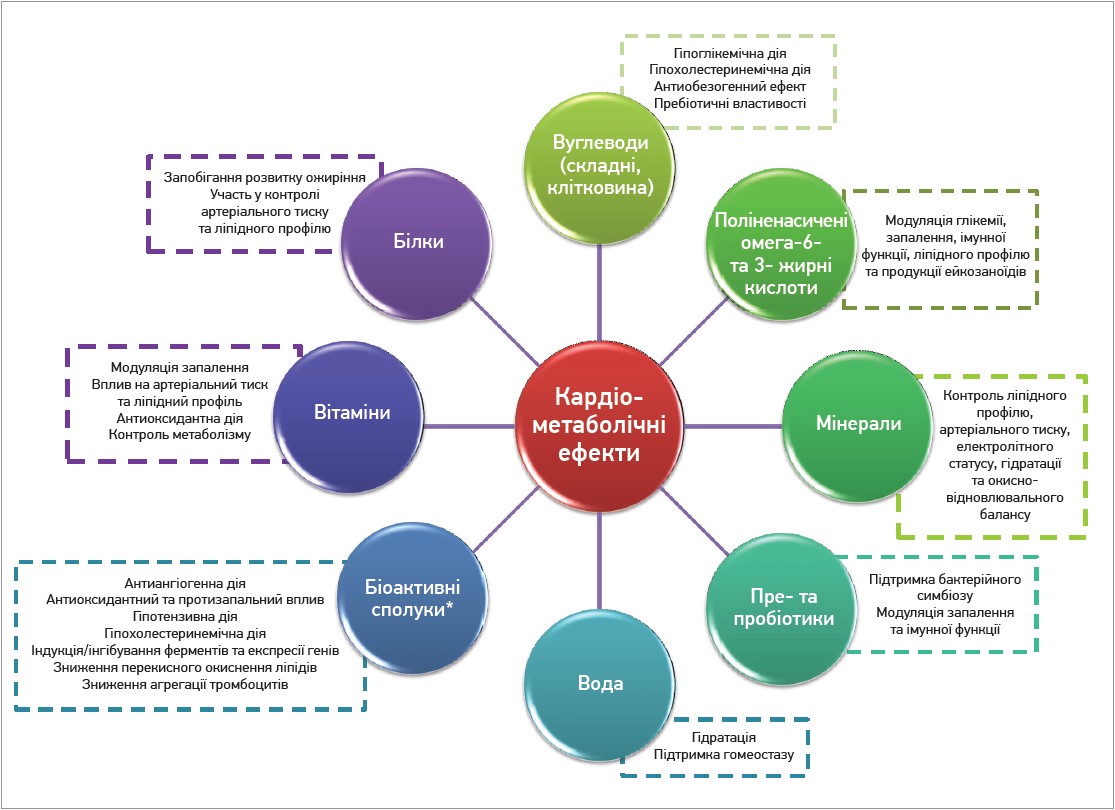
Асоційований з цивілізаційним поступом перехід із рослинної їжі та нежирного м’яса на т. зв. західну дієту, збагачену обробленим м’ясом, рафінованими злаками (а також доданий цукор, натрій та насичені жири), несприятливо вплинув на здоров’я населення всього світу. Несприятливий патерн харчування погіршує КМЗ, оскільки створює в організмі мікросередовище, яке сприяє запуску прозапальних метаболічних каскадів. Для підтримки КМЗ раціон має складатися переважно з рослинної їжі та містити необхідну кількість омега‑3 і омега‑6 поліненасичених жирних кислот, інших біоактивних сполук (каротиноїдів, флавоноїдів, ізофлавонів, поліфенолів, фітостеролів, танінів тощо) (рис. 4). Формування правильних харчових звичок слід розпочинати ще в дитинстві (Johnson M. et al., 2019).
Рис. 4. Сприятливі кардіометаболічні ефекти основних нутрієнтів
Примітка: * каротиноїди, флавоноїди, ізофлавони, поліфеноли, фітостероли, таніни тощо.
Урбанізація, значне поширення використання автомобільного транспорту, автоматизація більшості робочих процесів і збільшення користування комп’ютерною технікою зумовили те, що в світовій популяції збільшується поширеність малорухливого способу життя. Останній слід відрізняти від недостатнього рівня фізичної активності. Термін «малорухливий спосіб життя» в прямому значенні передбачає проведення більшості періоду неспання в сидячому положенні, тобто можна виконувати рекомендовану кількість фізичної активності та все одно належати до категорії осіб, які ведуть малорухливий спосіб життя. Дослідження показують, що переривання перебування в сидячому положенні короткими інтервалами стояння або легкої фізичної активності (по 2-3 хв 1 р/20-30 хв) достовірно покращує метаболічний профіль, зменшує утомлюваність, а також навіть знижує показники смертності від усіх причин (Vincent G.E. et al., 2017). Про це варто повідомляти пацієнтам, які працюють в офісах або ведуть малорухливий спосіб життя з інших причин.
Лікарі часто зустрічаються з тим, що хворі, котрі мають значні фізичні навантаження під час роботи, з недовірою зустрічають пораду підвищувати фізичну активність. Може існувати й інша ситуація: знаючи про значні професійні фізичні навантаження, лікар не надає пацієнту поради проводити вільний час активно. Однак, на жаль, досвід показує, що втомлені від фізичної роботи пацієнти компенсують це абсолютно пасивним відпочинком (нерідко – в поєднанні зі шкідливими звичками та перевантаженням висококалорійною їжею). Результати польського дослідження продемонстрували, що в представників професій, асоційованих із високим фізичним навантаженням, незважаючи на більші витрати енергії, спостерігаються вищі показники індексу маси тіла й артеріального тиску, ніж у представників професій, котрі передбачають переважно інтелектуальну працю, а також безробітних осіб. Упровадження здорових патернів поведінки (насамперед збільшення рівня фізичних навантажень) покращувало індекс маси тіла, ліпідний профіль, рівень глюкози та сечової кислоти, зменшувало частоту виявлення метаболічного синдрому. Цікаво, що для витрат енергії, пов’язаних із виконанням професійних обов’язків, не існувало жодних асоціацій із КМЗ. Люди, які фізично працюють, також потребують фізичної активності у вільний час (Soltysik B.K. et al., 2019).
Отже, вже немає сумнівів, що надмірна калорійність раціону, незадовільний вибір продуктів харчування та низький рівень фізичної активності зумовлюють несприятливі зміни метаболізму глюкози, інсулінорезистентність, дисліпідемію та артеріальну гіпертензію, які є визнаними кардіометаболічними факторами ризику (Gorodeski Baskin R. et al., 2023). Саме тому Американська асоціація серця запропонувала список 7 аспектів життя, котрі необхідно контролювати, до яких нещодавно додала 8-й, – здоровий сон (рис. 5) (Lloyd-Lones D.M. et al., 2022).
Рис. 5. Вісім ключових аспектів здоров’я
Відповідно до цього списку необхідними здоровими звичками є:
- правильне харчування (на основі DASH-дієти чи середземноморської дієти, основними характеристиками яких є висока частка в раціоні фруктів, овочів, горіхів і бобових, цільнозернових продуктів, молочних продуктів із низьким умістом жиру, а також низький рівень вживання натрію, червоного м’яса, м’ясних продуктів, підсолоджених напоїв);
- достатня фізична активність (≥150 хв/тиж помірно інтенсивної фізичної активності чи ≥75 хв/тиж високоінтенсивної фізичної активності для дорослих; ≥420 хв/тиж фізичної активності для дітей віком >6 років);
- уникнення куріння традиційних сигарет і застосування інших систем доставки нікотину, включаючи електронні сигарети, пристрої для вейпінгу, уникнення пасивного куріння;
- належна тривалість сну (7-9 год/добу для дорослих, 10-16 год/добу для дітей віком <5 років, 9-12 год/добу для дітей віком 6-12 років, 8-10 год/добу для дітей віком 13-18 років);
- підтримка нормального індексу маси тіла;
- підтримка в межах норми ліпідного профілю – перевагу слід надавати контролю холестерину, який не належить до ліпопротеїнів високої щільності (non-HDL cholesterol);
- підтримка в межах норми рівня глюкози – перевагу слід надавати контролю глікованого гемоглобіну;
- підтримка в межах норми артеріального тиску (оптимальний показник становить <120/80 мм рт. ст.).
Варто було б збільшити тривалість візитів до сімейного лікаря, щоб під час кожного візиту лікар «проходив» із кожним пацієнтом вищезазначені 8 пунктів, визначаючи ті аспекти підтримки здоров’я, які потребують корекції. Такий контроль має проводитися незалежно від нозології, з якою звернувся пацієнт, окрім, звісно, гострих патологічних станів. Останні слід усунути, а після одужання варто запланувати контрольний візит, на якому й обговорити основні аспекти КМЗ.
Окрім візитів до лікаря, контроль за станом здоров’я можна підтримувати за допомогою відеоконференцій чи месенджерів. Один із важливих уроків, який людство отримало в еру COVID‑19, – дистанційні втручання, спрямовані на покращення стану здоров’я, котрі можуть бути дієвими та долати такі обмеження, як віддаленість від центрів надання медичної допомоги чи недостатня кількість лікарів (Mahmoud A.M., 2023).
Висновки
- Під час спілкування з пацієнтом лікар повинен думати не про серцево-судинні хвороби, а про КМЗ, при кожній зустрічі контролюючи основні 8 його аспектів: харчування, фізичну активність, відмову від шкідливих звичок, сон, нормальний індекс маси тіла, належні показники ліпідного профілю та глікемії, рівень артеріального тиску.
- Під час консультації лікарям слід дещо змінити акценти, наголошуючи на важливості модифікації способу життя і ретельно пояснюючи, як саме слід провести цю модифікацію.
- Існує потреба в просуванні концепції КМЗ і серед пацієнтів, і серед лікарів (для останніх, імовірно, шляхом створення серії тренінгів або спеціалізованого курсу тематичного удосконалення щодо КМЗ у рамках безперервної освіти протягом життя).
- Парадигма КМЗ має упроваджуватися в усіх вікових групах: від школярів до осіб літнього віку.