3 грудня, 2021
Коронавірусна інфекція і тяжкі поліорганні ускладнення: розбір клінічного випадку
У кожного лікаря є свій цвинтар. Про це слід казати всім, хто хоче йти у дану професію. Це правда, з якою доведеться жити все життя.
Втім, у кожного лікаря є свій дитячий садочок, школа чи навіть ціле місто тих, кому вдалося допомогти і зберегти життя.
І це варто того, щоб піти у дану професію…
За словами М.М. Амосова
Особливості COVID‑19
Друге десятиліття XXI ст. назавжди увійде в історію людства як час боротьби з новою коронавірусною інфекцією (COVID‑19), що набула характеру пандемії. Вона зачепила усі, без винятку, держави світу і стала одним із головних чинників, які визначили хід подальшої історії світової спільноти та значно змінили сучасні уявлення про майбутній розвиток людської цивілізації.
На даний час накопичено значну кількість наукового матеріалу, а також вже наявний практичний досвід із питань біологічних характеристик нового коронавірусу та клінічної симптоматики COVID‑19. На цій основі розроблено низку лікувальних тактик залежно від характеру перебігу захворювання та виявлено чинники, що спричиняють зростання летальності. Крім того, встановлено фактори, які гальмують розвиток негативного сценарію гострого вірусного процесу [1, 4, 8].
Тяжкий гострий респіраторний синдром, викликаний коронавірусом, набув масштабу надзвичайної пандемії [11]. Клінічний перебіг цієї інфекції часто відповідає критеріям гострого респіраторного дистрес-синдрому (ГРДС) із прогресувальною тяжкістю, який часто призводить до летальних результатів [7, 9, 11].
Функціональними наслідками цього специфічного ГРДС є драматичне посилення вентиляційно-перфузійного дисбалансу і втрата рефлексу гіпоксичної вазоконстрикції з виразним компонентом мікросудинного тромбозу легень, що підтверджується підвищенням рівня лактатдегідрогенази і D-димеру [5]. На пізніх стадіях ГРДС прогресування пошкодження ендотелію при мікросудинному тромбозі може не лише локально поширюватися в легенях, але й посилювати системну запальну реакцію, що залучає мікросудинне русло нирок, головного мозку, серця та інших життєво важливих органів [2, 10]. Головною особливістю тяжкої коронавірусної хвороби є артеріальна гіпоксемія, що значно перевищує аномалії у легеневій механіці (зниження комплаєнсу) [3, 6, 12].
На сьогодні існує чимало серйозних прогалин у доказовій базі – як щодо клінічних характеристик, так і лікування коронавірусної інфекції COVID‑19. У зв’язку з цим, розглянемо клінічний випадок із метою висвітлення деяких клінічних особливостей тяжкої вірусної пневмонії, асоційованої з ГРДС, при COVID‑19 із поліорганними ускладненнями.
Клінічний випадок
Хворий Ф., 52 роки, військовослужбовець, госпіталізований в інфекційне відділення гарнізонного госпіталю 22.03.2021.
Скарги. Підвищення температури тіла до 38,9 оС, періодичний кашель з утрудненим виділенням харкотиння слизового характеру, головний біль, виразна загальна слабкість, біль у грудній клітці.
Анамнез. Курив протягом 33 років (індекс куріння – 33 пачко-років). Досі вважав себе здоровим. За місцем роботи щорічно проходив диспансеризацію із проведенням флюорографії органів грудної клітки (ОГК) – патології органів дихання виявлено не було.
Зі слів хворого, 10.03.2021 брав участь у вуличній бійці, отримавши удари по тулубу, після чого відчував біль у грудях, проте по медичну допомогу не звертався. Надалі, 18.03.2021, відзначив посилення болю у правій половині грудної клітки, виразну загальну слабкість, підвищення температури тіла до 38 оС. Самостійно приймав жарознижувальні препарати (з тимчасовим ефектом), проте лихоманка не минала. 21.03.2021 звернувся у медпункт, скерований на обстеження у госпіталь, де оглянутий інфекціоністом.
Об’єктивний статус. Загальний стан хворого середньої тяжкості. Положення активне. Апетит знижений. Периферичні лімфовузли не збільшені, неболючі. Слизова зіва гіперемована. Дифузний акроціаноз. На шкірі обличчя в ділянці правої нижньої повіки гематома розміром 2×4 см, у ділянці грудної клітки справа на рівні 6‑8 ребер гематома розміром 3×4 см. Пальці кистей рук у вигляді «барабанних паличок», нігтьові пластинки – «годинникових скелець». Температура тіла – 38,7 оС. Носове дихання дещо утруднене.
Грудна клітка правильної форми, симетрична, в акті дихання бере участь рівномірно. Дихання при аускультації жорстке, справа нижче кута лопатки вислуховуються крепітувальні хрипи. SpO2 – 95%. Частота дихання (ЧД) – 20/хв. Тони серця ритмічні, зниженої звучності. Пульс – 85/хв, ритмічний. Артеріальний тиск (АТ) – 130/80 мм рт. ст.
Язик вологий, густо обкладений білим нашаруванням. Живіт симетричний, бере участь в акті дихання, м’який, при пальпації неболючий. Нижній край печінки по краю реберної дуги, неболючий, селезінка не пальпується. Постукування по поперековій ділянці з обох боків неболюче. Набряків немає. Неврологічний статус без особливостей.
Обстеження. 21.03.2021: результат тесту на полімеразну ланцюгову реакцію (ПЛР) РНК вірусу SARS-CoV‑2 позитивний; загальний аналіз крові (ЗАК): гемоглобін (Hb) – 134 г/л, лейкоцити – 8,8×109/л, лейкоцитарна формула: паличкоядерні – 33%, сегментоядерні – 49%, лімфоцити – 12%, моноцити – 6%, еритроцити – 4,1×1012/л, швидкість осідання еритроцитів (ШОЕ) – 28 мм/год; біохімічний аналіз крові (БАК): загальний білірубін – 12,9 мкмоль г/л, аспартатамінотрансфераза (АСТ) – 0,5 Од./л, аланінамінотрансфераза (АЛТ) – 1,3 Од./л, глюкоза – 7,2 ммоль/л, сечовина – 12,8 ммоль/л, креатинін – 152 мкмоль/л, протромбіновий індекс – 75%.
Аналіз харкотиння від 21.03.2021: колір кров’янистий, консистенція в’язка, характер гнійний, епітелій плоский – 2‑4‑4 у полі зору (п/з), лейкоцити – 15‑25‑30 у п/з, еритроцити – 4‑6‑6 у п/з. ЕКГ – ритм синусовий, правильний, ЧСС – 80/хв, нормальне положення електричної осі серця. Рентгенографія ОГК: картина правобічної інтерстиційної субтотальної пневмонії (рис. 1).
Рис. 1. Рентгенографія легень пацієнта Ф. у дебюті захворювання
Діагноз. Коронавірусна хвороба, спричинена COVID‑19 середньої тяжкості. Правобічна субтотальна інтерстиційна пневмонія. Легенева недостатність (ЛН) ІІ ст. Забої (03.2021) м’яких тканин правої половини обличчя, правого плечового поясу, правої половини грудної клітки.
Лікування. Отримував цефтріаксон, азитроміцин, флуконазол, дексаметазон, амброксол (в/в), гепарин, ацетилсаліцилову кислоту, омепразол, диклофенак, бісопролол, 5 мг калію хлориду + 50 мг глюкози моногідрату, сульфокамфокаїн. На тлі призначеної терапії почувався задовільно.
27.03.2021: у хворого відзначене раптове погіршення стану: посилення задишки (ЧД – 29/хв.), зниження SpO2 до 64%. У зв’язку з цим переведений на дихання через кисневий концентратор (при інсуфляції кисню через кисневий концентратор SpO2 підвищилася до 84%). Цефтріаксон замінено на меропенем.
Обстеження. 27.03.2021: ЗАК: Hb –124 г/л, лімфоцити – 6,7×109/л, ШОЕ – 47 мм/год; аналіз харкотиння: колір кров’янистий, консистенція в’язка, характер слизовий, епітелій плоский – 3‑4‑4 у п/з, лейкоцити – 10‑12‑15 у п/з, еритроцити – 4‑4‑5 у п/з; прокальцитонін – 1,02 нг/мл; електрокардіограма (ЕКГ): синусова тахікардія із ЧСС 110/хв, порушення внутрішньошлуночкової провідності.
30.03.2021: стан погіршувався, з’явилося кровохаркання, посилилася задишка, SpО2 знизилася до критичної – 34%, а при подачі кисню через концентратор на животі підвищувалася до 54‑60%.
Об’єктивний статус. Хворий збуджений, ціаноз обличчя, ЧД – 29/хв, ЧСС – 120/хв, АТ – 160/100 мм рт. ст. Над легенями дифузно сухі свистячі хрипи, справа вислуховуються звучні крепітувальні хрипи. Діяльність серця ритмічна, тони звучні, тахікардія. Живіт м’який, неболючий. Периферичних набряків немає.
Обстеження. 29.03.2021: рівень D-димеру – 857 нг/мл. 30.03.2021: на рентгенографії ОГК незначне зниження інтенсивності інфільтрації легеневої тканини правої легені, на її тлі – просвітлення.
Із підозрою на тромбоемболію легеневої артерії пацієнт поміщений у відділення анестезіології, реанімації та інтенсивної терапії, переведений на штучну вентиляцію легень (ШВЛ).
Діагноз. Короновірусна хвороба, спричинена COVID‑19, із тяжким перебігом, ускладнена правобічною субтотальною інтерстиційною пневмонією. ЛН ІІІ ст. ГРДС. Гострий інфекційно-токсичний міокардит. Серцева недостатність (СН) І ст.
Подальше лікування. Отримував цефоперазон + сульбактам, тобраміцин, дексаметазон, реосорбілакт, нандролон, розчин Рінгера, метилпреднізолон, флуконазол, еноксапарин, альбумін, пантопразол, пробіотики, парентеральне харчування.
Після стабілізації стану 07.04.2021 виконано спіральну комп’ютерну томографію (КТ) ОГК, за результатами якої діагностовано ознаки двобічної вірусної (інтерстиційної) пневмонії. У нижній частці справа візуалізується масивна інфільтрація легеневої тканини з частково видимими просвітами бронхів, широкою основою, що прилягає до костальної плеври, та наявністю дрібних/великих порожнин із множинними септальними перетинками умовних розмірів 7,4×5,9 см. Відзначено деформацію нижньочасткового бронху. Нерівномірне потовщення костальної плеври з мінімальною кількістю рідини у плевральній порожнині.
У зв’язку з виявленими при КТ-обстеженні змінами в легенях, було проведене дообстеження хворого на наявність туберкульозу: результати бактеріоскопії та молекулярно-генетичного аналізу мокроти і змивів із бронхів на визначення мікобактерії туберкульозу негативні.
08.04.2021: стан хворого погіршився. Незважаючи на лікування, SpО2 при інсуфляції кисню через центральну систему подачі знизилася до критичної 32%, що супроводжувалося порушенням гемодинаміки. Наростали явища серцевої та дихальної недостатності. 08.04.2021 о 12:32 зафіксовано клінічну смерть. На тлі реанімаційних заходів (хворий повторно заінтубований і переведений на ШВЛ) вдалося відновити серцеву і дихальну діяльність.
10.04.2021: стан хворого стабілізувався, переведений на самостійне дихання через інсуфляцію кисню через центральну систему подачі. SpО2 – 87%, ЧСС – 110/хв, АТ – 125/70 мм рт. ст.
Діагноз. Стан після короновірусної хвороби, спричиненої COVID‑19, із тяжким перебігом. Двобічна субтотальна пневмонія із тяжким перебігом, ускладнена деструкцією легеневої тканини нижньої частки правої легені. ЛН ІІІ ст. ГРДС. Гострий інфекційно-токсичний міокардит. СН І ст. Токсична нефропатія. Постреанімаційна хвороба.
Обстеження. 10.04.2021: результат ПЛР-тесту РНК вірусу SARS-CoV‑2 позитивний. ЗАК: Hb – 122 г/л, лімфоцити – 19,3×109/л, паличкоядерні – 8%, лейкоцити – 5%, ШОЕ – 29 мм/год, D-димер – 692 нг/мл, СРБ (++++); рентгенографія ОГК – без динаміки.
14.04.2021: через зниження SpО2 до критичної 34‑40%, що супроводжується порушенням гемодинаміки, повторно переведений на ШВЛ. 15.04.2021 відключений від ШВЛ, дихає самостійно, SpО2 – 87‑90% при постійній інсуфляції кисню.
Об’єктивний статус. Загальний стан тяжкий із незначною позитивною динамікою. Від початку хвороби пацієнт схуд приблизно на 10 кг. Астенізований, швидко виснажується, проте самостійно їсть, швидше та адекватніше відповідає на запитання. Під час приймання їжі, при рухах руками, зміні положення в ліжку SpО2 знижується до 66%. Дихає самостійно через кисневий концентратор зі швидкістю подачі кисню 3 л. ЧД – 25/хв, SpО2 – 98%. Над легенями хрипи не вислуховуються. АТ – 135/70 мм рт. ст., ЧСС – 90/хв. Межі серця не розширені, діяльність ритмічна, тони звучні. Живіт м’який, при пальпації неболючий. Печінка, селезінка не збільшені. Випорожнення один раз на 2 доби, самостійні. Діурез – 3 л.
Обстеження. 20.04.2021: результат ПЛР-тесту РНК вірусу SARS-CoV‑2 негативний; ЗАК: Hb – 102 г/л, лімфоцити – 7,4×109/л, паличкоядерні – 8%, лейкоцити – 20%, ШОЕ – 29 мм/год; БАК: загальний білок – 60 г/л, загальний білірубін – 10,7 мкмоль г/л, АСТ – 0,5 Од./л, АЛТ – 1,3 Од./л, глюкоза – 8,6 ммоль/л, сечовина – 8,4 ммоль/л, креатинін – 117 мкмоль/л, протромбіновий індекс – 81%; ЕКГ: синусова тахікардія із ЧСС 115/хв, дифузні зміни у міокарді неспецифічного характеру. Рентгенографія ОГК від 21.04.2021: відзначене зменшення інтенсивності й поширеності інфільтрації легеневої тканини у середніх та базальних відділах правої легені, зліва – без динаміки (рис. 2).
Рис. 2. Рентгенографія пацієнта Ф. у динаміці на 30-ту добу захворювання
Ехокардіографія (ЕхоКГ) від 21.04.2021: аорта – 3,4 см, ліве передсердя – 3 см, кінцевий систолічний розмір – 2,9 см, кінцевий діастолічний розмір – 4,1 см, кінцевий систолічний об’єм – 33 мл, кінцевий діастолічний об’єм – 74 мл, фракція викиду лівого шлуночка (ЛШ) – 55%, товщина міжшлуночкової перетинки – 1,1 см, товщина задньої стінки ЛШ – 1,1 см. Амплітуда передньої стулки мітрального клапана – 23 мм, характер руху М-подібний. Розходження стулок аортального клапана – 21 мм, зімкнення повне. Амплітуда руху стінки – 7 мм.
Ультразвукове дослідження органів черевної порожнини від 22.04.2021: печінка: права частка – 145 мм, ліва – 40 мм, контур чіткий, ехогенність тканини підсилена. Жовчний міхур: 74×32 мм, стінки – 3 мм, вміст гомогенний, холедох – 6 мм. Підшлункова залоза: 28×22×23 мм, структура підсиленої ехогенності. Нирки: права – 107×42×47 мм, ліва – 107×50×40 мм.
У зв’язку з позитивною клінічною динамікою і негативним ПЛР-тестом, 29.04.2021 переведений у терапевтичне відділення для подальшого лікування.
При контрольній спіральній КТ легень від 17.05.2021: на тлі двобічних інтерстиційних змін у легенях у правій відзначено обширну інфільтрацію легеневої тканини, що займає S6 і частково S2 із дрібними порожнинами розпаду та обширною порожниною розпаду в S6, яка містить перетинки та дренується субсегментарним бронхом.
Лікування. Отримував глюкозо-інсуліно-калієву суміш, метилпреднізолон, еноксапарин, метопролол, аргініну глутамат, силімарин, ацетилсаліцилову кислоту, ізосорбіду динітрат, омепразол, амброксол, пароксетин, будесонід, сальбутамол, оксигенотерапію. На тлі терапії настало клінічне покращення.
Об’єктивний статус. Стан пацієнта стабільний зі значною позитивною динамікою. Пересувається самостійно. Апетит знижений, незначний дифузний акроціаноз. Периферичні лімфовузли та щитовидна залоза не збільшені. Над легенями дихання з жорстким відтінком, справа – перибронхіально амфоричне, над нижньою часткою – крепітація. ЧД – 19/хв, ЧСС – 98/хв, діяльність серця ритмічна, тони звучні. АТ – 125/70 мм рт. ст. Язик вологий, обкладений незначним білим нашаруванням. Живіт м’який, неболючий. Печінка, селезінка не збільшені. Постукування по поперековій ділянці неболюче з обох сторін. Периферичних набряків немає. Хворий перебуває до 6‑8 год без інсуфляції кисню з SpО2 – 87%, при інсуфляції SpО2 – 97%. Освоїв ходьбу до 1000 м на добу та шість сходинок.
Заключний діагноз. Коронавірусна хвороба COVID‑19, двобічна полісегментарна пневмонія із тяжким перебігом, ускладнена ГРДС, деструкцією у правій легені, ЛН ІІІ ст., інфекційно-токсичним міокардитом, токсичною нефропатією. Клінічна смерть 08.04.2021 з успішною реанімацією.
Після проведеного лікування стан хворого покращився. Протягом останніх трьох тижнів перебування на лікуванні у гарнізонному госпіталі температура тіла нормальна, гнійної мокроти немає, однак зберігаються задишка при незначних фізичних навантаженнях у межах самообслуговування, сухий кашель, незначна загальна слабкість, слабкість у ногах.
26.05.2021: для подальшого обстеження та лікування хворий переведений у Військово-медичний клінічний центр Західного регіону м. Львів, транспортування реанімобілем у супроводі анестезіолога переніс добре. Госпіталізований у пульмонологічне відділення.
Об’єктивний статус. Загальний стан задовільний. Свідомість ясна. Астенічної тілобудови. Температура тіла – 36,6 оС. Шкірні покриви блідо-рожеві, чисті. Слизова задньої стінки глотки звичайного кольору, мигдалики не збільшені, чисті. Периферичні лімфовузли, щитовидна залоза не збільшені, неболючі. Дихання через ніс вільне, пальпація над проєкцією додаткових пазух носа неболюча. Дихання самостійне, ЧД – 24/хв.
Обидві половини грудної клітки рівномірно беруть участь в акті дихання, при вдиху відзначене втягнення яремної вени. SpO2 – 90‑93% при FiО2 – 0,21. Пальпація грудної клітки неболюча. Перкуторно над легенями легеневий звук із коробковим відтінком справа у міжлопатковій ділянці. Аускультативно над легенями жорстке дихання, дещо ослаблене в нижніх відділах з обох сторін, справа у міжлопатковій ділянці амфоричне.
Границі відносної серцевої тупості не розширені. Тони серця ослаблені, чисті. Пульс – 100/хв, ритм правильний. АТ – 115/80 мм рт. ст. на обох плечах.
Язик вологий, обкладений незначним білим нальотом. Живіт при пальпації м’який, неболючий. Нижній край печінки не виступає з-під краю правої реберної дуги, розміри ястукування по поперековій ділянці неболюче. Периферичних набряків немає. Фізіологічні відправлення (зі слів) у нормі.
Обстеження. 27.05.2021: ЗАК, загальний аналіз сечі – без патології; БАК: АСТ – 21 Од./л, АЛТ – 37 Од./л, креатинін – 75 мкмоль/л, сечовина – 4,7 ммоль/л, глюкоза – 5,7 ммоль/л, білірубін – 11 мкмоль г/л, білок – 75 г/л, холестерин – 5,5 ммоль/л, СРБ – 2 мг/дл, прокальцитонін – 0,09 нг/мл; імуноферментний аналіз на COVID-19: IgM – 1, IgG – 8,33.
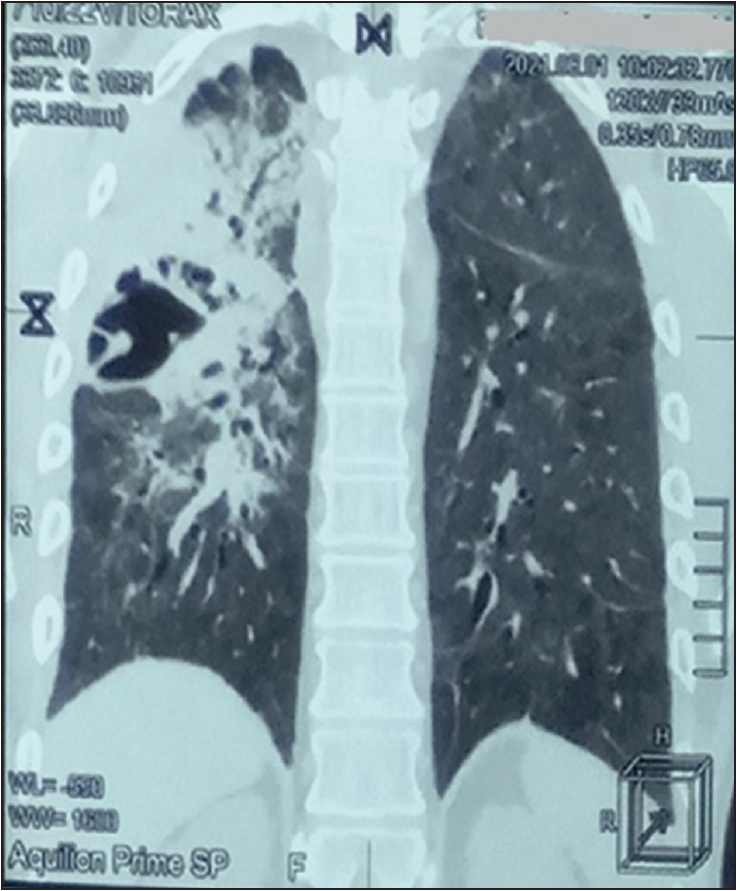
Результат дослідження змивних вод із бронхів молекулярно-генетичним методом на мікобактерії туберкульозу від 13.04.2021 негативний. ЕКГ від 26.05.2021: синусова тахікардія, ЧСС – 108/хв, неповна блокада правої ніжки пучка Гіса. КТ ОГК від 01.06.2021: у правій легені в S2-S6 на тлі масивної ділянки консолідації та фіброзу легеневої тканини відзначено наявність повітряних порожнин розміром 24×8, 41×7 і 32×7 мм із септичними перетинками та множинними дрібними повітряними просторами (рис. 3). Тотальне зниження пневматизації за типом матового скла обох легень. У верхівках обох легень зберігаються ділянки нормальної пневматизації невеликих розмірів.
Рис. 3. КТ ОГК пацієнта Ф. від 01.06.2021
ЕхоКГ від 28.05.2021: ПШ – 2,4 см, товщина міжшлуночкової перетинки – 1 см, ЛШ – 5,34 см, товщина задньої стінки ЛШ – 1 см, фракція викиду ЛШ – 46%, аорта – 3,75 см, ліве передсердя – 3,64 см. Рідини у порожнині перикарда не виявлено. Зрощені ліва і права коронарні стулки аортального клапана (двостулковий), недостатність аортального клапана 2‑2,5(+), пролапс мітрального клапана без регургітації.
Ультразвукове дослідження органів черевної порожнини від 28.05.2021: печінка: права частка – 144 мм, ліва – 66 мм, контури рівні, паренхіма однорідна, звичайної ехогенності; внутрішньопечінкові протоки, судини печінки не розширені; жовчний міхур: 69×22 мм, стінки рівномірно потовщені, без ознак сепарації, вміст однорідний, конкременти не візуалізуються; холедох – 4,2 мм; підшлункова залоза: 28‑18‑18 мм, паренхіма дифузно неоднорідна, підвищеної ехогенності, контури горбисті, панкреатична протока не розширена; селезінка: 108×46 мм, паренхіма однорідна, контури рівні; нирки звичайних розмірів, контури рівні, диференціація шарів чітка, паренхіма однорідна, звичайної ехогенності, об’ємні утвори, конкременти не виявлені, ділянки наднирників без особливостей.
Спірометрія від 03.06.2021: значне порушення функції зовнішнього дихання за рестриктивним типом. Об’єм форсованого видиху за першу секунду (ОФВ1) – 41%, форсована життєва ємність легень (ФЖЄЛ) – 34%, ОФВ1/ФЖЄЛ – 99,2%, ЖЄЛ – 29%.
Діагноз. Наслідки перенесеної коронавірусної хвороби COVID‑19, двобічної полісегментарної пневмонії з тяжким перебігом, ускладненої ГРДС, деструкцією у правій легені, ЛН ІІІ ст., інфекційно-токсичним міокардитом, раптовою серцевою смертю (08.04.2021) з успішною реанімацією, токсичною нефропатією, у вигляді дифузного пневмосклерозу, сухих залишкових порожнин у S2-S6 правої легені зі значним порушенням функції зовнішнього дихання, міокардитичного кардіосклерозу, вторинного пролапсу мітрального клапана без регургітації. СН І ст. Вроджена вада серця: двостулковий аортальний клапан із помірною недостатністю.
Лікування. Поступове зменшення дози метилпреднізолону до 2 мг/добу з наступною його відміною, триметазидин, магнію аспарагінат + калію аспарагінат, небіволол, пробіотики, дихальна гімнастика.
Через три тижні самопочуття хворого покращилося, зменшилася задишка при фізичному навантаженні. Загальний стан задовільний. Дихання ритмічне із ЧД у спокої – 24/хв, SpO2 – 92‑94% при диханні атмосферним повітрям. Аускультативно над легенями – жорстке дихання дещо ослаблене у нижніх відділах з обох сторін, справа у міжлопатковій ділянці – дихання з амфоричним відтінком. Тони серця ослаблені, ритмічні. Пульс – 86/хв, ритмічний. АТ – 120/70 мм рт. ст. Живіт при пальпації м’який, неболючий. Периферичних набряків немає. Фізіологічні відправлення у нормі.
Пацієнт виписаний із клініки у задовільному стані з рекомендаціями щодо подальшого амбулаторного лікування.
Висновки
Представлений клінічний випадок підтверджує наявність виразної залежності результатів гострого вірусного процесу від глибини структурного пошкодження легеневої паренхіми і тяжкості інтерстиційних змін. Саме цей чинник є основним при розв’язанні питань щодо лікування коронавірусної інфекції, а саме дозування ліків, оцінки ризиків при застосуванні антикоагулянтів, противірусних засобів, глюкокортикоїдів, антибактеріальних препаратів. У даному клінічному випадку ефективне лікування захворювання із тяжким перебігом стало насамперед можливим завдяки проведенню адекватних гостроті інфекційного процесу лікувальних заходів. З огляду на необхідність комплексного підходу в терапії тяжких форм коронавірусної інфекції, потрібен постійний моніторинг усіх функцій організму, що є важливим чинником, який регулює використання різних етіотропних і патогенетичних препаратів.
Таким чином, тяжка вірусна пневмонія, асоційована із ГРДС і викликана COVID‑19, характеризується унікальними особливостями: наявністю виразних розладів гемокоагуляції, тривалішим періодом проведення ШВЛ і труднощами в оцінці прогнозу результатів захворювання.
Література
- Капанова Г.К., Каскабаева А.Ш., Алибекова Р.И. и др. Клинический случай: симптоматика и эффективность лечения коронавирусной инфекции на фоне хронической болезни почек. Наука и Здравоохранение. – 2021. – № 1 (Т. 23). – С. 69‑73; doi 10.34689/SH.2021.23.1.009.
- Лутфарахманов И.И, Сырчин Е.Ю., Миронов П.И. и др. Особенности течения ОРДС при тяжелой пневмонии, вызванной новым коронавирусом COVID‑19. Медицинский вестник Башкортостана. – 2020. – Т. 15, № 3 (87). – С. 22‑27.
- Bhatraju P.K., Ghassemieh B.J., Nichols M. [et al.]. Covid‑19 in critically ill patients in the Seattle region – case series // N Engl J Med, 2020; doi: 10.1056/NEJMoa2004500.
- Cheng Y., Luo R., Wang K. et al. Kidney disease is associated with in-hospital death of patients with COVID‑19. Kidney Int. – 2020. – Vol. 97(5). – P. 829‑838; https://doi.org/10.1016/j.kint.2020.03.005.
- Gattinoni L., Coppola S., Cressoni M. et al. COVID‑19 does not lead to a «typical»acute respiratory distress syndrome // Am J Respir Crit Care Med, 2020; doi:10.1164/rccm.202003‑0817LE.
- Grasselli G., Zangrillo A., Zanella A. et al. COVID‑19 Lombardy ICU Network. Baseline characteristics and outcomes of 1591 patients infected with SARS-CoV‑2 admitted to ICUs of the Lombardy region, Italy // JAMA, 2020; doi: 10.1001/jama.2020.5394.
- Guan W.J., Ni Z.Y., Hu Y. et al. Clinical characteristics of coronavirus disease 2019 in China // N Engl J Med, 2020; doi:10.1056/NEJMoa2002032.
- Hu L., Chen S., Fu Y. et al. Risk Factors Associated with Clinical Outcomes in 323 COVID‑19 Hospitalized Patients in Wuhan, China // Clin Infect Dis. – 2020. – ciaa539; https://doi.org/10.1101/2020.03.25.20037721.
- Huang C., Wang Y., Li X. et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China // Lancet. – 2020. – Vol. 395. – P. 497‑506.
- Tan C.W., Low J.G.H., Wong W.H. et al. Critically ill COVID‑19 infected patients exhibitincreased clot waveform analysis parameters consistent with hypercoagulability // Am J Hematol, 2020; doi 10.1002/ajh.25822.
- World Health Organization. Clinical management of severe acute respiratory infection when COVID‑19 is suspected. Interim guidance. Version 1.2, 2020; https://www.who.int/publications-detail/clinical-management-of-severeacute-respiratoryinfection-when-novel-coronavirus-(ncov)-infection-is-suspected.
- Yang X., Yu Y., Xu J. et al. Clinical course and outcomes of critically ill patients with SARSCoV‑2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study // Lancet Respir Med. – 2020. – pii: S2213‑2600(20)30079‑5; doi: 10.1016/S2213‑2600(20)30079‑5.