3 червня, 2024
Метформін для покращення прогнозу пацієнтів із серцево‑судинними захворюваннями: яку форму обрати?
В осіб із цукровим діабетом (ЦД) 1 та 2 типу спостерігається вищий ризик інвалідизувальних і життєзагрожувальних ускладнень, ніж в осіб без діабету. Стабільно високі показники глюкози здатні спричиняти ушкодження серця, судин, нирок, очей та нервів. Збільшення поширеності ЦД 2 типу асоціюється із загрозою збільшення поширеності різних ускладнень цієї хвороби (насамперед у країнах із низьким та середнім рівнями достатку) (Cavan D. et al., 2016). Ускладненням ЦД можна запобігти або відтермінувати їхній розвиток за допомогою підтримки рівнів глюкози, артеріального тиску та холестерину (якнайближчих до нормальних), а також раннього виявлення цих ускладнень у результаті скринінгових обстежень (Cavan D. et al., 2016).
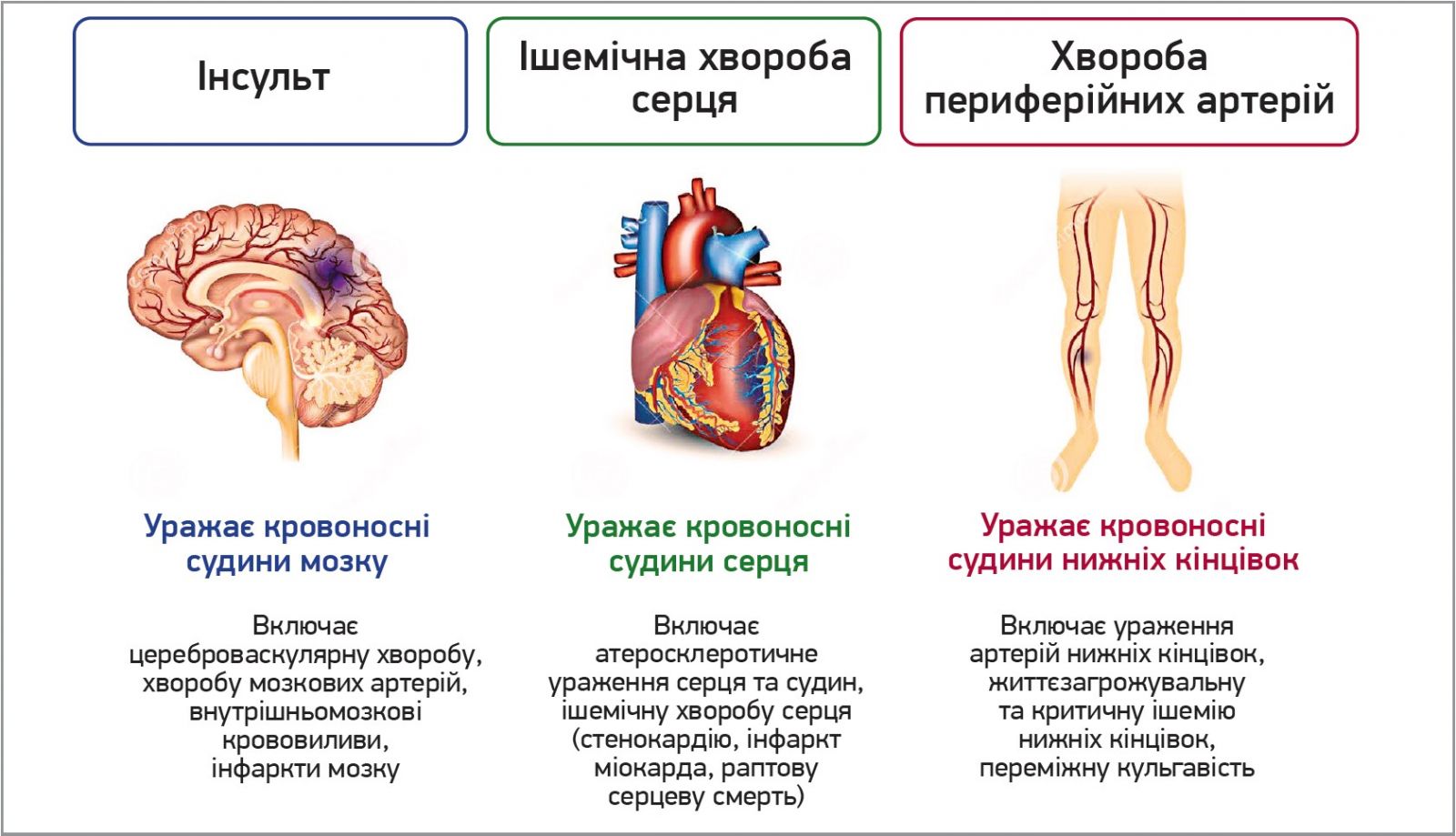
Найчастішою причиною смерті та інвалідизації пацієнтів із ЦД є серцево-судинні захворювання (ССЗ), зумовлені атеросклерозом. Високий рівень глюкози активує систему згортання крові, збільшуючи ризик тромбозу і таких патологічних станів, як інфаркт міокарда та інсульт. За статистичними даними, до 41% осіб середнього віку із ЦД, які живуть у країнах із середнім та високим рівнями достатку, мають анамнез ССЗ (ішемічної хвороби серця, інсульту, хвороби периферійних артерій) (рис. 1), а ≈27 людей на кожну 1000 осіб щороку вмирають через ССЗ (Cavan D. et al., 2016).
Рис. 1. Основні типи ССЗ (Cavan D. et al., 2016)
Фактори ризику ССЗ добре відомі та включають літній вік, наявність ЦД, куріння, підвищений уміст холестерину ліпопротеїнів низької щільності (ХС ЛПНЩ), а також знижений – холестерину ліпопротеїнів високої щільності (ХС ЛПВЩ), високий артеріальний тиск, неправильне харчування, сімейний анамнез ССЗ, надлишкову масу тіла або ожиріння, низький рівень фізичної активності (Cavan D. et al., 2016). Безумовно, деякі із цих факторів, як-от вік або сімейний анамнез, модифікувати неможливо, тому в основі профілактики ССЗ лежить усунення потенційно модифікованих факторів ризику, зокрема артеріальної гіпертензії, дисліпідемії, гіперглікемії, надлишкової маси тіла.
Ключовим модифікованим фактором ризику ССЗ і передчасної смерті є дисліпідемія. Важливість комплексного підходу до усунення ліпідних розладів у пацієнтів із ЦД обумовлена тим, що атеросклеротичні ССЗ – провідна причина смерті в усьому світі, а за наявності ЦД ризик таких хвороб зростає у 2-4 рази. Порівняно з особами з нормальним метаболізмом глюкози ризик ССЗ є вищим навіть в осіб із предіабетом. Поширеність дисліпідемій у різних географічних регіонах сягає 20-60%, у пацієнтів із ожирінням – 60-80%, а в осіб із ЦД 2 типу – 60-90%. Однак близько половини людей, у яких загальний холестерин перевищує 5,17 ммоль/л, не знають про свій небезпечний стан і не обізнані з методами кардіоваскулярної профілактики. Одним із ключових механізмів проатерогенної дисліпідемії при ЦД є інсулінорезистентність, яка сприяє посиленому вивільненню вільних жирних кислот з адипоцитів, їхньому захопленню печінкою та активації синтезу ліпопротеїнів дуже низької щільності (особливо 1 типу), а також ліпопротеїнів великого розміру, збагачених тригліцеридами. Саме ці частинки легко проникають крізь інтиму артеріальних судин і легко окислюються, складаючи основу атеросклеротичної бляшки.
Встановлено чітку лінійну залежність кардіоваскулярного ризику від рівня ХС ЛПНЩ. Зниження цього показника на 0,77 ммоль/л дозволяє зменшити імовірність розвитку ішемічної хвороби серця на 30%, а досягнення рівня <1,8 ммоль/л майже повністю зупиняє прогресування атеросклерозу. Отже, в лікуванні дисліпідемій доцільно дотримуватися такого принципу: що нижчим є рівень ХС ЛПНЩ, то краще. Слід зауважити, що усувати проатерогенну дисліпідемію слід якнайраніше, оскільки ХС ЛПНЩ притаманний кумулятивний вплив на розвиток атеросклеротичних змін. Цілі лікування дисліпідемії у пацієнтів із ЦД залежать від початкового кардіоваскулярного ризику пацієнта (табл.) (Gaita L. et al., 2024).
|
Таблиця. Кардіоваскулярний ризик у пацієнтів із ЦД 2 типу та цілі |
|||
|
|
Дуже високий кардіоваскулярний ризик |
Високий кардіоваскулярний ризик |
Помірний кардіоваскулярний ризик |
|
Пацієнти із ЦД |
Та встановленим діагнозом атеросклеротичних ССЗ або тяжким ураженням органів-мішеней (швидкість клубочкової фільтрації <45 мл/хв/1,73 м2 чи |
Оцінка за шкалою SCORE2-Diabetes на рівні 10-<20% |
Оцінка за шкалою SCORE2-Diabetes на рівні 5-<10% |
|
ХС ЛПНЩ |
<1,4 ммоль та зниження щонайменше на 50% від початкового рівня (обрати нижчу ціль) |
<1,8 ммоль/л і зниження щонайменше на 50% від початкового рівня (обрати нижчу ціль) |
<2,6 ммоль/л |
|
ХС неЛПВЩ |
<2,2 ммоль/л |
<2,6 ммоль/л |
<3,4 ммоль/л |
|
Ліпопротеїни ApoB |
<1,18 мкмоль/л |
<1,46 мкмоль/л |
<1,82 мкмоль/л |
|
Тригліцериди |
<1,69 ммоль/л |
<1,69 ммоль/л |
<1,69 ммоль/л |
|
ХС ЛПВЩ |
>1,29 ммоль/л (жінки) та >1,00 ммоль/л (чоловіки) |
>1,29 ммоль/л (жінки) та >1,00 ммоль/л (чоловіки) |
>1,29 ммоль/л (жінки) та >1,00 ммоль/л (чоловіки) |
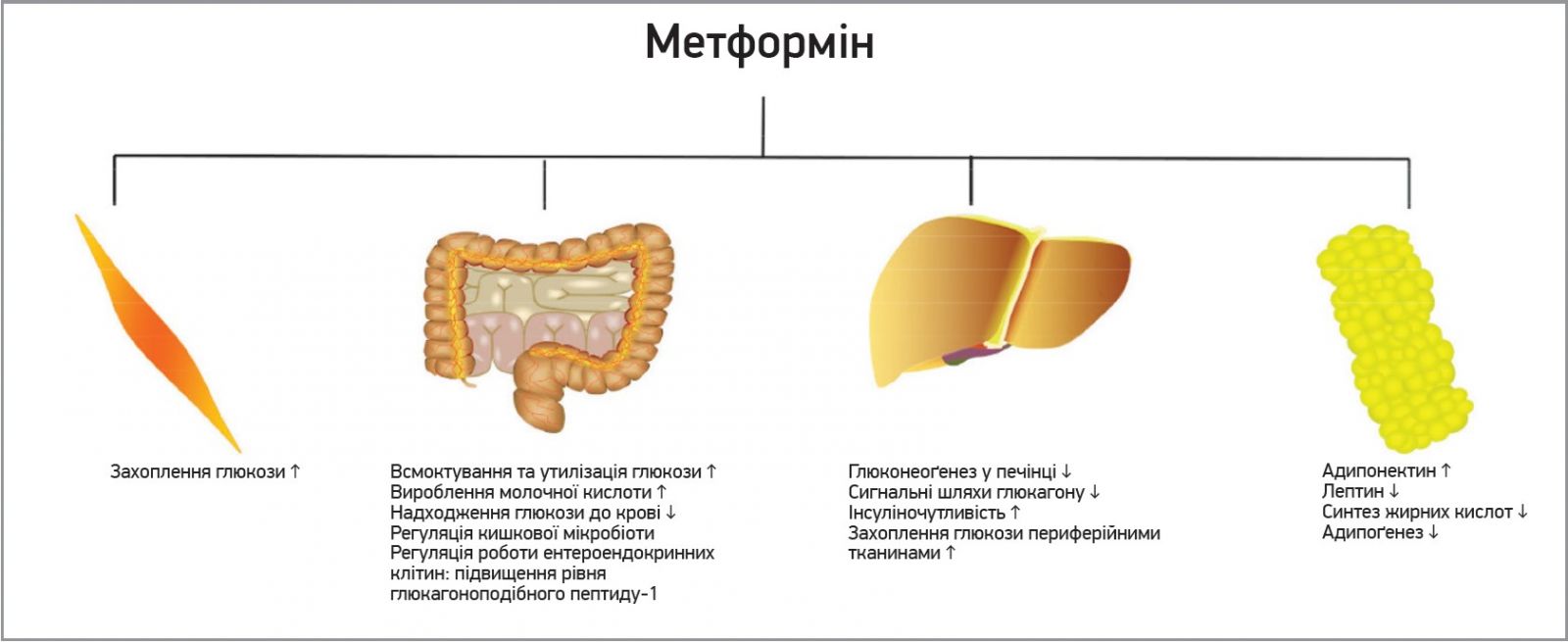
Препарат першої лінії для лікування ЦД 2 типу – метформін, що знижує рівень глюкози крові за рахунок пригнічення печінкової продукції глюкози, інгібування опосередкованих глюкагоном сигнальних шляхів, покращення інсуліночутливості та збільшення периферійного захоплення глюкози м’язами. Ці ефекти сприяють усуненню гіперглікемії та гіперліпідемії, а також зменшують ушкоджувальний вплив метаболічних розладів на органи і системи організму людини. Нещодавні дослідження продемонстрували, що в антигіперглікемічному ефекті метформіну бере участь і вплив цього препарату на мікробіоту (рис. 2) (Zhang Y. et al., 2023).
Рис. 2. Механізми дії метформіну
З огляду на важливість корекції проатерогенної дисліпідемії в осіб із ЦД 2 типу слід обирати для їхнього лікування препарат, здатний не лише нормалізувати рівні глюкози, а й сприяти зниженню небезпечних фракцій ліпідів, як-от метформін, що, крім гіпоглікемічної дії, також має ліпідознижувальні властивості. Ці властивості реалізуються декількома різними шляхами: зниження синтезу ліпопротеїнів, ендогенного глюконеоґенезу та збільшення продукції глюкагоноподібного пептиду‑1. Крім того, метформін діє і за механізмом, аналогічним статинам, тобто знижує активність 3-гідрокси‑3-метилглутарил-КоА-редуктази, пригнічуючи біосинтез холестерину (Van Stee M.F. et al., 2018).
Метформін представлений у формах негайного (з метою прийому декілька разів на день з їжею) та пролонгованого вивільнення (для прийому 1 р/добу). Метформін негайного вивільнення швидко всмоктується у верхніх відділах травного тракту; натомість пролонгований препарат розміщений у полімерній матриці, яка вивільняє діючу речовину поступово. Фармакокінетичні властивості метформіну негайного вивільнення загалом відповідають показникам препаратів пролонгованого вивільнення, однак пікова концентрація діючої речовини в плазмі крові після прийому 100 мг звичайного метформіну негайного вивільнення досягається через ≈3 год, а після прийому 2000 мг метформіну пролонгованого вивільнення – через 7-8 год (Aggarwal N. et al., 2017; Fujioka K. et al., 2003).
Відповідно до наявних даних обидві форми метформіну мають однакову глюкозознижувальну ефективність, однак незалежно від своєї дії на глікемію таблетки метформіну з негайним вивільненням чинять позитивний ефект на метаболізм ліпідів. Цей ефект був доведений при застосуванні терапевтичних дозувань у контрольованих середньо- чи довготривалих клінічних дослідженнях: таблетки метформіну з негайним вивільненням знижують уміст загального холестерину, ХС ЛПНЩ і тригліцеридів. Схожий ефект не спостерігався під час застосування таблеток пролонгованої дії, ймовірно, через прийом препарату ввечері. В дослідженні K. Fujioka й співавт. (2003) переведення пацієнтів із метформіну негайного вивільнення на пролонгований препарат спричиняло достовірне підвищення тригліцеридів (на 34 та 42 мг/дл у групах 1000 і 1500 мг/добу відповідно). Схожі результати отримали й S. Schwartz і співавт. (2006), у дослідженні яких застосування метформіну негайного вивільнення протягом 6 міс обумовлювало зниження загального холестерину на 5,7±2,8 ммоль/л, а пролонгованого метформіну – лише на 2,6±2,7 ммоль/л. Аналогічна ситуація спостерігалася і в динаміці ХС ЛПНЩ: зниження склало 11,0±3,8 ммоль/л і 4,5±3,4 ммоль/л у групах звичайного та пролонгованого метформіну відповідно.
! Отже, для пацієнтів, які потребують метформіну для лікування або профілактики ЦД 2 типу, а також мають нормальний ліпідний профіль чи приймають статини й добре їх переносять, доцільне застосування метформіну пролонгованого вивільнення, а для хворих, котрі мають супутні порушення ліпідного обміну та не приймають чи не переносять статини, варто обрати звичайний метформін негайного вивільнення.
Лінійка препаратів Сіофор® (фармацевтична компанія «Берлін-Хемі АГ», Німеччина) закриває практично всі можливі потреби лікарів і пацієнтів у різних препаратах метформіну. На фармацевтичному ринку України представлено Сіофор® негайного вивільнення в дозах 500, 850 та 1000 мг, а також Сіофор® XR (із пролонгованим вивільненням) у дозах 500 та 1000 мг. Сіофор® XR варто обирати для пацієнтів без дисліпідемії або з нею, але коригованою за допомогою статинів, а Сіофор® негайного вивільнення – для хворих із некоригованими проатерогенними розладами ліпідного профілю.
Підготувала Лариса Стрільчук