25 жовтня, 2024
Цукровий діабет 2 типу в дорослих. Уніфікований клінічний протокол первинної та спеціалізованої медичної допомоги
Стаття Збірника клінічних рекомендацій у форматі PDF
Поширеність цукрового діабету (ЦД) 2 типу протягом останніх десятиліть зросла в усіх регіонах світу. Очікується, що найближчими роками динаміка епідемії ЦД 2 типу зазнає змін унаслідок зростання поширеності ожиріння, старіння населення та пандемії інфекційних захворювань, таких як коронавірусна хвороба (COVID‑19). Основною метою цього протоколу є створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам із ЦД 2 типу. Обґрунтування та положення побудовані на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій.
І. Паспортна частина
1.1. Діагноз: Цукровий діабет 2 типу.
1.2. Коди стану або захворювання. НК 025:2021 «Класифікатор хвороб та споріднених проблем охорони здоров’я»: E11 Цукровий діабет 2 типу.
1.3. Протокол призначений для: лікарів загальної практики – сімейних лікарів, лікарів-ендокринологів, лікарів-терапевтів, інших медичних працівників, які надають медичну допомогу при ЦД 2 типу.
1.4. Мета протоколу: визначення комплексу заходів із профілактики, раннього і своєчасного виявлення, діагностики та лікування ЦД 2 типу в пацієнтів віком від 18 років, а також запобігання ускладненням захворювання та підвищення якості життя.
1.8. Коротка епідеміологічна інформація
За даними 10-го видання Атласу діабету 2021 (IDF Diabetes Atlas 2021), кількість осіб із ЦД у світі зросла до 537 млн з них понад 90% – із ЦД 2 типу, що вказує на пандемічний характер його поширення.
Наслідки ЦД 2 типу є частими причинами ранньої інвалідності та смерті хворих. Сьогодні приблизно 80% випадків захворювання на ЦД 2 типу реєструють у країнах із низьким і середнім рівнем доходу. Прогнози свідчать про те, що в найближчі десятиліття в цих регіонах продовжуватиметься найбільше зростання частоти ЦД 2 типу.
Причини ЦД 2 типу комплексні і залежать від багатьох факторів ризику – як немодифікованих (вік і генетика), так і модифікованих (спосіб життя).
Згідно з даними Global Burden of Disease (GBD), у 2019 р. стандартизована за віком глобальна поширеність ЦД 2 типу становила приблизно 6,0% у чоловіків і 5,0% у жінок. Захворюваність на ЦД 2 типу зростає з віком, хвороба найчастіше виникає у віці від 55 до 59 років. Зі зростанням епідемії ожиріння очікують збільшення частоти ЦД 2 типу серед молодших вікових груп.
ІІ. Загальна частина
Цукровий діабет – це група метаболічних захворювань, що характеризується гіперглікемією, яка є наслідком порушення секреції інсуліну, дії інсуліну або обох цих чинників. Хронічна гіперглікемія при ЦД супроводжується ураженням, дисфункцією або недостатністю різних органів і систем, зокрема очей, нирок, нервової системи, серця та кровоносних судин.
ЦД 2 типу – це порушення вуглеводного обміну, спричинене переважною інсулінорезистентністю та відносною інсуліновою недостатністю або з переважним порушенням секреції інсуліну з інсулінорезистентністю.
Особи з ЦД мають вищий ризик розвитку серцево-судинних захворювань (ССЗ), ураження нервів, нирок і очей. Особливо високий ризик у людей із ЦД 2 типу, які мають надмірну масу тіла, курять або яким властива гіподинамія. Ризик розвитку будь-яких ускладнень значно знижується завдяки контролю та відповідній корекції рівня глюкози в крові й артеріального тиску (АТ), а також дотриманню правил здорового харчування і виконанню регулярних фізичних навантажень.
Раннє виявлення та лікування ЦД 2 типу сприятиме профілактиці прогресування захворювання та розвитку ускладнень. Лікар загальної практики – сімейний лікар проводить основні заходи щодо профілактики, виявлення, лікування (цукрознижувальна терапія (ЦЗТ) окрім ін’єкційної) ЦД 2 типу та спостереження за хворими. За наявності показань до інсулінотерапії (ІТ), у разі тяжкого перебігу ЦД 2 типу, наявності ускладнень, пов’язаних із ЦД, розвитку ЦД у вагітних лікар загальної практики – сімейний лікар проводить відповідне роз’яснення, а пацієнта, з метою поглибленого обстеження та корекції терапії, направляє до установ, що надають спеціалізовану медичну допомогу.
ІІІ. Основна частина
Первинна медична допомога
1) Профілактика
Положення протоколу. Заходи з первинної профілактики ЦД 2 типу передбачають пропаганду здорового способу життя, виявлення та корекцію факторів ризику ЦД 2 типу, модифікацію способу життя тощо.
Обґрунтування. Доведено, що надлишкова маса тіла, недостатня фізична активність, куріння, зловживання алкоголем, підвищений рівень тригліцеридів і/або низький рівень холестерину ліпопротеїнів високої щільності (ЛПВЩ), високий АТ та інші супутні захворювання сприяють розвитку ЦД 2 типу та є факторами ризику, які можна коригувати за допомогою модифікації способу життя та призначення відповідної терапії.
Постійний перегляд наявності факторів ризику серед прикріпленого населення сприяє виявленню пацієнтів, які потребують більшої уваги для досягнення позитивних результатів і профілактики розвитку ЦД 2 типу, а також прогресування його ускладнень.
Обговорення з пацієнтом важливості усунення факторів ризику під час кожного візиту є основою успішної профілактики.
Необхідні дії
Обов’язкові
Проводити виявлення пацієнтів, які мають ризик розвитку ЦД, за допомогою тесту на ризик розвитку ЦД.
Проводити обстеження пацієнтів, у яких відсутні симптоми та які відповідають критеріям тестування на предіабет / ЦД 2 типу (див. розділ IV), з метою раннього виявлення ЦД 2 типу.
Рекомендувати заходи щодо зміни способу життя пацієнтам із будь-яким рівнем ризику розвитку ЦД 2 типу і/або з порушеною толерантністю до глюкози або порушеною глікемією натще.
Проводити лікування супутніх захворювань у всіх пацієнтів із ризиком розвитку ЦД 2 типу (синдром полікістозних яєчників (СПКЯ), ССЗ, порушення ліпідного обміну, ожиріння, артеріальна гіпертензія (АГ) тощо).
Бажані
Проведення освітніх і профілактичних заходів серед населення щодо дотримання здорового способу життя та запобігання факторам ризику ЦД 2 типу.
2) Діагностика
Положення протоколу. Діагностичні заходи спрямовані на раннє виявлення лікарем загальної практики – сімейним лікарем ознак ЦД, оцінку загрозливих симптомів, сімейного анамнезу, проведення лабораторних досліджень і направлення пацієнта до лікаря-ендокринолога для встановлення діагнозу і призначення лікування.
Пацієнт зі вперше діагностованим ЦД 2 типу має бути обстежений щодо хронічних ускладнень ЦД і за наявності ознак нейропатії, ретинопатії, ССЗ, проблем, пов’язаних із нижніми кінцівками, нирками тощо скерований на консультацію до відповідного фахівця з метою уточнення діагнозу та корекції лікування.
Обґрунтування. Раннє виявлення ЦД 2 типу в пацієнтів без симптомів дає можливість своєчасно виявити захворювання, запобігти виникненню ускладнень або відстрочити їх. Правильне встановлення діагнозу ЦД 2 типу та своєчасне лікування дає змогу усунути або зменшити симптоми захворювання та відстрочити розвиток ускладнень.
ЦД можна діагностувати на основі визначення рівня глюкози в плазмі крові, критеріями є: рівень глюкози в плазмі натще (ГПН), або рівень глюкози в плазмі через 2 год (2-год ГП) під час проведення перорального глюкозотолерантного тесту (ПГТТ), або рівень глікованого гемоглобіну (HbA1c).
Діагноз ЦД в осіб без симптомів не має бути встановлено на підставі одноразово визначеного підвищеного рівня глюкози в крові. У цьому випадку необхідно повторне підтвердження рівня глюкози в діабетичному діапазоні або натще, або під час ПГТТ.
Необхідні дії
Обов’язкові
Збір анамнезу, звернути увагу на наявність сімейного захворювання на ЦД.
Оцінка наявності загрозливих симптомів: спраги, полідипсії, поліурії, втрати маси тіла.
Проведення фізикального обстеження.
Направити осіб із симптомами ЦД або безсимптомних пацієнтів, які відповідають критеріям тестування на предіабет /ЦД 2 типу, для проведення додаткових обстежень згідно з критеріями діагностики предіабету /ЦД 2 типу.
Направити пацієнта на консультацію до ендокринолога за підозри ЦД з метою встановлення діагнозу і визначення типу діабету.
3) Лікування
Положення протоколу. Мета лікування пацієнта з ЦД 2 типу – максимальне зниження сумарного ризику розвитку ускладнень ЦД 2 типу за рахунок досягнення і підтримання цільового рівня визначених показників, (див. розділ IV)а також модифікація факторів ризику, ефективне лікування супутніх клінічних станів.
Лікування призначає лікар-ендокринолог після встановлення діагнозу ЦД 2 типу. Лікар загальної практики – сімейний лікар здійснює спостереження, контроль за виконанням призначень фахівців, інформування пацієнтів із ЦД 2 типу та їхніх сімей про розвиток, наслідки та лікування захворювання.
Необхідно надавати послідовну інформацію щодо їхнього стану особам із ризиком розвитку ЦД 2 типу, пацієнтам із діагностованим ЦД 2 типу і, за необхідності, особам, які здійснюють догляд за ними.
Обґрунтування. Доведено, що своєчасне призначення пацієнтам із ЦД 2 типу немедикаментозної і медикаментозної терапії сповільнюує прогресування захворювання, знижує ризик розвитку ускладнень і смертність. Надання послідовної інформації особам із ризиком розвитку ЦД 2 типу і пацієнтам із діагностованим ЦД 2 типу і, за необхідності, особам, які здійснюють догляд за ними, дає можливість зробити усвідомлений вибір і зменшити занепокоєння, заохочує дотримуватися рекомендацій щодо лікування і тим самим сприяє поліпшенню результатів.
Необхідні дії
Обов’язкові
Розробити індивідуальний план медичної допомоги, який треба переглядати щороку або частіше, за необхідності, і корегувати відповідно до обставин чи побажань пацієнта, з урахуванням клінічної ситуації.
Надавати пацієнту інформацію про стан його здоров’я, рекомендації щодо немедикаментозного і медикаментозного лікування в доступній формі, навчати заходів із самоконтролю захворювання.
Встановити й погодити з пацієнтом цільові значення глікемії, що враховують ризик мікро- і макросудинних ускладнень; вік пацієнта; інтенсивність лікування; ризик і наслідки гіпоглікемії.
Для пацієнтів, в яких ЦД 2 типу діагностовано вперше, забезпечити проходження принаймні одного навчального циклу щодо свого стану та його самоконтролю, можливих ускладнень, тактики поведінки у разі раптового погіршення перебігу тощо.
Оцінити спосіб життя пацієнта і призначити заходи з його модифікації – корекцію харчування, надмірної маси тіла, регулювання фізичних навантажень, боротьбу зі шкідливими звичками; за необхідності направити пацієнта до відповідного фахівця (психолога, дієтолога тощо). Ведення пацієнтів із надлишковою масою тіла або ожирінням здійснюють відповідно до чинних галузевих стандартів медичної допомоги при ожирінні.
Надавати рекомендації з модифікації способу життя пацієнтам із предіабетом і ЦД 2 типу щодо харчування, фізичної активності.
Для досягнення найкращого контролю глікемії та виключення частих або тяжких гіпо/гіперглікемій призначають цукрознижувальні лікарські засоби (ЛЗ) та ІТ; необхідно регулярно проводити оцінку ефективності фармакотерапії, у разі недосягнення цільового рівня глікемії упевнитись, що пацієнт виконує рекомендації щодо прийому призначених ЛЗ та за неефективності терапії направити пацієнта до закладу охорони здоров’я (ЗОЗ), що надає спеціалізовану медичну допомогу.
Під час планових і позапланових візитів потрібно визначати наявність і проводити оцінку хронічних ускладнень ЦД 2 типу, за необхідності направляти пацієнта до відповідного фахівця.
Пацієнт із ЦД 2 типу має бути направлений до ЗОЗ, що надає спеціалізовану медичну допомогу, в разі:
- якщо цільового рівня HbA1c не досягнуто протягом 6 міс після початку лікування;
- необхідності призначення ін’єкційної терапії (АТ, агоністів рецепторів глюкагоноподібного пептиду‑1 [арГПП‑1]);
- значного зменшення маси тіла на тлі терапії;
- вагітності;
- розвитку гострих станів, зумовлених ЦД 2 типу;
- виявлення ознак ускладнень ЦД з метою уточнення діагнозу та корекції лікування;
- прогресування хронічних ускладнень ЦД 2 типу і супутніх захворювань;
- виявлення нез’ясованих розбіжностей між рівнем HbA1c та іншими показниками глікемії.
Надання екстреної медичної допомоги за невідкладних станів здійснюють відповідно до галузевих стандартів медичної допомоги при веденні дорослих пацієнтів із ЦД 1 типу.
Бажані
Забезпечити періодичне проходження навчальних циклів із питань удосконалення самоконтролю свого стану, надання інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) та здійснювати подальшу підтримку пацієнта.
Направити пацієнта зі вперше виявленим ЦД 2 типу до консультаційно-діагностичного кабінету психологічної допомоги людям із ЦД 2 типу (Школи діабету) для проведення групових навчань самоконтролю захворювання.
Надавати пацієнтам інформацію про діабетичні асоціації, сприяти залученню пацієнтів із ЦД 2 типу, які мають досвід ефективного контролю захворювання, до участі в роботі місцевої групи спеціалістів із надання спеціалізованої допомоги іншим пацієнтам.
4) Подальше спостереження
Положення протоколу. Спостереження за пацієнтом із ЦД 2 типу лікар загальної практики – сімейний лікар здійснює відповідно до плану, узгодженого з пацієнтом.
Під час планових і позапланових візитів проводять клінічне, лабораторне та інструментальне обстеження пацієнтів із ЦД 2 типу з метою раннього виявлення хронічних ускладнень і призначення відповідного лікування.
Пацієнтам із ЦД 2 типу та супутніми захворюваннями надають відповідну медичну допомогу згідно з чинними галузевими стандартами у сфері охорони здоров’я.
Обґрунтування. Проведення регулярного обстеження сприяє ранньому виявленню ускладнень і вибору оптимальної тактики лікування ЦД 2 типу, профілактики та лікування його ускладнень.
Регулярний перегляд ключових показників сприяє виявленню пацієнтів, які потребують медичних утручань для досягнення позитивних результатів лікування, профілактики розвитку і зупинення прогресування ускладнень ЦД 2 типу.
ЦД 2 типу асоціюється з підвищеним ризиком розвитку ішемічної хвороби серця (ІХС), зокрема інфаркту міокарда та серцевої недостатності (СН), цереброваскулярних порушень, тому необхідно приділяти особливу увагу профілактиці ССЗ.
Для виявлення ушкодження нирок у пацієнтів із ЦД 2 типу на ранніх стадіях, коли лікування може бути успішним, рекомендовано визначати співвідношення альбуміну до креатиніну (САК) в сечі та розрахункову швидкість клубочкової фільтрації (рШКФ).
Існують достовірні докази того, що регулярні обстеження з метою раннього виявлення та подальшої терапії діабетичного ураження очей (ретинопатії) є важливими для поліпшення результатів лікування і прогнозу в пацієнтів, оскільки початок розвитку ретинопатії може не супроводжуватися явними симптомами.
Доведено, що регулярні обстеження з метою раннього виявлення та терапії діабетичного ураження нервової системи та нижніх кінцівок (діабетичної стопи) є важливими для збільшення тривалості та поліпшення якості життя пацієнтів, зменшення частоти інвалідизації.
Нейропатичний біль може набувати різних форм, часто це занепокоєння, іноді депресії, особливо якщо симптоми переважно проявляються вночі і порушують сон. Існує багато проявів аутономної нейропатії як ускладнення тривалої гіперглікемії. До них належать гастропарез, ентеропатія (пронос, нетримання калу), еректильна дисфункція, порушення з боку сечового міхура, ортостатична гіпотензія, аурикулотемпоральний синдром та інші гіпергідрозні розлади, сухі ноги і безпричинний набряк щиколотки.
Необхідно забезпечити пацієнтам із ЦД 2 типу проведення рекомендованих щеплень відповідно до Календаря профілактичних щеплень. Запобігання інфекціям у такий спосіб не лише безпосередньо слугує профілактикою захворюваності, а й зменшує кількість госпіталізацій, що може додатково знизити ризик зараження такими інфекціями, як COVID‑19.
Необхідні дії
Обов’язкові
Сприяти виконанню пацієнтом призначень відповідно до погодженого плану лікування.
Проводити моніторинг показників обов’язкових діагностичних процедур.
Під час планових оглядів пацієнта проводити оцінку ускладнень ЦД 2 типу:
- виявляти діабетичну нейропатію;
- проводити обстеження очного дна з обов’язковим розширенням зіниці з метод скринінгу на діабетичну ретинопатію;
- терміново направити пацієнта до лікаря-офтальмолога в разі раптової втрати зору, почервоніння райдужки, преретинальної кровотечі в сітківку або склоподібне тіло;
- оцінювати стан нижніх кінцівок шляхом перевірки пульсації артерій;
- оцінювати cерцево-судинний ризик.
За результатами огляду, за потреби, направити до відповідних фахівців до ЗОЗ, що надає спеціалізовану медичну допомогу.
Забезпечити пацієнтам із ЦД 2 типу проведення рекомендованих щеплень відповідно до Календаря профілактичних щеплень в Україні, затвердженого МОЗ України.
Навчання самоконтролю рівня глюкози в крові проводити з усіма пацієнтами, особливу увагу приділяють:
- пацієнтам із високим ризиком гіпоглікемії, при гострих (у тому числі інфекційних) захворюваннях, зміні терапії, характеру харчування (релігійний піст тощо), під час вагітності, пацієнтам із недостатнім глікемічним контролем (рівень HbA1c >7%);
- пацієнтам із ЦД 2 типу, які отримують інсулін та пройшли навчання щодо корекції його дози;
- навчанню пацієнтів правилам безпеки під час виробничої діяльності, у тому числі керування транспортними засобами;
- тим, хто застосовує пероральну ЦЗТ, щоб мати дані про гіпоглікемію;
- спостереженню за змінами під час інтеркурентних захворювань.
Щороку оцінювати:
- обсяг знань пацієнта із самостійного моніторингу ЦД 2 типу;
- зміни способу життя та побажання пацієнтів (наприклад, характер харчування, фізичну активність і куріння);
- психологічний стан;
- план індивідуальної допомоги.
2. Спеціалізована медична допомога
1) Діагностика
Положення протоколу. Діагноз ЦД 2 типу встановлюють на основі визначення рівня глюкози в плазмі крові відповідно до критеріїв, зазначених у розділі IV. Відповідно до критеріїв проводять і диференційну діагностику ЦД різних типів.
Обґрунтування. Раннє виявлення ЦД 2 типу допомагає своєчасно усунути або зменшити симптоми захворювання, запобігти виникненню пізніх ускладнень або відстрочити їх. Правильне встановлення діагнозу ЦД 2 типу та своєчасне лікування дає можливість усунути або зменшити симптоми захворювання та відстрочити розвиток ускладнень.
Необхідні дії
Обов’язкові
Зібрати анамнез, звернути увагу на наявність сімейного захворювання на ЦД.
Оцінити наявність загрозливих симптомів: спраги, полідипсії, поліурії, втрати маси тіла.
Провести фізикальне обстеження.
Призначити лабораторні обстеження, перелік яких наведено в пункті 1 розділу IV.
Діагностика гестаційного ЦД (ГЦД) здійснюється відповідно до пункту 1 розділу IV.
Провести диференційну діагностику ЦД 1 і 2 типів відповідно до критеріїв, наведених в УКПМД «Цукровий діабет 1 типу в дорослих».
2) Лікування
Положення протоколу. Мета лікування пацієнта з ЦД 2 типу – максимальне зниження сумарного ризику розвитку ускладнень ЦД 2 типу за рахунок досягнення та підтримання цільового рівня визначених показників, модифікації факторів ризику, ефективного лікування супутніх клінічних станів.
Обґрунтування. Існують докази, що своєчасне призначення немедикаментозної і медикаментозної терапії в пацієнтів із ЦД 2 типу сповільнює прогресування захворювання, знижує ризик розвитку ускладнень і смертність. Надання послідовної інформації пацієнтам із ризиком розвитку ЦД 2 типу і пацієнтам із діагностованим ЦД 2 типу і, за необхідності, особам, які здійснюють догляд за ними, дає можливість робити усвідомлений вибір, що сприяє зменшенню занепокоєння і заохочує дотримуватися рекомендацій із лікування, тим самим поліпшуючи результати.
Необхідні дії
Обов’язкові
Розробити індивідуальний план медичної допомоги, який потрібно переглядати щороку або частіше, за необхідності, і корегувати відповідно до обставин чи побажань пацієнта, з урахуванням клінічної ситуації.
Надавати пацієнту інформацію про стан його здоров’я, рекомендації щодо немедикаментозного і медикаментозного лікування в доступній формі, навчити заходам із самоконтролю захворювання.
Встановити й погодити з пацієнтом цільові значення глікемії, що враховують ризик мікро- і макросудинних ускладнень; вік пацієнта; інтенсивність лікування; ризик і наслідки гіпоглікемії.
Оцінити спосіб життя пацієнта і призначити заходи з його модифікації – корекцію харчування, надмірної маси тіла, регулювання фізичних навантажень, боротьбу зі шкідливими звичками; за необхідності направити пацієнта до відповідного фахівця (психолога, дієтолога тощо).
Для досягнення найкращого контролю глікемії та уникнення частих або тяжких гіпо/гіперглікемій призначають ЦЗТ і ІТ; необхідно регулярно проводити оцінку ефективності фармакотерапії, у разі недосягнення цільового рівня глікемії упевнитись, що пацієнт виконує рекомендації щодо прийому призначених ЛЗ та за неефективності терапії направити пацієнта до ЗОЗ, що надає спеціалізовану медичну допомогу.
Під час планових і позапланових візитів лікар має визначити наявність хронічних ускладнень ЦД 2 типу і оцінити їх, за необхідності направити пацієнта до відповідного фахівця.
Пацієнтам із ЦД 2 типу та супутніми захворюваннями надають відповідну медичну допомогу згідно з чинними галузевими стандартами у сфері охорони здоров’я.
Ведення пацієнток із ГЦД здійснюють відповідно до пункту 2 розділу IV.
Надання екстреної медичної допомоги при невідкладних станах здійснюють відповідно до галузевих стандартів у сфері охорони здоров’я з ведення дорослих пацієнтів із ЦД 1 типу.
Бажані
Забезпечити періодичне проходження навчальних циклів із питань удосконалення самоконтролю свого стану, надання інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) та здійснювати подальшу підтримку пацієнта.
Направити пацієнта зі вперше виявленим ЦД 2 типу до консультаційно-діагностичного кабінету психологічної допомоги людям із ЦД 2 типу (Школи діабету) для проведення групових навчань самоконтролю захворювання.
Надавати інформацію пацієнтам про діабетичні асоціації, сприяти залученню пацієнтів із ЦД 2 типу, які мають досвід ефективного самоконтролю захворювання, до участі в роботі місцевої групи спеціалістів із надання спеціалізованої допомоги іншим пацієнтам.
IV. Опис етапів медичної допомоги
1. Діагностика
Класичними симптомами діабету є спрага, полідипсія (підвищене споживання води), поліурія (збільшення діурезу) і зміна маси тіла. Водночас пацієнти з ЦД 2 типу часто не мають жодних скарг. ЦД 2 типу визначається як прогресуюча втрата адекватної секреції інсуліну β-клітинами, часто на тлі інсулінорезистентності.
Скринінг і тестування на предіабет і ЦД 2 типу в дорослих без симптомів
Предіабет – це стан, при якому рівні глюкози крові не відповідають критеріям діабету, але надто високі, щоб вважати їх нормальними. У пацієнта діагностують предіабет у разі порушення глікемії натще, і/або порушення толерантності до глюкози, і/або показників рівня НbA1с 5,7-6,4% (панель 1). Предіабет потрібно розглядати як підвищений ризик розвитку ЦД і ССЗ. Предіабет асоціюється з ожирінням (особливо абдомінальним, або вісцеральним), дисліпідемією з високим рівнем тригліцеридів і/або низьким рівнем холестерину ЛПВЩ і АГ.
Доцільність обстеження на предіабет / ЦД 2 типу треба розглянути в осіб, у яких відсутні симптоми, але показники відповідають певним критеріям (панель 2).
Для обстеження на предіабет і ЦД 2 типу однаково підходять визначення ГПН, 2-год ГП після навантаження 75 г глюкози під час ПТТГ та рівня НbA1с.
У пацієнтів із предіабетом і ЦД 2 типу потрібно виявляти та усувати фактори ризику ССЗ.
Критерії діагностики ЦД (панель 3)
NB! Для діагнозу ЦД не можна використовувати як вимірювальний прилад портативні глюкометри і тест-смужки.
У дорослих осіб без традиційних факторів ризику ЦД 2 типу, з нетиповим перебігом і/або молодшого віку необхідно розглянути можливість визначення діабетичних аутоантитіл: до декарбоксилази глутамінової кислоти 65 (GAD); до тирозинфосфатази острівцевого антигену 2 (ІА‑2); до інсуліну (ІAA); до β-клітинного специфічного цинкового транспортера 8 (ZnT8), щоб виключити діагноз ЦД 1 типу, зокрема латентного аутоімунного діабету дорослих (LADA), якому притаманні ознаки ЦД 2 типу. Також потрібно виключити інші специфічні типи діабету, зокрема панкреатогенний, моногенний (MODY), посттрансплантаційний, пов’язаний із муковісцидозом та ін. Найпоширенішим серед них є панкреатогенний діабет (або діабет типу 3c), відмінною рисою якого є одночасна екзокринна недостатність підшлункової залози (згідно з результатами дослідження моноклональної фекальної еластази 1 або прямої функції), патологічні зміни при візуалізаційних методах дослідження підшлункової залози (ендоскопічне УЗД, МРТ, КТ) та відсутність аутоімунітету, пов’язаного із ЦД 1 типу.
Скринінг і діагностика ГЦД
ГЦД несе ризик для матері, плода та новонародженого.
Тест на недіагностований предіабет і діабет проводять під час першого пренатального відвідування пацієнтів із факторами ризику за допомогою стандартних діагностичних критеріїв (панель 4).
Дослідження на ГЦД проводять на 24-28-му тиж вагітності в жінок, у яких раніше не було виявлено ЦД.
У жінок із ГЦД проводять тест на предіабет або діабет на 4-12-му тиж після пологів за допомогою ПТТГ із 75 г глюкози та використовують відповідні клінічні діагностичні критерії для невагітних.
Жінки з ГЦД в анамнезі мають протягом усього життя проходити скринінг на ЦД або предіабет принаймні кожні 3 роки.
2. Лікування
Цілі терапії, які необхідно досягти при лікуванні ЦД 2 типу
Особливості призначення фармакотерапії при ЦД 2 типу
Пероральна цукрознижувальна терапія
При виборі індивідуального цільового рівня HbA1c передусім потрібно враховувати: вік пацієнта; очікувану тривалість життя; наявність тяжких ускладнень; ризик розвитку тяжкої гіпоглікемії.
Пацієнтоорієнтований підхід при виборі препаратів для медикаментозної терапії враховує наявність супутніх захворювань (атеросклеротичні ССЗ, АСССЗ; СН; хронічна хвороба нирок, ХХН), ризик гіпоглікемії, вплив на масу тіла, ризик побічних ефектів і користь для пацієнта.
Метформін. Завдяки ефективному зниженню рівня HbA1c, мінімальному ризику гіпоглікемії при застосуванні як у монотерапії так і в комбінації з іншими препаратами, відсутності впливу намасу тіла з моожливістю помірної втрати ваги, зниженню серцево-судинного ризику, безпеці метформін традиційно рекомендований як ЦЗТ першого ряду для лікування ЦД 2 типу. Оскільки метформін пов’язаний із дефіцитом вітаміну В12, доцільність періодичноговизначення рівня цього вітаміну необхідно розглядати в пацієнтів, які приймають метформін, особливо в тих, хто страждає на анемію або периферичну нейропатію.
Інгібітори натрійзалежного котранспортера глюкози 2 типу (іНЗКТГ‑2) – це пероральні препарати, які знижують рівень глюкози в плазмі шляхом посилення екскреції глюкози із сечею. Вони мають середню або високу гіпоглікемічну ефективність із нижчою ефективністю при нижчій розрахунковій ШКФ. Дослідження серцево-ниркових наслідків продемонстрували їхню ефективність у зниженні ризику серйозних серцево-судинних подій, серцево-судинної смерті, інфаркту міокарда, смертності від усіх причин госпіталізації з приводу СН, поліпшення ниркових наслідків в осіб із ЦД 2 типу зі встановленим/високим ризиком ССЗ.
Агоністи рецепторів ГПП‑1 посилюють глюкозозалежну секрецію інсуліну та пригнічують секрецію глюкагону, уповільнюють спорожнення шлунка, запобігають підвищенню глікемії після прийому їжі та знижують апетит, споживання енергії та масу тіла. Окрім нормалізації рівня HbA1c специфічні арГПП‑1 також були схвалені для зниження ризику складних серйозних серцево-судинних подій у дорослих із ЦД 2 типу з наявними ССЗ або кількома факторами ризику ССЗ. При призначенні пацієнтам з ожирінням дають можливість очікувати додатковий ефект у вигляді зниження маси тіла.
Інгібітори дипептидилпептидази 4 (іДПП‑4) пригнічують ферментативну інактивацію ендогенногогормону інкретину, що призводить до глюкозозалежного вивільнення інсуліну та зниження секреції глюкагону. Вивляють помірну цукрознижувальну дію і не впливають на масу тіла, добре переносяться з мінімальним ризиком гіпоглікемії.
Препарати сульфонілсечовини характеризуються високою цукрознижувальною ефективністю. Однак через глюкозонезалежну стимуляцію секреції інсуліну асоціюються з підвищеним ризиком гіпоглікемії, збільшенням ваги та зменшенням функції бета-клітин. Із застереженням ці препарати призначають пацієнтам із ССЗ, когнітивними порушеннями, схильністю до гіпоглікемічних реакцій. Потрібно проінформувати пацієнта, що при використанні стимуляторів секреції інсуліну, особливо в разі порушення функції нирок, можливий розвиток гіпоглікемії.
Тіазолідиндіони підвищують чутливість до інсуліну і мають високу цукрознижувальну ефективність. Водночас не рекомендується починати і не продовжувати прийом тіазолідиндіонів особам із СН або тим, хто має високий ризик переломів.
Ін’єкційна терапія
У багатьох пацієнтів досягнення і підтримання індивідуальних цілей контролю глікемії часто потребує інтенсифікації ЦЗТ, яку не треба відкладати. Спільне прийняття рішень є важливим у дискусіях щодо інтенсифікації лікування. Для швидшого досягнення глікемічних цілей у пацієнтів із рівнем HbA1с на 1,5-2,0% вище індивідуального цільового використовують ініціальну комбіновану терапію. Додавання до терапії ін’єкційних ЛЗ із високою цукрознижувальною активністю і органопротекторними властивостями допомагає оптимізувати терапію шляхом відміни ЛЗ, здатних підвищувати ризик гіпоглікемії. Інтенсифікація лікування відображає адаптацію режиму ЦЗТ до індивідуалізованих цілей лікування.
Обґрунтування інсулінотерапії
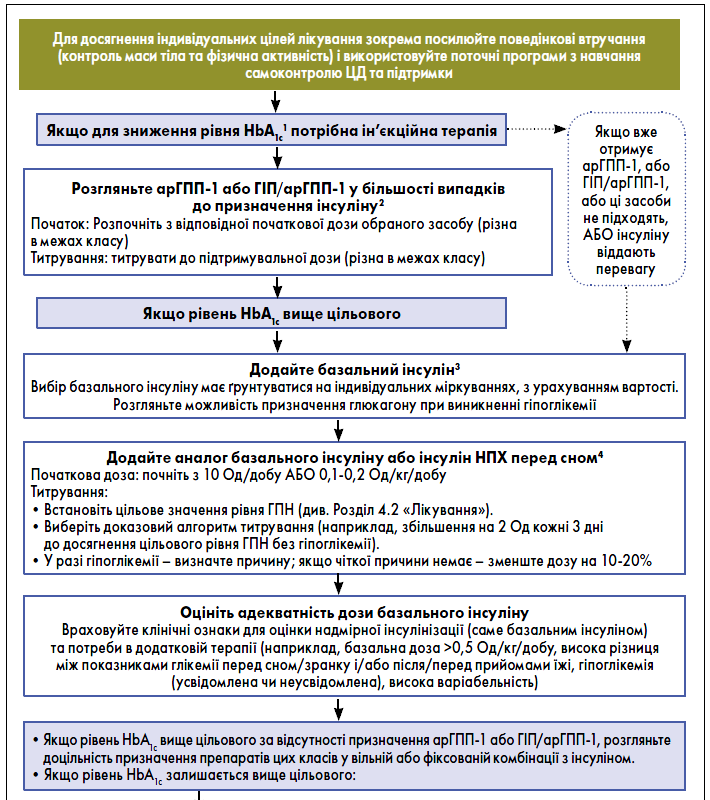
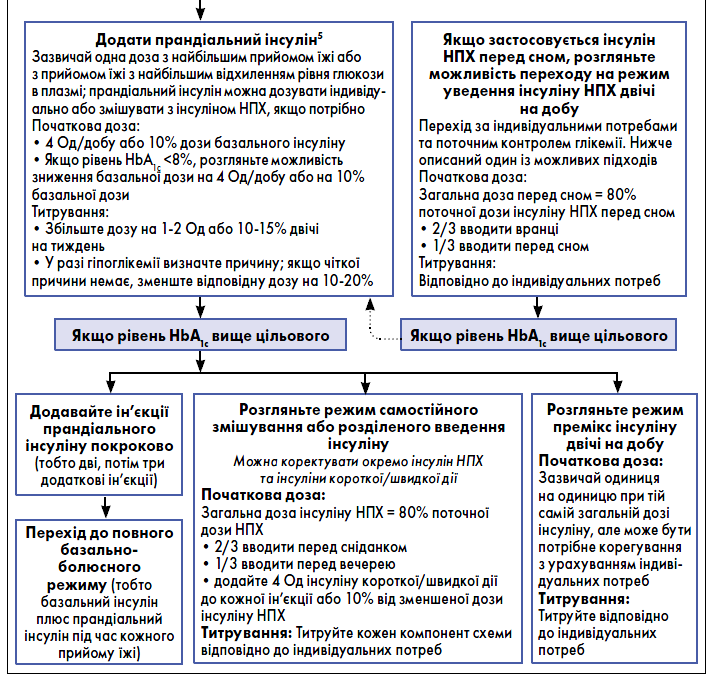
Питання про призначення ІТ вирішує лікар-ендокринолог. Лікар загальної практики – сімейний лікар за наявності показань до ІТ проводить роз’яснення, направляє до лікаря-ендокринолога. Загальноприйнятою практикою є початок ІТ в пацієнтів із рівнем глікемії ≥16,7 ммоль/л, або рівнем HbA1с >10%, або із симптомами гіперглікемії (поліурія або полідипсія), або з ознаками катаболізму (втрата маси тіла, гіпертригліцеридемія, кетоз тощо). Інтенсифікація ін’єкційної терапії при ЦД 2 типу здійснюється за алгоритмом, наведеним на рисунку.
Рис. Алгоритм інтенсифікації ін’єкційної терапії ЦД 2 типу
Показання до ІТ:
- Недосягнення індивідуальних цілей глікемічного контролю (рівень НbА1с >7%) за допомогою комбінованої терапії і використанням максимально можливих і переносимих цукрознижувальних ЛЗ.
- Уперше встановлений ЦД 2 типу за наявності вираженої клінічної симптоматики (рівень НbА1с >9%).
- Кетоацидоз, діабетична кетоацидотична, гіперосмолярна і лактацидотична кома.
- Панкреатектомія.
- Вагітність, пологи, лактація.
- За наявності протипоказань до застосування і непереносимості інших цукрознижувальних ЛЗ.
- Нейропатія з вираженим больовим синдромом і кахексією.
- Облітеруючий атеросклероз судин нижніх кінцівок, наявність трофічних виразок, гангрени.
- Хірургічні втручання (зокрема, у разі недосягнення цільових значень глікемії та при великих оперативних втручаннях).
- Інфекційні захворювання.
- Судинні катастрофи (інфаркт, інсульт).
- Тяжкі дистрофічні і гострі запальні ураження шкіри, загострення хронічних захворювань, що супроводжуються декомпенсацією вуглеводного обміну.
- Хронічна ниркова (рШКФ <30 мл/хв/м2) і печінкова недостатність.
- Швидке прогресування хронічних ускладнень.
- В останніх п’яти випадках можливий тимчасовий перехід на ІТ.
Загальні рекомендації з початку, оптимізації та інтенсифікації ІТ при ЦД 2 типу
Необхідно обговорити з пацієнтом потенційну користь і ризики ІТ, коли контроль глікемії залишається або стає неадекватним (рівень HbA1c ≥7,5%, як узгоджено з пацієнтом) на тлі прийому інших цукрознижувальних ЛЗ.
Старт ІТ відбувається за згодою пацієнта.
Перед початком ІТ або під час переходу до базально-болюсного режиму пацієнта потрібно направити на програму навчання та підтримання самоконтролю ЦД.
Важливою для оптимізації контролю рівня глюкози та безпеки використання інсуліну є організація правильного розуміння техніки ін’єкцій інсуліну пацієнтом і/або особою, що здійснює догляд.
Розгляньте можливість здійснення безперервного моніторингу глікемії в пацієнтів із ЦД 2 типу, які застосовують інсулін.
Розпочинати потрібно з призначення базального інсуліну перед сном або двічі на добу за необхідності та своєчасно збільшувати дозу, титруючи до досягнення індивідуального цільового рівня глікемії натще.
Після початку терапії базальним інсуліном рекомендовано продовжувати прийом цукрознижувальних ЛЗ з органопротекторними властивостями та метформін.
Аналоги інсуліну швидкої дії рекомендовано використовувати в таких клінічних випадках: за наявності нічної чи пізньої гіпоглікемії між прийомами їжі; у тих, у кого вони допомагають досягти цільового рівня глюкози в крові без перекусів між основними прийомами їжі, і це є необхідним або бажаним.
Базове постачання інсуліну (у тому числі нічного) має забезпечуватися шляхом використання ізофан-інсуліну (НПХ) або аналогів інсуліну тривалої дії.
Аналоги інсуліну тривалої дії, у тому числі, рекомендовано використовувати в таких випадках: нічна гіпоглікемія є проблемою на інсуліні (НПХ); вранішня гіперглікемія на інсуліні (НПХ) ускладнює контроль денного рівняглюкози в крові.
При рівні HbA1с >9,0% розглянути можливість застосування людського премікс інсуліну двічі на добу, як варіант – 1 раз на добу.
Розглянути можливість застосування премікс аналога інсуліну пацієнтам, які віддають перевагу введенню інсуліну безпосередньо перед їдою, з частими епізодами розвитку симптомів гіпоглікемії, у яких спостерігають післяпрандіальну гіперглікемію.
Здійснювати спостереження за пацієнтом, який використовує базальний інсулін (інсулін НПХ або аналог інсуліну пролонгованої дії), щодо необхідності призначення інсуліну короткої дії (прандіального) перед їдою (або премікс інсуліну).
Здійснювати спостереження за пацієнтом, який використовує премікс інсулін 1-2 рази на добу, щодо необхідності призначення ін’єкцій інсуліну короткої дії (прандіального) перед їдою або зміни режиму харчування та призначення ін’єкції базального інсуліну (інсулін НПХ або аналог інсуліну пролонгованої дії), якщо контроль глюкози в крові залишається недостатнім.
Починаючи комбіновану ін’єкційну терапію, треба продовжувати прийом метформіну, тоді як застосування похідних сульфонілсечовини та іДПП‑4 припиняють.
У пацієнтів із субоптимальним контролем глікемії, особливо в тих, хто потребує великих доз інсуліну, додаткове застосування тіазолідиндіону або іНЗКТГ‑2 може сприяти поліпшенню контролю глікемії та зменшенню потреби в інсуліні, хоча перед початком такого лікування необхідно враховувати і потенційні побічні ефекти цих ЛЗ.
Підбір дози інсуліну проводять на підставі результатів самоконтролю глікемії і рівня HbA1с.
У пацієнтів похилого віку із ЦД 2 типу внаслідок зниження здатності до самоконтролю може виникнути необхідність спрощення складних режимів ІТ.
Оскільки на тлі ІТ глюкозотоксичність зникає, часто можливе спрощення режиму і/або перехід на неінсулінові препарати.
Базальний інсулін
Базальний інсулін є найбільш зручним стартом ІТ і може бути доданий до метформіну та інших неінсулінових ін’єкційних препаратів (арГПП‑1). Основний ефект базального інсуліну полягає в пригніченні продукуванні глюкози в печінці і запобіганні гіперглікемії протягом ночі і між прийомами їжі.
Початкова добова доза базального інсуліну може визначатися з урахуванням маси тіла (0,1-0,2 Од/кг/добу або 10 Од/добу) та вираженості гіперглікемії з подальшим індивідуальним титруванням дози протягом днів або тижнів, за потреби.
Контроль рівня глікемії натще може бути досягнутий за допомогою людського інсуліну НПХ або аналога інсуліну тривалої дії. Аналоги інсуліну більш тривалої дії (гларгін 300 Од/мл і деглюдек 100 Од/мл) характеризуються нижчим ризиком розвитку гіпоглікемії порівняно з гларгіном 100 Од/мл при застосуванні в комбінації з пероральними цукрознижувальними ЛЗ.
Необхідно пам’ятати про потенціал надмірної базалізації, на що вказує добова доза базального інсуліну >0,5 Од/кг, збільшення частоти безсимптомних або симптоматичних гіпоглікемій і висока добова варіабельність глікемії. Ознаки надмірної базалізації мають спонукати до перегляду режиму ІТ з метою його індивідуалізації.
Прандіальний інсулін
Інтенсифікація ІТ може бути здійснена шляхом додавання ін’єкцій прандіального інсуліну до базального. Якщо пацієнт не отримує арГПП‑1, перед призначенням прандіального інсуліну треба розглянути можливість призначення ін’єкційного арГПП‑1 для вирішення питання контролю післяпрандіальної глікемії та мінімізації ризиків розвитку гіпоглікемії та збільшення маси тіла, пов’язаних з ІТ.
Початкова доза прандіального інсуліну становить 4 Од, або 10% від дози базального інсуліну під час найбільшого прийому їжі або прийому їжі з найбільшою кількістю вуглеводів. У подальшому режим ІТ може бути інтенсифікований залежно від індивідуальних потреб шляхом поетапного додавання ін’єкцій прандіального інсуліну перед іншими прийомами їжі.
Комбінована терапія арГПП‑1 і базальний інсулін
Для пацієнтів із ЦД 2 типу і встановленою АСССЗ або факторами високого ризику АСССЗ, СН або ХХН рекомендовані арГПП‑1 незалежно від рівня HbA1с, використання метформіну та з урахуванням специфічних для пацієнта факторів. Для пацієнтів без встановленого АСССЗ, факторів високого ризику АСССЗ, СН або ХХН при виборі цукрознижувальних ЛЗ керуються ефективністю ЛЗ для підтримання індивідуальних цілей глікемічного контролю і контролю маси тіла, уникнення побічних ефектів (особливо гіпоглікемії та збільшення маси тіла), вартості/доступності та індивідуальних переваг. Тому можливість використання арГПП‑1 треба розглянути до початку ІТ.
Якщо до використання арГПП‑1 у пацієнта є показання до призначення інсуліну, необхідно розглянути початково призначення комбінації інсуліну й арГПП‑1. У деяких пацієнтів із ЦД 2 типу складні режими ІТ можуть бути спрощені за допомогою комбінованої арГПП‑1-ІТ.
Гестаційний ЦД
ГЦД визначають як будь-який ступінь непереносимості глюкози, який був уперше визначений під час вагітності, незалежно від вираженості гіперглікемії. Тривала епідемія ожиріння та діабету призвела до збільшення частоти ЦД 2 типу в жінок репродуктивного віку зі збільшенням кількості вагітних із недіагностованим ЦД 2 типу на ранніх термінах вагітності. Через кількість вагітних жінок із недіагностованим ЦД 2 типу доцільно обстежувати жінок із факторами ризику ЦД 2 типу (панель 2) під час їх первинного пренатального візиту, використовуючи стандартні діагностичні критерії (панель 3).
ГЦД часто вказує на основну дисфункцію β-клітин, що призводить до помітно підвищеного ризику подальшого розвитку в матері після пологів діабету, як правило, але не завжди 2 типу.
Жінкам, яким діагностовано ГЦД, потрібно протягом усього життя проходити скринінг на предіабет, щоб своєчасно розпочати заходи для зменшення ризику розвитку діабету, при діабеті 2 типу – почати лікування якомога раніше.
У жінок із ГЦД в анамнезі, в яких виявлено предіабет, потрібно здійснювати інтенсивні втручання щодо способу життя і/або призначати метформін для профілактики діабету.
Зміни способу життя може бути достатньог для лікування жінок із ГЦД; за необхідності потрібно додавати інсулін для досягнення глікемічних цілей.
Для лікування гіперглікемії при ГЦД найкращим препаратом є інсулін; метформін і глібурид не можна застосовувати як засоби першої лінії, оскільки обидва здатні долати трансплацентарний бар’єр.
При застосуванні метформіну для лікування СПКЯ та індукції овуляції його прийом треба припинити до кінця першого триместру вагітності.
Метаболічна хірургія
Хірургічні процедури для лікування ожиріння, які часто називають баріатричною хірургією, хірургією зниження маси тіла або метаболічною хірургією, сприяють значній і тривалій втраті маси тіла і поліпшенню перебігу ЦД 2 типу. Доведено, що метаболічна хірургія забезпечує кращий контроль глікемії та знижує ризик ССЗ у пацієнтів із ЦД 2 типу та ожирінням порівняно з нехірургічним лікуванням. На додаток до поліпшення глікемії метаболічна хірургія знижує частоту мікросудинних захворювань, підвищує якість життя, знижує ризик раку і поліпшує фактори ризику ССЗ і довгострокових серцево-судинних подій.
Метаболічна хірургія рекомендована для лікування діабету 2 типу в пацієнтів з ІМТ ≥40 кг/м2 (ІМТ ≥37,5 кг/м2 для представників азіатської раси) та в дорослих з ІМТ 35,0-39,9 кг/м2 (32,5-37,4 кг/м2 для представників азіатської раси), які не досягли стійкої втрати маси тіла, і поліпшення перебігу супутніх захворювань (у тому числі гіперглікемії) за допомогою нехірургічних методів.
Метаболічні хірургічні втручання треба проводити в ЗОЗ, які мають досвід у лікуванні ожиріння, діабету та шлунково-кишкових операцій.
Пацієнтів, яким планують провести метаболічне хірургічне втручання, необхідно проконсультувати у психолога, за необхідності – у психіатра, обговорити також соціальні обставини, які можуть вплинути на результати операції.
Пацієнтам, які перенесли метаболічну операцію, потрібно надавати тривалу медичну і соціальну підтримку, проводити регулярний моніторинг харчування та метаболічного стану.
Серйозні ускладнення виникають у 2-6% пацієнтів, яким проводять метаболічну хірургію. Незначні ускладнення та необхідність повторного оперативного втручання виникають у 15% випадків. Крім післяопераційного періоду довгостроковими ризиками є дефіцит вітамінів і мінералів, анемія, остеопороз, демпінг-синдром і тяжка гіпоглікемія.
3. Хронічні ускладнення ЦД 2 типу
1) Серцево-судинні захворювання
Пацієнтам із ЦД 2 типу і супутніми ССЗ надається відповідна медична допомога згідно з чинними галузевими стандартами у сфері охорони здоров’я.
Особливості ЦЗТ при ЦД 2 типу в осіб із ССЗ
Пацієнтам із ЦД 2 типу, які мають АСССЗ або встановлену хворобу нирок, рекомендований іНЗКТГ‑2 або арГПП‑1 як частина комплексного зниження ризику ССЗ і/або цукрознижувальних схем.
Пацієнтам із ЦД 2 типу та встановленим АСССЗ, множинними факторами ризику АСССЗ або діабетичним захворюванням нирок рекомендується іНЗКТГ‑2 для зниження ризику серйозних несприятливих серцево-судинних подій і/або госпіталізація із СН.
Пацієнтам із ЦД 2 типу та встановленим АСССЗ або кількома факторами ризику АСССЗ рекомендується арГПП‑1 для зниження ризику серйозних несприятливих серцево-судинних подій.
У пацієнтів із ЦД 2 типу та встановленим АСССЗ або кількома факторами ризику АСССЗ комбінована терапія іНЗКТГ‑2 й арГПП‑1 рекомендована для додаткового зниження ризику несприятливих серцево-судинних і ниркових подій.
Пацієнтам із ЦД 2 типу та встановленою СН зі збереженою або зниженою фракцією викиду рекомендується іНЗКТГ‑2 для зниження ризику прогресування СН та серцево-судинної смерті.
Пацієнтам із ЦД 2 типу та встановленою СН зі збереженою або зниженою фракцією викиду рекомендується іНЗКТГ‑2 для поліпшення симптомів, фізичних обмежень та якості життя.
Пацієнтам із ЦД 2 типу та ХХН з альбумінурією, які отримують максимально переносимі дози інгібіторів АПФ або блокаторів рецепторів ангіотензину (БРА), рекомендується додавання фінеренону для поліпшення серцево-судинних наслідків і зниження ризику прогресування ХХН.
Пацієнтам із ЦД 2 типу зі стабільною СН можна продовжувати прийом метформіну для зниження рівня глюкози, якщо рШКФ залишається >30 мл/хв/1,73 м2, але треба уникати його застосування в нестабільних або госпіталізованих осіб із СН.
2) Хронічна хвороба нирок
ХХН – це тривале прогресуюче погіршення функції нирок, яке визначається стійким (протягом щонайменше 3 міс) зниженням рШКФ <60 мл/хв/1,73 м2 і/або альбумінурією (співвідношення альбумін/креатинін, САК ≥30 мг/г).
Рекомендації щодо виявлення. Пацієнтам зі встановленим діагнозом ЦД 2 типу під час кожного щорічного огляду необхідно визначати концентрації альбуміну та креатиніну сечі для розрахунку САК, а також рШКФ (обчислюють за креатинінемією за допомогою формули CKD-EPI; у сумнівних випадках розглянути можливість визначення рШКФ за рівнем цистатину) та проводити їх оцінку. Якщо отримано підвищені показники (за відсутності протеїнурії / інфекцій сечовивідних шляхів) тест потрібно повторювати під час кожного відвідування або принаймні кожні 3-4 міс; результат вважають підтвердженим, якщо наступний результат САК (з понад двох) також виходить за межі норми. Інші захворювання нирок необхідно запідозрити за відсутності прогресивної ретинопатії, якщо АТ особливо високий, протеїнурія розвивається раптово, при значній гематурії, систематичному поганому самопочутті. Треба обговорити з пацієнтом важливість виявлення підвищеного рівня екскреції альбуміну.
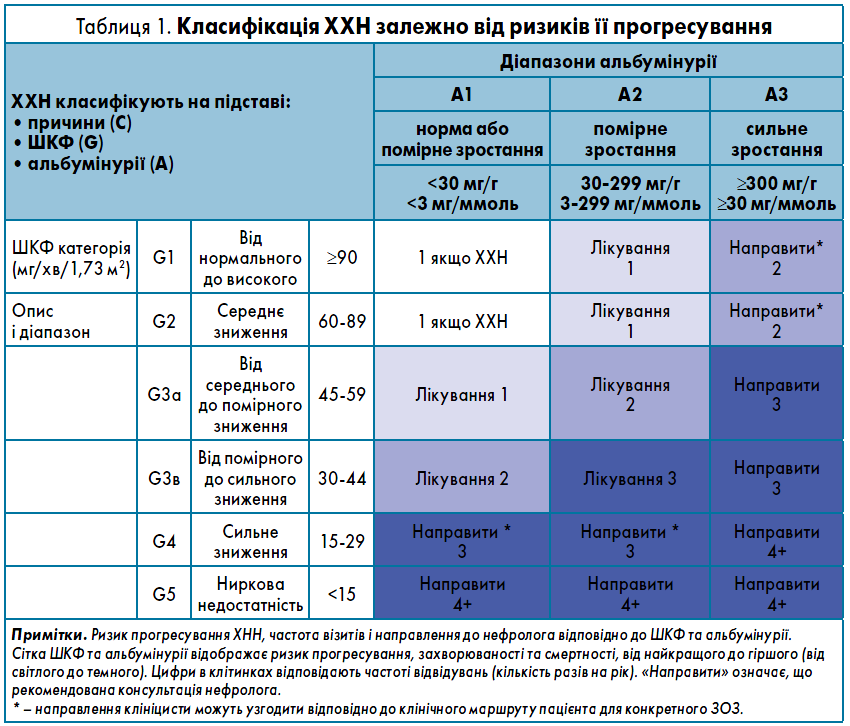
ХХН при ЦД 2 типу класифікують залежно від причини, ступеня зниження рШКФ (G1-5) та альбумінурії (А1-А3; табл. 1).
Стадії 1-2 ХХН визначають за даними високої альбумінурії з рШКФ ≥60 мл/хв/1,73 м2, тоді як стадії 3-5 ХХН – за дедалі нижчими показниками рШКФ.
У разі підтвердження діагнозу САК, креатинін, рШКФ потрібно визначати 1-4 рази на рік (за необхідності – частіше) залежно від стадії захворювання.
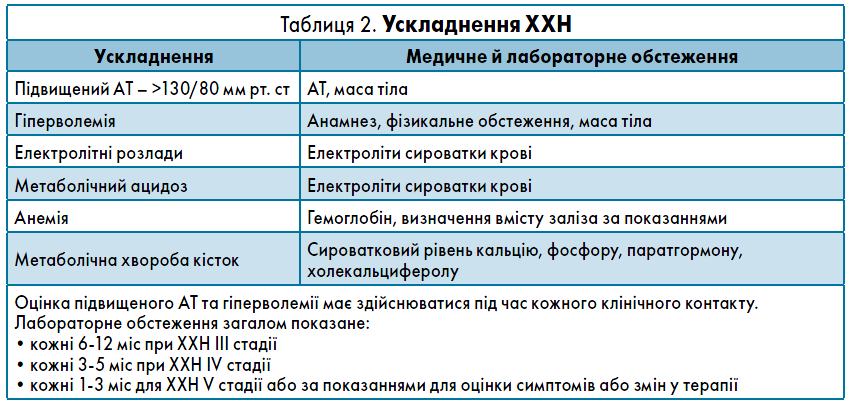
Ускладнення ХХН зазвичай стають поширеними при зниженні ШКФ <60 мл/хв/1,73 м2 (стадія ІІІ ХХН або вище) та з прогресуваннмя ХХН (табл. 2).
3) Ураження органів зору
Діабетична ретинопатія є специфічним мікросудинним ускладненням ЦД 2 типу і найчастішою причиною нових випадків сліпоти в дорослих осіб у країнах із високим рівнем доходу. Глаукома, катаракта та інші порушення зору спостерігають у більш ранньому віці, і частіше – у пацієнтів із ЦД.
Окрім тривалості ЦД до факторів, що підвищують ризик ретинопатії або пов’язані з нею, належать хронічна гіперглікемія, нефропатія, АГ та дисліпідемія. Вагітність може спричинити прогресування цього хронічного ускладнення.
Проявами діабетичної ретинопатії є мікроаневризми, інтраретинальний крововилив, ексудати, макулярний набряк, макулярна ішемія, неоваскуляризація, крововилив у склоподібне тіло та тракційне відшарування сітківки. Захворювання може розвиватися асимптомно до пізньої стадії захворювання.
Рекомендації щодо виявлення діабетичної ретинопатії. Усі пацієнти з ЦД мають щороку проходити розширене офтальмологічне обстеження. Якщо захворювання прогресує або загрожує зору, обстеження потрібно проводити частіше. Вагітним із ЦД потрібно проходити обстеження кожен триместр.
Симптоми погіршення зору (наприклад, розмитість зору) є показанням для направлення до офтальмолога.
Діагностичні обстеження. Дослідження очного дна – Кольорова фотографія очного дна – Флюоресцентна ангіографія – Оптична когерентна томографія. Основним методом діагностики є дослідження очного дна. Кольорове фотографування очного дна допомагає визначити ступінь ретинопатії.
Флюоресцентну ангіографію застосовують для визначення ступеня ретинопатії, розробки плану лікування та моніторингу результатів терапії. Оптична когерентна томографія також корисна для оцінки тяжкості макулярного набряку та ефективності лікування.
Необхідно негайно направляти до офтальмолога пацієнтів із будь-яким ступенем макулярного набряку, тяжкою непроліферативною ретинопатією або будь-якою проліферативною ретинопатією. Рекомендації щодо лікування: контроль рівня глюкози в крові, контроль АТ. При макулярному набряку і/або проліферативній діабетичній ретинопатії застосовують інтравітреальні ін’єкції блокаторів росту новоутворених судин (Vascular Endothelial Growth Factor) або анти-VEGF, фокальну лазерну фотокоагуляцію і/або вітректомію. У разі високого ризику ускладнень при непроліферативній ретинопатії використовують лазерну фотокоагуляцію, при проліферативній ретинопатії застосовують препарати анти-VEGF, проводять панретинальну лазерну фотокоагуляцію та, за необхідності, вітректомію.
4) Нейропатія
Діабетичні нейропатії – це різнорідна група розладів із широким спектром клінічних проявів.
Серед уражень периферичної нервової системи найчастіше трапляється діабетична полінейропатія (ДПН), набагато рідше – мононейропатія, радикулопатія, аміотрофія. Несвоєчасна діагностика ДПН разом із відсутністю профілактичного догляду за ногами підвищує ризик травмування через зниження чутливості з небезпекою розвитку синдрому діабетичної стопи. ДПН часто супроводжується вираженим невропатичним болем, що обмежує рухливість, негативно позначається на якості життя, сприяє депресії та соціальній дезадаптації пацієнтів.
Діабетична автономна нейропатія (ДАН) проявляється симптомами ураження з боку внутрішніх органів. Частіше трапляються кардіоваскулярна (або автономна нейропатія серця), гастроінтестинальна та урогенітальна форми захворювання.
Рекомендації щодо виявлення. ДПН. Усі пацієнти з ЦД 2 типу мають пройти обстеження щодо ДПН на момент встановлення діагнозу і щонайменше 1 раз на рік після цього. Оцінка дистальної симетричної полінейропатії охоплює ретельний анамнез і дослідження тактильної (з використанням монофіламенту) або больової чутливості, а також вібраційної чутливості (за допомогою камертона 128 Гц). У діагностично складних випадках рекомендується проведення електронейроміографії.
В усіх пацієнтів із ЦД і ДПН потрібно враховувати інші можливі причини нейропатії, наприклад токсини (алкоголь), нейротоксичні препарати (хіміотерапія), дефіцит вітаміну В12, гіпотиреоз, захворювання нирок, злоякісні новоутворення (множинна мієлома, бронхогенна карцинома), інфекції (ВІЛ), хронічну запальну демієлінізуючу нейропатію, спадкові нейропатії та васкуліт. Крім того, клінічна картина інших захворювань може супроводжуватися виникненням больового синдрому в нижніх кінцівках (артрози, венозна недостатність, радикулопатії тощо).
Усім пацієнтам із ЦД 2 типу і трофічними виразками стоп необхідно провести оцінку виразкових дефектів для виявлення нейропатичних ран. Необхідно пам’ятати, що перенесені раніше травми, оперативні втручання на нижніх кінцівках, гостре порушення мозкового кровообігу, що супроводжуються різним ступенем ураження нервової провідності в нижніх кінцівках, можуть призводити до однобічної зміни чутливості. Треба дотримуватися загальних принципів лікування будь-яких нейропатичних виразок у пацієнтів із ЦД.
ДАН. Симптоми та ознаки ДАН необхідно ретельно виявляти під час збору анамнезу та фізичного обстеження. Основними клінічними проявами є: порушення усвідомлення гіпоглікемії; тахікардія спокою; ортостатична гіпотензія; гастропарез; закрепи або діарея; нетримання калу; еректильна дисфункція; нейрогенний сечовий міхур і судомоторна дисфункція (порушення терморегуляції) з підвищеним або зниженим потовиділенням.
У разі наявності в пацієнта тахікардії, лабільного АТ, ортостатичної гіпотонії провести додаткове обстеження щодо діабетичної кардіоваскулярної автономної нейропатії. Розглянути діагноз гастропарезу в пацієнтів із лабільною глікемією, здуттям живота або блюванням і можливий розвиток ентеропатії в пацієнтів із нез’ясованою, особливо нічною, діареєю. Обстежити пацієнта з нез’ясованою проблемою випорожнення сечового міхура на предмет автономної цистопатії. За необхідності направити пацієнта до суміжних фахівців (кардіолога, гастроентеролога, уролога).
Рекомендації щодо лікування. ДПН. Специфічного лікування основного ушкодження нерва, окрім покращення контролю глікемії, наразі не існує. Дотримання глікемічних цілей терапії може помірно уповільнити прогресування ДПН при ЦД 2 типу, але не зменшує втрату нейронів. Необхідним є усунення чинників ризику, зокрема відмова від уживання алкоголю. Пацієнти з втратою чутливості мають щодня оглядати стопи з метою виявлення травмувань. Лікування хронічного больового синдрому здійснюють згідно з відповідними галузевими стандартами у сфері охорони здоров’я.
ДАН. В основі патогенетичного лікування ДАН лежить максимальне дотримання глікемічних цілей під час терапії ЦД. Ураження різних органів і систем потребують відповідного лікування згідно з чинними галузевими стандартами у сфері охорони здоров’я.
При ортостатичній гіпотонії більшість пацієнтів потребують як нефармакологічних (забезпечення адекватного прийому солі, уникнення прийому ліків, що посилюють гіпотонію, використання компресійного одягу), так і фармакологічних заходів. Потрібно заохочувати пацієнтів до фізичної активності.
Лікування діабетичного гастропарезу передбачає дотримання режиму харчування з частими прийомами дрібних порцій гомогенної їжі з низьким умістом клітковини й жиру. Доцільно розглянути відміну препаратів із несприятливим впливом на перистальтику шлунково-кишкового тракту, зокрема опіоїдів, антихолінергічних засобів, трициклічних антидепресантів, арГПП‑1 та, можливо, іДПП‑4. За тяжкого гастропарезу можливе призначення метоклопраміду, домперидону на короткий період через можливі побічні ефекти, а також електричної стимуляції шлунка.
Лікування еректильної дисфункції має починатись із корекції способу життя в комбінації з медикаментозними методами.
Як і при лікуванні ДПН, втручання при ДАН мають симптоматичний характер, проте можуть поліпшити якість життя пацієнта.
5) Діабетична стопа
Виявлення проблем, пов’язаних із діабетичною стопою
Структуроване спостереження за стопами проводять з інтервалом в 1 рік.
Під час огляду стопу досліджують: стан шкіри; форму і деформацію стоп; взуття; порушення больової і тактильної чутливості; кровопостачання.
Для виявлення погіршення сенсорної функції нерва, достатнього для істотного підвищення ризику утворення виразок на ногах, використовують монофіламент 10 г і нетравматичний шпильковий укол.
На основі висновку обстеження стоп ризик формування виразок на ногах поділяють на:
- низький (нормальне відчуття і пульсація);
- підвищений (порушення чутливості або відсутність пульсації або інший фактор ризику);
- високий (порушення сенсорної функції нерва і відсутність пульсації, деформація або шкірні зміни, або виразка в анамнезі).
У пацієнтів із підвищеним або високим ризиком ускладнення з боку стоп потрібно:
- оцінити інші фактори ризику, у тому числі деформацію, куріння і контроль рівня глюкози в крові;
- організувати/посилити спеціальні навчальні заходи з догляду за стопами і додатковий огляд;
- розглянути питання щодо спеціального взуття, у тому числі устілок та ортез, якщо є деформація, мозолі або виразки в анамнезі.
Для пацієнтів із виразками стоп:
- Направити до фахівців із лікування діабетичної стопи впродовж 1-2 днів, якщо немає явної інфекції виразки або навколишньої тканини, або негайно, якщо така інфекція є.
- Призначити антибіотики, якщо є будь-які ознаки інфікування виразки або навколишніх тканин, і продовжувати приймати їх у довгостроковій перспективі, якщо інфекція повторюється.
- Використовувати пов’язки на стопу, забезпечуючи контроль і зміну пов’язки, за необхідності.
- Видалити мертву тканину з діабетичної виразки стопи.
- Розглянути питання щодо використання методів розвантажування (наприклад, контактний підбір) для людей із невропатичними виразками стопи.
- Не використовувати в рутинному веденні виразок стопи культивовану людську дерму (або еквівалент), гіпербаричну кисневу терапію або фактори росту.
- Розглянути можливість забезпечення ефективних навчальних заходів із питань виразок стопи за допомогою графічної візуалізації наслідків погано лікованих виразок стопи в осіб із рецидивними виразками або ампутацією в анамнезі.
- Здійснювати часте спостереження за процесом загоєння виразки (від щодня до щомісяця) відповідно до потреб.
- Якщо виявлено захворювання периферичних судин, звернутися для ранньої оцінки до спеціалізованої команди судинних хірургів.
- Пацієнтів із підозрюваною або діагностованою остеоартропатією Шарко треба негайно направити до мультидисциплінарної команди з лікування діабетичної стопи.
4. Медична допомога при лактатацидемічній комі
У пацієнтів із ЦД 2 типу внаслідок дефіциту інсуліну та накопичення у крові великої кількості молочної кислоти може розвиватися тяжкий ацидоз, аж довтрати свідомості. Основні заходи з лікування цього стану передбачають:
1. Усунення гіповолемії, гіпотензії, корекція порушень мікроциркуляції, анемії, гіпоксії.
2. Корекцію ацидозу шляхом внутрішньовенного крапельного введення натрію гідрокарбонату: пацієнтам із тяжкою ацидемією (рН <7,1 і рівень бікарбонатів сироватки крові ≤6 ммоль/л); при менш тяжкому ацидозі (рН від 7,1 до 7,2) у пацієнтів, які також мають тяжке гостре ушкодження нирок (тобто підвищення рівня креатиніну в сироватці крові вдвічі або більше чи олігурія). Гідрокарбонатна терапія в таких пацієнтів може запобігти необхідності діалізу і поліпшити виживаність. Натрію гідрокарбонат треба вводити внутрішньовенно болюсно в дозі від 1 до 2 ммоль/кг маси тіла (2-4 мл/кг 4% розчину). Рівень електролітів (може знизитися концентрація йонізованого калію в сироватці крові) та рН крові необхідно вимірювати через 30-60 хв, а введення натрію гідрокарбонату можна повторити, якщо тяжкий лактоацидоз (рН <7,1) зберігається.
3. Через невисокі рівні глікемії ІТ проводять малими дозами (1-2 Од/год) внутрішньовенно крапельно в поєднанні з інфузією 5% глюкози. Корекцію дози проводять за загальними правилами лікування пацієнтів у коматозних станах із щогодинним визначенням рівня глікемії.
4. Діаліз може бути ефективним при лікуванні рефрактерного, а також метформінасоційованого лактоацидозу.
Затверджено наказом МОЗ України 24 липня 2024 року № 1300.
Дата наступного перегляду: 2029 рік.
Текст подано у скороченні.
Текст адаптовано та уніфіковано відповідно до стандартів Тематичного випуску Медичної газети «Здоров’я України».
Повний текст за посиланням: https://www.dec.gov.ua/wp-content/uploads/2024/ 07/1300_24072024_ykpmd_diabet_2.pdf
Тематичний номер «Діабетологія. Тиреоїдологія. Метаболічні розлади» № 3 (67) 2024 р.