14 грудня, 2022
Клінічний досвід ведення пацієнтів із вогнепальними ранами у сучасних бойових умовах
За матеріалами конференції
В умовах воєнного часу правильна тактика ведення пацієнтів із вогнепальними пораненнями має критичне значення. Адже сучасна вогнепальна зброя характеризується надзвичайно руйнівними властивостями, що у багатьох випадках стає причиною серйозних поранень серед військових і цивільного населення в зоні бойових дій. У рамках онлайн-семінару «Хірургія, анестезіологія, реаніматологія: нові реалії. Частина 3», який відбувся 30 вересня, провідні лікарі України, залучені до надання допомоги пораненим у ході бойових дій, поділилися унікальним досвідом менеджменту хворих із вогнепальними ранами.
Ключові слова: вогнепальна рана, первинна хірургічна обробка, поранення судин, рановий канал, вакуум-терапія, ультразвукова кавітація, зупинка кровотечі.
Актуальну інформацію про ефективні методи діагностики ушкоджених судин, невідкладну допомогу на догоспітальному етапі та застосування реконструктивних операцій на магістральних судинах представив полковник медичної служби ЗСУ, ангіохірург вищої категорії, начальник клініки Національного військово-медичного клінічного центру «Головний військовий клінічний госпіталь» Володимир Михайлович Роговський у доповіді «Досвід хірургічного лікування поранень магістральних судин».
 Сучасна вогнепальна зброя часто спричиняє складні поєднані ушкодження судин і нервів, а також комбіновані ураження органів грудної клітки та черевної порожнини. Кількість таких пацієнтів значно збільшилася останнім часом. Так, згідно з даними Інституту Бордена (Центр передового досвіду в галузі військово-медичних досліджень та освіти армії США), частота поранень судин в умовах сучасних бойових дій становить 12%, і цей показник є вищим від показника під час Другої світової війни, Корейської та В’єтнамської війн. Частота поранень судин, що потребують оперативного втручання, становить 9%, при цьому у половині із цих випадків виконується перев’язування судин, а в інших випадках – реконструктивне втручання (Emergency War Surgery, 2013). Автор доповіді зазначив, що кількість пацієнтів із вогнепальними пораненнями починаючи з лютого 2022 року по теперішній час перевищила кількість поранених за період із 2014 року по лютий 2022 року. У сучасних умовах лікування таких хворих проводять не тільки військові хірурги, а й цивільні лікарі.
Сучасна вогнепальна зброя часто спричиняє складні поєднані ушкодження судин і нервів, а також комбіновані ураження органів грудної клітки та черевної порожнини. Кількість таких пацієнтів значно збільшилася останнім часом. Так, згідно з даними Інституту Бордена (Центр передового досвіду в галузі військово-медичних досліджень та освіти армії США), частота поранень судин в умовах сучасних бойових дій становить 12%, і цей показник є вищим від показника під час Другої світової війни, Корейської та В’єтнамської війн. Частота поранень судин, що потребують оперативного втручання, становить 9%, при цьому у половині із цих випадків виконується перев’язування судин, а в інших випадках – реконструктивне втручання (Emergency War Surgery, 2013). Автор доповіді зазначив, що кількість пацієнтів із вогнепальними пораненнями починаючи з лютого 2022 року по теперішній час перевищила кількість поранених за період із 2014 року по лютий 2022 року. У сучасних умовах лікування таких хворих проводять не тільки військові хірурги, а й цивільні лікарі.
За характером поранень, що супроводжуються ушкодженням судин, переважають осколкові (37,6%) і кульові (32,1%) поранення. Мінно-вибухові травми призводять до ушкоджень судин у 25,6% випадків. Пацієнти з пораненнями, отриманими внаслідок дії вибухової хвилі, допомоги судинного хірурга потребують значно рідше (3%).
Ураження судин часто призводить до розвитку ускладнень, які загрожують життю, зокрема гострої ішемії та кровотечі. У більшості випадків допомога таким хворим надається військовими хірургами у наближених до лінії бойових зіткнень госпіталях. Хронічні (відтерміновані) ускладнення включають пульсуючу гематому, яка може призводити до утворення несправжньої (післятравматичної) аневризми, артеріовенозну (травматичну) фістулу, а також ішемічне ураження тканин (ішемію головного мозку, внутрішніх органів, кінцівок), що може спричинити хронічну венозну й артеріальну недостатність.
Своєчасна діагностика ушкоджень судин та адекватний обсяг наданої медичної допомоги можуть запобігти розвитку гострих і хронічних ускладнень, а також знизити ризик летальних наслідків.
До абсолютних ознак поранення судин, тобто коли є висока ймовірність ушкодження магістральних артерій, відносяться:
- інтенсивна (масивна) зовнішня кровотеча, що триває;
- наростаюча або пульсуюча гематома;
- ослаблення або відсутність периферичного пульсу;
- виражені ознаки гострої ішемії (блідість і похолодання шкіри дистальних відділів ушкодженої кінцівки);
- порушення чутливості й рухливості кінцівки.
Відносними ознаками ураження судин є:
- локалізація ранового каналу у проекції магістральної судини;
- невелика гематома.
Інструментальна діагностика при ймовірному пораненні магістральних судин включає ультразвукову доплерографію з обов’язковим вимірюванням кісточково-плечового індексу або індексу артеріального тиску, комп’ютерну томографію (КТ) з ангіоконтрастуванням та артеріографію. Ступінь ушкодження судин встановлюється у процесі ревізії рани, її подальшої діагностики та безпосередньо під час надання допомоги й проведення хірургічної операції.
Доповідач зауважив, що кровотеча є першим серйозним наслідком ушкодження судини, який значно впливає на перебіг ускладнень і прогноз одужання. Допомога пораненим включає такі методи тимчасової зупинки кровотечі:
- стискаюча пов’язка;
- накладання джгута;
- тимчасове протезування;
- пальцьове притискання;
- згинання кінцівки;
- накладання затискача.
Турнікети слід використовувати з обережністю у крайніх випадках, оскільки неправильне їх використання може призвести до втрати кінцівки, розвитку гострої ниркової недостатності й навіть до летальних наслідків. Важливе значення при наданні допомоги пацієнтам із пораненням судин має методика тимчасового шунтування. Перед її проведенням потрібно звільнити судину від тромбів, оцінити стан дистального і проксимального кровотоку та гепаринізувати судину. Строк функціонування накладеного шунта становить від 6-8 год до 1 доби. Наразі хірургам доступне практичне керівництво «Поглиблені хірургічні навички щодо хірургічних доступів при травмах: хірургічні доступи, коли час має значення» (Advanced Surgical Skills for Exposure in Trauma: Exposure Techniques When Time Matters) Комітету з травми Американського коледжу хірургів (ACS-COT), яке містить детальний опис усіх хірургічних доступів, що використовуються при проведенні операцій на магістральних судинах.
Під час доповіді були представлені клінічні випадки ведення поранених із ушкодженнями судин.
Клінічний випадок 1
Пацієнт із вогнепальним наскрізним кульовим пораненням правої надключичної ділянки, з ушкодженням правої підключичної артерії, підключичної та внутрішньої яремної вен. У пораненого також діагностовані супутні ушкодження: вогнепальний перелом І та ІІІ ребер, вогнепальний багатоосколковий перелом правої лопатки, контузія плечового сплетення та ушкодження верхівки правої легені з масивним гемопневмотораксом.
Пацієнту було виконано протезування правої підключичної артерії судинним протезом із політетрафторетилену (PTFE) діаметром 8 мм у перед- і міждрабинчастому сегментах.
Клінічний випадок 2
Пацієнт із вогнепальним сліпим мігруючим осколковим пораненням правого плеча, з ушкодженням підключичної вени та підключичної артерії, трахеї, правої легені, діафрагми та малої кривизни шлунка. КТ-ангіографія продемонструвала наявність гематом у ділянці кута підключичної та сонної артерій, а також у ділянці підключичної вени.
Оперативне втручання за участю судинного хірурга було виконане в декілька етапів.
1-й етап – широкий доступ у проекції ранового каналу та гематоми з переходом на джерело кровотечі у проекції брахіоцефального стовбура, перепил тіла ключиці та зупинка кровотечі. Підключична вена була ушкоджена у середній третині, тоді як дефект підключичної артерії був виявлений у першому (початковому) відділі. Усі візуалізовані дефекти були ушиті, осколки вогнепального снаряда видалені.
2-й етап – ушивання трахеї, ревізія органів грудної клітки та дренаж за Бюлау.
3-й етап – ендоскопічне видалення осколка на малій кривизні шлунка та ушивання дефекту діафрагми.
4-й етап – відновлення цілісності ключиці за допомогою апарата зовнішньої фіксації.
Автор доповіді зазначив, що серйозною проблемою з точки зору судинного хірурга є поранення нижніх кінцівок, оскільки ця анатомічна ділянка тіла людини містить чималу кількість великих судин. При цьому травма підколінної артерії призводить до втрати кінцівки частіше (75%), ніж ушкодження будь-яких інших артерій (20-30%). Серед причин цього доповідач назвав обширність супутніх уражень кісток, нервів і м’яких тканин, зволікання з наданням медичної допомоги, а також помилки в діагностиці.
Таким чином, перша й вирішальна роль в успішній артеріальній реконструкції при складних пораненнях з ушкодженням артерій належить якнайшвидшій евакуації пацієнта для надання спеціалізованої допомоги. Але, незважаючи на велике значення спеціалізованої допомоги, доля пораненого часто вирішується на догоспітальному етапі, оскільки від надійності й адекватності тимчасової зупинки кровотечі залежить успіх реконструктивної операції та збереження життя пацієнта. Усі лікувальні заходи після реконструктивної операції на ушкоджених судинах мають три головні завдання: підтримка прохідності трансплантата, запобігання рановій інфекції та остаточне закриття ранової поверхні.
Лікування вогнепальних поранень магістральних артерій є складним багаторівневим процесом, що потребує тісної взаємодії суміжних хірургічних спеціальностей, зокрема лікарів травматологів, пластичних хірургів й анестезіологів.
 Сучасна вогнепальна зброя обладнана оптичними приладами, що значно збільшують точність її наведення. Удосконалені ранячі снаряди з високою швидкістю й дальністю пострілу значно збільшують вражаючу здатність такої зброї та летальність від її застосування. Головний хірург Збройних сил України командування Медичних сил Збройних сил України, доцент, кандидат медичних наук Костянтин Віталійович Гуменюк у своїй доповіді «Особливості сучасної вогнепальної рани, її характеристика та принципи хірургічного лікування» поділився досвідом ведення поранених у зоні бойових дій, а також виділив основні характеристики сучасної вогнепальної рани з урахуванням балістичних властивостей ранячих снарядів.
Сучасна вогнепальна зброя обладнана оптичними приладами, що значно збільшують точність її наведення. Удосконалені ранячі снаряди з високою швидкістю й дальністю пострілу значно збільшують вражаючу здатність такої зброї та летальність від її застосування. Головний хірург Збройних сил України командування Медичних сил Збройних сил України, доцент, кандидат медичних наук Костянтин Віталійович Гуменюк у своїй доповіді «Особливості сучасної вогнепальної рани, її характеристика та принципи хірургічного лікування» поділився досвідом ведення поранених у зоні бойових дій, а також виділив основні характеристики сучасної вогнепальної рани з урахуванням балістичних властивостей ранячих снарядів.
В умовах сьогодення до лікування поранених із бойовими ранами залучаються, у тому числі, цивільні хірурги. Тому для надання адекватної допомоги вкрай важливо розуміти основні характеристики сучасної вогнепальної рани та методи її хірургічної обробки. Вогнепальна рана (vulnus sclopetarium) – це ушкодження тканин та органів із порушенням цілісності їх покриву, спричинене вогнепальною зброєю. Ще М.І. Пирогов у 1854 році зазначав, що хірургічні аспекти лікування різних ран залежать від балістичних особливостей куль і осколків. Балістичні особливості сучасних снарядів впливають на характеристики вогнепальних поранень, зокрема на хід ранового каналу, залишкову пульсуючу порожнину тощо. Кулі з експансивними властивостями за рахунок великої кінетичної енергії мають «сліпий» характер ураження, і, таким чином, уся енергія передається у ділянку ушкодження.
В утворенні вогнепальної рани основне значення мають наступні фактори:
- вплив ударно-хвильових процесів;
- дія ранячого снаряда (за рахунок великої кінетичної енергії куля, входячи в анатомічні структури, призводить до їх руйнації. Таким чином, ділянки кісткових структур тулуба та кінцівок стають другорядним ранячим снарядом, що також спричиняють ушкодження навколишніх тканин);
- вплив енергії бокового удару (розвиток тимчасової пульсуючої порожнини. Дослідження свідчать, що саме енергія бокового удару головною мірою впливає на подальший розвиток ускладнень після поранення в післяопераційному періоді);
- вплив зони негативного тиску (рух кулі спричиняє за собою зону негативного тиску, тому при ураженні ранячим снарядом тіла людини у рановий канал також потрапляють сторонні предмети, такі як елементи одягу або бруд, що в подальшому виявляються під час ревізії ранового каналу).
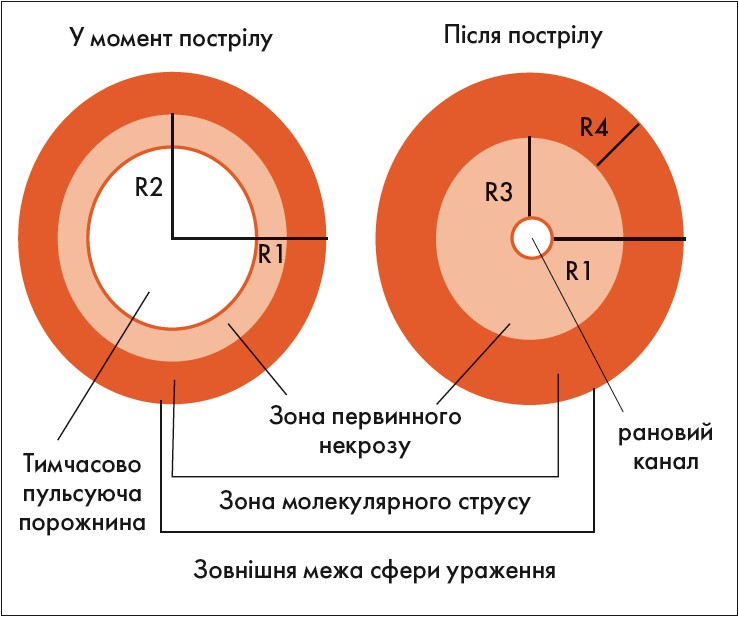
Доповідач зазначив, що об’єм ушкоджених тканин навколо ранового каналу прямо залежить від розмірів і тривалості існування тимчасово пульсуючої порожнини. При вогнепальному пораненні утворюються наступні зони ушкодження (рисунок):
1 – рановий канал;
2 – контузія (первинний травматичний некроз);
3 – комоція (молекулярний струс – вторинний некроз). Саме ця зона впливає на перебіг ранового процесу сучасної вогнепальної рани, призводячи до прогресування некрозу або в разі зупинки патологічного процесу – до відновлення ушкоджених тканин.
Рис. Вогнепальна рана: зони ушкоджень
Автор доповіді звернув увагу на такі особливості сучасної вогнепальної рани:
- первинні та вторинні девіації ранового каналу, які слід враховувати при первинній хірургічній обробці (ПХО) рани;
- некроз ранового каналу, дефект тканин (шкіри, підшкірної клітковини, м’язів, апоневрозів, кісткових структур);
- наявність сторонніх тіл (куль, осколків тощо), які потрапляють у рану під впливом негативного тиску, що виникає при ураженні ранячим снарядом;
- контамінація (усі вогнепальні рани є первинно інфікованими й характеризуються високою контамінацією);
- швидкий розвиток травматичного набряку;
- розвиток тяжких гнійно-септичних ускладнень.
Доповідач зазначив, що у зв’язку з постійним удосконаленням вогнепальної зброї спостерігається підвищення тяжкості ураження життєво важливих анатомічних структур з високим ризиком інфекційних ускладнень. Завдяки впровадженню сучасних технологій лікування вогнепальної рани можливо досягти позитивних результатів у відновленні функції ушкоджених органів та тканин.
Із метою активного й безперервного дренування відкритих ран застосовують вакуум-асоційовані системи acti VAC (negative-pressure wound therapy [NPWT] – система для терапії ран негативним тиском), що стимулюють утворення грануляційної тканини, сприяють швидкому загоєнню рани та зменшенню розмірів дефектів. Серед особливостей використання VAC-систем можна виділити наступні:
- активне видалення надлишкових виділень із рани, зокрема речовин, які уповільнюють її загоєння (наприклад, матриксні металопротеїнази та продукти їх розпаду);
- збереження вологого ранового середовища, яке стимулює ангіогенез, посилює фібриноліз і сприяє функціонуванню факторів росту;
- прискорення деконтамінації тканин рани. Дослідження A.J. De Franzo et al. (1999) довели, що деконтамінація рани нижче критичного рівня при проведенні вакуум-терапії досягається на 4-5-ту добу. Зниження локального інтерстиціального набряку тканин, міжклітинного тиску, а також збільшення швидкості формування грануляційної тканини та покращення перфузії ранового ложа додатково сприяє деконтамінації рани;
- посилення місцевого кровообігу. М. Morykwas et al. (1999) довели, що збільшення інтенсивності місцевого кровообігу при рівні негативного тиску -125 мм рт. ст. досягало приблизно 400% відносно вихідного рівня;
- зменшення площі рани. Прямий вплив негативного тиску на дно та краї рани в умовах зовнішньої ізоляції сприяє стягненню рани. Цей ефект зменшує розміри рани, незалежно від інтенсивності клітинної проліферації (Горюнов С.В., 2013).
Ще одним ефективним методом лікування сучасної вогнепальної рани є застосування апарата ультразвукової кавітації Söring. Ультразвуковий дебридмент ран (UAW) на сьогодні вважається щадним методом очищення ран із доведеною ефективністю. Шляхом утворення кавітаційних процесів в іригаційному розчині UAW розкриває біоплівки (Geisler Crone S. et al., 2015) і дозволяє видаляти некротизовані тканини з мінімальним впливом на здорові структури. Так, здорова тканина з більшим вмістом еластину майже не зазнає ушкодження при застосуванні UAW. Це сприяє очищенню ранового ложа (Yarets Y. et al., 2015) і швидкій грануляції (Lázaro-Martinéz J.L. et al., 2015). До того ж ультразвукова кавітація посилює дію антимікробної терапії та ендогенних захисних реакцій, що ускладнює утворення нових бактеріальних біоплівок (Yarets Y. et al., 2013).
Автор доповіді зауважив, що лікарі широко використовують антибактеріальні пов’язки для лікування вогнепальних ран, оскільки така рана вважається первинно інфікованою. Щодо застосування антибіотикотерапії, то на другому рівні медичного забезпечення, тобто у військових мобільних госпіталях, використовується перша лінія антибіотиків (цефалоспорини), а також метронідазол (за показаннями). Карбапенеми є групою резерву, яка призначається лише у крайніх випадках, на інших рівнях медичного забезпечення. Доповідач підкреслив, що при лікуванні вогнепальної рани антибіотики слід призначати лише відповідно до результатів тесту на чутливість та враховуючи виявлений збудник.
Застосування аутологічної плазми, збагаченої тромбоцитами (patelet rich рlasma [PRP] терапія), є спеціалізованою місцевою терапією ран, які не загоюються тривалий час (Mehta S., 2008). Тромбоцити у складі плазми ініціюють загоєння рани шляхом вивільнення місцевих факторів росту (Knighton D.R. et al., 1988), які виділяються під час дегрануляції α-гранул. Останні містять секреторні протеїни (тромбоцитарний фактор 4 [PF4], трансформуючий фактор росту β [TGF-β ], судинний ендотеліальний фактор [VEGF], епідермальний фактор росту [EGF], остеокальцин, остеонектин, фібронектин). Ці фактори сприяють залученню недиференційованих клітин до новоствореного матриксу, обмежуючи зону запалення й прискорюючи процес загоєння (Bhanot S., 2002).
Крім вищезазначених методів лікування ран у сучасних умовах хірургами широко використовуються також абсорбуючі пов’язки, лапароскопія, торакоскопія та магніт для видалення куль й осколків.
Автор доповіді звернув увагу на те, що діагностичні та тактичні помилки, які виникають при наданні допомоги пораненим, часто призводять до серйозних ускладнень (анаеробна інфекція, гнійно-септичні ускладнення, сепсис та ін.), а також до інвалідизації й смерті поранених.
Серед діагностичних помилок критичне значення мають:
- невірна оцінка клінічної картини (зокрема, слід звертати увагу на запальний інфільтрат та гематому, які є ознаками ускладнення рани);
- невірно виконана ПХО вогнепальної рани, неповноцінна ревізія (коли залишаються ділянки некротизованих тканин або фрагменти одягу, бруду тощо);
- невірна оцінка характеру та зони ушкодження тканин;
- невірна оцінка лабораторних аналізів, що є ознаками ускладнень.
Серед найбільш поширених тактичних помилок виділяють:
- неадекватний обсяг хірургічного втручання (не виконується радикальне висічення уражених тканин вогнепальної рани або, навпаки, коли проводиться надмірне висічення за межами некрозу);
- туге тампонування вогнепальних ран, використання суцільного пластира, неадекватне дренування;
- ушивання вогнепальної рани;
- несвоєчасне й неадекватне виконання фасціотомії та невиконання ампутації при значному дефекті з ушкодженням судин, нервів, кісткових структур.
 ПХО рани має критичне значення у процесі надання допомоги пораненим із бойовою травмою, що часто визначає прогноз виживання.Завідувач кафедри хірургії та судинної хірургії Національного університету охорони здоров’я України ім. П.Л. Шупика, експерт МОЗ України за спеціальністю «Хірургія», доктор медичних наук, професор Сергій Іванович Саволюк у доповіді «Досвід надання медичної допомоги у воєнний час» широко висвітлив основні принципи проведення ПХО рани, а також представив клінічні випадки успішного лікування пацієнтів із вогнепальними пораненнями.
ПХО рани має критичне значення у процесі надання допомоги пораненим із бойовою травмою, що часто визначає прогноз виживання.Завідувач кафедри хірургії та судинної хірургії Національного університету охорони здоров’я України ім. П.Л. Шупика, експерт МОЗ України за спеціальністю «Хірургія», доктор медичних наук, професор Сергій Іванович Саволюк у доповіді «Досвід надання медичної допомоги у воєнний час» широко висвітлив основні принципи проведення ПХО рани, а також представив клінічні випадки успішного лікування пацієнтів із вогнепальними пораненнями.
ПХО рани є першим хірургічним втручанням, яке виконується з метою видалення нежиттєздатних тканин і мікрофлори, щоб запобігти розвитку ранової інфекції, а також створити умови для загоєння рани.
Автор зазначив, що ПХО вогнепальної рани має бути одномоментною та радикальною (тобто виконуватися в один етап). Методика проведення ПХО включає:
- розріз рани та видалення нежиттєздатних тканин навколо вхідного отвору та уздовж ранового каналу, а також видалення сторонніх тіл (куль, осколків, фрагментів одягу, ґрунту тощо). Вхідний отвір має бути розсічений, а прилеглі тканини – висічені напівовальним розрізом;
- ревізія рани;
- зупинка кровотечі (гемостаз, ревізія магістральних артеріальних та венозних стовбурів, нервово-сухожилкових структур, кісток і суглобів);
- фасціотомія (профілактика компресійних вторинних уражень);
- заключний етап – або тампонування, або застосування VAC-системи, або накладання опорних швів;
- дренування та іммобілізація. Для проведення активного дренування вогнепальної рани наразі є рекомендованими поліхлорвінілові трубки та напівтрубки.
Доповідач наголосив на тому, що не можна ушивати рану після проведення ПХО. Однак є певні анатомічні ділянки, у яких можливе накладання швів (м’які тканини голови, обличчя, статевих органів). У цьому випадку пацієнт повинен знаходитися під постійним наглядом хірурга аж до етапу зняття швів і за умови проведення постійного адекватного дренування.
Важливо зазначити, що ПХО не виконується при наскрізних пораненнях, зокрема кульових, сліпих пораненнях м’яких тканин із малим діаметром вхідного і вихідного отворів, дрібних поверхневих ушкодженнях та гнійних ранах. При пораненні кисті, пальців, обличчя, зовнішніх статевих органів виконується туалет рани і накладання швів (висічення рани не проводиться). До того ж повне висічення рани неможливе, якщо її стінки утворені магістральними судинами або нервовими стовбурами. Якщо поранений перебуває у шоковому стані, то перш за все необхідно провести механічний гемостаз і стабілізувати стан пацієнта, а вже після цього переходити до ПХО рани.
Крім того, при бойових травмах (вогнепальні, осколкові, мінно-вибухові поранення) первинний шов не застосовується. Шви можуть бути накладені через 3-5-6 днів після поранення (первинно-відтермінований шов) на попередньо оброблену рану до появи грануляцій за умови відсутності клінічних ознак інфекції. Вторинні шви накладаються не для запобігання інфекції, а для прискорення загоєння інфікованої рани.
Серед вторинних швів розрізняють ранні (накладаються через 8-15 днів після поранення) і пізні (накладаються через 20-30 днів або пізніше).
Показаннями до накладання вторинних швів є нормалізація температури тіла, відсутність змін у загальному аналізі крові, задовільний загальний стан пацієнта, а з боку рани – відсутність набряку та гіперемії шкіри навколо неї, повне очищення від гною і некротизованих тканин, а також наявність здорових грануляцій.
Професор С.І. Саволюк зауважив, що чим ранішим є виконання ПХО, то більша ймовірність запобігти розвитку в рані інфекційних ускладнень. Залежно від часу проведення ПХО рани виділяють:
- ранню ПХО – до 12 год після поранення (до 24 год у разі попередньої антибіотикопрофілактики);
- відтерміновану ПХО – від 12 до 24 год після поранення (від 24 до 48 год за попередньої антибіотикопрофілактики);
- пізню ПХО – після 24 год від моменту поранення (через 48 год після поранення за попередньої антибіотикопрофілактики).
Доповідач виділив наступні завдання, які вирішує ПХО:
- перетворення бактеріально забрудненої бойової рани на практично асептичну операційну рану (хірургічна «стерилізація рани ножем»);
- перетворення рани з більшою зоною ушкодження навколишніх тканин на рану з меншою зоною дефекту, простішою за формою та менш бактеріально забрудненою для запобігання потенційному ризику септичних ускладнень.
У деяких випадках ПХО рани перетворюється на досить складну операцію, тому хірург має бути готовим до забезпечення адекватного режиму знеболення. Вибір виду анестезії залежить від клінічної ситуації та тяжкості поранення, стану пацієнта, часу від отримання поранення, наявності спеціалістів та забезпеченості їх необхідними матеріалами тощо.
Сучасні реалії вимагають від лікарів швидкого й адекватного вибору тактики надання кваліфікованої допомоги пацієнтам із вогнепальними ранами. Розуміння механізмів розвитку ушкоджень тканин при застосуванні сучасної вогнепальної зброї, правильно проведена ПХО рани та своєчасна діагностика ушкоджень судин є запорукою збереження життя пацієнта та запобігання розвитку ускладнень, що загрожують життю.
Підготувала Дарина Чернікова