25 січня, 2021
Антибактеріальна терапія захворювань дихальних шляхів і вуха в умовах антибіотикорезистентності
14-15 листопада 2020 року в Києві відбувся III Міжнародний конгрес «Раціональне використання антибіотиків у сучасному світі. Antibiotic resistance STOP». Через пандемію захід проводився в онлайн форматі, і це дало можливість широкому колу лікарів познайомитися зі світовими тенденціями, спрямованими на подолання антибіотикорезистентності (АБР). Варто зазначити, що конгрес проводився під час Всесвітнього тижня правильного застосування антибіотиків і об’єднав фахівців різних спеціальностей. У ході робочої програми заходу спікери розповіли про проблеми зниження ефективності антибіотиків (АБ) та необхідність пошуку нових методів боротьби з АБР.
Алгоритм призначення антибактеріальних засобів в оториноларингології став темою виступу завідувачки кафедри оториноларингології Національного медичного університету ім. О.О. Богомольця (м. Київ), доктора медичних наук, професора Юлії Валеріївни Дєєвої.
– Питання призначення антибактеріальної терапії (АБТ) пацієнтам із захворюваннями верхніх дихальних шляхів (ВДШ) і вуха в умовах АБР є надзвичайно актуальним. За даними Всесвітньої організації охорони здоров’я (ВООЗ), швидке зростання стійкості мікроорганізмів до антибактеріальних препаратів (АБП) загрожує підірвати основи охорони здоров’я, закладені протягом останніх 50 років. ВООЗ визначила АБР однією з головних загроз людству. Припускають, що за умови збереження нинішніх тенденцій до 2050 року АБР призведе до смерті 10 млн осіб щороку. На сьогодні ж кожний рік 33 тис пацієнтів в Європі і 700 тис осіб в усьому світі помирають унаслідок інфекцій, викликаних бактеріями, стійкими до ліків.
Для боротьби з АБР МОЗ України планує затвердити новий порядок епідеміологічного нагляду та ведення обліку інфекційних захворювань, пов'язаних із наданням медичної допомоги.
Головною причиною розвитку АБР є нераціональне призначення АБП (особливо при вірусних інфекціях, «на всяк випадок»). Єдине показання до їх призначення – це наявність бактеріальної інфекції.
На жаль, пацієнти дуже часто не дотримуються рекомендацій лікаря, самостійно змінюють дозу препарату чи тривалість його прийому. До розвитку АБР також призводить безрецептурний продаж АБ, їх використання в сільському господарстві, велика кількість генериків із сумнівною ефективністю. Під час пандемії коронавірусної інфекції хворі самі собі «призначали» АБ, іноді навіть 2-3 препарати (без підстав до їх використання), що в майбутньому може спричинити величезні проблеми для системи охорони здоров’я.
Мікроорганізми здатні обмінюватися генами так званим горизонтальним шляхом. Цим же шляхом можуть передаватися і гени стійкості до лікарських засобів, що зумовлює виникнення АБР навіть тоді, коли людина жодних АБ не приймала. Встановлено, що кожен із нас є носієм майже 20 генів стійкості до медикаментів.
Гостра респіраторна інфекція (ГРІ) – це будь-яка гостра інфекційна хвороба верхніх або нижніх дихальних шляхів, що супроводжується виникненням респіраторного синдрому та загально-інтоксикаційних проявів різного ступеня вираженості. У більшості випадків збудником ГРІ є віруси, які за допомогою АБ не лікуються. Тим часом на інфекційні захворювання ВДШ припадає 47% від усіх призначень АБ. Це одна з найгостріших проблем не лише в Україні, але і в усьому світі.
Інфекції дихальних шляхів (ІДШ) залишаються найбільш поширеними на землі інфекційними захворюваннями. Їх збудниками можуть бути віруси, бактерії чи їх комбінації. Основними бактеріальними патогенами, які вражають верхні та нижні дихальні шляхи, є Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis та стрептококи групи А.
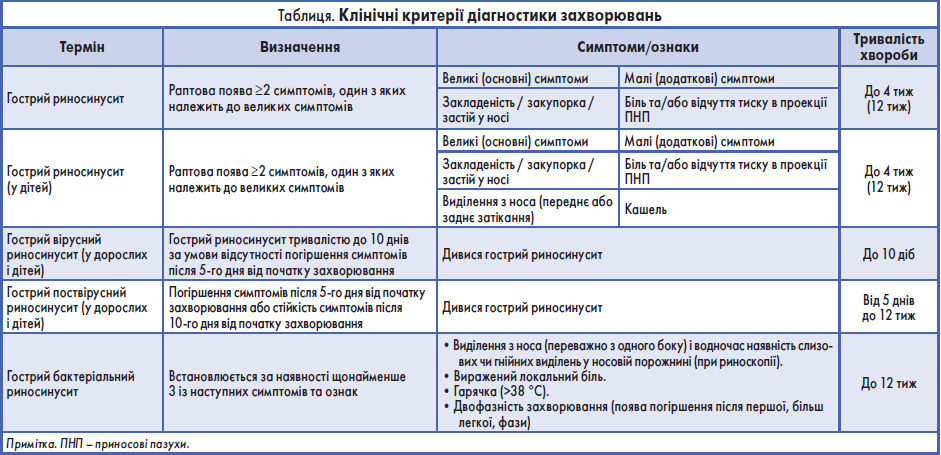
До інфекційних захворювань ВДШ належать гострий риносинусит (ГРС), гострий середній отит, фарингіт, тонзиліт і ларингіт.
о інфекційних захворювань нижніх дихальних шляхів (НДШ) – трахеїт, гострий бронхіт (ГБ) та пневмонія.
ГБ і ГРС – саме ті захворювання, для лікування яких призначають найбільшу кількість АБ, хоча основною причиною розвитку ГБ і ГРС є різні віруси.
Для ГРІ характерні наступні клінічні ознаки:
- наявність симптомів загальної інтоксикації різної інтенсивності;
- катаральні симптоми: дряпання чи біль у горлі, нежить, сухий кашель;
- помірна гіперемія піднебінних дужок, м’якого піднебіння, язичка, задньої стінки глотки з наявністю зернистості (унаслідок збільшення лімфатичних фолікулів);
- гіперемія слизової оболонки носових ходів;
- мигдалики переважно інтактні (за винятком аденовірусної інфекції);
- кон’юнктивіт (вираженість залежить від виду респіраторної інфекції);
- ознаки ураження декількох відділів ВДШ.
При болі в горлі, який супроводжується гіперемією задньої стінки глотки та мигдаликів (за відсутності гнійних нашарувань – ознаки тонзиліту), АБ не призначають. Наявність у носовій порожнині густих виділень, навіть зеленого кольору (за відсутності інших ознак приєднання бактеріальної інфекції), також не є показом до призначення АБП.
Лікарям усіх спеціальностей необхідно дотримуватися цього протоколу діагностики ГРС та використовувати анальгетики, інтраназальні та пероральні глюкокортикостероїди, сольові розчини для носа (ізотонічні чи гіпертонічні), рослинні препарати. Переважна більшість пацієнтів із риносинуситами потребують місцевої та симптоматичної терапії, без застосування АБ.
! Антибіотики призначають емпірично пацієнтам, які відповідають критеріям діагностики бактеріального риносинуситу, та особам із тяжким перебігом хвороби.
Пацієнтів нерідко госпіталізують до стаціонару вже після використання ними 2-3 АБ. Часто в якості першої лінії терапії застосовують фторхінолони. Все це є неприпустимим, і наш обов’язок полягає в тому, щоб не тільки самим раціонально використовувати ліки, але й роз’яснювати це пацієнтам.Серед сучасних АБ, які застосовують у клінічній практиці, важлива роль належить цефалоспоринам.
Підставами для цього є:
- Широкий спектр антибактеріальної дії.
- Низький ступінь резистентності мікроорганізмів до цих препаратів.
- Стійкість до β-лактамаз.
- Хороша переносимість.
- Низька частота побічних явищ.
- Висока клінічна та мікробіологічна ефективність.
Сьогодні прослідковується тенденція до частого призначення цефалоспоринів ІІІ покоління і невиправданого ігнорування препаратів ІІ покоління, серед яких особливе місце посідає цефуроксим. Цей препарат стійкий до дії β-лактамаз, має оптимальний протимікробний спектр щодо грампозитивних і грамнегативних бактерій. Лікарською формою цефуроксиму для перорального прийому є цефуроксиму аксетил.
Цефуроксиму аксетил – це проліки, які надходять до гастроінтестинального тракту в неактивній формі, а там, шляхом гідролізу, перетворюються в активну речовину (цефуроксим).
Цефуроксим – препарат вибору в лікуванні ІДШ. Пероральний прийом цефуроксиму аксетилу в звичайних дозах забезпечує в тканинах і рідинах респіраторного тракту високі концентрації діючої речовини, які перевищують мінімальну інгібувальну концентрацію для більшості патогенів. Проникнення цефуроксиму в бронхіальний секрет є дозозалежним.
Варто знати про таке:
- Концентрація цефуроксиму в слизовій оболонці дихальних шляхів є ефективною проти Streptococcus pneumoniae, Haemophilus influenzae.
- Цефуроксим ефективний проти Moraxella catarrhalis – поширеного збудника гострого середнього отиту та синуситу в дітей.
- У пацієнтів із загостренням хронічного бронхіту та виділенням слизового або гнійного мокротиння лікування цефуроксимом забезпечує швидке усунення симптомів, зазвичай вже на 2-й день терапії.
- Чотириденний курс лікування цефуроксимом аксетилом є високоефективним у терапії гострих бактеріальних інфекцій середнього вуха та придаткових пазух носа.
У США національні настанови з лікування гострих бактеріальних риносинуситів рекомендують використовувати цефуроксиму аксетил як препарат першої лінії. Згідно з канадськими рекомендаціями його призначають як препарат другої лінії тим пацієнтам, в яких 4-денний курс амоксициліну був неефективним. Управління з контролю якості харчових продуктів і лікарських препаратів (FDA) США та Британське торакальне товариство (BTS) рекомендують цефуроксим для лікування позалікарняних пневмоній та інших ІДШ.
Застосування фторхінолонів та макролідів асоціюється з подовженням інтервалу QT, що становить особливу небезпеку для пацієнтів із хворобами серця. Цефуроксим не впливає на інтервал QT, тому його застосування є безпечним у пацієнтів кардіологічного профілю. Цефуроксим не метаболізується ферментами печінки CYP, а значить – мало взаємодіє з іншими препаратами.
Цефуроксим можна призначати вагітним у будь-якому триместрі (препарат належить до В категорії безпеки), а його застосування не чинить тератогенної чи будь-якої негативної дії на внутрішньоутробний розвиток дитини. У 2015 р. FDA включило цефуроксим до переліку препаратів, застосування яких є безпечним для лікування вагітних. FDA рекомендує також застосовувати цефуроксим вагітним по 250 мг кожні 12 год протягом 3-7 днів.
Отже, зробимо висновки:
- Цефуроксим стійкий до дії β-лактамаз, що пояснює його важливе значення на тлі зростання АБР.
- Сучасні національні та міжнародні настанови рекомендують застосовувати цефуроксим при інфекційних захворюваннях різної локалізації.
- Цефуроксим має хороший профіль безпеки, тому його можна використовувати в осіб похилого віку, у дітей та вагітних.
На фармацевтичному ринку України генериком цефуроксиму аксетилу є препарат Аксеф (NOBEL, Турція). Якість Аксефу доведена сертифікатом біоеквівалентності, який свідчить про відповідність препарату оригінальному цефуроксиму. Перевагою Аксефу є наявність таблетованої (по 500 мг) та парентеральної форми (750 мг), що дає можливість застосування ступеневої терапії (перехід із парентеральної на таблетовану форму після виписування пацієнта зі стаціонару для продовження амбулаторного лікування). Аксеф – це надійний та високоефективний лікарський засіб, який є препаратом вибору в більшості клінічних ситуацій.
Підготував Валерій Палько
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 4 (53), 2020 р.