27 лютого, 2021
Стан антибіотикорезистентності в Україні: результати дослідження АУРА. Частина 2
Продовження. Початок у № 4. Перейти до частини 1 >>
У статті представлено результати визначення чутливості до 23 антибактеріальних препаратів на підставі мікробіологічних досліджень патологічного вмісту ран при інфекціях шкіри та м’яких тканин, інтраабдомінальних інфекціях, інфекціях кісток та суглобів.
Ключові слова: антибіотикорезистентність, метицилін-резистентні S. aureus, метицилін-чутливі S. aureus, антибактеріальні препарати, β-лактамази розширеного спектра дії.
Обговорення
Здається логічним порівняти отримані в Україні результати з показниками суміжних країн Європи, проте слід зауважити, що наші штами отримані з ран при інфекціях шкіри та м’яких тканин, інтраабдомінальних інфекціях, інфекціях кісток і суглобів, натомість як походження європейських штамів було іншим.
В Європейській мережі зі спостереження за антибіотикорезистентністю (EARS-Net) беруть участь всі 28 країн – членів Європейського Союзу (ЄС) і 2 країни Європейського економічного регіону (ЄЕР) (Норвегія та Ісландія). Щорічно збираються й обробляються дані про 8 найбільш проблемних видів мікроорганізмів. У EARS-Net включають результати тестування лише інвазивних ізолятів (тобто виділених із крові та цереброспінальної рідини). EARS-Net віддає перевагу використанню критеріїв Європейського комітету з визначення чутливості до антимікробних засобів (EUCAST), але включає до аналізу й результати досліджень із країн, у яких застосовуються інші критерії інтерпретації. У 2018 р. 89% лабораторій, які надали дані для EARS-Net, використовували критерії EUCAST або гармонізовані з EUCAST. Якщо від будь-якої країни за рік надходили дані менш ніж про 10 ізолятів певного виду бактерій, частка резистентних штамів не підраховувалася й результати у звіті не відбивалися.
Оскільки кількісні параметри (діаметри зон при використанні диско-дифузійного методу або величини мінімальних інгібуючих концентрацій) не завжди надавалися лабораторіями, які беруть участь в EARS-Net, до остаточного аналізу включали тільки дані про локальну інтерпретацію бактерій як чутливих або резистентних.
Загалом, у Європі має місце чітка тенденція до збільшення поширеності антибіотикорезистентності клінічно значущих бактерій у напрямку з півночі на південь й із заходу на схід [5]. Україна знаходиться на південному сході Європи, і можна було б очікувати, що ситуація з поширеністю резистентності в нашій країні виявиться тривожною. Так, загалом, і сталося, принаймні – щодо грамнегативних бактерій. При подальшому порівнянні результатів дослідження АУРА з даними, отриманими у Польщі, Словаччині, Угорщині та Румунії, слід мати на увазі, що: 1) мікроорганізми виділялися з різних джерел (у нормі стерильних у Європі й нестерильних в Україні); 2) кількість протестованих штамів у кожній із перерахованих країн ЄС є суттєво більшою, ніж у нас.
Staphylococcus spp. У EARS-Net відстежується тільки частка метицилін-резистентних (MRSA) штамів серед усіх Staphylococcus aureus [5]. Ситуація в нашій країні порівнянна з показниками Угорщини і Словаччини, вона є гіршою, ніж у Польщі, і кращою, ніж у Румунії (табл. 1). Однак слід звернути увагу на кілька обставин. По-перше, за останні роки ситуація з поширеністю MRSA у країнах ЄС/ЄЕР стабілізувалася і навіть покращується (зокрема, із суміжних країн поширеність MRSA знизилася в Румунії) [5]. Залишається невідомим, як буде розвиватися ситуація в Україні. По-друге, поширеність MRSA у різних лікувально-профілактичних установах України може коливатися в широких межах. Твердження щодо різної поширеності MRSA може бути справедливим і стосовно окремих нозологічних форм. Наприклад, у дослідженні АУРА серед усіх S. aureus, виділених у хворих на остеомієліт, на частку MRSA припадала рівно половина. По-третє, одним із тяжких ускладнень у відділеннях хірургічного профілю є приєднання нозокоміальної інфекції, наприклад пневмоній. У чинних американських рекомендаціях із лікування нозокоміальних пневмоній пропонується використовувати антибіотик, активний щодо MRSA, у хворих із високим ризиком смертності або факторами ризику MRSA. До останніх, зокрема, відноситься лікування у відділенні, де поширеність MRSA невідома або становить >20% серед усіх ізолятів S. aureus [9].
За підсумками дослідження АУРА ситуацію з антибіотикорезистентністю Staphylococcus spp. в Україні можна охарактеризувати так. Серед усіх стафілококів частка чутливих до метициліну (MSSA) становить 65%, а серед S. aureus – 72,8%. MSSA зберігають 100%-ву чутливість майже до всіх β-лактамних антибіотиків, глікопептидів, оксазолідинонів і гліцилциклінів. Дуже високу (>95%) чутливість встановлено до ліпопептидів, аміноглікозидів, тетрацикліну, фторхінолонів. Чутливість MSSA до епоксидів*, макролідів, лінкозамідів, ко-тримоксазолу коливається в межах 90% або трохи перевищує її. Таким чином, при лікуванні інфекцій, викликаних MSSA, можна з упевненістю покладатися на ефективність монотерапії, а препаратами вибору залишаються β-лактами.
Що стосується метицилін-резистентних стафілококів, то їх частка серед усіх Staphylococcus spp. становить 35%, а серед S. aureus – 27,2,%. Майже всі виділені ізоляти Staphylococcus haemolitycus і Staphylococcus epidermidis були метицилін-резистентними.
Найвищу (>95%) чутливість MRSA встановлено до тейкопланіну, лінезоліду, тайгецикліну і фосфоміцину, трохи нижчу (>90%) – до ко-тримоксазолу. Чутливість MRSA до ванкоміцину, даптоміцину і цефтароліну не досягала 90%. Таким чином, за необхідності призначити антибіотик, активний щодо MRSA, слід робити вибір між тейкопланіном та лінезолідом. Тривожним фактом є зниження чутливості MRSA до одного із глікопептидних антибіотиків – ванкоміцину. Не слід емпірично застосовувати тетрациклін, аміноглікозиди, макроліди і лінкозаміди при інфекціях, викликаних MRSA.
Enterococcus spp. Переважну більшість ентерококових інфекцій викликають представники двох видів – Enterococcus faecalis і Enterococcus faecium. Ентерококи мають природну резистентність до багатьох класів антибіотиків, включаючи цефалоспорини й сульфаніламіди. З іншого боку, добре відомий синергізм між аміноглікозидами та пеніцилінами або глікопептидами щодо ентерококів. Набуття ентерококами генів, що кодують високу резистентність до аміноглікозидів, призводить до втрати будь-якого синергізму між β-лактамами та аміноглікозидами.
Клінічно значуща резистентність ентерококів до глікопептидів проявляється, головним чином, двома фенотипами: VanA (висока резистентність до ванкоміцину й варіабельна – до тейкопланіну) і VanB (варіабельна резистентність, у більшості випадків тільки до ванкоміцину). У дослідженні АУРА у двох ванкоміцин-резистентних ізолятів E. faecalis було встановлено фенотип стійкості, який в обох випадках виявився VanB. Обидва ізоляти були чутливими до фосфоміцину та фторхінолонів, але тільки один із двох – до тейкопланіну.
На сайті Європейського центру профілактики та контролю захворювань (ECDC) наводяться дані про поширеність резистентності ентерококів до амінопеніцилінів, ванкоміцину і гентаміцину, причому в останньому випадку йдеться лише про високу резистентність [10]; в опублікованому звіті відомості щодо резистентності до амінопеніцилінів відсутні [5]. Ситуація з поширеністю резистентності E. faecalis до ванкоміцину в Україні цілком сприятлива і загалом не відрізняється від такої в Європі, а у чомусь є навіть кращою (наприклад, порівняно з Польщею) (табл. 2). Що стосується резистентності E. faecium до ванкоміцину, то стан справ у нашій країні взагалі унікальний: на фоні зростання резистентності в половині країн ЄС/ЄЕР в Україні не виявлено жодного ванкоміцин-резистентного штаму (табл. 3). Такими даними за 2018 р. можуть похвалитися хіба що Словенія, Ісландія та Люксембург [5].
Підбиваючи підсумок обговорення антибіотикочутливості ентерококів в Україні, можна дійти висновку, що і E. faecalis, і E. faecium залишаються майже на 100% чутливими до ванкоміцину, лінезоліду й тайгецикліну. У лікуванні інфекцій, викликаних E. faecalis (а це переважна більшість ентерококових інфекцій), рівною мірою можна з упевненістю розраховувати на тейкопланін і фосфоміцин, причому чутливість до фосфоміцину зберігається навіть у ванкоміцин-резистентних ентерококів. При лікуванні ж інфекцій, викликаних E. faecium, перевагу слід віддавати першим трьом антибіотикам – чутливість до них трохи вища, ніж до тейкопланіну та фосфоміцину.
Мабуть, слід висловити й одне побажання на майбутнє. При формуванні панелі антибіотиків, до яких буде визначатися чутливість ентерококів, слід додати бензилпеніцилін і ампіцилін, а амікацин замінити на гентаміцин (або тестувати обидва аміноглікозиди). Завершуючи обговорення чутливості грампозитивних бактерій до антибіотиків, слід додати, що в Україні на даний час Streptococcus spp. зберігають високу чутливість до β-лактамних антибіотиків (приблизно 90%), які залишаються препаратами вибору при лікуванні стрептококових інфекцій. За необхідності існує велика кількість не-β-лактамних альтернатив, включаючи недорогі (наприклад, ко-тримоксазол), рівень чутливості до яких може бути ще вищим. З іншого боку, монотерапія стрептококових інфекцій левофлоксацином, макролідами, лінкозамідами і тетрацикліном пов’язана з високим ризиком клінічних невдач через поширення резистентності до цих антибіотиків.
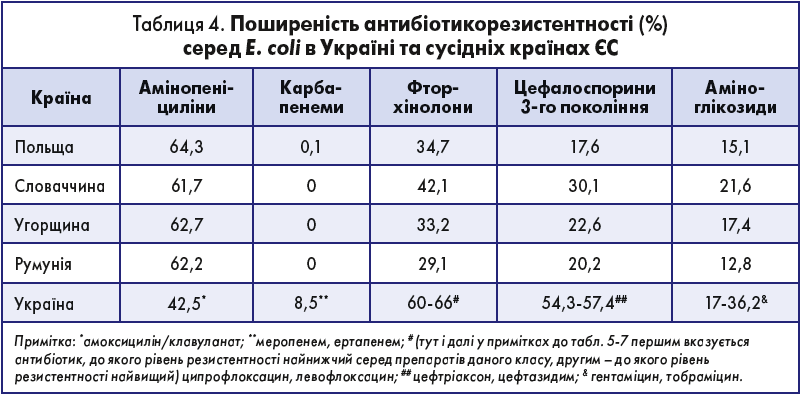
Escherichia coli. Порівняння антибіотикорезистентності E. coli в Україні та сусідніх країнах – членах ЄС виявило кілька невтішних обставин (табл. 4). Найнеприємніше стосується карбапенемів, резистентність до яких в Україні досягла 8,5%. Хоча резистентність E. coli до карбапенемів у країнах ЄС/ЄЕР або відсутня, або становить <1% (винятків усього два – Греція [1%] і Болгарія [1,4%]), у Європі підкреслюється важливість постійного моніторингу цього типу резистентності, оскільки E. coli залишається найчастішою причиною інфекцій кровотоку, а карбапенем-резистентні ентеробактерії (CRE) швидко поширюються як у позалікарняних умовах, так і у стаціонарах [5]. Інфекції, викликані CRE, асоціюються з високою смертністю, насамперед через несвоєчасне призначення ефективного лікування й мізерну кількість альтернатив. Важливість проблеми CRE підкреслює той факт, що проект з вивчення карбапенем- і/або колістин-резистентних ентеробактерій було включено до Європейської мережі зі спостереження за генами антибіотикорезистентності (EURGen-Net) на період 2018-2020 рр. [11].
Рівень резистентності E. coli в Україні до фторхінолонів у 1,5-2 рази, а до цефалоспоринів 3-го покоління – у 1,5-3 рази вищий, ніж у сусідніх країнах. Тільки резистентність до аміноглікозидів (гентаміцин, амікацин) виявилася зіставною. Менший рівень резистентності до амінопеніцилінів, мабуть, пояснюється тим, що у вітчизняному дослідженні тестувалася чутливість лише до інгібітор-захищеного препарату.
Майже третина (29,4%) ізолятів E. coli продукували β-лактамази розширеного спектра дії (БЛРС). В Україні найвища чутливість E. coli, які як продукують БЛРС, так і не продукують, зберігається до карбапенемів (меропенем, ертапенем), нітрофурантоїну, колістину, фосфоміцину і цефоперазону/сульбактаму. Перераховані антибіотики можуть використовуватися для монотерапії інфекцій, викликаних E. coli. Єдиний виділений продуцент метало-β-лактамаз, який інактивує карбапенеми й інші β-лактамні антибіотики, зберігав чутливість до колістину та фосфоміцину. Сам факт ідентифікації такого штаму є дуже тривожним.
Слід підкреслити, що у проекті EARS-Net відсутні дані про частку продуцентів БЛРС, метало-β-лактамаз і т.д. Немає, відповідно, і відомостей щодо антибіотикочутливості цих «проблемних» збудників. Тому отримання таких даних у рамках дослідження АУРА є його беззаперечною перевагою.
Серед аміноглікозидів найвища чутливість E. coli встановлена до гентаміцину. Невисока чутливість даного мікроорганізму до захищених аміно- й уреїдопеніцилінів, цефалоспоринів 3-го і 4-го поколінь обмежує використання цих антибіотиків у якості засобів монотерапії. Для комбінованої антибактеріальної терапії (АБТ) перераховані β-лактами доцільно поєднувати з аміноглікозидами, перш за все гентаміцином і амікацином. Через низьку чутливість E. coli до фторхінолонів останні не слід розглядати ні як засоби монотерапії, ні як компонент комбінованої АБТ при інфекціях шкіри та м’яких тканин, кісток і суглобів, інтраабдомінальних інфекціях, викликаних даними мікроорганізмами. Доцільність використання фторхінолонів для моно- або комбінованої АБТ інфекції інших локалізацій (наприклад, сечовивідних шляхів) потребує додаткового вивчення.
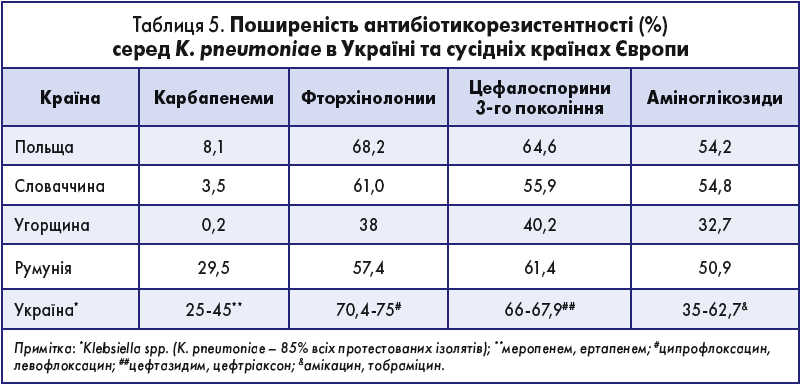
Klebsiella spp. Найбільш значущим видом серед Klebsiella spp. є Klebsiella pneumoniae, який, на відміну від E. coli, виробляє хромосомні β-лактамази класу А і тому від природи є стійким до амінопеніцилінів. Багато нових варіантів БЛРС спочатку виявляють у K. pneumoniae і тільки потім – у E. coli. В Україні 41,7% Klebsiella spp. виробляють БЛРС. Карбапенеми часто стійкі до дії БЛРС і можуть залишатися однією з небагатьох можливостей для лікування тяжких інфекцій, викликаних K. pneumoniae. У зв’язку із цим велику тривогу викликає поширення стійкості до карбапенемів, яка опосередковується рядом карбапенемаз, що призводить до виникнення резистентності практично до всіх доступних β-лактамних антибіотиків. У дослідженні АУРА було виділено один ізолят K. pneumoniae, який продукував метало-β-лактмази і зберігав чутливість тільки до колістину. Гени, що кодують вироблення карбапенемаз, часто розташовуються на плазмідах і можуть передаватися іншими представниками сімейства Enterobacteriaceae й інших грамнегативних бактерій. Згідно з дослідженням ECDC, число смертей, зумовлених карбапенем-резистентними K. pneumoniae, за період 2007-2015 рр. у країнах ЄС/ЄЕР зросла у 6 разів [2].
Поширеність антибіотикорезистентності серед Klebsiella spp. відверто тривожна (табл. 5). Якщо в Угорщині, Словаччині, Польщі можна розраховувати на ефективність монотерапії карбапенемами при інфекціях, викликаних K. pneumoniae, то в Україні і Румунії – вже ні. Єдиним антибіотиком, до якого зберігають в Україні чутливість клебсієли, що як продукують, так і не продукують БЛРС, залишається колістин. Рівень чутливості Klebsiella spp. до фосфоміцину і меропенему коливається в межах 75-80%. Єдиний вихід при лікуванні інфекцій, викликаних Klebsiella spp., є в комбінованій АБТ із використанням перерахованих антибіотиків і, можливо, аміноглікозидів (перш за все амікацину й гентаміцину).
Proteus spp., які як виробляють, так і не виробляють БЛРС, зберігають дуже високу (97-100%) чутливість до меропенему, піперациліну/тазобактаму і цефоперазону/сульбактаму, що робить їх препаратами вибору для монотерапії інфекцій, викликаних даними мікроорганізмами. Майже третина (30,8%) штамів Proteus spp. продукували БЛРС, що обмежує емпіричне використання незахищених цефалоспоринів 3-го покоління (цефтазидиму). Продуценти БЛРС не лише інактивують цефалоспорини 1-3-го поколінь, а й, мабуть, набувають «зчепленої» резистентності до інших класів антибіотиків – фторхінолонів й аміноглікозидів.
Клінічна значущість інших ентеробактерій (Enterobacter spp., Citrobacter spp., Morganella morganii, Serratia marcescens) менша, ніж у E. coli, Klebsiella spp. і Proteus spp. Вони рідко продукують БЛРС (у дослідженні АУРА – у 14,3% випадків), проте нерідко виробляють хромосомні β-лактамази класу AmpC, які руйнують цефалоспорини 1-3-го поколінь. Найбільшу чутливість у цих мікроорганізмів встановлено щодо меропенему (близько 90%) і колістину (85%).
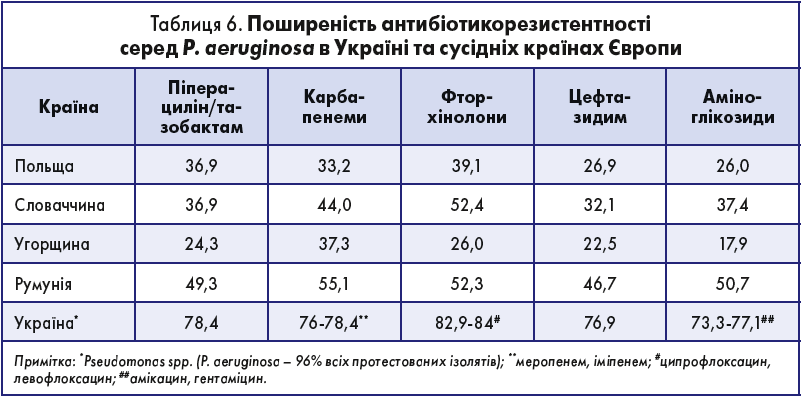
Pseudomonas aeruginosa. Синьогнійні палички мають природну стійкість до багатьох антибіотиків завдяки здатності перешкоджати їх проникненню всередину клітини через зовнішню мембрану або активно видаляти їх із клітини у разі проникнення. У EARS-Net відстежується резистентність P. aeruginosa до β-лактамів (карбапенемів, інгібіторозахищених уреїдопеніцилінів – піперациліну/тазобактаму та антипсевдомонадних цефалоспоринів 3-го покоління – цефтазидиму), фторхінолонів і аміноглікозидів. Ситуація із поширенням антибіотикорезистентності серед P. aeruginosa в Україні гірша, ніж у суміжних країнах ЄС, причому гірша по відношенню до всіх протестованих антибіотиків, і гірша у рази (табл. 6). Єдиний антибіотик, до якого в Україні у P. aeruginosa зберігається висока (93,3%) чутливість, – це колістин. При емпіричному лікуванні інфекцій, викликаних цим мікроорганізмом, слід використовувати комбіновану АБТ.
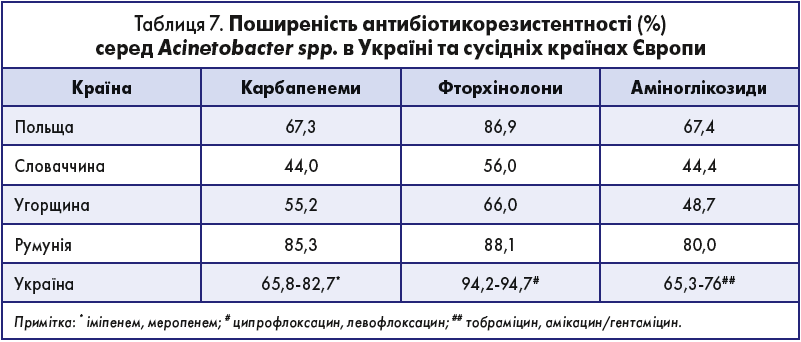
Acinetobacter spp. Рід Acinetobacter включає в себе велику кількість видів, які поділяють на два комплекси: комплекс Acinetobacter baumannii, до якого належать більшість хвороботворних видів (Acinetobacter baumannii, Acinetobacter pittii та Acinetobacter nosocomialis), і зазвичай менш патогенну групу Acinetobacter не-baumannii. Як і синьогнійні палички, Acinetobacter spp. (перш за все такі, що входять до комплексу A. baumannii) мають природну стійкість до багатьох антибіотиків завдяки здатності перешкоджати їх проникненню всередину клітини через зовнішню мембрану. Набута стійкість виникає у результаті або мутацій у хромосомах, або набуття генів резистентності, опосередкованої плазмідами.
Дуже висока чутливість у Acinetobacter spp. в Україні зберігається тільки до колістину (приблизно 99%). До жодного іншого антибіотика рівень чутливості не досягає навіть 40%. У сусідніх країнах ЄС ситуація зіставна із такою в Україні (табл. 7). При емпіричному лікуванні інфекцій, викликаних цим мікроорганізмом, слід використовувати комбіновану АБТ.
Мала кількість виділених штамів Stenotrophomonas maltophilia не дає можливості дати детальну характеристику чутливості цього мікроорганізму до антибіотиків. У дослідженні АУРА 6 із 7 протестованих ізолятів виявилися чутливими до левофлоксацину і ко-тримоксазолу.
Сильні сторони дослідження АУРА та його обмеження
До переваг дослідження слід віднести наступне:
- АУРА – перший і єдиний моніторинг стану антибіотикорезистентності в Україні за останнє десятиліття;
- проведення всіх мікробіологічних досліджень у спеціалізованому, добре оснащеному й укомплектованому кваліфікованим персоналом центрі – Інституті мікробіологічних досліджень (м. Київ);
- використання критеріїв EUCAST при інтерпретації результатів;
- великий фактичний матеріал (проаналізовано чутливість до антибіотиків у 800 ізолятів мікроорганізмів);
- велика «палітра» антибіотиків, до яких визначалася чутливість бактерій (n=23);
- вперше отримані дані про поширеність продуцентів БЛРС і метало-β-лактамаз в Україні та їх чутливість до антибіотиків.
З обмежень дослідження заслуговують на увагу:
- тестування чутливості до антибіотиків у всіх виділених мікроорганізмів без попередньої оцінки можливої етіологічної значущості патогена (приклад: визначення антибіотикочутливості у 42 ізолятів Corynebacterium spp., етіологічна значущість яких при інфекціях шкіри та м’яких тканин [крім еритразми], інтраабдомінальних інфекціях, інфекціях кісток і суглобів є сумнівною);
- неоптимальна панель антибіотиків, до яких визначали чутливість в ентерококів;
- недостатньо відомостей про терміни отримання матеріалу для мікробіологічних досліджень, що ускладнює розмежування позалікарняних і нозокоміальних штамів (доступні тільки дані, що 641 [80,1%] ізолят був виділений у випадках первинного звернення по медичну допомогу, 348 [18,5%] – у випадках вторинного звернення, про решту 11 ізолятів [1,4%] дані відсутні);
- не всі виділені ізоляти тестувалися на чутливість до кожного з панелі антибіотиків, узгодженої наперед для певного виду бактерій (ймовірно, із технічних причин). Дані щодо чутливості/резистентності до того чи іншого антибіотика представлені з урахуванням реальної кількості проведених досліджень.
Висновки
- Найчастішими збудниками ранової інфекції є Staphylococcus spp. Серед усіх стафілококів частка нечутливих до метициліну становить 35%, а серед S. aureus – 27,2%. Майже всі виділені ізоляти S. haemolitycus та S. epidermidis резистентні до метициліну.
- Метицилін-чутливі S. aureus зберігають 100%-ву чутливість майже до всіх β-лактамних антибіотиків, глікопептидів, оксазолідинонів і гліцилциклінів. Чутливість до ліпопептидів, аміноглікозидів, тетрацикліну, фторхінолонів перевищує 95%, а до епоксидів, макролідів, лінкозамідів і ко-тримоксазолу коливається в межах 90% або трохи перевищує її.
- У метицилін-резистентних S. aureus чутливість до тейкопланіну, лінезоліду, тайгецикліну і фосфоміцину перевищує 95%, до ко-тримоксазолу становить >90%. Чутливість MRSA до ванкоміцину, даптоміцину і цефтароліну – трохи нижче 90%.
- Чутливість E. faecalis до ванкоміцину, тейкопланіну, лінезоліду, тайгецикліну і фосфоміцину становить 96-98%, причому чутливість до фосфоміцину зберігається навіть у ванкоміцин-резистентних ентерококів.
- Усі штами E. faecium чутливі до ванкоміцину, лінезоліду і тайгецикліну, понад 93% – до тейкопланіну та фосфоміцину.
- Чутливість Strepococcus spp. до β-лактамів коливається в межах 88-93%. Абсолютно всі штами зберігають чутливість до тейкопланіну, лінезоліду і тайгецикліну, понад 95% – до ко-тримоксазолу, хлорамфеніколу, даптоміцину й ванкоміцину.
- У E. coli встановлено високу (92-94%) чутливість до нітрофурантоїну, колістину, фосфоміцину, карбапенемів (меропенем, ертапенем), трохи нижчу (87%) – до цефоперазону/сульбактаму. Близько 30% штамів продукували БЛРС. Виявлено один штам – продуцент метало-β-лактамаз, що зберігав чутливість тільки до колістину та фосфоміцину.
- Серед Klebsiella spp. висока чутливість зберігалася тільки до колістину. У цього виду бактерій найчастіше реєструвалася продукція БЛРС (42%). Виявлено один штам – продуцент метало-β-лактамаз, що зберігав чутливість тільки до колістину.
- Всі штами Proteus spp. були чутливими до меропенему. Чутливість до піперациліну/тазобактаму і цефоперазону/сульбактаму перевищувала 97%. Частка продуцентів БЛРС серед Proteus spp. склала 31%.
- Інші ентеробактерії (Enterobacter spp., Citrobacter spp., Morganella morganii, Serratia marcescens) продукують БЛРС у 14% випадків. Найбільшу чутливість у цих мікроорганізмів встановлено щодо меропенему (близько 90%) і колістину (85%).
- Колістін – єдиний антибіотик, до якого зберігали чутливість неферментуючі бактерії Pseudomonas spp. (93%) та Acinetobacter spp. (99%).
- Для успішного лікування інфекцій, викликаних антибіотикорезистентними бактеріями, необхідна наявність на ринку України колістіну та фосфоміцину.
Література
- Amyes S.G.B. Antimicrobial Chemotherapy. New York: Oxford University Press, 2010.
- Cassini A., Hogberg L.D., Plachouras D. et al. Attributable deaths and disability-adjusted life-years caused by infections with antibiotic-resistant bacteria in the EU and the European Economic Area in 2015: a population-level modeling analysis. Lancet Infect. Dis. 2019; 19 (1): 56-66.
- World к Health Organization. Global Action Plan on Antimicrobial Resistance. Geneva: WHO; 2015. https://apps.who.int/iris/bitstream/handle/10665/193736/9789241509763_eng.pdf?sequence=1
- European Commission. A European One Health Action Plan against Antimicrobial Resistance (AMR). Brussels: EC; 2017. https://ec.europa.eu/health/amr/sites/amr/files/amr_action_plan_2017_en.pdf
- European Centre for Disease Prevention and Control. Surveillance of antimicrobial resistance in Europe 2018. Stockholm: ECDC; 2019.
- Torumkuney D., Pertseva T., Bratus E. et al. Results from the Survey of Antibiotic Resistance (SOAR) 2014-16 in Ukraine and the Slovak Republic. J Antimicrob Chemother 2018; 73 Suppl 5: v28-35.
- Torumkuney D. Bratus E., Yuvko O. et al. Results from the Survey of Antibiotic Resistance (SOAR) 2016-17 in Ukraine: data based on CLSI, EUCAST (dose-specific) and pharmacokinetic/pharmacodynamic (PK/PD) breakpoints. J Antimicrob Chemother 2020; 75 Suppl 1: i100-i111.
- Європейський комітет з визначення чутливості до антибіотиків. Таблиці граничних значень для інтерпретації МІК та зон затримки росту. Версія 9.0, 2019. http://www.eucast.org.
- Kalil A.C., Metersky M.L., Klompas M. et al. Management of adults with hospital-acquired and ventilator-associated pneumonia: 2016 Clinical Practice Guidelines by the Infectious Diseases Society of America and the American Thoracic Society. Clin. Infect. Dis. 2016; 63 (5): e61-111.
- https://www.ecdc.europa.eu/en/antimicrobial-resistance/surveillance-and-disease-data/data-ecdc (посещение 25.08.2020 г.).
- European Centre for Disease Prevention and Control. ECDC study protocol for genomic-based surveillance of carbapenem-resistant and/or colistin-resistant Enterobacteriaceae at the EU level. Version 2.0. Stockholm: ECDC; 2018. www.ecdc.europa.eu/publications-data/ecdc-study-protocol-genomic-based-surveillance-carbapenem-resistant-andor.
Тематичний номер «Хірургія, Ортопедія, Травматологія, Інтенсивна терапія» № 5 (43), 2020 р.