21 березня, 2023
Медикаментозна терапія центрального постінсультного болю: порівняльна ефективність антидепресантів та протисудомних препаратів
Інсульт є третьою за значущістю причиною інвалідності дорослого населення у світі (Cramer et al., 2017). Всесвітня організація охорони здоров’я (ВООЗ) щорічно звітує про щонайменше 15 млн нових випадків захворювання, третина з яких призводить до стійкої інвалідизації пацієнтів. Одним із наслідків інсульту, що значно порушує повсякденне життя пацієнтів, є центральний постінсультний біль (ЦПБ). Пропонуємо до вашої уваги огляд статті K. Y. Chen і R. Y. Li «Efficacy and safety of different antidepressants and anticonvulsants in central poststroke pain: a network meta-analysis and systematic review» видання PLoS One (2022 Oct 13; 17 (10): e0276012), де автори ставили за мету оцінити ефективність і безпеку антидепресантів і протисудомних препаратів у лікуванні ЦБП.
Синдром, відомий як центральний постінсультний біль (ЦПБ) – це нейропатичний больовий стан, для якого характерні сенсорні аномалії, спричинені ураженням соматосенсорної системи після геморагічного або ішемічного інсульту. Біль, що виникає постійно або періодично в паретичній частині тіла, належить до інвалідизувальних станів, що виникають у 1‑8% пацієнтів з інсультом (Klit et al., 2014; Kim et al., 2014). Цей показник можу бути оманливим у світлі величезного тягаря інсульту серед населення. Причина, через яку точно невідомо поширеність ЦПБ, частково пояснюється труднощами диференціації цього стану серед інших типів болю, які можуть виникнути після інсульту (Klit et al., 2009). Деякі дослідники вважають, що ЦПБ має певний латентний період, який зазвичай триває перші 3‑6 міс. після інсульту, а в окремих випадках навіть 18 міс. після гострої фази інсульту (Kong et al., 2004; O’Donnell et al., 2013).
Патогенез центрального постінсультного болю
Хоча точний патогенез ЦПБ наразі невідомий, є припущення, що серед основних його причин – гіперзбудження в уражених сенсорних шляхах, пошкодження центральних гальмівних шляхів або комбінація цих двох чинників (Kim et al., 2014). За цією теорією ураження провідних шляхів головного мозку призводить до втрати нейронного гальмування у сенсорній системі та виникнення «центральної сенсибілізації», наслідком якої є хронічний біль. Тоді як за іншою гіпотезою «розгальмування» пошкодження сенсорних шляхів призводить до компенсаторної гіперактивації таламуса, провокуючи відчуття спонтанного або аномального болю (Oh et al., 2015; Treister et al., 2017). Біль, який визначається як ЦПБ, може бути постійним, періодичним, помірним або сильним, спричиненим безпосереднім ураженням речовини мозку. Як зазначалося вище, такий біль відчувається у тій частині тіла, за іннервацію якої відповідає уражена внаслідок цереброваскулярної події ділянка головного мозку. Звичайні подразники, як-от дотик, тепло, холод та інші, можуть неправильно інтерпретуватися, і навіть легкі відчуття сприйматимуться як біль (National Stroke Association, 2016).
Лікування
Лікування ЦПБ передбачає залучення фармакологічного підходу, який може застосовуватися за різних нейропатичних больових синдромів. Проте через обмежену кількість опублікованих даних клінічних досліджень за участю пацієнтів із ЦПБ ефективність використовуваних медикаментів щодо ЦПБ ще належить вивчати. Антидепресанти й антиконвульсанти є одними з найпоширеніших засобів, що застосовують у клінічній практиці. Обмежені доступні дані про патогенез ЦПБ свідчать про залученість глутамат до розвитку місцевої нейротоксичності (Henry et al., 2008). Сьогодні найефективнішими підходами є ті, що спрямовані на подолання гіперзбудливості нейронів (Klit et al., 2009). Тривалість фармакотерапії залежить від ступеня полегшення болю у пацієнта, і зазвичай становить 4‑8 тиж., а в деяких випадках і більше.
Нині клініцисти мають широкий спектр терапевтичних підходів для лікування ЦПБ у повсякденній практиці, але їм потрібні вагомі докази, щоб визначити найкращу схему лікування для кожного пацієнта (Klit et al., 2009).
Клінічна ефективність
У низці клінічних досліджень продемонстровано значну ефективність фармакотерапії (Kim et al., 2019; Rahajeng et al., 2018). Проте клінічних випробувань препаратів, спрямованих на визначення ефективності лікування безпосередньо ЦПБ, відносно мало (Liampas et al., 2020).
K. Y. Chen і R. Y. Li зазначають, що їхнє дослідження поєднує отримані раніше результати з мережевим метааналізом, щоб порівняти оцінку ефективності та безпеки різних препаратів у лікуванні ЦПБ і виконати їх ранжування. Було проаналізовано дані 13 досліджень, до яких загалом залучено 1040 пацієнтів; 9 препаратів, які застосовували для терапії ЦПБ, розподілили на три категорії відповідно до їх механізму дії:
- Протисудомні препарати – прегабалін, ламотриджин, габапентин, карбамазепін.
- Антидепресанти – амітриптилін, серквалін, флуоксетин, дулоксетин.
- Інші препарати – вітамін В.
Дослідники визначали біль за візуально-аналоговою шкалою (ВАШ) та числовою шкалою оцінювання інтенсивності болю (NRS), тяжкість депресії – за шкалою Гамільтона (HAMD) та клінічні побічні реакції як індикатори результату. Додатково укладали рейтинги ймовірності та порівнювали площу під кривою для кумулятивного рейтингу настання подій кінцевої точки для кожного варіанта лікування (SUCRA).
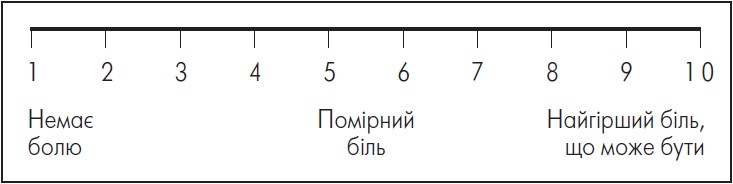
Нині ВАШ і NRS є найчастіше використовуваними шкалами болю в клінічному оцінюванні ЦПБ. Як відомо, застосування ВАШ вимагає, щоб пацієнти позначали ступінь болю за ноніусною шкалою з точністю до міліметра. Чим вищий бал, тим більш очевидним є суб’єктивний біль пацієнта (рис. 1).
Інший метод, числова шкала оцінювання інтенсивності болю (NRS), виражає різний ступінь фізичних страждань у відповідних цифрах, де пацієнти вибирають бали відповідно до власних відчуттів (рис. 2).
Рисунок 1. Візуально-аналогова шкала оцінювання інтенсивності болю
Адаптовано за Уніфікованим клінічним протоколом медичної допомоги «Інсульт ішемічний (екстрена, первинна, вторинна (спеціалізована) медична допомога, медична реабілітація)» Наказ Міністерства охорони здоров’я України № 602 від 03.08.2012.
Рисунок 2. Числова шкала оцінювання інтенсивності болю (NRS)
Використовуючи ВАШ для оцінювання інтенсивності болю прямо та опосередковано порівнювали 9 препаратів. Було визначено, що амітриптилін, вітамін B і карбамазепін знижували показники за ВАШ меншою мірою, ніж прегабалін. Вітамін B і карбамазепін порівняно з ламотриджином менше знижували показники ВАШ. Порівняно з амітриптиліном карбамазепін, флуоксетин і габапентин сприяли значному зниженню оцінки за ВАШ, тоді як вітамін B знижував оцінку за ВАШ менше, ніж амітриптилін. Значно знижувало оцінку за ВАШ порівняно з вітаміном B використання карбамазепіну, флуоксетину, габапентину, дулоксетину і серкваліну. Зокрема, флуоксетин і габапентин порівняно з карбамазепіном демонстрували значно кращі лікувальні ефекти та зниження оцінки за ВАШ. Кінцевий результат рейтингу вірогідності SUCRA для оцінок за ВАШ був таким: габапентин (88,3%) > прегабалін (84,5%) > флуоксетин (82,4%) > ламотриджин (57,8%) > дулоксетин (51,6%) > серквалін (38,2%) > амітриптилін (25,9%) > карбамазепін (21,2%) > вітамін B (0%).
Щодо оцінювання інтенсивності болю за допомогою NRS, то порівняння застосування прегабаліну, габапентину і карбамазепіну виявило незначне зменшення кількості балів під час терапії габапентином і карбамазепіном. В інших порівняннях не виявлено різниці. Отже, кінцевий результат рейтингу вірогідності SUCRA для оцінок за NRS виглядає так: прегабалін (99,5%) > габапентин (49,1%) > карбамазепін (1,3%).
Габапентин як протисудомний засіб переважно використовують для лікування парціальних нападів. Його механізм дії досі незрозумілий. За даними деяких досліджень, габапентин може підвищувати рівень γ-аміномасляної кислоти (ГАМК) – найпоширенішого гальмівного нейромедіатора в центральній нервовій системі – у різних ділянках мозку і спонукати гліальні клітини вивільняти ГАМК для полегшення болю. Також доведено, що габапентин є ефективним засобом лікування ЦПБ, який добре переноситься (Hesami et al., 2015).
Прегабалін є структурним аналогом ГАМК, але не зв’язується безпосередньо з рецепторами ГАМК. Він сприяє зменшенню вивільнення збуджувальних нейромедіаторів і припливу іонів кальцію через пригнічення субодиниці білка вольтаж-залежних кальцієвих іонних каналів ЦНС і в такий спосіб контролює нейропатичний біль (Sills et al., 2006). Результати ретроспективного аналізу, здійсненого в Японії, підтвердили, що прегабалін може ефективно усувати біль у пацієнтів із ЦПБ (Tanei et al., 2015).
Також габапентин і прегабалін розглядаються як препарати першої лінії для лікування центрального нейропатичного болю в настановах щодо фармакотерапії нейропатичного болю, розроблених Європейською федерацією неврологічних товариств (EFNS) (Attal et al., 2010).
Вторинний показник у цьому дослідженні – бали за шкалою HAMD – є найбільш широко використовуваним у клінічному оцінюванні депресії. Як зазначають дослідники, пацієнти з хронічним болем частіше відчувають тривогу і депресію (Marcus et al., 2003). Показник за HAMD нерідко використовують як допоміжний індекс у дослідженнях, щоб оцінити вплив болю на якість життя та настрій пацієнтів із ЦПБ. Порівнюючи дію габапентину та амітриптиліну з прегабаліном, K. Y. Chen і R. Y. Li виявили зменшення значущості балів за HAMD, але серед інших порівнянь істотної різниці не встановлено. Результат мережевого аналізу рейтингу вірогідності SUCRA виглядає так: прегабалін (99%) > дулоксетин (48,6%) > габапентин (46,7%) > амінотриптилін (5,8%). Отже, аналгетичний ефект прегабаліну може допомогти полегшити тривогу в пацієнтів із ЦПБ.
Щодо побічних реакцій, то з 13 досліджень у дев’яти (загалом у 837 пацієнтів) повідомлялося про нудоту, закреп, запаморочення, сухість у роті, млявість, затуманення зору, втому, периферичні набряки, атаксію, лейкопенію та шлунково-кишкові реакції. Оскільки в окремих пацієнтів може виникнути кілька побічних реакцій, неможливо підрахувати їх загальну частоту на кожен препарат. Як зазначають автори, препаратами з найбільшою кількістю небажаних явищ є прегабалін, габапентин і карбамазепін. Попри те, що найпоширенішими побічними реакціями на прегабалін та габапентин є нудота, запаморочення, сухість у роті та сонливість, ці препарати продемонстрували найкращу клінічну ефективність.
Висновки
На сьогодні дослідження K. Y. Chen і R. Y. Li є першим мережевим метааналізом різних медикаментозних методів лікування ЦПБ. Мережевий метааналіз, на відміну від традиційного систематичного аналізу, може охоплювати пряме і непряме порівняння різних препаратів. Як було визначено в дослідженні, протисудомні препарати й антидепресанти можуть полегшити ЦПБ різного ступеня. Серед них прегабалін і габапентин мають найвагоміший вплив, і водночас їх приймання найчастіше пов’язане з побічними реакціями. Через обмеження цього дослідження рейтинг ефективності не може повністю пояснити переваги та недоліки клінічної дії та безпеки препаратів. Більшість цих досліджень проводили в Китаї, але їх кількість була невеликою, публікацій англійською мовою щодо медикаментозного лікування ЦПБ взагалі небагато. У майбутньому, на думку авторів, необхідно провести більше багатоцентрових подвійних сліпих клінічних рандомізованих контрольованих досліджень із великою вибіркою, щоб доповнити та підтвердити результати цього дослідження.
Підготувала Ольга Загора