13 грудня, 2021
Школа імуноонкології: останні дані клінічних досліджень і досвід застосування імунотерапії при меланомi III стадії
Одним із напрямів сучасної онкології є імуноонкологія, що відкрила нові можливості у лікуванні пацієнтів з меланомою шкіри, особливо хворих без мутації BRAF, у яких обмежене застосування таргетних препаратів. З метою підвищення поінформованості лікарів-онкологів про нові дані клінічних досліджень щодо ефективності та профілю безпеки імунологічних лікарських засобів було створено Школу імуноонкології (проект ImunoHub). У її рамках кожні два тижні протягом пів року будуть розглядатися найактуальніші питання діагностики та лікування найбільш поширених онкологічних захворювань. Перший блок цього проєкту розпочався 21 жовтня та був присвячений меланомі III стадії. Провідні спеціалісти у цій сфері поділилися результатами новітніх клінічних досліджень і власним досвідом застосування імунотерапії. Учасники заходу не лише мали змогу поставити запитання провідним експертам онкологічної галузі, а й взяти участь в обговоренні діагнозу та лікування пацієнтів із клінічних випадків.
 Старший науковий співробітник науково-дослідного відділення пухлин шкіри і м’яких тканин Національного інституту раку (м. Київ), кандидат медичних наук Марія Миколаївна Кукушкіна розповіла про діагностику та лікування меланоми III стадії.
Старший науковий співробітник науково-дослідного відділення пухлин шкіри і м’яких тканин Національного інституту раку (м. Київ), кандидат медичних наук Марія Миколаївна Кукушкіна розповіла про діагностику та лікування меланоми III стадії.
– За даними Всесвітньої організації охорони здоров’я, у 2018 р. у світі зареєстровано 287 723 нових випадки меланоми шкіри. Найвищий рівень захворюваності спостерігався в Австралії та Новій Зеландії. Виживаність пацієнтів із цим захворюванням залежить від його стадії, оскільки 5- та 10-річна виживаність при I стадії меланоми шкіри складає 98 та 95%, при II стадії – 90 та 84%, а при III стадії – 77 та 69% відповідно. Крім того, за 8-ю версією класифікації Американського об’єднаного комітету з раку виділяють такі підстадії меланоми: IIIA, IIIB, IIIC, IIID; пацієнти зі стадією IIID – категорія хворих із найбільш несприятливим прогнозом, які потребують ретельного спостереження та додаткової терапії (J.E. Gershenwald et al., 2017).
За даними Національного канцер-реєстру за 2019-2020 рр., в Україні виявлено 3008 нових випадків меланоми шкіри (з них 13 у дітей), при цьому 877 пацієнтів померли від цього захворювання. У 79% вперше виявлених випадків меланоми шкіри захворювання було діагностовано на I-II стадії, у 5% – на III, у 5% – на IV, а в 11% хворих стадія не була визначена. П’ятирічна виживаність пацієнтів при I-II стадії складає 60-75%, при III – 40%, при IV – 12%. Однак наведені дані слід трактувати з обережністю у зв’язку з тим, що у нашій країні обмежені можливості проведення біопсії сторожового лімфатичного вузла. Це призводить до того, що велика частина пацієнтів з II стадією можуть мати невиявлені мікрометастази, це свідчить про наявність у них III стадії захворювання.
Показники виживаності у світі та Україні відрізняються, що зумовлено низкою причин: недостатнім рівнем професійної підготовки лікарів, низьким рівнем поінформованості населення, виконанням хірургічних втручань без попередньої патоморфологічної верифікації, обмеженою кількістю фахівців-онкодерматопатологів, обмеженими можливостями виконання біопсії сторожового лімфатичного вузла, що призводить до некоректного стадіювання меланоми та не дозволяє призначити необхідне лікування пацієнтам з III стадією захворювання. Крім того, відсутність єдиного погляду на рестадіювання спричиняє спотворення інформації про кількість пацієнтів із III та IV стадіями захворювання, які потребують дорогого лікування. Сьогодні в Україні для лікування меланоми зареєстровано дві комбінації таргетних препаратів і один інгібітор контрольних імунних точок, проте ці лікарські засоби не включені до Національного переліку препаратів, які закуповуються за державний кошт.
Згідно з настановами Європейського товариства медичної онкології (ESMO), Європейської асоціації дерматоонкологів (EADO) та Національної онкологічної мережі США (NCCN), при наявності ознак ураження регіонарних лімфатичних вузлів або транзитних чи сателітних метастазів у пацієнта слід запідозрити III стадію меланоми шкіри та провести комп’ютерну томографію (КТ) і магнітно-резонансну томографію (МРТ) головного мозку. При III стадії захворювання пацієнтам рекомендують проводити молекулярно-генетичне тестування на наявність мутацій BRAF. Однак визначати експресію PD-L1 у пацієнтів з меланомою шкіри сьогодні немає потреби, оскільки цей показник не впливає на прийняття рішення щодо призначення імунотерапії.
У настановах ESMO, EADO та NCCN також зазначено, що при III стадії меланоми шкіри у пацієнтів з мутацією BRAF може бути призначена таргетна терапія (схвалена комбінація дабрафенібу та траметинібу), а також імунотерапія пембролізумабом (Кітруда®) чи ніволумабом (як варіант). Застосування вемурафенібу, іпілімумабу, інтерферонів пацієнтам з III стадією меланоми не рекомендовано, а променева терапія має певні обмеження щодо рутинного використання у клінічній практиці.
Отже, пацієнтам з мутацією BRAF може бути запропонована як таргетна, так і імунна терапія, при цьому її вибір має ґрунтуватися на уподобаннях пацієнта (зручність прийому лікарських засобів), наявності супутньої патології та профілі токсичності препаратів. Пацієнтам без мутацій BRAF можна запропонувати тільки імунотерапію.
Вивчення ефективності ад’ювантної терапії пембролізумабом після повної резекції меланоми шкіри III стадії проводилося у клінічному дослідженні EORTC 1325/KEYNOTE-054. У ньому пацієнтів було рандомізовано у дві групи: у 1-й хворі отримували пембролізумаб у дозі 200 мг внутрішньовенно 1 раз на 3 тижні протягом 1 року, у 2-й – плацебо у тому ж режимі. Особливістю цього дослідження є те, що у разі прогресування захворювання при отриманні пацієнтом плацебо йому дозволялося перейти на прийом пембролізумабу. Крім того, якщо у пацієнта, який завершив ад’ювантну терапію, через 6 міс виник рецидив, хворий мав змогу відновити терапію пембролізумабом у тій самій дозі до початку прогресування захворювання або до 2 років.
Результати дослідження KEYNOTE-054 свідчать про переваги пембролізумабу щодо зниження ризику розвитку рецидиву у пацієнтів з III стадією захворювання (3-річна безрецидивна виживаність – БРВ – у групі пембролізумабу складала 63,7%, у групі плацебо – 44,1%; відношення ризиків – ВР – 0,56; 95% довірчий інтервал – ДІ – 0,47-0,68; p<0,001). Переваги пембролізумабу відзначалися й через 3,5 року спостереження: БРВ у групі пембролізумабу становила 59,8%, у групі плацебо – 41,4% (ВР 0,59; 95% ДІ 0,49-0,70; p<0,001; рис. 1).
 Рис. 1. Оновлені дані щодо БРВ у групі пембролізумабу та плацебо через 3,5 року за кривою виживаності Каплана – Маєра
Рис. 1. Оновлені дані щодо БРВ у групі пембролізумабу та плацебо через 3,5 року за кривою виживаності Каплана – Маєра
Застосування препарату Кітруда® через 3,5 року спостереження сприяло зниженню ризику розвитку віддалених метастазів (3,5-річна виживаність до розвитку віддалених метастазів у групі пембролізумабу склала 65,3%, а у групі плацебо – 49,4%; ВР 0,6; 95% ДІ 0,49-0,73; p<0,001). Крім того, ризик розвитку локорегіонарних і віддалених метастазів через 3,5 року спостереження був нижчим у групі пембролізумабу порівняно з плацебо: 3,5-річна виживаність до розвитку локорегіонарних віддалених метастазів становила 39,5 проти 24,9% (ВР 0,57; 95% ДІ 0,46-0,72; p<0,001), а до розвитку дистальних метастазів – 18,9 проти 14% відповідно (ВР 0,73; 95% ДІ 0,54-1,00; p=0,05).
При аналізі профілю токсичності було встановлено, що кількість побічних ефектів була вищою у групі пембролізумабу та складала 37,7%; у групі плацебо небажані явища виникали у 9% учасників. Побічні явища 3 ступеня та вище при прийомі пембролізумабу відмічалися у 7,7% пацієнтів, плацебо –у 0,6% хворих. Більшість небажаних ефектів були представлені ендокринними порушеннями (дисфункція щитоподібної залози). Крім того, встановлено кореляцію між частотою виникнення імунно-опосередкованих небажаних явищ і відповіддю на пембролізумаб. Тобто у пацієнтів, у яких спостерігався розвиток імунно-опосередкованих небажаних явищ, результати лікування були кращими, ніж у хворих, у котрих такі побічні ефекти не виникали.
Таким чином, результати дослідження EORTC 1325/KEYNOTE-054 свідчать про те, що ад’ювантна терапія пембролізумабом після повної резекції меланоми шкіри III стадії сприяє збільшенню БРВ і виживаності до розвитку віддалених метастазів порівняно з плацебо, в тому числі в підгрупах із наявністю та відсутністю експресії PD-L1 та мутацією BRAF (A.M.M. Eggermont et al., 2020).
На цьогорічному конгресі Американського товариства клінічної онкології (ASCO) були представлені результати другої частини дослідження EORTC 1325/KEYNOTE-054, у якій взяли участь 175 хворих (155 пацієнтів підлягали кросоверу – із групи плацебо у зв’язку з прогресуванням захворювання перейшли у групу пембролізумабу, а 20 – речеленджу – відновили лікування після повного курсу пембролізумабу через прогресування захворювання). Трирічна ВБП у групі кросоверу складала 32,2%, а медіана ВБП – 8,5 (95% ДІ 5,7-15,2) міс (рис. 2). Із 20 пацієнтів групи речеленджу контроль захворювання було досягнуто лише у 4 хворих, при цьому 1-річна ВБП склала 40%, а медіана ВБП – 4,1 (95% ДІ 2,6 – не досягнуто) міс (A.M.M. Eggermont et al., 2021).
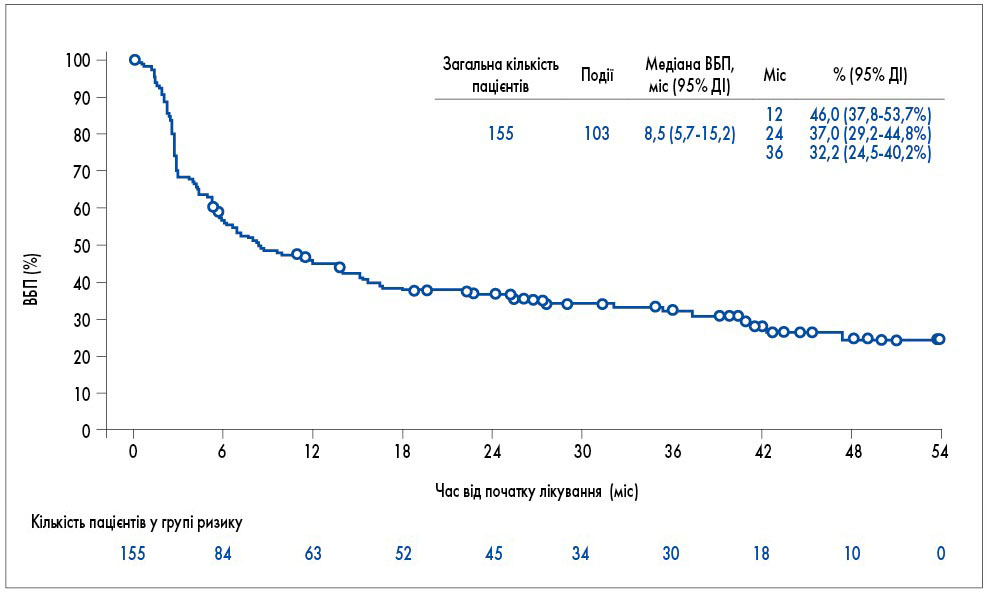 Рис. 2. Трирічна ВБП у групі кросоверу при прийомі пембролізумабу
Рис. 2. Трирічна ВБП у групі кросоверу при прийомі пембролізумабу
Результати дослідження EORTC 1325/KEYNOTE-054, отримані після кросоверу, зіставні з такими KEYNOTE-006 (пембролізумаб) та CHECKMATE-067 (ніволумаб), оскільки 3-річна ВБП у цих дослідженнях у середньому складає 32-33%, а частота об’єктивної відповіді – 39-44% (C. Robert et al., 2019).
У 2017 р. були представлені результати метааналізу щодо ефективності застосування ад’ювантної терапії інтерфероном альфа у пацієнтів з меланомою високого ризику. Ішлося про те, що використання цього препарату достовірно підвищувало виживаність без подій і загальну виживаність порівняно з пацієнтами, які отримували тільки хірургічне лікування (N.J. Ives et al., 2017). Однак сьогодні як у європейських, так і в американських настановах використання інтерферонів у рутинній практиці не рекомендоване.
На конгресі ASCO-2021 також були представлені результати дослідження S 1404. У ньому порівнювали ефективність пембролізумабу та високодозового інтерферону чи іпілімумабу після повної резекції меланоми шкіри високого ризику. У дослідження включали пацієнтів з III та IV стадією захворювання, які попередньо не отримували імунотерапію. Учасників рандомізували у 2 групи: у 1-й хворі приймали пембролізумаб протягом 1 року після хірургічного лікування, у 2-й – стандартну терапію (високодозовий інтерферон протягом 1 року чи іпілімумаб у дозі 10 мг/кг маси тіла протягом 3 років). Крім того, було проведено стратифікацію пацієнтів з виділенням підгруп IIIA, IIIB, IIIС та IV, а також залежно від експресії PD-L1 (K.F. Grossmann et al., 2021).
У пацієнтів, які отримували пембролізумаб, відмічалося зниження ризику розвитку рецидивів на 26% порівняно зі стандартною терапією (ВР 0,74; 95% ДІ 0,57-0,96; p<0,001). Небажані явища, пов’язані з лікуванням, виникали у 19,5% хворих, що приймали пембролізумаб, у 49,2% – іпілімумаб та у 71,2% – високодозовий інтерферон. Припинили терапію через небажані побічні явища 16,9% пацієнтів групи пембролізумабу, 64,8% хворих, які отримували іпілімумаб, та 24,7% – високодозовий інтерферон.
Показники загальної виживаності в обох групах були практично однаковими, це, на думку дослідників, пов’язано з тим, що 39% учасників, які отримували стандартну терапію, після прогресування захворювання приймали анти-PD-1 препарати, а 6% пацієнтів – анти-PD-1 + CTLA-4 терапію (K.F. Grossmann et al., 2021).
Ефективність і безпека пемболізумаб у стандартній дозі у комбінації з іпілімумабом у зниженій дозі у пацієнтів з поширеною меланомою, які раніше не отримували інгібітори контрольних точок, була продемонстрована у клінічному дослідженні KEYNOTE-029. Результати тривалого спостереження (36,8 міс) показали, що частота об’єктивної відповіді склала 62,1% (в тому числі 27,5% – повної відповіді та 34,6% часткової відповіді). Медіана тривалості відповіді, ВБП і ЗВ не були досягнуті, 36-місячні ВБП та ЗВ склали 59,1 та 73,4% відповідно. Таким чином, пембролізумаб у стандартній дозі та іпілімумаб у зниженій дозі забезпечували потужну протипухлинну активність, тривалу відповідь і хороші показники довгострокової виживаності з контрольованою токсичністю (M.S. Carlino et al., 2020).
У контексті розгляду можливості імунотерапії у пацієнтів з меланомою шкіри III стадії з ураженням лімфатичних вузлів виділено певні ключові вимоги щодо її початку. Зокрема, хворі повинні бути старшими 18 років, мати загальний функціональний статус за ECOG 0-1 та попередньо проведене повне видалення пухлини з дисекцією регіонарних лімфатичних вузлів, незалежно від отримання променевої терапії та статусу BRAF.
Таким чином, у лікуванні пацієнтів з III стадією меланоми шкіри імунотерапія має важливе значення, оскільки її головною метою є максимальне збільшення безрецидивного періоду та досягнення високої виживаності пацієнтів.
 Цікавий клінічний випадок представив онкохірург науково-дослідного відділення пухлин шкіри і м’яких тканин Національного інституту раку (м. Київ), кандидат медичних наук Василь Васильович Остафійчук.
Цікавий клінічний випадок представив онкохірург науково-дослідного відділення пухлин шкіри і м’яких тканин Національного інституту раку (м. Київ), кандидат медичних наук Василь Васильович Остафійчук.
Клінічний випадок
Пацієнтка, 1985 р.н.
При проведенні дерматоскопії ураженої ділянки шкіри пацієнтки було діагностовано меланому, з приводу якої виконано широке висічення пухлини шкіри спини (08.07.2018). Під час патогістологічного дослідження встановлено вузлову форму злоякісної епітеліоїдно-клітинної меланоми шкіри, III рівня інвазії за Кларком, товщиною 2,5 мм за Бреслоу без звиразкування. Діагноз: меланома шкіри спини pT3aN0M0, стадія IIа, клінічна група 2.
Після відмови хворої від тактики спостереження у післяопераційний період їй було призначено курс низькодозової терапії інтерфероном-α2b по 3 млн ОД 3 рази на тиждень протягом 10 міс.
3 червня 2019 р. хвора звернулася до клініки зі скаргами на збільшення лімфатичних вузлів у правій аксилярній ділянці. При проведенні КТ підтверджено метастазування в аксилярні лімфатичні вузли справа. 12.07.2019 пацієнтці було проведено аксилярну лімфодисекцію справа з отриманням патогістологічного висновку. У ньому зазначалося, що у 2 із 6 лімфатичних вузлів були виявлені метастази злоякісної епітеліоїдно-клітинної меланоми. Результат тесту на визначення мутації BRAF негативний. Діагноз: меланома шкіри спини з метастазуванням в аксилярні лімфатичні вузли справа, pT3aN2bM0, стадія IIIC, клінічна група 2.
Пацієнтці було запропоновано ад’ювантне лікування пембролізумабом у дозі 200 мг через кожні 3 тижні.
Через тиждень лікування пацієнтка звернулася зі скаргами на пожовтіння склер. При проведенні біохімічного аналізу крові було встановлено підвищення рівня трансаміназ (аспартат- та аланінамінотрансферази) у 2 рази, а через 10 днів (16.09.2019) – у 4 рази. Було запідозрено аутоімунний гепатит, однак результат дослідження на антитіла до мітохондрій (19.09.2019) виявився негативним, тому діагноз не підтвердився.
При проведенні КТ з метою контролю перебігу захворювання (30.10.2019) відмічалося його прогресування, оскільки виявлено вузол 19-20 мм у дельтоподібному м’язі, а в печінці S7 та крайовій зоні S6 – 3 вогнища розмірами до 14 мм. При наявності метастазів у печінці слід рекомендувати проведення МРТ, яка є більш інформативною у цьому випадку. На МРТ (02.11.2019) встановлено, що печінка не збільшена, з чіткими рівними контурами та наявністю в паренхімі S7 та крайовій зоні S6 вогнищ розмірами 5-20 мм, гіпоінтенсивних у T1-зображенні.
Участь пацієнтки у клінічному дослідженні на той момент була неможливою, тому через 2 тижні хвора продовжила лікування пембролізумабом у дозі 200 мг через кожні 3 тижні. На КТ (26.12.2019) відмічалася наявність вузла 19 мм в дельтоподібному м’язі без істотної динаміки та повне регресування вогнищ у печінці.
Станом на 30.09.2020 хворій було проведено 17 курсів пембролізумабу. На КТ (30.09.2020) відмічалося регресування вузла у дельтоподібному м’язі та повне регресування вогнищ у печінці.
На сьогодні минуло 11 міс після проведеного лікування, прогресування захворювання у пацієнтки не відзначається.
Цей клінічний випадок свідчить про важливе значення індивідуального підходу до проведення імунотерапії та про те, що не варто робити поспішні висновки при отриманні негативної динаміки після першого курсу імунотерапії.
 Лікар-дерматопатолог Медичної лабораторії CSD (м. Київ) Антоніна В’ячеславівна Калмикова детально ознайомила учасників заходу з особливостями патогістологічного дослідження сторожового лімфатичного вузла.
Лікар-дерматопатолог Медичної лабораторії CSD (м. Київ) Антоніна В’ячеславівна Калмикова детально ознайомила учасників заходу з особливостями патогістологічного дослідження сторожового лімфатичного вузла.
– Важливе значення у виборі тактики ведення пацієнтів із меланомою шкіри належить біопсії та патогістологічному дослідженню сторожового лімфатичного вузла. Зокрема, це дослідження дає змогу провести більш точне стадіювання та визначити прогноз захворювання, забезпечити контроль розвитку локорегіонарних рецидивів і підвищити виживаність пацієнтів. Відповідальними за виявлення сторожового лімфатичного вузла є лікар-радіолог і хірург-онколог або дерматоонколог, а за визначення наявності чи відсутності ураження лімфатичних вузлів – патогістологи.
При проведенні патоморфологічного стадіюванню меланоми важливими факторами, які впливають на визначення стадії, є глибина інвазії за Бреслоу та наявність звиразкувань на поверхні шкіри, а при встановленні категорії N – ураження локорегіонарних лімфатичних вузлів, відсутність біля первинної пухлини сателітних, мікросателітних або транзиторних метастазів. Сателітні метастази розташовані на відстані до 2 см від первинної пухлини в одному лімфатичному басейні, транзиторні – на відстані понад 2 см. Наявність мікросателітних метастазів може виявити тільки патогістолог. Визначення цих категорій має значення для прогнозування подальшого перебігу захворювання.
Показання до проведення біопсії сторожового вузла при меланомі шкіри чітко визначені в останніх настановах NCCN. У них зазначено, що ця процедура не показана, якщо ризик виявлення сторожового лімфатичного вузла складає <5%. До цієї когорти входять пацієнти з клінічною стадією IA, pT1a, глибиною інвазії за Бреслоу менше ніж 0,8 мм, без видимих звиразкувань та обтяжливих факторів. Проведення біопсії сторожового лімфатичного вузла може розглядатися у разі невпевненості стосовно мікростадіювання пухлини (наприклад, коли клітини пухлини наявні в глибокому краї резекції). Якщо ризик ураження сторожового лімфатичного вузла складає 5-10%, проведення його біопсії також може бути розглянуто. Дослідження слід виконувати пацієнтам із клінічною стадією IB (pT1b, глибина інвазії за Бреслоу менше ніж 0,8 мм зі звиразкуванням або 0,8-1,0 см з/без звиразкування) чи T1a з глибиною інвазії за Бреслоу <0,8 мм і наявністю обтяжливих факторів (наприклад, мітотичного індексу >2 на 1 мм2, особливо у молодих пацієнтів, або лімфоваскулярної інвазії).
Інтраопераційну візуалізацію сторожових лімфатичних вузлів можна проводити шляхом використання мічених радіонуклідів технецію (99mTc), індоціаніду зеленого чи комбінованих методів, однак найчастіше застосовують перший метод.
За відсутності в препаратах вираженого ураження лімфатичних вузлів при первинному огляді проводять імуногістохімічне дослідження для виявлення наявності чи відсутності мікрометастазів. Перед виконанням патогістологічного дослідження необхідно правильно підготувати матеріал для нього. Не можна використовувати заморожені зрізи при дослідженні сторожового лімфатичного вузла, оскільки це знижує можливість виявлення мікрометастазів, що впливає на подальше стадіювання.
У рекомендаціях Європейської організації з вивчення і лікування онкологічних захворювань (EORTC) зазначено, як правильно готувати парафінові блоки з метою мінімізації помилок щодо виявлення мікрометастазів. Товщина тканини лімфатичного вузла у парафіновому блоці не має перевищувати 2 мм. Наступний етап полягає у приготуванні зрізів з парафінових блоків для подальшого фарбування гематоксиліном та еозином й імуногістохімічного дослідження.
З метою проведення імуногістохімічної візуалізації пухлини використовують маркери SOX10, melan A та tyrasinase. SOX10 – транскрипційний фактор, що бере участь у диференціюванні клітин нервового гребеня в меланоциті й шваннівській клітині. Melan A – специфічний цитоплазматичний білок меланоцитів, який бере участь у формуванні меланосоми. Tyrasinase – меланоцит, специфічний фермент, який бере участь у синтезі пігменту.
У патогістологічному висновку також має бути вказана локалізація метастазів: субкапсулярна, паренхіматозна, комбінована (парехіматозна та субкапсулярна), екстенсивна зливна чи екстенсивна мультифокальна. Несприятливою прогностичною ознакою є екстракапсулярне розташування пухлини, тобто її локалізація за межами лімфатичного вузла.
Таким чином, біопсія сторожового лімфатичного вузла з подальшим імуногістохімічним дослідженням має важливе значення у стадіюванні та визначенні прогнозу меланоми.
Наприкінці заходу учасники мали змогу поставити запитання експертам, що дозволило їм отримати відповіді на найбільш важливі питання практичного застосування імунотерапії.
Школа імуноонкології є кроком назустріч підвищенню інформованості лікарів-онкологів щодо особливостей призначення імунотерапії при найпоширеніших онкозахворюваннях, зокрема при меланомі шкіри III стадії.
Підготувала Ірина Неміш
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 5 (72) 2021 р.



