24 липня, 2021
Трансплантация и рак
Страницы из готовящейся к изданию новой книги профессора А.А. Ковалева «Цивилизация и рак»
.jpg) Величайшим достижением медицины второй половины ХХ века является трансплантация жизненно важных органов. Она объединила успехи хирургии, иммунологии, фармакологии и стала эффективным способом продления жизни пациентов с неизлечимыми заболеваниями сердца, легких, печени, почек, поджелудочной железы, тонкой кишки. Многие ученые и политики сравнивают успехи в этом направлении с полетом человека в космос. В знак признания Нобелевский комитет присудил 19 премий за научные достижения, прямо или косвенно имеющие отношение к трансплантологии.
Величайшим достижением медицины второй половины ХХ века является трансплантация жизненно важных органов. Она объединила успехи хирургии, иммунологии, фармакологии и стала эффективным способом продления жизни пациентов с неизлечимыми заболеваниями сердца, легких, печени, почек, поджелудочной железы, тонкой кишки. Многие ученые и политики сравнивают успехи в этом направлении с полетом человека в космос. В знак признания Нобелевский комитет присудил 19 премий за научные достижения, прямо или косвенно имеющие отношение к трансплантологии.
Однако, решив сложные биологические вопросы замещения функции органов, трансплантация привела к появлению новых медицинских проблем – возрастанию частоты инфекционных, сердечно-сосудистых и онкологических заболеваний, показатели которых у этой категории больных повышены в 2-4 раза.
Основной причиной развития злокачественных опухолей после трансплантации является введение иммуносупрессивных лекарственных препаратов, применяемых с целью предотвращения острого отторжения, что обусловливает сходство этих пациентов с ВИЧ-инфицированными.
Доиммунологическая эра трансплантации
Первую трансплантацию почки от человека человеку в 1933 г. выполнил хирург Юрий Вороной. Данный факт стал известен всему миру благодаря публикации его наблюдения сначала в итальянском журнале Minerva Chirurgica, а в 1936 г. – в испанском El Siglo Medico под названием «О блокаде ретикуло-эндотелиального аппарата человека при некоторых формах интоксикации при трансплантации трупной почки как методе лечения анурии после отравления».
Судя по оставленным документам, Вороной много размышлял о трансплантации почки и был готов выполнить эту операцию у больного с острой почечной недостаточностью и анурией. Он писал: «Поскольку известные нам попытки ксенотрансплантации от обезьян или домашних животных, таких как свиньи и козы, разочаровали, человеческий труп кажется лучшим вариантом в качестве донорского органа, хотя описания подобной операции с реваскуляризацией сосудистым анастомозом мне пока не известны».
3 апреля 1933 г. Ю.Ю. Вороной пересадил почку, взятую у трупа 60-летнего мужчины, на бедро женщины, отравившейся сулемой. Сразу после перфузии органа «началась перистальтика мочеточника и отток капель мочи». Несмотря на пульсацию почечной артерии в конце операции, выделение мочи прекратилось, однако, как пишет Вороной, «это не было поводом для беспокойства, поскольку мы наблюдали подобное явление раньше в экспериментах на животных и называем это рефлексом на трансплантацию». 5 апреля в 9.00 трансплантат почки, функционировавший 48 ч, перестал выделять мочу, и женщина скончалась.
Причинами неудачи первой в истории трансплантации почки от человека человеку были долгое время тепловой ишемии пересаженного органа (более 6 ч) и несоответствие по группам крови – у донора была группа В, у реципиента группа 0. В дальнейшем Вороной провел еще пять трансплантаций донорской почки от трупа и представил свои данные на симпозиуме в 1950 г.
По общему мнению, Юрий Вороной занимает важное место в истории мировой трансплантологии. Его оригинальные работы хранятся в архиве Украинской академии медицинских наук.
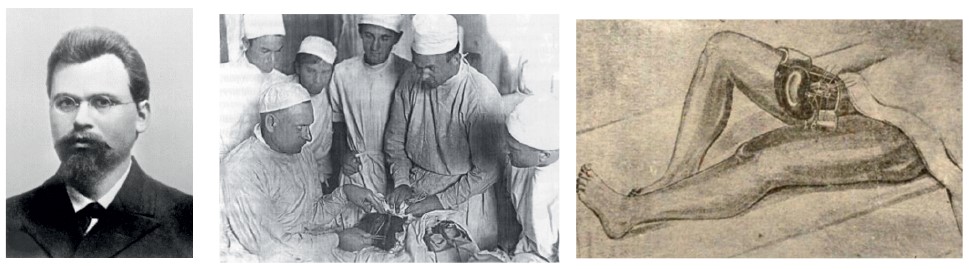 Хирург Юрий Юрьевич Вороной первым в мире 3 апреля 1933 г. в Харькове (Украина) выполнил трансплантацию почки от человека человеку
Хирург Юрий Юрьевич Вороной первым в мире 3 апреля 1933 г. в Харькове (Украина) выполнил трансплантацию почки от человека человеку
Большинство хирургов того времени не видели прогресса и советовали больше не предпринимать никаких попыток трансплантации на людях, считая их бесполезными и неэтичными.
23 декабря 1954 г. американский хирург Джозеф Эдвард Мюррей смог преодолеть иммунологическую несовместимость и успешно выполнил трансплантацию почки Ричарду Херрику, которую ему пожертвовал брат-близнец Рональд. Подготовка к операции проходила в условиях жесткой критики со стороны коллег и прессы. Позже Мюррей писал: «Наши коллеги судили нас строго, а наши пациенты и их семьи – нет, поскольку у них не было другой надежды».
Операция прошла успешно, и благодаря отсутствию иммунного конфликта острое отторжение не наступило. Ричард женился на медицинской сестре, которая ухаживала за ним в больнице. Они имели двоих детей и счастливо жили в течение 8 лет, пока почечный трансплантат не перестал функционировать. Рональд, подаривший почку своему брату, умер в возрасте 79 лет от сердечной недостаточности, не восстановившись после кардиохирургической операции.

Лауреат Нобелевской премии 1990 г. американский хирург Джозеф Эдвард Мюррей, первым успешно пересадивший почку Ричарду от его брата-близнеца Рональда Херрика
Операция, предпринятая Мюрреем, положила начало новому направлению лечения больных с терминальной стадией почечной недостаточности. За пересадкой почки последовали трансплантация сердца, печени, легких, поджелудочной железы, кластер-резекции и мультиорганные трансплантации при доброкачественных заболеваниях и раке.
Прогресс в области трансплантологии был связан с совершенствованием хирургической техники, принятием концепции смерти мозга, созданием эффективных растворов для холодовой консервации донорских органов, открытием лейкоцитарных антигенов человека (HLA), разработкой тестов гистосовместимости и началом использования лекарственных препаратов, подавляющих иммунное отторжение.
«Забытый» лимфоцит
 Долгое время роль иммунной системы в отторжении донорских органов отрицалась, поскольку научный авторитет той эпохи Пауль Эрлих никак не мог обнаружить антитела к пересаженным органам. Эрлих до конца жизни игнорировал наличие фагоцитов, которые открыл лауреат Нобелевской премии 1909 г. Илья Мечников. Это привело к доминированию учения о гуморальном иммунитете, в то время как важность клеточного звена иммунной системы отрицали на протяжении 60 лет. В начале ХХ века существовало убеждение, что макрофаги являются неподвижными клетками и не могут участвовать в иммунном ответе. Предложение Ильи Мечникова использовать антилимфоцитарную сыворотку для ослабления клеточного иммунитета осталось незамеченным, а термин «лимфоцит» не использовали в научных журналах вплоть до 1958 г. Ученый Дэвид Гамильтон справедливо назвал эти несколько десятилетий «потерянной эрой» для трансплантации.
Долгое время роль иммунной системы в отторжении донорских органов отрицалась, поскольку научный авторитет той эпохи Пауль Эрлих никак не мог обнаружить антитела к пересаженным органам. Эрлих до конца жизни игнорировал наличие фагоцитов, которые открыл лауреат Нобелевской премии 1909 г. Илья Мечников. Это привело к доминированию учения о гуморальном иммунитете, в то время как важность клеточного звена иммунной системы отрицали на протяжении 60 лет. В начале ХХ века существовало убеждение, что макрофаги являются неподвижными клетками и не могут участвовать в иммунном ответе. Предложение Ильи Мечникова использовать антилимфоцитарную сыворотку для ослабления клеточного иммунитета осталось незамеченным, а термин «лимфоцит» не использовали в научных журналах вплоть до 1958 г. Ученый Дэвид Гамильтон справедливо назвал эти несколько десятилетий «потерянной эрой» для трансплантации.
И все же роль лимфоидной ткани в развитии иммунных реакций становилась все более определенной. Изучая в эксперименте механизмы отторжения пересаженных опухолей у крыс, ученые наблюдали появление плотной инфильтрации перевитых тканей иммунными клетками – фагоцитами (лимфоцитами), которые разрушали трансплантаты. Избавиться от лимфоцитов пытались с помощью рентгеновского облучения, спленэктомии или бензола, первого известного химического вещества, угнетающего иммунную систему.
Дальнейшее развитие трансплантации стало возможным благодаря изучению механизмов трансплантационного иммунитета и созданию иммуносупрессивных препаратов для профилактики острого отторжения.
Химическая иммуносупрессия
Долгое время проблема биологической несовместимости и иммунного отторжения при трансплантации человеческих органов считалась непреодолимой. После облучения тела реципиента рентгеновскими лучами только у единичных больных трансплантаты функционировали несколько недель. Лекарственные препараты как способ подавления иммунного ответа в те годы не рассматривались. Хотя знания в области иммунологии в мире продолжали накапливаться, конкретных последствий для практической медицины это не имело. Многие хирурги сомневались, оправданно ли продолжение исследований в этом направлении.
Ситуация резко изменилась, когда англичанин Рой Кальн увеличил до 1 года выживаемость донорских почек за счет применения 6-меркаптопурина – нового цитостатика, который в те годы изучали для угнетения роста опухолевых клеток. Позже американский хирург Томас Старзл разработал новую схему для иммуносупрессии – комбинацию азатиоприна и преднизолона, что позволило ему преодолеть 1-годичную выживаемость у большинства реципиентов почечных аллотрансплантатов.
Настоящую революцию в трансплантологии совершили два новых иммуносупрессивных препарата – циклоспорин и такролимус. Они позволили преодолеть фундаментальный закон природы – биологический барьер гистологической несовместимости, который является свидетельством индивидуальности и неповторимости каждого представителя вида Homo sapiens.
Первый иммуносупрессивный грибок, выделенный из Tolypocladium inflatum и названный циклоспорином, был случайно обнаружен в 1970 г. сотрудниками компании «Сандоз» одновременно в образцах почвы штата Висконсин (США) и Хардангер Видда (Норвегия). Циклоспорин оказался токсичным антибактериальным агентом, однако он был способен избирательно подавлять Т-клеточный иммунитет и пролиферацию лимфоцитов.
 Первооткрывателем циклоспорина принято считать Жана Франсуа Бореля, руководителя отделения иммунологии компании «Сандоз», который экспериментировал над собой, изучая токсичность нового препарата. В ноябре 1983 г. циклоспорин был одобрен Управлением по контролю качества пищевых продуктов и лекарственных препаратов США для предотвращения острого отторжения, что положило начало новой эпохе иммуносупрессивной терапии в трансплантологии.
Первооткрывателем циклоспорина принято считать Жана Франсуа Бореля, руководителя отделения иммунологии компании «Сандоз», который экспериментировал над собой, изучая токсичность нового препарата. В ноябре 1983 г. циклоспорин был одобрен Управлением по контролю качества пищевых продуктов и лекарственных препаратов США для предотвращения острого отторжения, что положило начало новой эпохе иммуносупрессивной терапии в трансплантологии.
Поиск нового противогрибкового антибиотика привел к открытию еще одного препарата для иммуносупрессии – рапамицина. Последний был выделен из бактерии Streptomyces hygroscopicus, обнаруженной в почве острова Пасхи (Рапа Нуи). Как и в случае с циклоспорином, из-за высокой токсичности рапамицин не мог применяться в качестве противогрибкового агента, однако способность подавлять иммунитет позволила ему занять ведущее место в ряду препаратов, используемых в трансплантологии.
Заслуга открытия рапамицина принадлежит канадцу пакистанского происхождения Сурену Сигалу, который сохранил замороженную почву с бактериями и убедил руководство фармацевтической компании Wyeht продолжить научные исследования, вначале казавшиеся бесперспективными. Позже Сигал обнаружил противоопухолевые свойства рапамицина, который блокировал внутриклеточный сигнальный путь mTOR, и успешно применил его на себе для борьбы со злокачественной опухолью.
Новые препараты для иммуносупрессии окончательно превратили трансплантологию в активно развивающееся коммерческое направление современной медицины. Количество центров, занимающихся пересадкой почки, печени и сердца, увеличивалось во всем мире. Об отдаленных последствиях хронического подавления иммунной системы в годы расцвета новой науки старались не думать.
Функция иммунитета – не отторжение трансплантата, а защита от онкологических заболеваний
 В ранние годы становления трансплантологии выживаемость реципиентов донорских органов не превышала нескольких месяцев, и до какого-то времени отдаленные последствия иммуносупрессии оставались не изученными. Однако в самом начале пути разработки препаратов для подавления иммунной системы иммунолог Льюис Томас предупреждал: «На самом деле основная функция клеточного иммунитета заключается не в отторжении донорского органа, а в защите от онкологических заболеваний».
В ранние годы становления трансплантологии выживаемость реципиентов донорских органов не превышала нескольких месяцев, и до какого-то времени отдаленные последствия иммуносупрессии оставались не изученными. Однако в самом начале пути разработки препаратов для подавления иммунной системы иммунолог Льюис Томас предупреждал: «На самом деле основная функция клеточного иммунитета заключается не в отторжении донорского органа, а в защите от онкологических заболеваний».
Сегодня количество людей с пересаженными органами, живущих во всем мире, огромно. Только в США с 1988 г. было выполнено более 700 000 трансплантаций. По данным регистра Всемирной организации здравоохранения, в 104 странах, в которых проживает 90% населения Земли, ежегодно выполняется 150 000 операций по пересадке почек, печени, сердца, легких, поджелудочной железы, кишечника. Продолжительность функционирования донорских органов у многих реципиентов превысила 30 лет.
Наблюдение за людьми, длительно получающими иммуносупрессивную терапию, свидетельствует о том, что через 3-5 лет после трансплантации риск развития рака повышается в 2-4 раза по сравнению с общей популяцией, средний возраст заболевания составляет 40 лет, а злокачественные опухоли характеризуются особо агрессивным течением. Общий риск смерти от рака после трансплантации в 10 раз выше, чем в целом в популяции того же возраста и пола.
У реципиентов донорских органов повышен риск развития 32 различных типов злокачественных опухолей, в частности саркомы Капоши, неходжкинских лимфом, рака легкого, печени, почки, щитовидной железы, ануса, вульвы, губы, толстой кишки, поджелудочной железы, глиобластомы, меланомы и немеланомного рака кожи. После трансплантации в онкогенезе участвуют два основных механизма – длительная иммуносупрессия, ведущая к снижению иммунного надзора, при котором раковая клетка ускользает от контроля иммунной системы, и оппортунистические инфекции, вызванные онкогенными вирусами.
Тип, интенсивность и продолжительность иммуносупрессивной терапии влияют на скорость образования опухолей. Ингибитор кальциневрина циклоспорин А, основной препарат, применяемый в трансплантологии, внесен Международным агентством по изучению рака в список канцерогенов группы 1 как повышающий риск развития плоскоклеточного рака кожи и неходжкинских лимфом. Циклоспорин стимулирует многие молекулярные пути канцерогенеза, подавляя механизмы репарации ДНК, блокируя апоптоз, увеличивая выработку интерлейкина‑2, трансформирующего фактора роста и фактора роста эндотелия сосудов, что способствует пролиферации и повышению метастатического потенциала опухолевых клеток.
Свойствами увеличивать риск развития рака обладает также иммуносупрессивный препарат азатиоприн, нарушающий способность клеток устранять пострепликативную репарацию ДНК, а также некоторые биологические агенты (антитимоцитарный глобулин) и антиметаболиты (микофенолат мофетил).
У пациентов с иммунодефицитом, перенесших трансплантацию органов, повышается риск первичного инфицирования или реактивации латентных онкогенных вирусов, снижающих регуляцию лимфоцитов или напрямую способствующих трансформации здоровых клеток в опухолевые. На фоне иммунодефицита вирус Эпштейна – Барр (EBV), цитомегаловирус (CMV), вирусы герпеса человека (HHV‑8), папилломы человека (HPV), гепатита В и С, полиомавирусы повышают частоту развития болезни Ходжкина, неходжкинских лимфом, рака носоглотки, лейомиосаркомы, первичного рака печени, рака шейки матки, нейроэндокринной кожной карциномы из клеток Меркеля.
Факторами риска формирования злокачественных опухолей могут быть не только онкогенные вирусы и иммуносупрессивные препараты, препятствующие отторжению. У реципиентов донорских органов пожилой возраст, курение и ультрафиолетовое облучение также способствуют более высокой частоте развития рака de novo. Имеются документированные редкие случаи переноса не обнаруженных на этапе трансплантации клеток рака почки, легкого, молочной железы, толстой кишки, глиобластомы от донора реципиенту.
Потенциальный риск развития рака не может быть основанием для отказа от проведения жизнеспасающей трансплантации при терминальной почечной, печеночной и сердечно-легочной недостаточности. При правильном наблюдении, которое не должно ограничиваться мониторированием функции пересаженного органа, но обязано включать также проведение регулярного онкологического скрининга, можно существенно снизить риск развития злокачественных опухолей у этой категории пациентов.
Реципиенты донорских органов справедливо не считаются больными, хотя в связи с иммунодефицитом нуждаются в тщательном контроле состояния здоровья. К сожалению, согласно опросам, только 20% реципиентов перед трансплантацией были информированы о потенциально высоком риске развития рака, еще 20% узнали о возможной проблеме уже после пересадки, а 60% вообще не знали о существующей опасности и методах ее профилактики.
Как показывает опыт, у врачей, осуществляющих наблюдение за пациентами с трансплантированными органами, также отсутствует онкологическая настороженность, в результате чего рак у таких больных диагностируется на поздних стадиях.
Сегодня в Украине созданы условия для развития трансплантологии. Возможно, количество людей с пересаженными органами в нашей стране будет увеличиваться. Следует помнить, что эта популяция представляет собой группу высокого онкологического риска и нуждается в проведении первичной профилактики и регулярных скрининговых мероприятий.
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 3 (70) 2021 р



