4 січня, 2021
Терапевтичні можливості при рецидивуючій і рефрактерній множинній мієломі
 Множинна мієлома (ММ) – злоякісне новоутворення, в основі якого лежить моноклональна проліферація клітин В-лімфоїдного ростка гемопоезу, зокрема плазмоцитів, що продукують однорідний імуноглобулін, найчастіше класу G або A. Частка ММ складає 1% у структурі усіх злоякісних новоутворень та 10% – у структурі гемобластозів. За порівняно короткий час зроблено вагомий крок у діагностиці та лікуванні ММ, а авторитетні міжнародні організації систематично вдосконалюють підходи до ведення пацієнтів із цим захворюванням.
Множинна мієлома (ММ) – злоякісне новоутворення, в основі якого лежить моноклональна проліферація клітин В-лімфоїдного ростка гемопоезу, зокрема плазмоцитів, що продукують однорідний імуноглобулін, найчастіше класу G або A. Частка ММ складає 1% у структурі усіх злоякісних новоутворень та 10% – у структурі гемобластозів. За порівняно короткий час зроблено вагомий крок у діагностиці та лікуванні ММ, а авторитетні міжнародні організації систематично вдосконалюють підходи до ведення пацієнтів із цим захворюванням.
У рамках цьогорічної ХІІ Науково-практичної конференції з міжнародною участю «Сучасні підходи до діагностики та лікування лімфопроліферативних захворювань» міжнародний експерт, професор Ягеллонського університету Артур Юрчишин (Краків, Польща) розповів про сучасні аспекти імунотерапії та про лікування рефрактерної/рецидивуючої множинної мієломи (ррММ).
– Довгий час ММ належала до тих захворювань, які не піддаються лікуванню. Проте за останні десятиліття зроблено значний прорив у цьому напрямі, зокрема завдяки впровадженню імунотерапевтичних стратегій: спочатку завдяки проведенню алогенної трансплантації гемопоетичних стовбурових клітин (ТГСК), далі – застосуванню імунотерапевтичних препаратів (талідомід, леналідомід, помалідомід), які показали високу ефективність та істотно покращили виживаність хворих на ММ. У 2015 р. Управління з контролю якості харчових продуктів і лікарських препаратів США схвалило застосування моноклональних антитіл (даратумумаб та елотузумаб) для лікування ММ. Згодом були розроблені нові підходи до терапії ММ, які включали використання химерного антигенного рецептора Т-клітин, біоспецифічних антитіл, кон’югантів антитіл, інгібіторів контрольних точок (U. Shah et al., 2020).
Помалідомід належить до імуномодулювальних препаратів III покоління, його включено у схеми лікування при ррММ відповідно до оновлених рекомендацій Національної онкологічної мережі США (NCCN) та Європейського товариства медичної онкології (ESMO). Лікарський засіб володіє потрійним механізмом дії:
- протимієломна дія за рахунок підвищення активності гена-супресора пухлини та пригнічення онкогена, пригнічення клітинного циклу та індукції апоптозу; препарат проявляє свій ефект щодо чутливих і резистентних клітин;
- протипухлинна дія шляхом пригнічення диференціації остеокластів, продукції факторів росту та ангіогенезу;
- імуномодулювальний ефект.
Відповідно до клінічних настанов ESMO (2017), алгоритм ведення пацієнта із симптоматичною ММ залежить від того, чи є він кандидатом для проведення аутологічної ТГСК (рис. 1). Основною метою індукційної терапії є досягнення якомога глибшої відповіді, щоб подовжити тривалість і підвищити якість життя пацієнта. При неефективності 1-ї лінії терапії існує кілька терапевтичних опцій (терапія 2-ї та 3-ї лінії представлена на рис. 2), які спрямовані на подовження виживаності з найменшою токсичністю для пацієнта. Лікування при 2-му та наступних рецидивах ММ повинне відповідати таким критеріям: характеризуватися хорошою переносимістю, бути легким у застосуванні, покращувати якість життя пацієнта (рис. 3; P. Moreau et al., 2017).
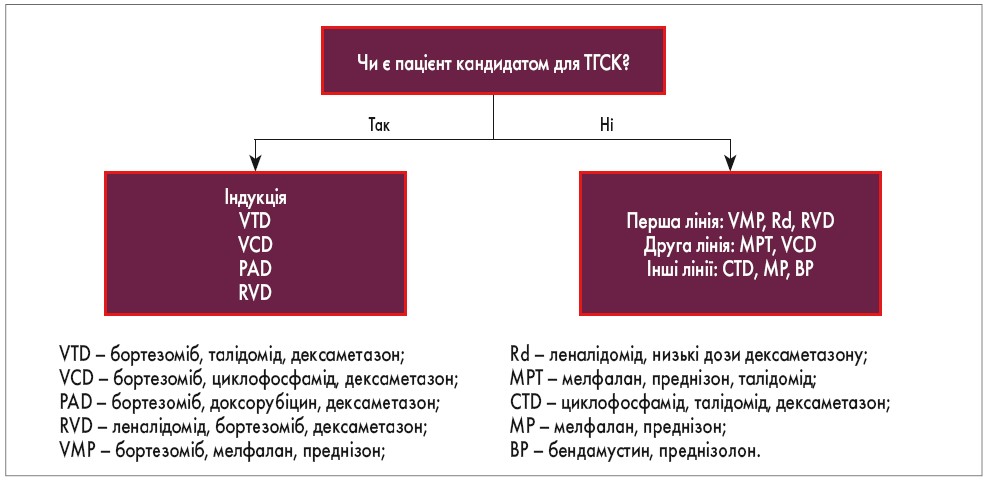 Рис. 1. Перша лінія терапії при симптоматичній ММ поза клінічними дослідженнями (ESMO, 2017)
Рис. 1. Перша лінія терапії при симптоматичній ММ поза клінічними дослідженнями (ESMO, 2017)
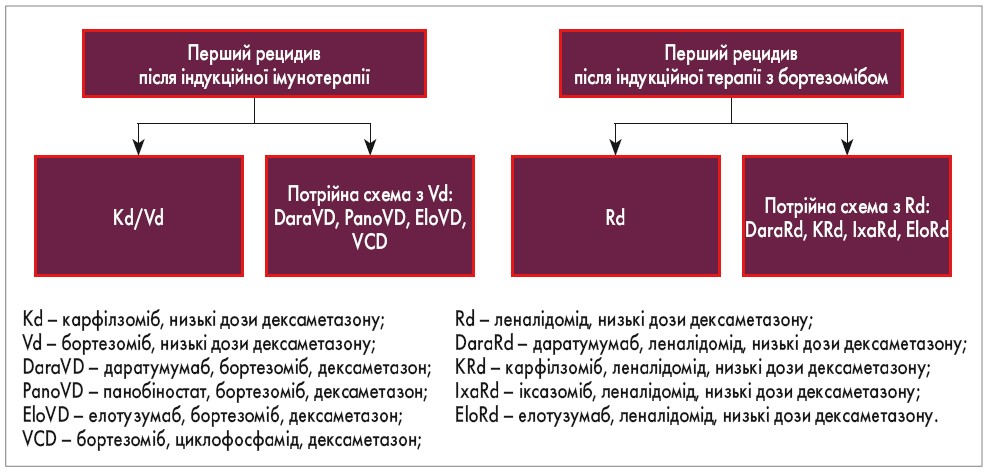 Рис. 2. Терапія при рецидиві ММ після індукційної терапії (ESMO, 2017)
Рис. 2. Терапія при рецидиві ММ після індукційної терапії (ESMO, 2017)
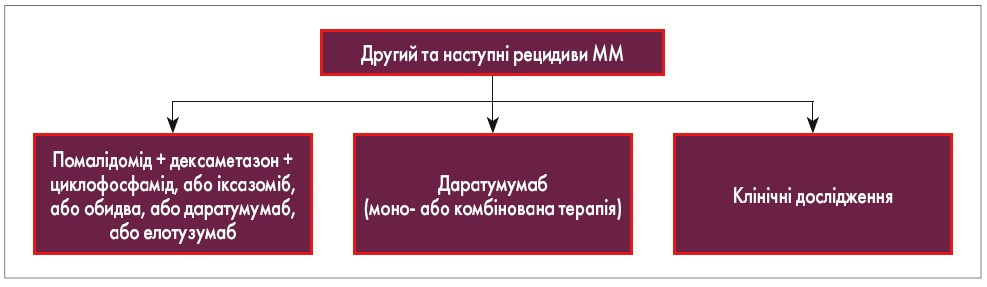 Рис. 3. Терапія після 2-го та подальших рецидивів ММ (ESMO, 2017)
Рис. 3. Терапія після 2-го та подальших рецидивів ММ (ESMO, 2017)
На кожному з етапів лікування пацієнтів з ММ є місце застосуванню імуномодулювального засобу:
- при вперше встановленому діагнозі множинна мієлома можливе застосування леналідоміду/талідоміду як індукційної терапії перед ТГСК, після ТГКС – як консолідаційної та підтримувальної терапії, а також у складі менш інтенсивного режиму у не кандидатів для ТГСК;
- у 1-й та 2-й лініях терапії леналідомід є основою подвійних і потрійних схем при рецидиві хвороби після застосування бортезомібу чи іншого імуномодулювального засобу;
- помалідомід є базисним препаратом для лікування хворих із 2-м та наступними рецидивами захворювання.
Одними з терапевтичних опцій у хворих на ррММ, у яких не досягнута відповідь на попередні лінії терапії, є помалідомід + дексаметазон + циклофосфамід, або іксазоміб, або обидва препарати, або даратумумаб, або елотузумаб.
У відкритому рандомізованому дослідженні III фази MM‑003 схема помалідомід + низькі дози дексаметазону забезпечила значно кращий ефект, ніж монотерапія високими дозами дексаметазону: медіана виживаності без прогресування (ВБП) в групах склала 4,0 та 1,9 міс відповідно, медіана загальної виживаності (ЗВ) – 12,7 та 5,7 міс відповідно (S.J. Miguel et al., 2013; G. Morgan et al., 2015). Слід зазначити, що у пацієнтів досягається відповідь на терапію помалідомідом навіть після 5 попередніх курсів лікування, у яких була виявлена резистентність до бортезомібу, леналідоміду чи обох агентів (M.A. Dimopoulos et al., 2015).
У Франції було проведено національне багатоцентрове неінтервенційне дослідження MIROIR за участю 1092 хворих із ррММ, у якому оцінювали ефективність помалідоміду в клінічній практиці. Медіана ВБП у пацієнтів, які раніше отримували леналідомід (n=512) або інше лікування (n=580), безпосередньо перед початком терапії помалідомідом становила 4,7 та 5,2 міс відповідно. Медіана ВБП залежала від кількості проведених ліній терапії (≤2/3/≥4 попередніх ліній терапії – 6,2; 4,0 та 4,4 міс відповідно), віку хворих (<75/≥75 років – 5,4 та 4,0 міс відповідно). У всій популяції медіана ЗВ склала 18,9 міс (C. Hulin et al., 2017).
Польські вчені провели дослідження зі схожим дизайном, у ході якого оцінювали ефективність різних схем терапії на основі помалідоміду (монотерапія, помалідомід + низькі дози дексаметазону, помалідомід + бортезоміб + дексаметазон). Медіана ВБП у всіх групах склала 9,7 міс, медіана ЗВ – 12,3 міс. У дослідженні відмічена істотна різниця між показниками залежно від кількості попередніх ліній терапії. Так, при ≤4 ліній терапії медіани ВБП та ЗВ були 18,9 та 29,0 міс. У хворих, які отримували >4 ліній терапії, ці показники дорівнювали 7,0 та 10,9 міс (W. Charlinski et al., 2017).
Таким чином, помалідомід демонструє ефективність у лікуванні хворих на ррММ як у великих дослідженнях, так і в клінічній практиці. Помалідомід + низькі дози дексаметазону є базовою комбінацією для створення потрійних схем терапії з іншими агентами.
У 2019 р. були опубліковані результати великого рандомізованого дослідження III фази OPTIMISMM, у якому порівнювали ефективність двох схем терапії у 559 пацієнтів з ррММ, котрі раніше отримували 1-3 цикли леналідоміду: схема 1 (n=281) – потрійна терапія (помалідомід + бортезоміб + дексаметазон – PVd), схема 2 (n=278) – терапія без помалідоміду (бортезоміб + дексаметазон – Vd). Усього було передбачено проведення 21 циклу терапії. Серед пацієнтів 70% були рефрактерними до леналідоміду. Первинною кінцевою точкою дослідження була ВБП. Медіана тривалості терапії становила 8,8 міс у групі PVd та 4,9 міс у групі Vd. У групі PVd медіана ВБП була значно більшою, ніж у групі Vd: 11,2 міс (95% довірчий інтервал – ДІ – 9,66-13,73) та 7,1 міс (95% ДІ 5,88-8,48) відповідно. Лікування за схемою PVd сприяло зниженню ризику прогресування хвороби та смерті на 39% порівняно з Vd. Медіана ВБП у пацієнтів, котрі отримали 1 попередню лінію терапії, становила 20,73 міс у групі PVd та 11,63 міс – Vd. Ризик прогресування хвороби або смерті при застосуванні схеми PVd був на 46% нижчим порівняно з Vd. Пацієнти, котрі отримували PVd, також мали значно вищий рівень об’єктивної відповіді (82,2% при лікуванні PVd та 50,0% – Vd; P.G. Richardson et al., 2019).
Незважаючи на схожу хімічну структуру, імуномодулювальні засоби відрізняються між собою за ефективністю та профілем токсичності. Завдяки зв’язуванню з білком CRBN ці препарати чинять імуномодулювальну дію без розвитку перехресної резистентності. Імуномодулювальні препарати можуть використовуватися як компоненти послідовної терапії і можуть бути основою для подальших терапевтичних стратегій.
Клінічний випадок
Пацієнтка А., 66 років.
Діагноз: множинна мієлома IgG лямбда.
Історія терапії. Хвора перенесла 5 ліній терапії (із застосуванням імуномодулювальних засобів, бортезомібу та даратумумабу) й аутологічну ТГСК. У 2016 р. отримувала PAD протягом 6 міс, через рефрактерність до лікування переведена на режим CTD протягом 5 міс. Лікування супроводжувалося дуже доброю частковою відповіддю (ддЧВ). У 2017 р. виконано аутологічну ТГСК з ддЧВ. У 2018 р. хвора отримувала лікування MP протягом 2 міс (рефрактерність), далі – даратумумабом протягом 5 міс (рефрактерність), на початку 2019 р. – Rd протягом 4 міс (рефрактерність).
Наступним кроком у лікуванні пацієнтки стало призначення режиму помалідомід + дексаметазон (14 циклів), який забезпечує хороший результат при прогресуванні хвороби на тлі Rd (J.S. Miguel et al., 2013; D.S. Siegel et al., 2019), хорошу комплаєнтність за рахунок перорального прийому ліків. Під час лікування стан пацієнтки був відносно добрим (ECOG 2), рівень М-протеїну знизився на 82%, отримано часткову відповідь.
У ході лікування помалідомідом і дексаметазоном загальні та біохімічні показники крові перебували в межах вікової норми (за винятком тромбоцитів, кількість яких була <100 000), функція нирок – стабільна, що свідчить про хорошу переносимість лікування. Пацієнтка повідомляла про низьку толерантність до фізичних навантажень.
Резюме клінічного випадку:
- незважаючи на часті рецидиви ММ на тлі попередніх ліній терапії, при лікуванні помалідомідом і дексаметазоном отримано стійку відповідь;
- помалідомід був ефективним відразу після попереднього застосування леналідоміду;
- помалідомід ефективний у тих пацієнтів, у котрих не отримано клінічної відповіді на лікування бортезомібом, леналідомідом, даратумумабом та алкілувальними агентами;
- помалідомід добре переноситься пацієнтами, проте вони потребують регулярного моніторингу гематологічних та біохімічних показників.
Сьогодні відмічається тенденція до збільшення кількості випадків ММ з прогресуючим перебігом, незважаючи на терапію. Це вимагає від клініцистів застосування нових підходів до лікування хворих на ррММ. Помалідомід – це ефективний базовий компонент терапії порятунку пацієнтів з рефрактерною до леналідоміду ММ, який в комбінації з іншими агентами (дексаметазоном і бортезомібом у схемі PVd) дозволяє досягти хорошої та стійкої відповіді.
Підготувала Ілона Цюпа
Тематичний номер «Онкологія, Гематологія, Хіміотерапія» № 5 (66) 2020 р.



