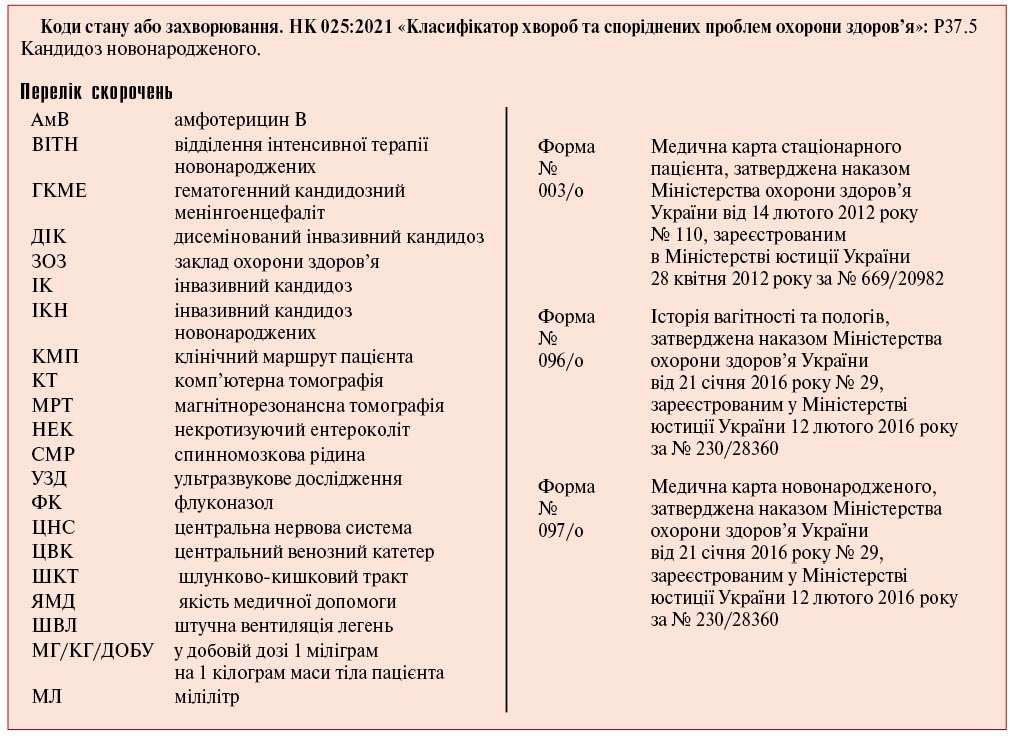
11 червня, 2022
Стандарти медичної допомоги. Інвазивний кандидоз у новонароджених дітей
Стандарт 1. Профілактика ІКН
Положення стандарту
Організація надання медичної допомоги новонародженим дітям передбачає дотримання заходів з профілактики інфекцій та інфекційного контролю відповідно до наказу Міністерства охорони здоров’я України «Про організацію профілактики інфекцій та інфекційного контролю в ЗОЗ та установах/закладах надання соціальних послуг/соціального захисту населення» від 3 серпня 2021 року № 1614, зареєстрованого в Міністерстві юстиції України 11 жовтня 2021 року за № 1318/36940, і Заходів та Засобів щодо попередження інфікування при догляді за пацієнтами, затверджених наказом Міністерства охорони здоров’я України від 3 серпня 2020 року № 1777, зареєстрованим у Міністерстві юстиції України 10 листопада 2020 року за № 1110/35393.
Обґрунтування
Профілактичні заходи можуть суттєво зменшити кількість новонароджених з ІК, а також знизити частоту негативних наслідків, пов’язаних із ІК, аніж існуючі методи і стратегії лікування. Це насамперед пов’язано із труднощами діагностики інвазивних грибкових інфекцій у новонароджених.
Немовлята з екстремально низькою масою тіла (<1000 г) мають найвищий ризик виникнення ІК, який залежить від гестаційного віку. Іншими чинниками ризику розвитку ІК у ВІТН є використання центральних судинних катетерів, будь-яких дренажних трубок, уретрального катетера; парентеральне харчування; захворювання ШКТ, насамперед НЕК; абдомінальні хірургічні втручання; перитонеальний діаліз; застосування антибіотиків широкого спектру; інтубація трахеї та ШВЛ, призначення блокаторів Н2-рецепторів та стероїдів; а також кандидоз матері під час вагітності та/або пологів.
Обов’язкові критерії якості
- Наявність у ЗОЗ плану дій із профілактики інфекцій та інфекційного контролю відповідно до вимог Порядку впровадження профілактики інфекцій та інфекційного контролю в ЗОЗ, які надають медичну допомогу в стаціонарних умовах, затвердженого наказом Міністерства охорони здоров’я України від 3 серпня 2021 року № 1614, зареєстрованим у Міністерстві юстиції України 11 жовтня 2021 року за № 1320/36942.
- Наявність у ЗОЗ плану дій із покращення гігієни рук відповідно до вимог Інструкції з впровадження покращення гігієни рук у ЗОЗ та установах/закладах надання соціальних послуг/соціального захисту населення, затвердженої наказом Міністерства охорони здоров’я України від 3 серпня 2021 року № 1614, зареєстрованим у Міністерстві юстиції України 11 жовтня 2021 року за № 1321/36943.
- У ЗОЗ впроваджено адміністрування антимікробних лікарських засобів відповідно до вимог Інструкції з впровадження адміністрування антимікробних препаратів у ЗОЗ, які надають медичну допомогу в стаціонарних умовах, затвердженої наказом Міністерства охорони здоров’я України від 3 серпня 2021 року № 1614, зареєстрованим у Міністерстві юстиції України 11 жовтня 2021 року за № 1322/36944.
- Доступність стерильного медичного інструментарію, розхідних матеріалів й обладнання.
- Запровадження у відділеннях для недоношених новонароджених, насамперед у ВІТН, підтримки грудного вигодовування (годування грудним (материнським, донорським) молоком), яка передбачає підтримку ранньої лактації з використанням молоковідсмоктувачів, сприяння ефективному зціджуванню молозива і грудного молока у перші 6 годин після пологів, орофарингеальне введення молозива, сприяння використанню методик «нехарчового смоктання», регулярний контакт матері та дитини «шкіра до шкіри» та метод кенгуру. Молочні суміші для вигодовування недоношених новонароджених призначати лише тоді, коли власне материнське або донорське молоко недоступне.
- Використання материнського молока для початку ентерального харчування.
- Уникнення необґрунтованих інвазивних втручань.
- Профілактичне призначення протигрибкових препаратів новонародженим із груп високого ризику.
Бажані критерії якості
- Надавачі медичних послуг розміщують інформаційні матеріали стосовно шляхів запобігання інфікування грибами Candida у доступних місцях.
- Матерям та особам, які здійснюють догляд за дитиною, надається інформація щодо чинників ризику виникнення ІК, дотримання гігієни, правильного догляду та харчування з метою уникнення інфікування.
Стандарт 2. Діагностика ІК
Положення стандарту медичної допомоги
Недоношених немовлят з клінічними або лабораторними ознаками (можливого) кандидозу обстежують на наявність дисемінованої форми захворювання, враховуючи вищий ризик, пов’язаний із розвитком ІК у передчасно народжених дітей.
Клінічна підозра на ІК у новонародженої дитини із симптомами неонатального сепсису має виникати, якщо відсутня позитивна динаміка захворювання, незважаючи на етіотропну антибіотикотерапію, за наявності відповідних чинників ризику (панель 1) та стерильної (щодо бактерій) культури крові.
Обґрунтування
Своєчасна діагностика та ранній початок лікування новонароджених із ІК гарантовано веде до зниження смертності, запобігає розвитку тяжких ускладнень та сприяє оптимальному одужанню.
ІКН не має специфічних клінічних ознак та його клінічна картина не відрізняється від такої у випадку бактеріального неонатального сепсису з наявним або відсутнім поліорганним ураженням. У немовлят із грибковим сепсисом можуть частіше виявлятися тромбоцитопенія та гіперглікемія.
Обов’язкові критерії якості
1. У разі клінічної підозри на ІК для виключення ДІК загалом призначається:
- мікробіологічне дослідження (посів) крові, СМР і сечі;
- рентгенографія органів грудної клітки;
- УЗД головного мозку, органів черевної порожнини, ехокардіографія;
- офтальмологічне обстеження.
2. Відбір зразків крові та СМР слід проводити відповідно до Додатку 1 Порядку здійснення дозорного епідеміологічного нагляду за протимікробною резистентністю, затвердженого наказом Міністерства охорони здоров’я України від 19 серпня 2021 року № 1766, зареєстрованим у Міністерстві юстиції України 11 жовтня 2021 року за № 1316/36938. Мікробіологічне дослідження зразків крові і СМР здійснюється відповідно до методології EUCAST. Необхідна кількість мікробіологічних досліджень для кожного пацієнта визначається індивідуально з урахуванням ризиків, пов’язаних із забором великого об’єму крові / СМР.
3. У випадку позитивної культури крові повторні дослідження на тлі лікування рекомендуються через 24-48 год, до отримання негативного результату. Якщо культура крові є стало позитивною, потрібно виконати УЗД або КТ сечовивідних шляхів, печінки та селезінки.
4. Новонародженим із позитивними культурами крові та/або сечі рекомендується люмбальна пункція, дослідження СМР й обстеження сітківки.
5. Для виключення/підтвердження кандидозної інфекції сечовивідних шляхів сечу для посіву і загального аналізу слід отримати за допомогою надлобкової пункції сечового міхура або уведеного у сечовий міхур стерильного катетера.
6. У разі клінічної підозри на ІК ЦНС виконується люмбальна пункція та береться СМР на посів і для загального аналізу. Додатково у цьому випадку рекомендується УЗД головного мозку, а за наявності показань – МРТ головного мозку.
7. У разі клінічної підозри на ІК кістково-суглобової системи показані мікробіологічне дослідження кісткового аспірату та/або синовіальної рідини, а також рентгенографія ураженої кінцівки.
8. У разі клінічної підозри на ІК легень показані мікробіологічне дослідження трахеобронхіального аспірату і рентгенографія легень.
9. У разі клінічної підозри на кандидоз слизової оболонки порожнини рота, глотки або кишечнику потрібні мікробіологічне дослідження матеріалу зі слизової зіву й анального отвору, а також калу.
Бажані критерії якості
- Рекомендоване мікробіологічне дослідження крові на кандидемію шляхом одноразового посіву крові із трьох різних судин за допомогою венепункції в сумарному об’ємі 2-4 мл (оптимально 3 порції по 1 мл кожна).
- Рекомендована частота такого дослідження, якщо підозра на інфекцію зберігається, – кілька послідовних днів, що може бути проблематичним у передчасно народжених дітей з огляду на технічні труднощі та потенційні ризики, пов’язані із забором такої кількості крові.
Стандарт 3. Лікування
Положення стандарту медичної допомоги
Лікування новонароджених дітей з ІК здійснюється у ВІТН закладу високоспеціалізованої медичної допомоги.
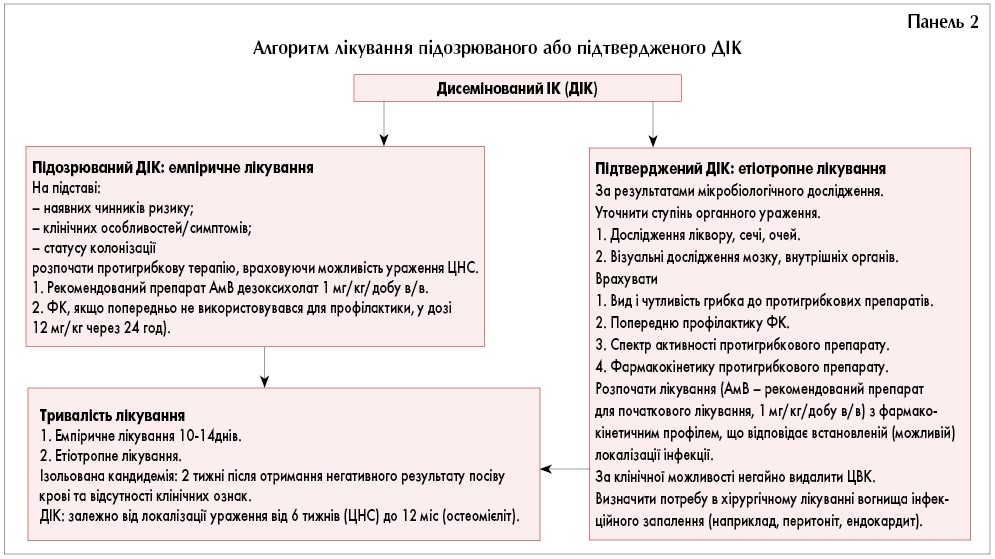
Можливі дві стратегії лікування ІКН: етіотропна терапія або емпіричне/превентивне/діагностичне лікування (додатки 2, 4 – алгоритм-рис.).
Емпіричне протигрибкове лікування призначається з урахуванням:
- даних локального мікробіологічного моніторингу в ЗОЗ;
- здатності антифунгального лікарського засобу, що призначається, проникати у внутрішні органи, біологічні рідини та біоплівки;
- статусу колонізації, встановленого за результатами попереднього мікробіологічного обстеження;
- стану та особливостей використання ЦВК і можливості/ймовірності утворення біоплівок;
- попередньої протигрибкової профілактики.
Обґрунтування
Гриби роду Candida уражують практично всі тканини, включаючи сітківку, мозок, серце, легені, печінку, селезінку та суглоби.
Несвоєчасне видалення або заміна ЦВК у немовлят із кандидозом призводить до підвищення ризику тривалої інфекції, смертності та незворотних неврологічних порушень.
Обов’язкові критерії якості
Лікування ІК без ураження ЦНС
- За наявності підтвердженого або підозри на ІК необхідно видалити ЦВК і катетеризувати іншу судину, якщо є показання.
- Дитину потрібно перевести у ВІТН закладу високоспеціалізованої медичної допомоги (якщо дитина не перебуває у такому відділенні).
- Для лікування новонароджених із ДІК призначити АмВ у дозі 1 мг/кг 1 раз/добу.
- ФК у дозі 12 мг/кг/добу внутрішньовенно або перорально є прийнятною альтернативою у лікуванні немовлят, яким цей препарат не призначали з профілактичною метою.
- Ліпідний комплекс AмB 3-5 мг/кг/добу може бути ще однією альтернативою, але його слід застосовувати з обережністю, особливо за наявності ураження сечовивідних шляхів.
- Ехінокандини застосовують з обережністю, як правило, як терапію порятунку або коли резистентність грибів чи токсичність виключають можливість застосування інших препаратів.
- У новонароджених, які отримують АмВ, слід здійснювати моніторинг рівня калію, магнію та креатиніну, а також активності ферментів печінки у сироватці крові, а також щонайменше 1 раз на тиждень проводити загальний аналіз крові.
- Тривалість лікування кандидемії без явних метастатичних вогнищ інфекції після отримання негативного результату посіву крові й ознак, пов’язаних із кандидемією, становить 2 тижні. У немовлят із органними ураженнями тривалість терапії має бути довшою: ендокардит потрібно лікувати впродовж 4-12 тижнів, кандидозний остеомієліт – 12 місяців.
Лікування інфекції ЦНС
- Інфіковані пристрої у ЦНС, включаючи вентрикулостомічні дренажі та шунти, слід видалити, якщо це можливо.
- Лікування розпочинають АмВ у дозі 1 мг/кг 1 раз|/добу внутрішньовенно; альтернативою може бути AмB у ліпосомній формі у дозі 5 мг/кг 1 раз на добу.
- Якщо початкове лікування було ефективним, рекомендується перейти на лікування ФК у дозі 12 мг/кг 1 раз/добу, якщо виділені грибки чутливі до нього.
- Терапію слід продовжувати до повного зникнення всіх ознак і симптомів ІК й отримання негативного результату посіву СМР.
Стандарт 4. Виписка зі стаціонару та подальше спостереження
Положення стандарту медичної допомоги
Після завершення лікування новонароджена дитина, яка перенесла ІК, може бути виписана зі стаціонару, якщо:
- її клінічний стан є задовільним, відсутні ознаки дисфункцій органів та систем у разі наявності ускладнень;
- дитина засвоює повний об’єм ентерального харчування і має позитивну динаміку маси тіла;
- протигрибкова терапія припинена мінімум за 24 год до виписки.
Виписка зі стаціонару новонародженої дитини, яка перенесла ІК, здійснюється відповідно до чинних галузевих стандартів у сфері охорони здоров’я з догляду за новонародженою дитиною з малою масою тіла при народженні.
Подальше спостереження дитини після виписки зі стаціонару здійснюється згідно з вимогами до спостереження дітей раннього віку з хронічними захворюваннями, визначеними чинними галузевими стандартами у сфері охорони здоров’я стосовно катамнестичного спостереження за новонародженими та дітьми віком до 3 років та дітей із групи ризику щодо затримки розвитку і/або виникнення хронічних захворювань.
Обґрунтування
Лікування новонародженої дитини, яка перенесла ІК, є ефективним та може бути завершено, якщо у пацієнта відсутні ознаки дисфункцій органів та систем, клінічний стан дитини задовільний, засвоюється повний об’єм ентерального харчування і дитина набирає масу тіла.
Обов’язкові критерії якості
- Батькам перед випискою дитини зі стаціонару в усній та письмовій формах надається інформація щодо потенційних довгострокових (віддалених) наслідків хвороби дитини та щодо ймовірних заходів з відновлення (надаючи інформацію і плануючи подальші дії, слід враховувати ступінь розуміння батьками проблеми та їхні побажання).
- Перед випискою із ЗОЗ батькам в усній та письмовій формах радять звернутися до лікаря-педіатра (лікаря загальної практики – сімейного лікаря) або ЗОЗ за місцем реєстрації чи проживання, центру екстреної медичної допомоги або лікарні швидкої медичної допомоги), якщо у дитини виникає будь-який із небезпечних симптомів (згідно з рекомендаціями чинних медико-технологічних документів з догляду за новонародженою дитиною).
- Забезпечити можливість амбулаторного спостереження лікарем-педіатром/лікарем загальної практики – сімейним лікарем, лікарем-неврологом дитячим, лікарем-офтальмологом дитячим (кількість оглядів та їхня частота визначаються тяжкістю перенесеного захворювання).
- Після виписки дитини зі стаціонару додому впродовж перших 48 год її має оглянути лікар-педіатр (лікар загальної практики – сімейний лікар).
- Кількість оглядів та строки їхнього проведення визначаються тяжкістю захворювання, перенесеного дитиною, та станом, в якому вона була виписана додому.
Індикатори ЯМД
Для оцінки ЯМД новонародженим з ІК рекомендовано використовувати індикатори якості, які є інструментами клінічного аудиту та моніторингу ЯМД. За допомогою індикаторів можливим є не тільки визначення ЯМД у певному лікувальному закладі, а також можливість порівняння ЯМД між декількома лікувальними закладами не тільки в одній області, а також між різними регіонами. Для кожного індикатора існує порогове значення, а також надається методологія його розрахунку. Джерелом для встановлення порогового значення для кожного індикатора є результати досліджень, вже перевірений досвід найкращих лікувальних закладів регіонів, а також думки спеціалістів.
Водночас у більшості закладів існують особливості надання медичної допомоги новонародженим дітям і особливості проблем, а тому на рівні ЗОЗ регіону можуть бути розроблені додаткові індикатори ЯМД, які будуть враховувати ці особливості та сприяти покращенню ЯМД.
Перелік індикаторів ЯМД
- Наявність у лікаря, який надає медичну допомогу новонародженій дитині з ІК, внутрішніх документів ЗОЗ/КМП.
- Кількість випадків ІК у недоношених новонароджених із масою тіла при народженні менше 1500 г і/або терміном гестації <32 тижнів до моменту виписки зі стаціонару.
- Кількість новонароджених дітей з ІК, які померли, серед усіх немовлят із таким діагнозом.
Паспорти індикаторів ЯМД
1. Наявність у лікаря, який надає медичну допомогу новонародженій дитині з ІК, внутрішніх документів ЗОЗ/КМП.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях стандартів медичної допомоги «ІКН».
Зауваження щодо інтерпретації й аналізу індикатора
Цей індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів у регіоні. ЯМД пацієнтам, відповідність надання медичної допомоги вимогам КМП, відповідність КМП чинним стандартам медичної допомоги даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження КМП у ЗОЗ. Бажаний рівень значення індикатора: 2022 рік – 80%, 2023 рік та подальший період – 100%.
Інструкція з обчислення індикатора
Організація, яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються керівниками ЗОЗ, що надають допомогу новонародженим на усіх рівнях надання медичної допомоги, розташованими на території обслуговування структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
Дані надсилаються поштою, у тому числі електронною.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від керівників ЗОЗ, які надають медичну допомогу новонародженим на всіх рівнях надання медичної допомоги, розташованих на території обслуговування структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій. Значення індикатора обчислюється як відношення чисельника до знаменника.
Чисельник індикатора складає загальна кількість ЗОЗ на всіх рівнях надання медичної допомоги новонародженим, підлеглих структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, для яких задокументований факт наявності внутрішніх документів ЗОЗ/КМП з питань надання медичної допомоги новонародженим із ІК (наданий примірник документа). Джерелом інформації є внутрішній документ ЗОЗ/КМП, наданий ЗОЗ.
Знаменник індикатора складає загальна кількість ЗОЗ на всіх рівнях надання медичної допомоги новонародженим, підлеглих структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій; джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість ЗОЗ на всіх рівнях надання медичної допомоги новонародженим.
Значення індикатора наводять у відсотках.
2. Кількість випадків ІК у немовлят з масою тіла при народженні менше 1500 г і/або терміном гестації <32 тижнів до моменту виписки зі стаціонару.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях стандартів медичної допомоги «ІКН».
Зауваження щодо інтерпретації та аналізу індикатора
Аналіз індикатора дозволить виявити проблеми дотримання вимог щодо моніторингу клінічного стану пацієнта, застосування превентивних технологій.
Бажаний рівень значення індикатора – менше 5%.
Інструкція з обчислення індикатора
Організація, яка має обчислювати індикатор: ЗОЗ, що надає медичну допомогу новонародженим дітям.
Керівник отримує дані від лікарів-неонатологів цього ЗОЗ.
Дані надаються поштою, в тому числі електронною. Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки.
Індикатор обчислюється керівниками ЗОЗ після надходження інформації від усіх лікарів-неонатологів. Значення індикатора обчислюють як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість виписаних і померлих новонароджених із масою тіла <1500 г і/або терміном гестації <32 тижнів при народженні. Джерелом інформації є:
Форма № 003/о – Медична карта стаціонарного хворого.
Форма № 096/о – Історія вагітності та пологів.
Форма № 097/о – Медична карта новонародженого.
Чисельник індикатора складає кількість немовлят з масою <1500 г (терміном гестації <32 тижнів) при народженні зі встановленим діагнозом ІК до моменту виписки зі стаціонару.
Джерелом інформації є:
Форма № 003/о – Медична карта стаціонарного хворого.
Форма № 096/о – Історія вагітності та пологів.
Форма № 097/о – Медична карта новонародженого. Значення індикатора наводять у відсотках.
3. Кількість новонароджених дітей з ІК, які померли, серед усіх немовлят із таким діагнозом.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях стандартів медичної допомоги «ІКН».
Зауваження щодо інтерпретації та аналізу індикатора
Аналіз індикатора дозволить виявити проблеми дотримання вимог щодо лікування новонароджених немовлят з ІК.
Бажаний рівень значення індикатора: 2022 рік – менше 30 %; 2023 рік та подальший період – менше 20 %.
Інструкція з обчислення індикатора
Організація, яка має обчислювати індикатор: ЗОЗ, що надає медичну допомогу новонародженим дітям.
Керівник отримує дані від лікарів-неонатологів цього ЗОЗ. Дані надаються поштою, в тому числі електронною. Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки.
Індикатор обчислюється керівниками ЗОЗ після надходження інформації від усіх лікарів-неонатологів. Значення індикатора обчислюють як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість виписаних і померлих немовлят із діагнозом ІК. Джерелом інформації є:
Форма № 003/о – Медична карта стаціонарного хворого.
Форма № 096/о – Історія вагітності та пологів.
Форма № 097/о – Медична карта новонародженого.
Чисельник індикатора складає кількість немовлят, які померли з діагнозом аутопсії ІК.
Джерелом інформації є:
Форма № 003/о – Медична карта стаціонарного хворого.
Форма № 096/о – Історія вагітності та пологів.
Форма № 097/о – Медична карта новонародженого. Значення індикатора наводять у відсотках.
Перелік літературних джерел, використаних при розробці стандартів медичної допомоги
- Клінічна настанова, заснована на доказах «ІКН». Міністерство охорони здоров’я України, Державне підприємство «Державний експертний центр Міністерства охорони здоров’я України», Національний університет охорони здоров’я України ім. П.Л. Шупика, Львівський національний медичний університет ім. Данила Галицького, 2021.
- Наказ Міністерства охорони здоров’я України від 29 серпня 2006 року № 584 «Про затвердження Протоколу медичного догляду за новонародженою дитиною з малою масою тіла при народженні».
- Наказ Міністерства охорони здоров’я України від 3 серпня 2021 року № 1614 «Про організацію профілактики інфекцій та інфекційного контролю в закладах охорони здоров’я та установах/закладах надання соціальних послуг/соціального захисту населення», зареєстрований в Міністерстві юстиції України 11 жовтня 2021 року за № 1318/36940.
- Наказ Міністерства охорони здоров’я України від 31 жовтня 2011 року № 738 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів багатопрофільної дитячої лікарні інтенсивного лікування».
- Наказ Міністерства охорони здоров’я України від 14 листопада 2011 року № 783 «Про затвердження Примірних табелів оснащення перинатальних центрів III рівня».
- Наказ Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України 28 квітня 2012 року за № 661/20974.
- Наказ Міністерства охорони здоров’я України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
- Наказ Міністерства охорони здоров’я України від 25 липня 2013 року № 640 «Про затвердження Примірного табеля оснащення перинатального центру II рівня».
- Наказ Міністерства охорони здоров’я України від 28 листопада 2013 року № 1024 «Про затвердження Порядку транспортування новонароджених дітей високого перинатального ризику в Україні», зареєстрований у Міністерстві юстиції України 13 грудня 2013 року за № 2110/24642.
- Наказ Міністерства охорони здоров’я України від 22 квітня 2021 року № 792 «Про затвердження тринадцятого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
Розробники
Знаменська Тетяна Костянтинівна – заступниця директора з перинатальної медицини, завідувачка відділення неонатології ДУ «Інститут педіатрії, акушерства та гінекології ім. академіка О.М. Лук’янової НАМН України», професор, заступниця голови робочої групи з клінічних питань.
Добрянський Дмитро Олександрович – професор кафедри педіатрії № 2 Львівського національного медичного університету ім. Данила Галицького, експерт МОЗ, професор.
Авраменко Тетяна Василівна – завідувачка відділення акушерської ендокринології та патології плода державної установи «Інститут педіатрії, акушерства і гінекології ім. академіка О.М. Лук’янової НАМН України», професор.
Анікін Іван Олександрович – доцент кафедри дитячої хірургії та анестезіології Запорізького медичного університету.
Бакаєва Олена Миколаївна – лікар-неонатолог відділення інтенсивного виходжування і ранньої реабілітації центру орфанних захворювань НДСЛ «ОХМАТДИТ» МОЗ України.
Батман Юрій Анастасович – заступник медичного директора з неонатології ТОВ «Пологовий будинок «Лелека», професор.
Воробйова Ольга Володимирівна – провідний науковий співробітник відділу неонатології ДУ «Інститут педіатрії, акушерства і гінекології ім. академіка О.М. Лук’янової НАМН України», експерт МОЗ, професор.
Годованець Юлія Дмитрівна – професор кафедри педіатрії, неонатології та перинатальної медицини Буковинського державного медичного університету.
Гончарь Маргарита Олександрівна – завідувачка кафедри педіатрії № 1 та неонатології Харківського національного медичного університету, професор.
Дудник Світлана Валеріївна – головний спеціаліст відділу розробки програми медичних гарантій управління фінансових гарантій медичного обслуговування Департаменту замовлення медичних послуг Національної служби здоров’я України.
Дутчук Руслана Іванівна – головний спеціаліст відділу взаємодії з зовнішніми експертами управління фінансових гарантій медичного обслуговування Департаменту замовлення медичних послуг Національної служби здоров’я України.
Клименко Тетяна Михайлівна – завідувачка кафедри неонатології Харківської медичної академії післядипломної освіти, експерт МОЗ, професор.
Корнійчук Олег Володимирович – завідувач відділення анестезіології та інтенсивної терапії новонароджених КНП «Київська міська дитяча клінічна лікарня № 2».
Мавропуло Тетяна Карлівна – завідувачка кафедри госпітальної педіатрії та неонатології Дніпровського державного медичного університету, професор.
Орлова Тетяна Олександрівна – завідувачка відділення інтенсивної терапії глибоко недоношених дітей НДСЛ «ОХМАТДИТ» МОЗ України.
Павлишин Галина Андріївна – завідувачка кафедри педіатрії № 2 Тернопільського національного медичного університету ім. І.Я. Горбачевського МОЗ України, професор.
Похилько Валерій Іванович – проректор з науково-педагогічної та виховної роботи, професор кафедри педіатрії № 1 з пропедевтикою та неонатологією Української медичної стоматологічної академії, експерт МОЗ, професор.
Тишкевич Валерія Миколаївна – завідувачка відділення анестезіології та інтенсивної терапії новонароджених КНП «Перинатальний центр м. Києва».
Яблонь Ольга Степанівна – завідувачка кафедри педіатрії Вінницького національного медичного університету ім. М.І. Пирогова, професор.
Методичний супровід та інформаційне забезпечення
Гуленко Оксана Іванівна – начальниця відділу стандартизації медичної допомоги ДП «Державний експертний центр Міністерства охорони здоров’я України», заступниця голови робочої групи з методологічного супроводу.
Рецензенти
Бекетова Галина Володимирівна – завідувачка кафедри дитячих і підліткових захворювань Національного університету охорони здоров’я України ім. П.Л. Шупика, професор, експерт МОЗ.
Шадрін Олег Геннадійович – керівник відділення проблем харчування та соматичних захворювань у дітей раннього віку ДУ «Інститут педіатрії, акушерства та гінекології ім. академіка О.М. Лук’янової НАМН України», професор.
Дата оновлення – 2026 рік
Затверджено Наказом Міністерства охорони здоров’я України від 12 травня 2022 року № 800.
Електронну версію документа можна завантажити з офіційного сайту Міністерства охорони здоров’я (http://www.moz.gov.ua)та з Реєстру медико-технологічних документів (https://www.dec.gov.ua/mtd/home).
Тематичний номер «Педіатрія» № 1 (62)-2 (63) 2022 р.