15 червня, 2021
Соматоформні розлади під час пандемії COVID-19: від визнання проблеми до стратегії лікування
Соматоформні розлади – це група станів, які проявляються фізичними симптомами, котрим не можна знайти адекватного медичного пояснення. Соматичні скарги є досить серйозними, щоби спричиняти в пацієнта постійне занепокоєння та порушити його функціонування в повсякденному житті, хоча під час обстеження не виявляється клінічно значущих проблем здоров’я [1].
Згідно з чинною Міжнародною класифікацією хвороб (МКХ‑10), у цій групі виокремлюють:
- соматизований розлад (F45.0);
- іпохондричний розлад (F45.2);
- соматоформну дисфункцію вегетативної нервової системи (F45.3);
- сталий соматоформний больовий розлад (F45.4).
Соматоформні розлади часто трапляються в загальній практиці. За оцінками різних дослідників, соматизація психічних станів може становити близько 40% випадків серед пацієнтів первинної ланки [2]. Останній систематичний огляд із цієї проблеми опублікували Haller і співавт. [3]. Із загальної кількості 992 ідентифікованих публікацій для подальшого аналізу було відібрано 32 дослідження з 24 країн, у яких брали участь 70 085 пацієнтів (віковий діапазон – 15-95 років). Щонайменше один тип соматоформного розладу діагностувався за критеріями DSM-IV та/або МКХ‑10 у частини пацієнтів первинної медичної допомоги, що становила від 26,2 до 34,8%. Частка пацієнтів, які скаржилися на принаймні один медично незрозумілий симптом, коливався від 40,2 до 49%. Автори дійшли висновку, що соматоформні розлади та незрозумілі з медичної точки зору симптоми трапляються в загальній практиці частіше, ніж прийнято вважати [3].
Незважаючи на високу поширеність, розпізнавання, діагностика та лікування можуть бути проблематичними. Соматоформні розлади істотно обтяжують систему охорони здоров’я, оскільки лікарі можуть витрачати значний час і ресурси на обстеження та лікування пацієнтів із цими станами. Ба більше, психіатричний діагноз часто є абсолютно неприйнятним для пацієнта, котрий упевнений, що його стан має фізичне походження [4].
Пандемія COVID‑19, спричинена коронавірусом SARS-CoV‑2, зумовлює значний психологічний і фізичний стрес. Когнітивно-поведінкові моделі припускають, що в умовах реальної інфекційної загрози незвичні тілесні відчуття чи доброякісні симптоми можуть сприйматись як ознаки серйозного захворювання, спричиняють тривожність щодо стану здоров’я, що згодом призводить до ще більшого посилення тілесних відчуттів [5, 6]. У період нинішньої пандемії відчуття чи симптоми трактуються відповідно до контексту, наприклад: «У мене прискорилося дихання, а отже, можливо, я заразився коронавірусом». Дослідження попередніх пандемій респіраторних вірусних інфекцій виявили, що завищення загрози пов’язане з підвищеною тривожністю [5]. На соматичні відчуття, їх сприйняття й інтерпретацію суттєво впливають зовнішні події, зокрема повідомлення в засобах масової інформації (ЗМІ). Хибне коло тілесних відчуттів і тривожності може частіше виникати й отримувати негативне підкріплення за наявності певних факторів схильності (наприклад, тривожні розлади в сімейному анамнезі) та підтримуватися хворобливою поведінкою, зокрема спрямованою на пошук безпеки, як-от пошук інформації про свій стан в Інтернеті чи відвідування лікаря [5, 6].
Серед усіх ініціювальних подій і факторів підтримки тривожного стану ЗМІ можуть відігравати центральну роль при епідеміях інфекційних хвороб. Нещодавно було виділено поняття «кіберхондрія» – повторюваний та/або надмірний пошук в Інтернеті інформації, пов’язаної зі здоров’ям, який асоціюється з емоційним стресом (особливо тривогою). Спочатку такий пошук є частиною адаптивної поведінки, спрямованої на пошук безпеки в умовах загрозливих подій. Але надалі ця поведінка може посилити та підкріплювати тривогу й занепокоєння [5].
У середині березня 2020 року було проведено онлайн-опитування серед загальної популяції Німеччини (n=1615, 79,8% жінок, середній вік – 33,36 року), що включало анкети стосовно тривожності, пов’язаної з коронавірусом, ознак кіберхондрії та способів регулювання емоцій. Учасники повідомили про значне збільшення тривоги у зв’язку з вірусною загрозою протягом останніх місяців (попередні місяці реєструвалися ретроспективно), особливо серед осіб із фоновою тривожністю щодо стану здоров’я. Кіберхондрія продемонструвала позитивні кореляційні зв’язки з поточною тривожністю. Було виявлено негативну кореляцію між відчуттям поінформованості про пандемію та поточною тривожністю, при цьому адаптивна регуляція емоцій була важливим модератором цих зв’язків. Отримані дані свідчать про те, що занепокоєність станом здоров’я та кіберхондрія служать факторами ризику, тоді як достовірна інформація про пандемію й адаптивна регуляція емоцій можуть знизити рівень тривожності під час пандемії [5].
Через емоційний вплив пандемії COVID‑19 можна обґрунтовано припустити підвищений ризик рецидивів серед людей, які вже мають фонові розлади психічного здоров’я [7]. Досить показовим є опублікований випадок загострення симптомів тяжкого та стійкого соматичного симптомного розладу, спричинений страхом захворіти на COVID‑19 [8].
Клінічний випадок
13 березня 2020 року 16-річний підліток потрапив до відділення невідкладної допомоги в університетській лікарні м. Верона (Італія) з лихоманкою 38,7 ºC, яка тривала довше 3 днів, тахікардією до 130 уд./хв, збудженням і маренням, скаргами на утруднене дихання, порушення нюхової та смакової чутливості. Короткий збір анамнезу подій, які призвели до цього стану, виявив контакт із людиною, потенційно зараженою SARS-CoV‑2.
У пацієнта було взято мазок із носоглотки для проведення ПЛР-тесту на SARS-CoV‑2. В очікуванні результатів лікар відділення невідкладної допомоги провів фізикальний огляд, який не виявив жодних патологічних відхилень із боку серцево-судинної, дихальної, нервової систем та органів черевної порожнини. Під час огляду пацієнт лише частково співпрацював і виявляв занепокоєння. Приблизно через 4 год результат мазка з носоглотки підтвердив відсутність РНК SARS-CoV‑2 у зразку пацієнта. Подальші вимірювання температури тіла, проведені до кінця дня, виявили значення нижче за 37 ºC. Протягом ночі пацієнт виявляв помітне збудження й агресивність стосовно своєї матері, котра перебувала поруч. За словами матері пацієнта, така поведінка була для нього дуже незвичною. Пацієнту призначили психіатричне обстеження.
Під час обстеження психіатром пацієнт частково співпрацював, але зміг надати досить адекватну інформацію за підтримки матері. Його настрій був дещо пригнічений, із дисфоричним афектом, але залишався відповідним змісту думок. Також спостерігалося сильне занепокоєння, що часом прогресувало до розгубленості та втрати контролю, коли пацієнт висловлював немодульоване та неправильно спрямоване розрядження напруження й емоцій, не замислюючись про наслідки. Пацієнт демонстрував дезорганізоване мислення, зміст думок виявляв занепокоєння щодо його стану здоров’я, зокрема страх зараження коронавірусом, який тяжів до маячної інтенсивності. Ідей самогубства не висловлював. Галюцинаторної поведінки не спостерігалося. Хоча орієнтація в просторі й особистості була збереженою, орієнтація в часі була частково порушена, особливо стосовно останніх кількох днів.
Психіатр наполегливо рекомендував госпіталізацію до відділення нейропсихіатрії для дітей і підлітків для подальшого спостереження й оцінки симптомів. Антипсихотик було призначено в дозі 2,5 мг 2 рази на день як первинне лікування. Увечері того самого дня пацієнта перевели. Це була його перша в житті госпіталізація до психіатричного відділення, проте, як скоро виявилося, не перша проблема психічного здоров’я.
У відділенні нейропсихіатрії при поглибленому зборі анамнезу вдалося відновити докладну історію хвороби. Йшлося про сімейну історію розладів харчової поведінки та депресії, зокрема в сестри пацієнта, котра отримувала психологічне лікування та психофармакотерапію селективним інгібітором зворотного захоплення серотоніну пароксетином. Також психічні розлади діагностували в бабусі, дядька та двоюрідного брата з материнського боку. Пасинок за батьківською лінією страждав на депресію та соціальну фобію.
З анамнезу пацієнта стало відомо, що пубертатний період і стрибок росту супроводжувалися зростанням тривожності та нездоровою харчовою поведінкою. У лютому 2019 року в пацієнта розвинувся парапарез невідомого походження, що тривав 3 міс і потребував психомоторної реабілітації. Після глибокого клінічного й інструментального обстеження було зроблено висновок щодо функціонального неврологічного розладу. У червні 2019 року в пацієнта діагностували розлад харчової поведінки з поступовим обмеженням уживання їжі, котру пацієнт вважав «нездоровою» чи «ризикованою». Таку вибірковість він виправдовував дискомфортом у шлунково-кишковому тракті. Розлад харчування протікав за відсутності компенсаторної поведінки, як-от викликання блювання чи надмірна спортивна діяльність. Під час перебування в лікарні пацієнт також висловлював стурбованість щодо впливу їжі на його здоров’я.
Із першого дня госпіталізації до нейропсихіатричного відділення пацієнт був занепокоєний соматичними симптомами, котрі він досі відчував. Такі думки вже не досягали маячної інтенсивності. Проте, незважаючи на запевнення, що мазок із носоглотки є негативним стосовно SARS-CoV‑2, думки про зараження коронавірусом усе ще відчутно впливали на його настрій і поведінку. Після спостереження клінічно значущих тривожних реакцій і коливань настрою, що прогресували до депресивного стану, пацієнту було призначено антидепресант (який був ефективним у лікуванні сестри) в дозі 20 мг. Протягом наступного тижня спостерігалося поступове поліпшення його клінічного стану зі значним ослабленням думок про здоров’я та впливу на самопочуття. Пацієнт отримав діагноз «тяжкий і стійкий соматичний симптомний розлад» за критеріями DSM‑5 і був виписаний 20 березня 2020 року з рекомендаціями продовження лікування оланзапіном і пароксетином. Два повторні огляди, проведені через 1 і 3 тиж після виписки, а також проміжні контрольні спостереження по телефону виявили пацієнта клінічно стабільним.
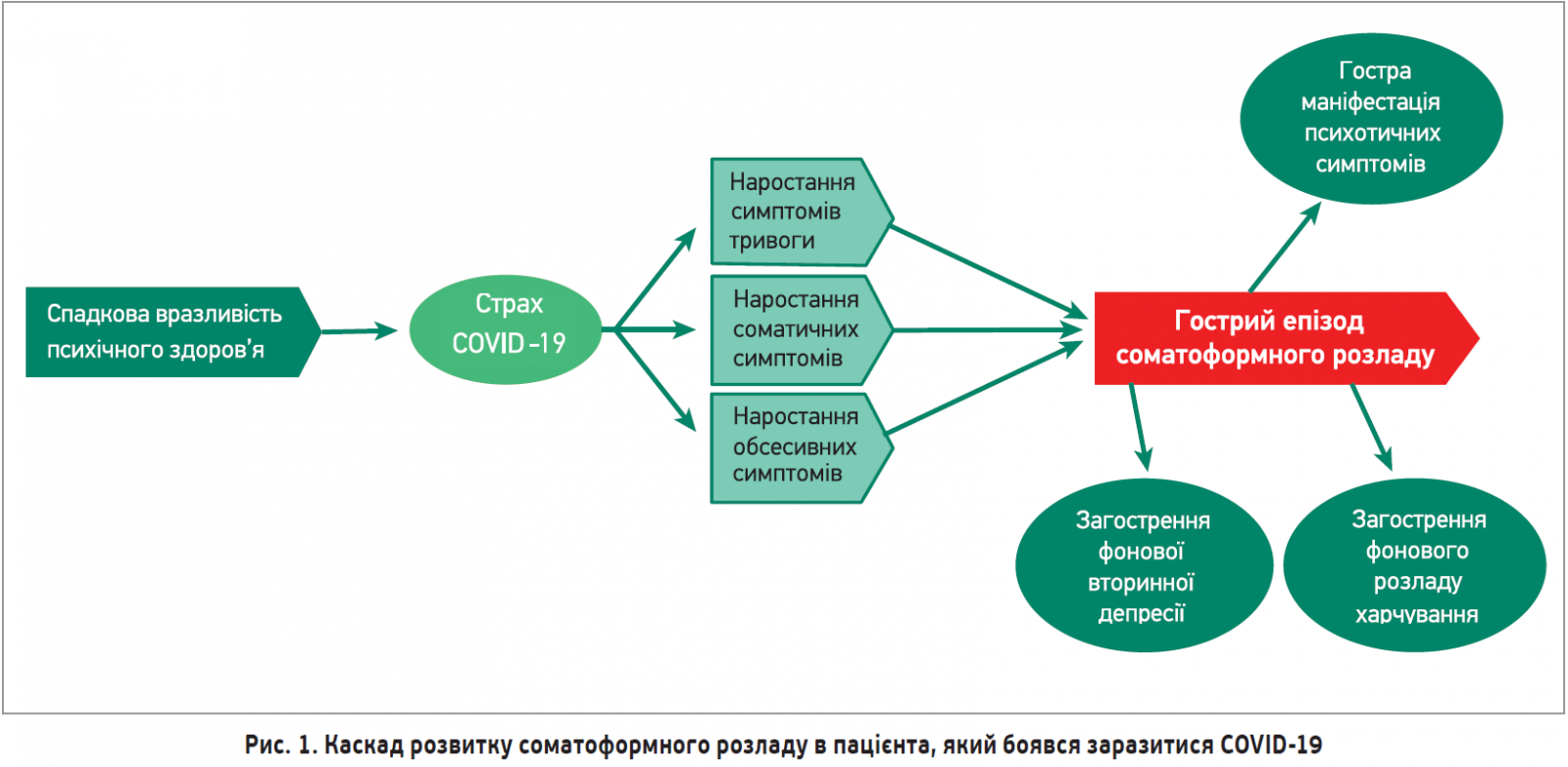
Цей випадок демонструє важливість своєчасного нейропсихіатричного обстеження за наявності незрозумілих порушень поведінки та настрою в пацієнта, підозрюваного на COVID‑19. На рисунку 1 представлена авторська ілюстрація каскаду розвитку та перебігу соматоформного розладу в цього пацієнта [8]. В описаному випадку звертає на себе увагу оперативний мультидисциплінарний підхід при веденні пацієнта, короткий термін госпіталізації (7 днів) і швидкий початок дії комбінованої психофармакотерапії соматоформного розладу атиповим антипсихотиком і антидепресантом класу селективних інгібіторів зворотного захоплення серотоніну. Незважаючи на початковий успіх, пацієнт потребує тривалого лікування. На момент написання статті автори зазначили, що пацієнт отримує консультації дієтолога з приводу здорового харчування, психологічну підтримку та продовжує приймати оланзапін у режимі деескалації дози.
Пріоритет психофармакотерапії
Оскільки більшість пацієнтів із соматоформними розладами спостерігаються в закладах первинної медичної допомоги, важливо, щоб лікування було економічно вигідним, зручним і доступним і не потребувало спеціальних психіатричних навичок. Фармакотерапія відповідає цим критеріям, а також зазвичай краще сприймається тими пацієнтами, котрі впевнені у фізичній природі свого стану та не бажають приймати психологічне лікування [4]. Раніше широко застосовувалися анксіолітики, хоча існують занепокоєння щодо розвитку залежності, оскільки пацієнти із соматоформними розладами зазвичай потребують тривалого лікування. Антидепресанти, особливо ті, що мають седативний ефект, також можуть бути корисними, хоча думки щодо їхньої ефективності різняться.
Останнім часом увага зосереджується на застосуванні низьких доз нейролептиків, особливо заміщених бензамідів, як-от сульпірид. Вважається, що їхня ефективність як при соматоформних, так і при функціональних розладах базується на здатності вибірково блокувати вивільнення дофаміну в area postremа, гіпоталамо-гіпофізарній системі та мезолімбічному шляху [4].
Сульпірид – заміщений бензамід, який специфічно блокує лімбічні дофамінові рецептори підтипів D2 та D3 і позбавлений спорідненості з іншими рецепторами в центральній нервовій системі. Той факт, що він має лише дуже слабкий вплив на рецептори дофаміну в смугастому тілі, може пояснювати низьку частоту екстрапірамідних побічних ефектів. У низьких дозах сульпірид переважно блокує пресинаптичні рецептори, викликаючи тим самим збільшення дофамінергічної передачі. Це може пояснювати активувальну властивість сульпіриду та його ефективність за широкого кола психічних розладів [4, 9].
Сульпірид став одним із перших і найчастіше використовуваних препаратів із соматотропною дією. Як показали дослідження, препарат має дозозалежний ефект: демонструє антипсихотичну активність у високих дозах (починаючи від 800 мг на добу), але в низьких дозах (100-400 мг на добу) виявляє антитривожні властивості та впливає на соматоформну симптоматику, особливо соматовегетативні прояви й алгії [9]. Діапазон добових доз, які використовуються для купірування тривоги, досить широкий: від 50 мг у разі слабковиражених панічних нападів до 400-600 мг у разі тяжкої хронічної тривоги та стійкої агорафобії. Як анксіолітик сульпірид застосовується при тривожних депресіях для посилення ефекту базисної антидепресивної терапії. Також широко використовується активувальний ефект препарату, що проявляється в дозах 100-400 мг на добу. Тому препарат зазвичай призначається в комбінації з антидепресантом у разі депресій із переважанням астенії й апатії [9]. У комплексній терапії великої кількості захворювань шлунково-кишкового тракту використовуються не тільки анксіолітичний і соматотропний ефекти препарату, але й низка властивостей, які безпосередньо впливають на функцію травного тракту, – нормалізація моторики (як верхніх, так і нижніх відділів шлунково-кишкового тракту), протидиспепсична дія [9, 10]. Високий рівень безпеки сульпіриду сприяє ефективнішому купіруванню симптоматики в рамках пограничної психічної патології та робить можливим його застосування в загальномедичній практиці з метою корекції супутніх соматичних захворювань тривожних і функціональних розладів [9].
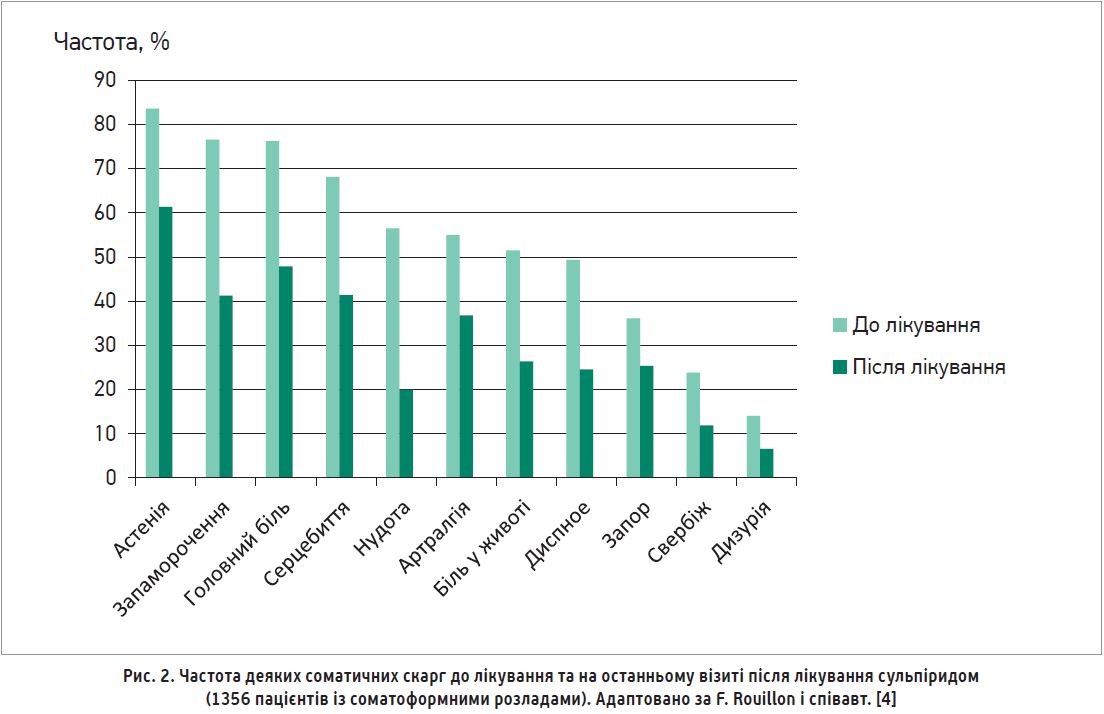
Численні контрольовані клінічні дослідження підтвердили ефективність і безпеку сульпіриду при порівнянні з низкою інших психотропних засобів, включаючи діазепам, тразодон, тіанептин, амітриптилін [4]. У п’яти європейських країнах було проведено відкрите обсерваційне дослідження з метою отримання інформації щодо профілю пацієнтів із соматоформними розладами, котрі реагують на сульпірид [4]. Усього для аналізу було відібрано 1356 пацієнтів. Більшість пацієнтів (81,1%) мали принаймні три основні соматичні скарги; астенія була найпоширенішою з них, слідом за частотою розташувалися запаморочення та головний біль. Більшість пацієнтів (76,0%) були оцінені як середньотяжкі та вкрай тяжкі згідно з оцінкою загального клінічного враження (CGІ). Усі пацієнти отримували пероральний сульпірид протягом 3-6 тиж (середня доза – 175 мг на добу). Лікування сульпіридом асоціювалося з помітним зменшенням частоти та тяжкості всіх соматичних скарг (рис. 2), а також покращенням загального клінічного враження та контрольного списку симптомів Хопкінса, оціненого пацієнтом (HSCL‑58).
Середня доза 175 мг на добу в цьому дослідженні узгоджувалася з дозою сульпіриду, котру зазвичай виявляють ефективною при соматоформних розладах (150-300 мг на добу). На підставі оцінок CGI 89,8% пацієнтів повідомили про покращення стану під час останнього візиту, при цьому 45,1% відзначали значне покращення, а 13,1% – покращення. Отже, 58,2% пацієнтів були визнані респондентами на терапію. Типовим респондентом був пацієнт віком 50 років і менше, працевлаштований, із нетривалою історією психічних розладів і кількома супутніми захворюваннями чи методами лікування. Пацієнти краще відповідали на лікування, якщо їх вів лікар загальної практики, ніж спеціалісти-неврологи чи психіатри. Це, ймовірно, пов’язано з тим, що пацієнти, котрі звертаються до фахівця, можуть мати складніший психічний стан. Серйозних побічних явищ сульпіриду не відзначалося, лише 16 пацієнтів (1,2%) достроково вибули з дослідження через побічні ефекти [4].
Підсумки
Психологічні проблеми під маскою соматичних скарг можуть приховувати близько 40% пацієнтів, які звертаються по медичну допомогу на первинній ланці. Серйозним наслідком соматоформних розладів є надмірне використання медичних ресурсів. В умовах пандемії COVID‑19 це особливо актуально, оскільки пацієнти із соматизованими скаргами можуть перевантажити й без того постраждалі системи охорони здоров’я. Через схильність до соматизації тривоги та надмірну чутливість до негативної інформації (зокрема, в ЗМІ) навіть люди, котрі не заразилися COVID‑19 і мають невисокий ризик тяжкого перебігу інфекції, можуть зазнати серйозного впливу пандемії на психічне здоров’я. При оцінюванні симптомів, подібних до COVID‑19, клініцистам, можливо, доведеться зіткнутися з необхідністю диференційовано діагностувати загострення фонового соматоформного розладу, спричиненого страхом заразитися. Своєчасна діагностика та цілеспрямована психофармакотерапія сприяють швидкому поліпшенню стану пацієнта й запобігають неналежному використанню ресурсів персоналу та лікувальних закладів.