2 червня, 2022
Суглобовий синдром в осіб старшого віку
 За даними Всесвітньої організації охорони здоров’я, в період із 2020 по 2030 р. у структурі світового населення передбачається збільшення кількості людей віком від 60 років на 34%.
За даними Всесвітньої організації охорони здоров’я, в період із 2020 по 2030 р. у структурі світового населення передбачається збільшення кількості людей віком від 60 років на 34%.
У 2050 р. ≈65% людей похилого віку житимуть у країнах з низьким і середнім рівнем доходу. Біль є звичайним джерелом страждання; до 40% звернень по первинну медико-санітарну допомогу в загальній популяції пов’язані з болем.
Лікування болю в людей похилого віку зумовлює серйозні труднощі через вікові фізіологічні зміни, збільшення частоти супутніх захворювань, відмінностей у ступені когнітивних порушень і збільшення частоти лікарської взаємодії. В основі ефективного лікування больового синдрому в зазначеній когорті пацієнтів передбачається полегшення страждання з урахуванням вікових змін з метою забезпечення безпеки втручань. Неефективне лікування болю в людей похилого віку спричиняє зменшення соціальних контактів і рухової активності, порушення сну, появу депресії та тривоги, а також збільшення витрат охорони здоров’я.
В епідеміологічних дослідженнях поширеність больового синдрому серед людей похилого віку (вік >65 років) становить >50%. Найчастішими локалізаціями хронічного больового синдрому в пацієнтів старших вікових груп є:
- суглоби;
- нижня частина спини;
- шийний відділ хребта.
При цьому в хворих старших вікових груп у 10-52% випадків виявляється нейропатичний біль. Також слід зазначити, що в низці випадків суглобовий синдром являє собою поєднаний біль, тобто ноцицептивний та нейропатичний. Хронічний біль збільшує летальність від усіх причин на 57% у популяції >60 років. Відзначено пряму залежність між тривалістю болю та збільшенням летальності.
Захворювання кістково-м’язової системи – найчастіша причина хронічного болю в пацієнтів похилого та старечого віку. В Гельсінському дослідженні проведено аналіз поширеності скелетно-м’язового болю та призначуваних знеболювальних препаратів у 5707 осіб віком 75-95 років. Тривалість спостереження становила 20 років. Зазначено, що 57-61% учасників дослідження повідомили про періодичні чи щоденні м’язово-скелетні болі. Відсоток пацієнтів, котрі щодня приймали знеболювальний препарат, збільшився з 9% у 1999 р. до 16% у 2019 р. Використання нестероїдних протизапальних препаратів (НПЗП) знизилося з 1999 по 2019 р., а застосування парацетамолу збільшилося із 2 до 11%. Опіоїди приймали 2% у 1999 р. та 3% у 2019 р. З тих, хто повідомляв про щоденний скелетно-м’язовий біль, 20, 35 та 32% регулярно отримували знеболювальні у 1999, 2009 та 2019 рр. відповідно.
Пацієнти старших вікових груп із суглобовим синдромом зазвичай страждають на коморбідні захворювання та стани. До них належать:
→ захворювання, асоційовані з атеросклерозом, ІХС, захворювання периферичних артерій тощо;
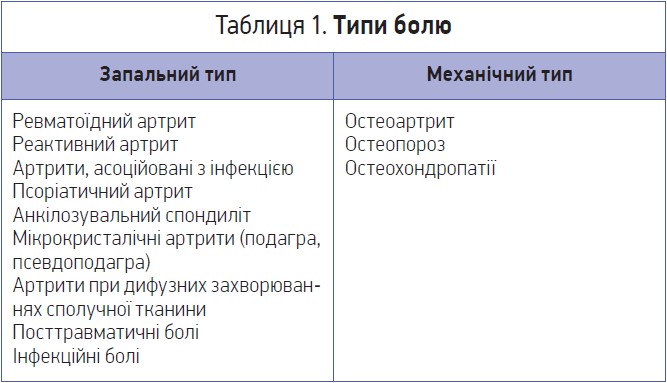
→ хвороби сполучної тканини: остеоартрит, ревматоїдний артрит, подагра та псевдоподагра, ревматична поліміалгія, міофасціальний синдром, остеопороз, бурсит, тендит тощо;
→ онкологічні захворювання;
→ нейропатичний біль, індукований хіміотерапією;
→ з боку нервової системи: головний біль, периферична нейропатія, пресорна нейропатія, радикулопатія, хвороба Паркінсона, постінсультний біль тощо.
У клінічній практиці зустрічаються різноманітні типи болю (табл. 1).
Фізіологічні зміни, пов’язані зі старінням, впливають на фармакологічне лікування болю в людей похилого віку. Люди похилого віку перебувають у віковій градації від ≥65 років. Деякі й надалі розподіляють цю категорію на «молодих людей похилого віку» (вік 65-74 роки), «літніх людей» (вік 75-84 роки) та «найстаріших людей» (вік ≥85 років). Із віком усмоктування у шлунково-кишковому тракті сповільнюється, загальна кількість води в організмі та м’язова маса зменшуються, а жирові відкладення збільшуються. Оскільки обсяг розподілу збільшується, зміни також відбуваються з концентрацією в плазмі та елімінацією ліків, оскільки нирковий і печінковий кліренс із віком знижується. Кожна із цих фізіологічних варіацій впливає на фармакологічну абсорбцію, розподіл, метаболізм та екскрецію.
Для розуміння формування хронічного больового синдрому слід знати, які вікові зміни кістково-м’язової системи провокують розвиток хронічного больового синдрому.
Змін зазнають м’язи, суглоби та кісткова тканина. З віком відбуваються:
- порушення процесу формування нових м’язових волокон. В осіб віком >60 років м’язові волокна зменшуються в розмірах. Якщо в період від 20 до 50 років м’язова маса зменшується в середньому на 10%, то після 50 років її втрата за кожне десятиліття становить 10% від решти;
- витончення синовіальної оболонки суглобів, гіалінізація, зменшення обсягу синовіальної рідини;
- розвиток дистрофічних змін суглобових хрящів, субхондральний склероз; формуються субхондральні кісти, змінюється просторове відношення кісток, знижується ступінь конгруентності суглобових поверхонь. Велике значення мають хронічна мікротравматизація суглобів, дегенерація, деструкція суглобового хряща з подальшим запаленням і формуванням синовіту з осередковою гіпоксією й ішемією кістки, а це спричиняє розвиток і прогресування остеоартриту, отже, й прогресування больового синдрому;
- зменшення кісткової маси, резорбція кістки переважає над її утворенням, змінюється гомеостаз кальцію (знижується його всмоктування в кишечнику, сповільнюється конверсія вітаміну D в активний метаболіт), підвищується активність паращитоподібних залоз, збільшується дефіцит естрогенів з активним вимиванням кальцію з кісток. Висока активність остеокластів зумовлює перфорацію трабекул у місці резорбції, що спричиняє порушення мікроархітектоніки кістки, зниження її щільності, розвиток остеопоротичних змін;
- розвиток і наростання синдрому гіпомобільності, дегенеративно-дистрофічних та атрофічних змін кістково-м’язової системи, отже, наростання процесів, які спричиняють остеопороз, остеоартрит і саркопенію, що запускає механізм re-entry й формує хибне коло, котре ініціює таргетний ланцюжок синдрому старечої астенії. Унаслідок цього не лише зменшується міцність кісткової тканини, що проявляється зниженням її толерантності до зовнішнього впливу, а й порушується функціонування кістково-м’язової системи (розвиток та наростання синдрому гіпомобільності).
Найчастіша патологія в пацієнтів старших вікових груп, яка є провідною причиною інвалідності серед людей похилого віку, – остеоартрит, котрий являє собою найпоширенішу форму артриту, що уражає 302 млн людей у всьому світі. Причому з віком поширеність остеоартриту збільшується. Так, у віці >60 років поширеність остеоартриту становить 55%, а у віці >75 років – 62%.
Рентгенологічні симптоми остеоартриту виявляють у >80% обстежених хворих віком від 60 років (щонайменше в одному суглобі). Остеоартрит є провідною причиною інвалідності серед людей похилого віку; за прогнозами, до 2030 р. він стане найпоширенішою причиною інвалідизації населення.
До факторів, що впливають на розвиток і прогресування остеоартриту, належать:
→ надлишкова маса тіла (адипоцити вісцерального жиру продукують широкий спектр адипокінів та цитокінів, що беруть участь у метаболізмі глюкози, ліпідів, а також впливають на метаболізм і функціональну активність різних органів та тканин);
→ нефізіологічне навантаження на суглоб (високий індекс маси тіла, порушення вісей кінцівок (деформація ніг, hallus valgus тощо), підйом важких речей, падіння);
→ артеріальна гіпертензія, гіперхолестеринемія, гіперглікемія, гіперурикемія, гіпоксія – стани, що містять синтез усіх можливих медіаторів запалення, зумовлюють деструкцію хряща й кістки, а також спричиняють у пацієнтів посилення хронічного больового синдрому.
Крім того, старіння людини зумовлює появу в неї власних особливостей формування больового синдрому.
1. Старіння (процеси системного запалення, збільшення кількості прозапальних медіаторів та альгогенів).
2. Наявність геріатричних синдромів:
- саркопенія (вік-асоційована прогресувальна генералізована втрата маси та сили скелетних м’язів, пов’язана з підвищеною імовірністю несприятливих наслідків падіння, переломи, фізична непрацездатність і смертність);
- тривога та депресія;
- остеопороз;
- зневоднення та мальнутриція.
Так, за визначенням 2019 р., здорове старіння – це процес розвитку та підтримання функціональних здібностей, які забезпечують добробут у похилому віці. Підтримка здоров’я опорно-рухового апарату в процесі старіння є ключовим фактором, що визначає функціональні можливості організму.
Виокремлюють тріаду захворювань опорно-рухового апарату, пов’язаних зі старінням: саркопенія, остепороз, остеоартрит, які роблять основний внесок до Глобального тягаря хвороб та інвалідності у всьому світі.
Під час обстеження пацієнта необхідно звертати увагу на такі моменти:
- виключення серйозних захворювань («червоні прапорці»);
- виявлення підказок, які могли б допомогти в діагностиці;
- раннє виявлення психосоціальних факторів, які можуть сприяти хронізації («жовті прапорці»).
Діагностика болю в пацієнтів старших вікових груп має досить складний характер, оскільки вимагає виключення захворювань та станів, які потребують екстреного втручання. Насамперед слід виключити «червоні прапорці» – поточні клінічні особливості та попередні хвороби, які попереджають про можливу конкретну причину, яка може спричинити серйозні проблеми, якщо не лікувати негайно (табл. 2).
Безперечно, враховуються результати лабораторних та інструментальних методів дослідження. За наявності «червоних прапорців» в аналізі крові, зокрема, анемії та прискорення ШОЕ, підвищення С‑реактивного білка не має залишатися поза увагою фахівця.
Також дуже важливими є «жовті прапорці», оскільки саме вони можуть провокувати та пролонгувати хронічний больовий синдром, а також заважати його купувати.
«Жовті прапорці» – фактори, що сповіщають про високий ризик тривалого збереження больового синдрому:
- відсутність у хворого мотивації до активного лікування через побоювання серйозних ускладнень;
- пасивне очікування на результати лікування;
- поведінка, неадекватна характеру болю, уникнення фізичної активності;
- конфлікти на роботі та в родині;
- депресія, тривога, постстресові розлади, уникнення соціальної активності.
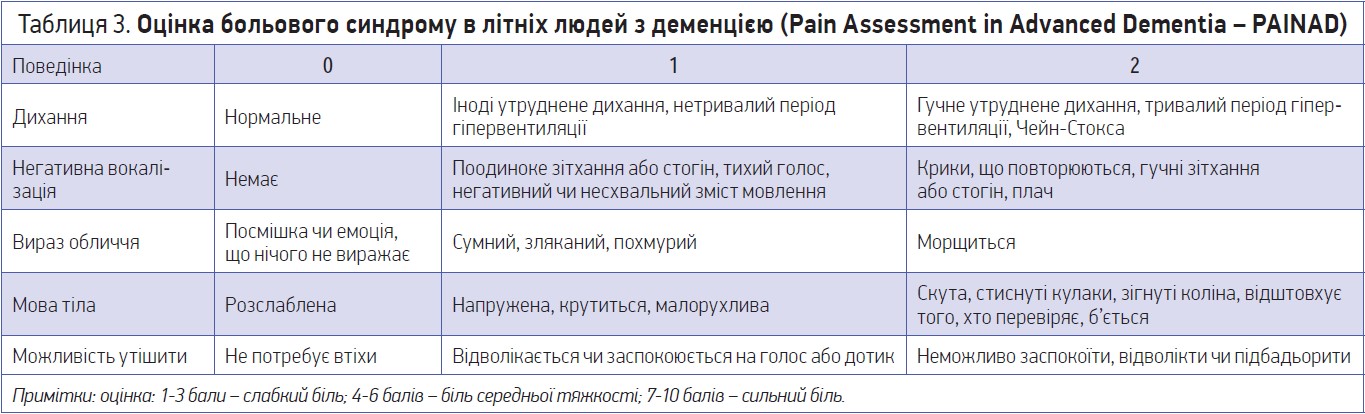
Під час оцінки болю в людей похилого віку необхідно пам’ятати про те, що когнітивні порушення (наприклад, деменція) можуть обмежувати здатність самостійно повідомляти про біль; це може зумовити те, що лікар відзначить (неправильно) відсутність болю, а це спричинить недостатнє лікування больової патології. У пацієнтів старших вікових груп із больовим синдромом для оцінки інтенсивності болю з метою визначення тактики лікування та оцінки його ефективності рекомендується застосування або візуальної аналогової шкали (ВАШ), або цифрової рейтингової шкали болю (NRS), або шкали осіб.
Особливі труднощі – оцінка больового синдрому в пацієнтів із деменцією. З цією метою запропоновано шкалу оцінки больового синдрому в літніх людей з деменцією, відповідно до якої оцінюється низка параметрів, як-от дихання, негативна вокалізація, вираз обличчя, мова тіла та можливість втішити (табл. 3).
Крім того, в пацієнтів похилого та старечого віку слід оцінити ризик падіння з використанням опитувальника для самооцінки ризику падіння. Також у цієї категорії пацієнтів рекомендується оцінка 10-річного абсолютного ризику переломів FRAX з метою стратифікації щодо ризику переломів і вирішення питання про призначення антиостеопоротичної терапії.
Основні орієнтири, на які повинен звернути увагу будь-який фахівець, особливо сімейний лікар, оскільки більшість пацієнтів із суглобовою патологією звертається саме до цього фахівця. Для визначення лікувальної стратегії ведення пацієнта (немедикаментозне, медикаментозне чи хірургічне лікування) слід сфокусувати увагу на таких показниках:
→ стать, вік;
→ коморбідність;
→ наявність старечої астенії («крихкий» пацієнт);
→ супутні прийом низьких доз аспірину, клопідогрелю, антикоагулянтів, глюкокортикоїдів, селективних інгібіторів зворотного захоплення серотоніну;
→ інфікованість Helicobacter pylori;
→ наявність клініко-лабораторних та інструментальних ознак хронічної хвороби нирок і печінкової недостатності;
→ наявність поліфармації.
Особливе місце має персоніфіковане ведення пацієнтів старших вікових груп із хронічним больовим синдромом. У цьому контексті слід проводити корекцію модифікованих факторів ризику пацієнта:
→ при артеріальній гіпертензії – досягнення цільових значень артеріального тиску;
→ за ожиріння – зниження маси тіла (у «крихких» пацієнтів не рекомендується зниження маси тіла через збільшення ризику падінь та переломів);
→ в разі цукрового діабету – зниження гіперглікемії;
→ корегування дисліпідемії;
→ за гіперурикемії – зниження сечової кислоти.
У пацієнтів старших вікових груп основу лікувальної тактики становлять немедикаментозні заходи; саме вони виходять на перший план.
Рекомендації щодо харчування:
- збалансоване харчування з достатнім умістом білка – 1,2 г білка на 1 кг маси тіла;
- достатній прийом води (не менше 8 склянок на день);
- додавання до раціону харчування риби;
- вживання молочних, зернових продуктів – особливо овочів, що містять кальцій, ентеросорбенти (пептиди, геміцелюлоза), вітаміни (А, В, D, E);
- додавання вітаміну D3;
- обмеження солі, цукру, кави, чаю, солінь, копченостей, гострих страв. Рафіновані вуглеводи на тлі підвищеного споживання харчової солі – додатковий фактор ризику посилення болю.
Дієта сприяє покращенню чутливості судинних рецепторів, нормалізації судинного кровотоку, покращенню метаболізму хондроцитів.
Основна роль у веденні пацієнтів старших вікових груп при проведенні нефармакологічних заходів приділяється корекції фізичної активності.
Фізична активність – будь-який рух тіла, що робиться скелетними м’язами та потребує витрат енергії. Виконання фізичних вправ значно підвищує м’язову та кісткову масу, силу, знижує функціональні обмеження, запобігає падінням і переломам у літніх людей.
Для розуміння діяльності та функціонування скелетної мускулатури слід пам’ятати, що всі м’язові волокна не є ідентичними та розподіляються на 2 типи:
→ тип I – повільні волокна («червоні»), збагачені на міоглобін; у них синтезується повільна ізоформа міозину; цей тип волокон скорочується значно повільніше та робить менший внесок у м’язову силу, що розвивається, в розрахунку на одну використану молекулу АТФ;
→ тип II (+ підтипи А та В, що характеризуються меншою і більшою стомлюваністю відповідно) – швидкі волокна («білі»), котрі містять менше міоглобіну; за нетривалий час дозволяють м’язу розвинути максимальну силу.
За мірою старіння в скелетних м’язах зменшується площа поперечного перерізу та кількість м’язових волокон (найбільш схильні до старіння – м’язові волокна II типу); відбувається денервація м’язових волокон. При цьому м’язові волокна II типу найбільш схильні до старіння. Поєднання цих факторів зумовлює збільшення відсотка м’язових волокон І типу в людей похилого віку.
Встановлено, що різні зовнішні стимули можуть ініціювати перетворення одного типу м’язових волокон на інший. Таким стимулом може бути різне за обсягом й інтенсивністю навантаження.
В Американських рекомендаціях щодо ведення пацієнтів з остеоартритом зазначено:
- тоді як пацієнти та постачальники медичних послуг шукають рекомендації щодо «найкращих» вправ й ідеального дозування (тривалості, інтенсивності, частоти), наявних даних недостатньо для того, щоб рекомендувати конкретні рецепти вправ;
- широкі рекомендації, що передбачають переважання однієї форми вправ над іншою, значною мірою засновані на думці експертів;
- значний обсяг літератури підтримує широкий спектр відповідних варіантів вправ і передбачає, що переважна більшість пацієнтів з остеоартритом можуть брати участь у тій чи іншій формі вправ й отримувати з них користь щодо болю і функцій;
- рекомендації щодо вправ для пацієнтів мають бути зосереджені на перевагах пацієнта та його доступі, які можуть бути важливими бар’єрами для участі.
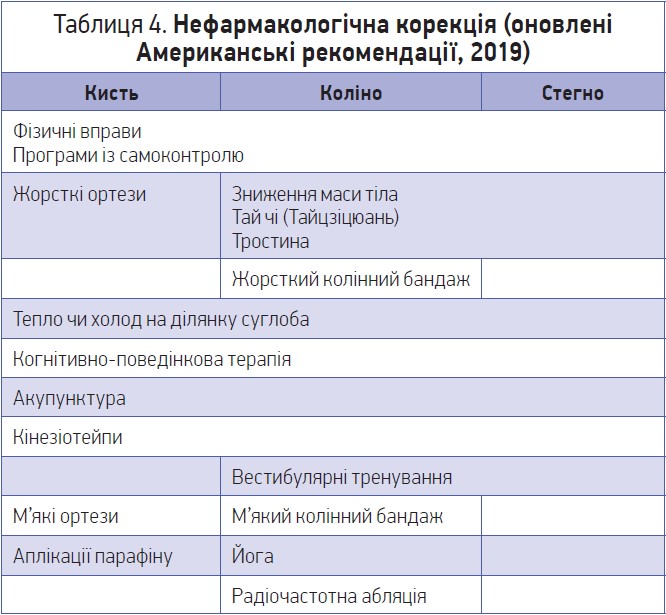
Особливості немедикаментозної корекції в осіб старших вікових груп (табл. 4):
→ клініцист не повинен обмежуватися лише рекомендаціями щодо розширення фізичної активності та необхідності виконання вправ;
→ слід запропонувати конкретні комплекси вправ (для деяких пацієнтів потрібно візуалізувати методику вправ), обумовити тривалість та умови проведення тренувань (не зайвим буде порадити одяг і взуття, зручні для виконання вправ).
З аеробних вправ найкращі докази продемонстровані для ходьби (а не їзди на велосипеді чи фітнес-тренування). Певні докази в поліпшенні перебігу захворювання отримані під час виконання вправ на баланс та йоги (лише для колінного суглоба).
Техніка тай чі з найбільшим рівнем доказовості рекомендована для пацієнтів з ураженням як стегнового, так і колінного суглобів. Інші методи немедикаментозної терапії: когнітивно-поведінкова терапія, кінезіотейпування (для колінного суглоба), акупунктура, місцева дія низьких або високих температур, а також з великим рівнем доказовості – використання тростини при ураженні колінного чи стегнового суглобів і наколінника – за ураження колінного суглоба. Одним з найефективніших немедикаментозних методів, що мають зв’язок з наслідками, й досі залишається зниження маси тіла (але не для пацієнтів зі старечою астенією). За необхідності корекція ортопедичних порушень важлива як при ураженні колінного, так і кульшового суглобів.
Для корекції хронічного больового синдрому рекомендується поєднання немедикаментозних та медикаментозних методів корекції. На першому етапі необхідно поєднання препаратів, що використовуються для швидшого купування больового синдрому, а також одночасно призначення препаратів з уповільненою симптоматичною дією.
Медикаментозна терапія болю передбачає:
– прямі аналгетики;
– парацетамол;
– НПЗП;
– опіоїдні препарати (трамадол);
– локальні аналгетики;
– препарати з опосередкованою знеболювальною дією: міорелаксанти, низькі дози глюкокортикоїдів, хондропротектори;
– препарати для лікування невропатичного болю (антидепресанти, антиконвульсанти).
Перед призначенням аналгетиків рекомендується провести аналіз супутніх захворювань і лікарських засобів, що приймаються пацієнтом, особливо антикоагулянтів, седативних, снодійних засобів, міорелаксантів. Продемонстровано, що 30-40% пацієнтів у віковій категорії від 62 до 85 років приймають ≥5 препаратів.
Для купування больового синдрому застосовують:
- парацетамол – препарат вибору для знеболювання в пацієнтів із деменцією; за його неефективності пацієнтів переводять на наркотичні аналгетики (НПЗП, трамадол не рекомендуються);
- місцеві форми НПЗП (найбільш рекомендовані в осіб віком >75 років);
- прийом пероральних та парентеральних форм НПЗП слід обмежити в осіб із високим серцево-судинним ризиком, особливо у віці >65 років, а також у пацієнтів із захворюваннями печінки та нирок.
Хворим із хронічним болем у колінних суглобах за неефективності вищезазначених заходів та/або при синовіті з метою купування больового синдрому і профілактики загострень хронічного болю рекомендується внутрішньосуглобове введення глюкокортикоїдів. Пацієнтам старших вікових груп із болем у спині внаслідок остеопоротичних переломів тіл хребців з метою профілактики повторних переломів, котрі спричинять інтенсифікацію больового синдрому, рекомендується призначення антирезорбтивної терапії. Крім того, рекомендується призначення вітаміну D пацієнтам з хронічним болем і недостатністю або дефіцитом вітаміну D з метою корекції статусу вітаміну D, а також підвищення ефективності знеболювальної терапії.
Пацієнтам старших вікових груп із суглобовим синдромом і протипоказаннями до НПЗП або старечою астенією з метою купування болю та профілактики загострень больового синдрому рекомендується призначення хондроїтинсульфату. Рекомендується призначення мікрокристалічного заміну сульфату пацієнтам віком >60 років із болем у суглобах з метою купування больового синдрому.
Обов’язковою є оцінка шлунково-кишкового та серцево-судинного ризику з метою зниження одного та іншого.
Основний метод профілактики: облік факторів ризику та їхня корекція (за неможливості) й призначення НПЗП із більш сприятливим профілем шлунково-кишкової та серцево-судинної безпеки. Додатковим методом профілактики ускладнень з боку верхніх відділів ШКТ є призначення інгібіторів протонної помпи. Додатковим методом профілактики ускладнень з боку верхніх відділів ШКТ, тонкої та товстої кишки може бути призначення ребаміпіду. Не слід призначати низькі дози аспірину або інші антитромботичні / антикоагулянтні засоби для профілактики серцево-судинних ускладнень, пов’язаних з прийомом НПЗП, пацієнтам, які не мають для цього певних показань.
Не рекомендується призначати НПЗП таким групам пацієнтів:
- з високим і дуже високим серцево-судинним ризиком (інфаркт міокарда, постінфарктний кардіосклероз, гострий коронарний синдром);
- при артеріальній гіпертензії середнього ступеня тяжкості та вище у зв’язку з ризиком погіршення тяжкості артеріальної гіпертензії (пов’язано зі зменшенням ефективності багатьох гіпотензивних засобів у рамках лікарських взаємодій);
- за одночасного призначення НПЗП і варфарину, адже існує збільшення ризику кровотеч (у деяких інструкціях щодо застосування кеторолаку, а також декскетопрофену спільне застосування з антикоагулянтами є протипоказанням до призначення відповідного НПЗП);
- НПЗП при виразковій хворобі чи шлунково-кишковій кровотечі в анамнезі, крім випадків, коли НПЗП призначається разом із блокатором Н2-гістамінових рецепторів, інгібітором протонної помпи або мізопростолом через ризик рецидиву виразки. Не рекомендується призначення НПЗП пацієнтам зі старечою астенією; необхідно підібрати ті немедикаментозні та медикаментозні методи корекції, які полегшуватимуть біль у цієї категорії пацієнтів.
Отже, тенденцією сьогодення є збільшення тривалості життя людей у всьому світі. Ведення пацієнтів із суглобовим синдромом старших вікових груп має бути строго персоніфіковано. Немедикаментозні методи корекції є в цієї когорти пацієнтів. Необхідна корекція факторів ризику. Медикаментозна корекція завжди має ураховувати наявність факторів ризику, що модифікуються, поліморбідності (з урахуванням критеріїв стоп/старт). І, звичайно, уникати поліфармації.
Список літератури знаходиться в редакції.