27 жовтня, 2021
Міфи та реалії сучасної діагностики і лікування хронічних захворювань вен
11-12 вересня відбулася конференція Pro Family 2021 для професіоналів у сімейній медицині, під час якої значну увагу було приділено проблемі своєчасної діагностики та лікування хронічної венозної патології, з котрою досить часто доводиться мати справу в своїй практиці сімейним лікарям. При веденні таких пацієнтів у лікаря первинної ланки з’являється чимало запитань: чи матиме успіх консервативне лікування, як оцінити ефективність терапії, у який спосіб можна запобігти розвитку ускладнень, коли хворого варто скерувати до судинного хірурга? Відповіді на ці запитання озвучив під час своєї доповіді «Хронічні захворювання вен. Коли звертатися до судинного хірурга?» судинний і ендоваскулярний хірург, флеболог, науковий співробітник центру АнгіоЛайф (м. Запоріжжя), дійсний член ESCVS і EVF Сергій Миколайович Мачуський.
На початку доповіді Сергій Миколайович наголосив на важливості ранньої діагностики захворювання вен з метою запобігання тяжким ускладненням, у т. ч. тромбоемболії.
Одними з характерних ознак наявності хронічного захворювання вен є поява та швидке прогресування судинних зірочок. Що являє собою цей симптом з погляду анатомії? Судинні зірочки (телеангіоектазії) – це розширені внутрішньошкірні венули й артеріоли червоного та фіолетового кольору, які мають мікроклапани. Їх слід відрізняти від т. зв. ретикулярних вен, котрі є більшими за діаметром (до 2-3 мм) і мають синій колір (зазвичай розташовані субдермально). Згідно із класифікацією СЕАР, судинні зірочки об’єднані в один клінічний клас – С1. До факторів ризику їхньої появи належать підвищений індекс маси тіла, гормональні зміни (особливо високий рівень прогестерону, наприклад, у вагітних), спадкова схильність та вік >30 років (до 85% у жінок і до 70% у чоловіків). За наявності в пацієнта цього симптому варто провести УЗД судин вен нижніх кінцівок для виявлення та виключення серйозніших проблем (у середньому 36% пацієнтів мають рефлюкси в підшкірних венах). Однак необхідно мати на увазі, що здебільшого судинні зірочки – це лише косметична проблема, що не спричиняє загрози для життя хворого. Водночас доцільним є скерування пацієнта до флеболога чи судинного хірурга для розгляду можливості естетичного лікування з використанням склеротерапії або черезшкірного лазера. На жаль, ефективних консервативних методів лікування такої патології не існує.
Варто зазначити, що є декілька міфів щодо діагностики та лікування судинних зірочок. Перший з них полягає у тому, що лікування телеангіоектазій з використанням гелів, мазей і комбінації рутозид / аскорбінова кислота здатне ефективно зміцнювати судини. Популярні мазі з гепарином, ретиноїдами й іншим складом – частий запит пацієнтів (через активну рекламу цих засобів), тому нерідко призначаються лікарями. Насправді клінічних досліджень, які б підтверджували їхню клінічну ефективність, не існує. Ці засоби не містяться в жодних клінічних рекомендаціях щодо хронічних хвороб вен за будь-якої клінічної форми (в т. ч. із С1); на практиці «ефективність» поліпшення суб’єктивних симптомів у деяких пацієнтів пояснюється ефектом плацебо. На сьогодні ефективною методикою лікування цієї патології є склеротерапія в комбінації з трансдермальним лазером, яка полягає у введенні спеціального препарату (склерозанту) в просвіт судини, внаслідок чого ушкоджується венозна стінка, що спричиняє облітерацію судини. Однак, незважаючи на те, що телеангіоектазії – естетична проблема, слід пам’ятати про важливе виключення. За появи сплетінь червоних і синіх вен у ділянці біля медіальної щиколотки (corona phlebectatica) та в разі супутньої наявності інших скарг (відчуття тяжкості, дискомфорту в нижніх кінцівках тощо) вони можуть бути проявом декомпенсованої форми варикозної хвороби (належить до класу С4 поряд з венозними дерматитами – гіперпігментаціями, екземою) та може з ними поєднуватися. Саме тому навіть за відсутності видимих варикозно розширених вен для уточнення діагнозу необхідно обов’язково виконувати УЗД судин вен нижніх кінцівок, оскільки можливе виявлення патології з боку магістральних підшкірних вен, та скеровувати пацієнта до судинного хірурга чи флеболога. Другий міф стосується діагностичного значення болю в проєкції судинних сіток і ретикулярних вен та полягає у тому, що він може бути проявом варикозу. Насправді в стінці вен немає больових рецепторів, тому в більшості випадків причиною болю може бути неврологічна, ревматологічна й інша судинна патологія. Больовий синдром може бути проявом тромбофлебіту, який ніколи не з’являється в ретикулярних венах, а лише спостерігається у варикозних вузлах (біль за рахунок запалення підшкірної клітковини та шкіри).
Сергій Миколайович навів клінічний приклад. Пацієнт (чоловік віком 35 років) звернувся зі скаргами на появу варикозно розширених вен. Уперше хворий помітив вену на задній поверхні стегна ≈1 року тому, але через відсутність інших симптомів по медичну допомогу не звертався. Варто зауважити, що пацієнт ≈2 років активно займається важкою атлетикою. Впродовж останніх 3 міс відзначає дискомфорт у нижніх кінцівках, який з’являється наприкінці робочого дня. Відомо, що хворий має обтяжений сімейний анамнез: матері та бабусі було проведено хірургічне видалення варикозних вен.
Якою є анатомічна основа та причина появи варикозно розширених вен у цього пацієнта?
Важливо зазначити, що найчастіше основною причиною може бути неспроможність клапанів у системі магістральних підшкірних вен (vena saphena magna чи vena saphena parva) та поява рефлюксу (зворотного току крові). В результаті венозної гіпертензії відбувається варикозна трансформація притоків цих вен на стегні та гомілці (клінічно видима проблема). Згідно із класифікацією СЕАР, такий патологічний стан належить до другої стадії варикозної хвороби – С2.
Механізм формування варикозної хвороби пов’язаний з неспроможністю термінального клапана в ділянці сафено-феморального співгирла та рефлюксом по стовбуру великої підшкірної вени.
Якою має бути подальша тактика в таких випадках?
Як зазначив доповідач, таких хворих слід обов’язково скеровувати на проведення УЗД судин вен нижніх кінцівок для виявлення джерела рефлюксу (можливо точно установити лише після УЗД). Згодом пацієнт потребує консультації флеболога для обрання тактики подальшого лікування, яке може передбачати комбінацію консервативних і хірургічних підходів.
Основні ефективні методи лікування варикозної хвороби передбачають хірургічне видалення або абляцію підшкірних вен, причому останнім часом спостерігається тенденція до переваги саме абляції. Серед сучасних методів лікування варикозної хвороби найпоширенішими є термальні та нетермальні способи абляції. Перший вид лікування являє собою вплив лазерної чи радіочастотної енергії, яка трансформується в температурний вплив; другий вид лікування полягає у введенні в просвіт вени спеціального ціанакрилатного клею чи склерозантів. Обидва методи позбавляють від проблеми та забезпечують чудовий косметичний результат.
Ще один міф щодо питань лікування варикозної хвороби полягає у такій тезі: при занедбаних стадіях варикозної хвороби неможливо використовувати «новомодні» лазери, а слід здійснювати «старе й добре» хірургічне видалення. Однак результати рандомізованих досліджень свідчать про переваги ендовенозних методик стосовно термінів реабілітації, а віддалені результати не відрізняються від радикального хірургічного лікування. Саме тому в останніх клінічних настановах Європейське товариство судинних хірургів рекомендує ці методи на противагу хірургічному лікуванню з найвищим (1А) рівнем доказів.
Як аргумент Сергій Миколайович навів ще один клінічний випадок. Пацієнтка (віком 50 років) звернулася зі скаргами на набряк лівої нижньої кінцівки. Зазначена проблема турбує хвору останні 2 роки, причому набряк збільшується в другій половині дня через те, що жінці доводиться працювати стоячи. Пацієнтка має супутнє ожиріння 1 ступеня (індекс маси тіла – 31), збільшення маси тіла за останні 5 років. Приблизно 4 роки тому з’явилася перша варикозна вена на гомілці, яка не турбувала.
Типовий маркер тромбозу глибоких вен, який варто виключити в пацієнта з набряком (навіть у результаті ймовірної варикозної хвороби), – D димер, котрий є продуктом розпаду фібрину та щодо котрого існує найбільша кількість упереджень. За наявності гострого набряку кінцівки (особливо після іммобілізації, у разі активного раку) має бути підозра на тромбоз глибоких вен, яка є показанням для визначення рівня D димеру, при цьому слід мати на увазі, що негативна предиктивна цінність цього методу – 100%, а специфічність для тромбозу глибоких вен – 37%. Саме тому при негативному результаті діагноз виключається, при позитивному – обов’язковим є проведення УЗД судин.
Якою має бути подальша тактика у вищезазначеному клінічному випадку?
Оскільки найчастішими причинами хронічного однобічного набряку є хронічна венозна недостатність і лімфедема, пацієнта слід скерувати на УЗД вен. Імовірний діагноз – варикозна хвороба, хронічна венозна недостатність CEAP С3. Тактика – комбінація консервативного та хірургічного лікування.
Також дуже розповсюдженим міфом є переконання, що консервативне лікування варикозу абсолютно неефективне та що кожен випадок потребує лише хірургічного лікування. Це пов’язано як з використанням пацієнтами неправильно підібраного компресійного трикотажу, так і з призначенням їм флеботоніків без будь-якого клінічного ефекту.
Насправді компресійний трикотаж 2 класу компресії, а також веноактивні препарати є ефективними для лікування суб’єктивних симптомів (тяжкість, дискомфорт, біль) та набряків (С3), пов’язаних з варикозною хворобою, й рекомендовані до застосування світовими настановами. Механізм дії веноактивних препаратів має бути спрямований не на корекцію роботи великих вен, а на нормалізацію гемодинаміки та зменшення прозапальної реакції на рівні мікроциркуляції, що неможливо з ізольованим використанням хірургічних методик.
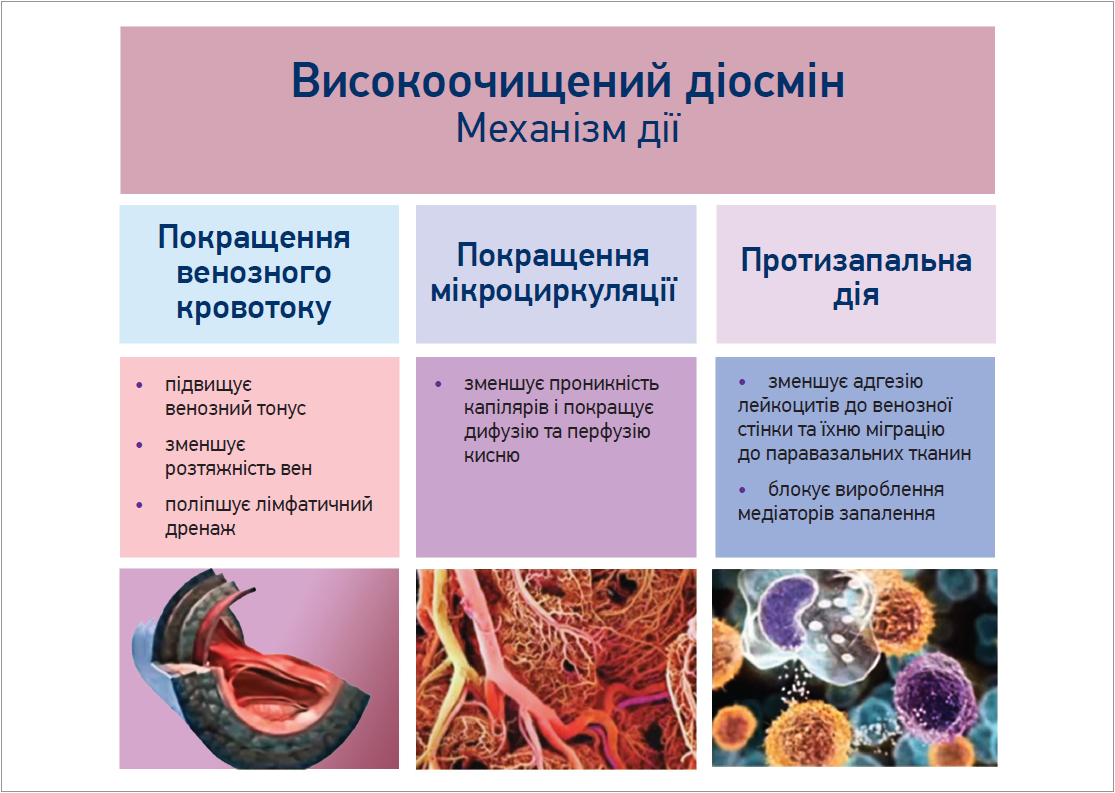
Необхідно зауважити, що добре зарекомендував себе високоочищений діосмін – найпоширеніший у світі препарат для лікування варикозної хвороби. Механізм його дії складається із 3 напрямів – покращення венозного кровотоку (підвищує венозний тонус, зменшує розтяжність вен, поліпшує лімфатичний дренаж), мікроциркуляції (зменшує проникність капілярів і покращує дифузію й перфузію кисню) та протизапальної дії (зменшує адгезію лейкоцитів до венозної стінки, блокує вироблення медіаторів запалення) (рис. 1).
Рис. 1. Високоочищений діосмін: механізм дії
Використання діосміну 600 мг (Флєбодія) значно зменшує венозні симптоми при тривалому застосуванні (≥2 міс), при цьому їхнє максимальне зменшення спостерігається через 6 міс.
При веденні пацієнтів із хронічними захворюваннями вен слід пам’ятати, що одним із головних методів консервативного лікування також залишається компресійна терапія 2 класу компресії через вплив на патофізіологічні механізми венозної недостатності (зменшення венозної гіпертензії); особливо ефективною вона є у випадках С3+ клінічних класів. Саме тому, згідно з рекомендаціями ESVS (2015), компресійна терапія рекомендована як ефективний метод лікування для зменшення симптомів і проявів хронічної венозної недостатності нижніх кінцівок.
Наступний клінічний випадок: пацієнт (віком 50 років) мав скарги на набряк лівої нижньої кінцівки. Під час огляду виявлено пігментацію шкіри лівої гомілки. Як з’ясувалося, вона з’явилася >10 років тому. Також ≈7 років тому потемніла шкіра правої гомілки. Останні 6 міс хворого турбує виражений свербіж правої нижньої кінцівки. По допомогу до хірургів не звертався, тривало лікувався народними методами. Така клініка свідчить про наявність застійного дерматиту, який є основним симптомом 4 клінічного класу варикозної хвороби (С4 за класифікацією СЕАР), що характеризується гіперпігментацією, екземою шкіри (запальна реакція) та зміною підшкірної клітковини (ліподерматосклероз).
Механізм появи цих ускладнень складається з таких патологічних процесів:
- екстравазація еритроцитів і скупчення молекул гемосидерину в шкірі внаслідок високого венозного тиску на рівні мікроциркуляторного русла;
- хронічна запальна реакція з викидом металопротеїназ і запальних цитокінів, які запускають процес фіброзу підшкірної клітковини (активація фібробластів).
У цьому випадку диференційний діагноз слід проводити з еритематозною формою бешихи, системним васкулітом, дерматофітією (мікозами стоп і гомілок), вузловатою еритемою й контактним дерматитом. Важливим кроком діагностики є виключення тромбофлебіту, який має ознаки запалення на підшкірних венах. За підозри варто провести обов’язкове УЗД судин вен і скерувати пацієнта до судинного хірурга. У схожих випадках навіть комплексне лікування (ендовенозна абляція підшкірних вен, компресійний трикотаж, венотоніки) надає відмінний результат.
Найзагрозливіший прояв варикозної хвороби – трофічні виразки нижніх кінцівок. Механізм їхнього формування складається з таких етапів:
- хронічна венозна гіпертензія;
- набряк;
- підвищення проникності капілярів та екстравазація клітин крові;
- формування скупчень гемосидерину;
- ліподерматосклероз;
- ішемія тканин;
- поява хронічної виразки.
Для точної діагностики потрібне обов’язкове УЗД судин вен та артерій нижніх кінцівок. Діагноз формулюється так: варикозна хвороба, хронічна венозна недостатність СЕАР С6 (або С5 – виразка, яка зажила).
Диференційна діагностика трофічних виразок проводиться з артеріальною (периферичний атеросклероз, тромбангіїт Бюргера, хвороба Рейно), невропатичною (цукровий діабет, спінальна травма, сирінгомієлія, tabes dorsalis, лепра), діабетичною (нейропатичний + судинний компонент), неопластичною (базальноклітинна чи плоскоклітинна карцинома), васкулітною виразками (ANCA‑асоційовані або імунокомплексні васкуліти), гангренозною піодермією, виразкою Марторелла тощо.
Лікування такого ускладнення варикозної хвороби складається з ранньої ендовенозної абляції з подальшою консервативною терапією, які спричиняють швидке загоєння трофічної виразки та зникнення дискомфорту.
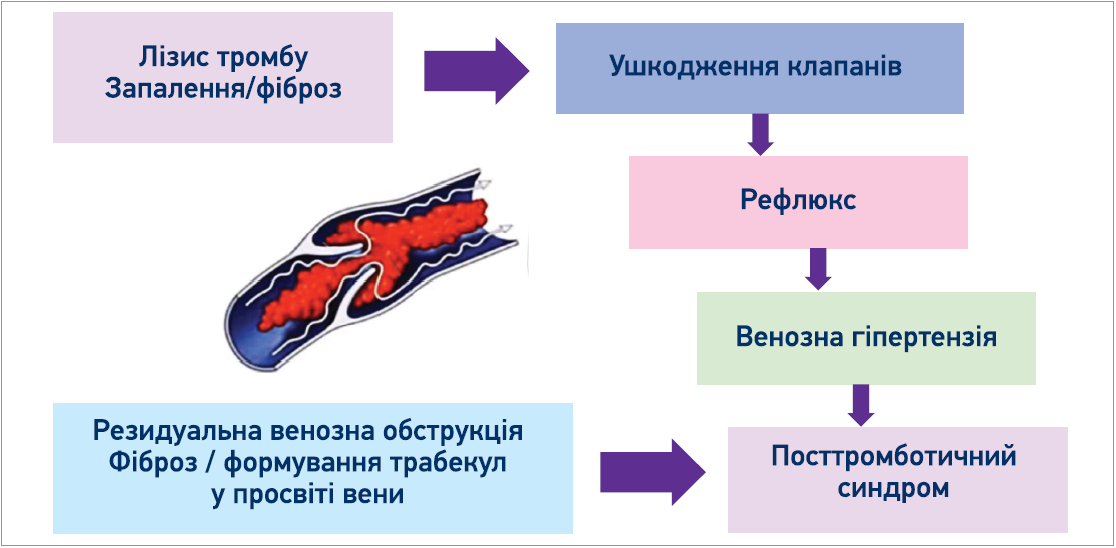
Іншим тяжким ускладненням варикозної хвороби є посттромбофлебітичний синдром (ПТФС), який також характеризується появою пігментації шкіри та трофічних виразок. Механізм формування цього патологічного стану пов’язаний, з одного боку, з безпосереднім руйнуванням клапанів глибоких вен унаслідок перенесеного тромбозу (зумовлює появу рефлюксу та венозної гіпертензії), з іншого боку, асоціюється з резидуальною венозною обструкцією (формування трабекул у просвіті вени) (рис. 2).
Рис. 2. Механізм формування ПТФС
Клінічний перебіг ПТФС складається із 3 послідовних фаз:
- період тромбозу глибоких вен (зворотний набряк);
- початок ПТФС (зворотний набряк, поява гіперпігментації та вен ектазій);
- ПТФС (незворотний набряк, ліподерматосклероз, формування виразок).
Остання фаза спостерігається в середньому через рік після початку розвитку синдрому.
Діагноз формулюється так: ПТФС, хронічна венозна недостатність СЕАР С6. Лікування складається з компресійної терапії та призначення веноактивних препаратів, що спричиняють поступове загоєння виразок і значне поліпшення стану пацієнта.
Наостанок спікер наголосив, що основними причинами хронічної венозної недостатності найчастіше є варикозна хвороба та ПТФС. Клінічний перебіг хронічних захворювань вен завжди прогресує (незалежно від причини). Схематично він відображається в класифікації СЕАР.
Унікальний неінвазивний метод діагностики хронічних захворювань вен – УЗД, оскільки з’являється можливість виявити сегменти вен з рефлюксом чи обструкціями, а також визначити подальшу лікувальну тактику. Також УЗД дозволяє оцінити стан глибоких вен і виключити тромбоз (дуже специфічний та чутливий метод), виявити тромбофлебіт, отже, можна отримати повну картину захворювання; саме тому це – золотий стандарт діагностики варикозної хвороби нижніх кінцівок.
Лікарям первинної ланки, котрі мають справу з такою патологією, слід пам’ятати, що сучасні малотравматичні методи лікування є ефективними та можуть бути проведені на будь-яких стадіях хронічної венозної недостатності; вони передбачають ендовенозні методи абляції у комбінації зі склеротерапією, компресійний трикотаж і веноактивні препарати. Зазначені методики лікування надають змогу отримати чудові результати з мінімальною травмою та значним покращенням якості життя хворих із хронічними захворюваннями вен. Саме тому в разі клінічних ознак хронічної венозної недостатності (особливо, якщо вони підтверджені за допомогою УЗД) слід якнайраніше скеровувати хворих до судинного хірурга для подальшого лікування.
Підготував Олександр Соловйов