18 червня, 2021
Підвищення дози низькомолекулярного гепарину у стаціонарних пацієнтів із COVID‑19: результати дослідження
Коронавірусна інфекція COVID‑19, викликана вірусом SARS-CoV‑2, швидко поширилася світом, спричинивши високу захворюваність і смертність. Оскільки тяжкі випадки інфекції супроводжуються гіперкоагуляцією, одним із актуальних заходів медичної допомоги має бути належна антикоагулянтна терапія. У статті представлено огляд результатів дослідження використання високих доз низькомолекулярного гепарину (НМГ) у стаціонарних пацієнтів із COVID‑19.
Ключові слова: коронавірус, COVID-19, венозна тромбоемболія, низькомолекулярні гепарини, антикоагулянтна терапія, еноксапарин.
Це обсерваційне когортне дослідження було проведене серед дорослих пацієнтів, котрих послідовно госпіталізували до клінічного центру в м. Мілані із приводу респіраторного захворювання на COVID‑19 з 9 березня по 7 квітня 2020 р. Через високі показники венозної тромбоемболії (ВТЕ) лікарі підвищили профілактичні дози еноксапарину із 40 мг на добу до 1 мг/кг двічі на добу у пацієнтів, які надійшли у відділення інтенсивної терапії (ВІТ), до 0,7 мг/кг двічі на добу – у відділеннях високоінтенсивної терапії та до 1 мг/кг на добу – у відділенні низькоінтенсивної терапії. Пацієнтів, яким було призначено високі дози еноксапарину, порівнювали з тими, хто отримував стандартну профілактичну дозу. Встановлено, що в когорті пацієнтів із COVID‑19, яким уводили високі дози еноксапарину, частота смертності та погіршення клінічного стану були нижчими на 60%, а частота ВТЕ – на 50%, ніж у групі осіб, які отримували стандартну антикоагулянтну профілактику. Однак у 3% досліджуваних, які отримували високі дози еноксапарину, реєстрували тяжкі кровотечі без летальних наслідків.
Нова пандемічна коронавірусна інфекція 2019 р. (COVID‑19), спричинена штамом коронавірусу, що викликає тяжкий гострий респіраторний синдром (SARS-CoV‑2), досягла Італії 21 лютого 2020 р. Перший випадок інфекції було діагностовано у жителя м. Кодоньо в північному регіоні Ломбардія, населення якого становить 16 тис. осіб. COVID‑19 швидко поширився в межах цього регіону, який постраждав найбільше: у ньому зареєстровано 27% інфікованих осіб та 53% смертей від усієї кількості випадків у країні (Odone et al., 2020). Дослідницька лікарня, розташована у центрі Мілану, стала клінічним осередком COVID‑19. Протягом перших кількох тижнів надзвичайної ситуації високий рівень смертності фіксували переважно у ВІТ та відділеннях високоінтенсивної терапії. Стан деяких пацієнтів із дихальною недостатністю швидко погіршувався, а частина з них стрімко помирала. За даними аутопсії ще одним клінічним станом, який часто призводив до смерті, була емболія легеневої артерії. Було встановлено зв’язок між значним підвищенням рівня D-димеру та несприятливим прогнозом захворювання (Poissy et al., 2020; Yao et al., 2020; Wichmann et al., 2020). Серед пацієнтів, госпіталізованих із COVID‑19, ВТЕ мала місце в осіб із певними факторами ризику, зокрема похилим віком, іммобілізацією, лікуванням в умовах ВІТ та попередніми тромботичними подіями, як і припускали автори цього дослідження. Крім того, їхній досвід засвідчив, що стандартних профілактичних доз НМГ, запропонованих Міжнародним товариством із тромбозу та гемостазу (Thachil et al., 2020), недостатньо для профілактики ВТЕ у пацієнтів із COVID‑19. Цю думку підтримало Італійське агентство з лікарських засобів (Agenzia Italiana del Farmaco, AIFA), яке заохочувало використання більш високих доз, близьких до тих, що застосовують при лікуванні гепаринами (Ciavarella et al., 2020).
Враховуючи неузгодженість терапевтичних настанов та недостатність знань у сфері коронавірусної інфекції, 26 березня 2020 р. у дослідницькій лікарні було прийнято колегіальне рішення збільшити стандартну профілактичну дозу НМГ (до 40 мг на добу, а у пацієнтів із ожирінням – до 60 мг) у всіх відділеннях лікарні. Також вирішено було застосовувати різні схеми лікування пацієнтів залежно від тяжкості їхньої інфекції, тобто враховувати, до якого відділення їх госпіталізували (ВІТ, відділення високо- або низькоінтенсивної терапії). Після цього автори вирішили порівняти смертність та клінічний перебіг захворювання у пацієнтів, які отримували високі дози НМГ, та в осіб, яким призначили профілактичну стандартну дозу. Ці групи також порівнювали за частотою ВТЕ та кількістю випадків кровотечі.
Матеріали та методи дослідження
До цього когортного дослідження були залучені всі пацієнти з COVID‑19, госпіталізовані з 9 березня по 7 квітня 2020 р. до відділення із трьома режимами терапії (два ВІТ, два відділення високоінтенсивної терапії та відділення низькоінтенсивної терапії), за якими спостерігали до 20 квітня 2020 р. Пацієнтам, яким були показані стандартні профілактичні дози, призначали еноксапарин 40 мг/добу, а особам з ожирінням – вищі дози, 60 мг/ добу. Починаючи з 26 березня 2020 р. профілактичні дози еноксапарину були змінені. Пацієнти у ВІТ отримували 1 мг/кг двічі на добу, пацієнти у відділенні високоінтенсивної терапії – 0,7 мг/кг двічі на добу, а пацієнти у відділенні низькоінтенсивної терапії – 1 мг/ кг на добу. Лікарям у відділенні низькоінтенсивної терапії порадили застосовувати Шкалу оцінювання органної недостатності (SOFA) (Vincent et al., 1998) у всіх пацієнтів при надходженні до лікарні та під час стаціонарного лікування, збільшуючи дозу еноксапарину до 0,7 мг/кг двічі на добу в осіб, які мали оцінку ≥6 балів або оцінку <6 та супутні фактори ризику венозного тромбозу, зокрема рак, ожиріння (індекс маси тіла >30 кг/м2) або перенесений венозний тромбоз.
Критеріями виключення були:
- непідтвердження у пацієнта COVID‑19 полімеразно-ланцюговою реакцією зі зворотною транскрипцією при дослідженні мазків із носа;
- низький рівень тромбоцитів (<50×109/л) та активна кровотеча;
- ниркова недостатність (кліренс креатиніну <30 мл/хв);
- непризначення антикоагулянтної профілактики або профілактика фондапаринуксом;
- наявність показань до тривалої пероральної антикоагулянтної терапії.
Дані всіх пацієнтів отримали з їх електронних медичних карток.
Кінцевими точками ефективності були: смертність у лікарні, смертність у поєднанні з клінічним погіршенням стану (тобто переведенням у відділення вищої інтенсивності) та появою ВТЕ у пацієнтів, які отримували високі або стандартні дози еноксапарину. Виникнення кровотечі було кінцевою точкою безпеки. Всі епізоди симптоматичної ВТЕ були об’єктивно підтверджені компресійною ультрасонографією (при тромбозі глибоких та поверхневих вен), КТ-ангіографією (при тромбоемболії легеневої артерії) та ехокардіографією (при внутрішньосерцевих тромбах). Компресійну ультрасонографію проводили в осіб із ознаками та симптомами, характерними для тромбозу вен, зокрема болем, набряком та почервонінням шкіри. КТ-ангіографію проводили у разі швидкого погіршення дихальної функції пацієнта або для контролю стану при тяжкій пневмонії. Ехокардіографію виконували на підставі клінічних показань, зокрема для визначення фракції викиду або діагностичного обстеження пацієнтів із захворюваннями серця в анамнезі чи підозрою на хворобу серця.
Кровотечу вважали тяжкою або клінічно значущою, але не тяжкою, відповідно до настанов Міжнародного товариства із тромбозу та гемостазу (Kaatz et al., 2015).
Спостереження за пацієнтами починали з моменту госпіталізації, якщо вони надійшли з 9 березня по 7 квітня 2020 р., або з 9 березня, якщо вони були госпіталізовані раніше й їх лікування закінчилося з настанням кінцевої точки, у разі виписки з лікарні або зміни антитромботичної терапії з будь-якої клінічної причини.
Результати
Пацієнти
Уся популяція пацієнтів, госпіталізованих із 9 березня по 7 квітня 2020 р., включала 460 осіб із COVID‑19. Після застосування критеріїв виключення у дослідженні залишились 278 пацієнтів, які підлягали спостереженню до 20 квітня 2020 р. Із них 127 осіб отримували високі дози еноксапарину (медіанна тривалість лікування – 6 днів), а 151 – стандартну профілактичну дозу (медіанна тривалість лікування – 10 днів). Сорок три пацієнти були госпіталізовані до ВІТ, 167 – до відділень високоінтенсивної терапії і 68 – до відділення низькоінтенсивної терапії. З 9 по 26 березня 2020 р. усім пацієнтам проводили профілактику стандартними дозами антикоагулянтів, а потім дозу збільшували із зазначених вище причин у відділеннях із трьома різними режимами лікування. Загальні характеристики, лабораторні показники та тип вентиляції у пацієнтів, яким уводили високі й стандартні дози еноксапарину, були зіставними.
Кінцеві точки
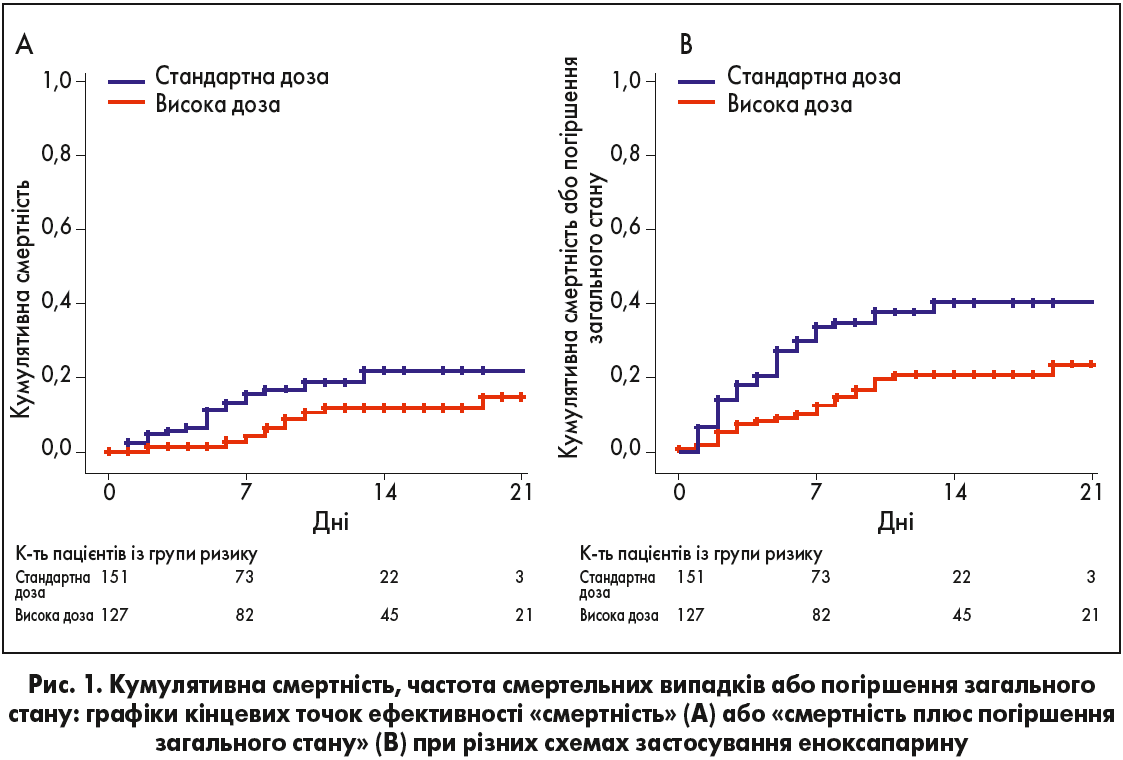
Показники кінцевих точок ефективності та безпеки наведені в таблиці. Протягом медіанного періоду спостереження, що становив 7 днів, у когорті, де вводили високі дози еноксапарину, 12 пацієнтів померли, а ще у 12 осіб погіршився загальний стан, натомість як у групі, якій було призначено стандартну профілактичну дозу, кількість таких осіб становила 21 та 29 відповідно. Кумулятивна смертність на 21-й день лікування та частота смертельних випадків у пацієнтів, які отримували високі дози еноксапарину, були нижчими, ніж у тих, хто отримував стандартну дозу: скориговане відношення ризику становило 0,36 (95% довірчий інтервал [ДІ] 0,18-0,76) (рис. 1А). Подібні результати отримані при поєднаному дослідженні частоти смертельних випадків і клінічного погіршення стану (скориговане відношення ризику становило 0,39 (95% ДІ 0,23-0,62) (рис. 1В).
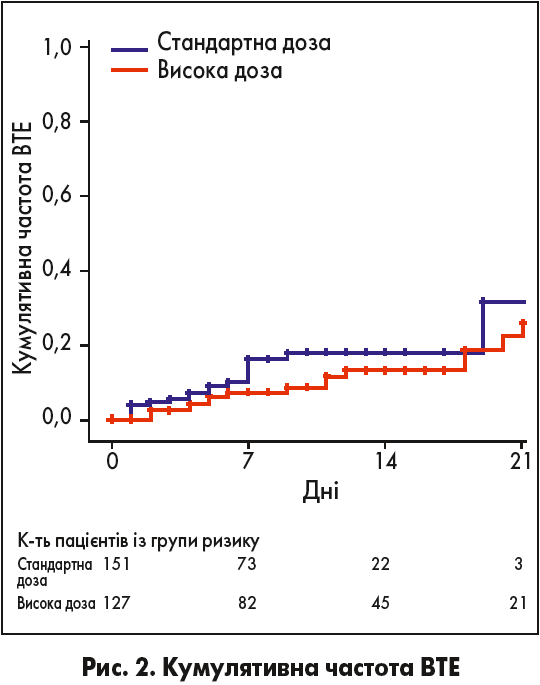
Частота ВТЕ була нижчою у пацієнтів, які отримували високі дози еноксапарину, скориговане відношення ризику становило 0,52 (95% ДІ 0,26-1,05) (рис. 2). Серед осіб, які отримували високі дози еноксапарину, в 11 виник проксимальний тромбоз глибоких вен (у п’яти випадках – катетер-асоційований), один дистальний тромбоз глибоких вен, дві емболії легень, два тромбози великої підшкірної вени, натомість як у пацієнтів, які отримували стандартну профілактичну дозу, діагностували 16 проксимальних тромбозів глибоких вен (у п’яти випадках – катетер-асоційованих), одну легеневу емболію, один внутрішньосерцевий тромб та два тромбози великої підшкірної вени. Жодна із шести легеневих емболій не закінчилась смертю пацієнта, одна була масивною, з ураженням стовбурів легеневих артерій, дві були множинними сегментарними (у ВІТ), а три – субсегментарними (одна у ВІТ і дві у відділеннях високоінтенсивної терапії). Жоден пацієнт у відділенні низькоінтенсивної терапії не мав ВТЕ. У чотирьох із 127 (3,1%) пацієнтів, які отримували високі дози еноксапарину, були тяжкі кровотечі, нелетальні, але такі, що потребували переливання еритроцитів.
Несприятливі події цього дослідження: сіднична гематома та гемоторакс у двох пацієнтів у ВІТ, гематома клубово-поперекового відділу та верхніх кінцівок у відділенні високоінтенсивної терапії. Усі випадки кровотеч, крім гемотораксу, були спонтанними. Жодної кровотечі не виявлено у відділенні низькоінтенсивної терапії, а також в осіб, які отримували стандартну профілактичну дозу еноксапарину.
За винятком 33 пацієнтів, яким застосовували обидві схеми профілактики, дослідники отримали подібні результати в основному аналізі (скориговане відношення ризиків 0,39 [95% ДІ 0,16-0,93] для смерті, 0,47 [95% ДІ 0,27-0,81] – для смерті та погіршення стану та 0,83 [95% ДІ 0,41-1,66] – для ВТЕ). Аналізи тих самих кінцевих точок на основі даних приймального відділення проведені у 37 пацієнтів, які потрапили до ВІТ, у 110 – відділення високоінтенсивної терапії та у 42 осіб – низькоінтенсивної терапії. Дві різні схеми застосування еноксапарину впливали на кінцеві точки смертності та клінічного погіршення стану лише у високоінтенсивних відділеннях, оскільки відношення ризику становило 0,45 (95% ДІ 0,23-0,89) (встановлено перевагу високих доз еноксапарину). У ВІТ високі дози, як правило, знижували частоту ВТЕ ефективніше, ніж стандартні (відношення ризиків 0,53; 95% ДІ 0,15-1,94), але не впливали на смертність. У відділенні низькоінтенсивної терапії не виявлено переваг від застосування високих доз еноксапарину (за кінцевими точками ефективності). Три тяжких кровотечі зареєстровано у приймальному відділенні, дві – у ВІТ (сіднична гематома та гемоторакс) та одну – у відділенні високоінтенсивної терапії (гематома верхньої кінцівки).
Обговорення
У цьому обсерваційному когортному дослідженні, до якого було залучено всіх пацієнтів із COVID‑19, госпіталізованих протягом місяця до відділень із трьома різними режимами терапії одного клінічного центру, встановлено, що у пацієнтів, яким призначалися високі дози еноксапарину, була нижча частота смертності та клінічного погіршення стану, ніж в осіб, що отримували стандартну профілактичну дозу. При цьому враховували тяжкість перебігу захворювання та інтенсивність лікування. Частота смертності та клінічного погіршення стану знизилася на 60%, а ВТЕ – на 50%. Однак у невеликої частки (3,1%) пацієнтів, госпіталізованих до ВІТ або відділення високоінтенсивної терапії, які отримували високі дози еноксапарину, виникла тяжка кровотеча. Коли автори дослідження проаналізували дані пацієнтів на основі показників приймального відділення та виконали стратифікаційний аналіз за інтенсивністю допомоги, вони також виявили, що у високоінтенсивних відділеннях високі дози еноксапарину знижували частоту смерті та погіршення стану, натомість як у ВІТ – усього лише запобігали ВТЕ.
Незважаючи на те що достовірно встановлено зв’язок між високим рівнем смертності осіб із COVID‑19 та підвищеним ризиком розвитку ВТЕ (Klok et al., 2020; Helms et al., 2020; Middeldorp et al., 2020; Marietta et al., 2020; Giorgi-Pierfranceschi et al., 2020), наразі мало відомостей про вплив антитромботичної профілактики на клінічний прогноз у пацієнтів із COVID‑19. У Китаї виявлено різницю між смертністю на 28-й день серед осіб, які отримували/не отримували гепарин. Дослідження проводили у пацієнтів із сепсис-індукованою коагулопатією (SIC) або шестикратним підвищенням рівня D-димеру (Tang et al., 2020). Залишається встановити, чи можна екстраполювати ці результати на європеоїдні популяції, у яких рідко виникає дисемінована внутрішньосудинна коагуляція (Lodigiani et al., 2020; Fogarty et al., 2020). Різниця у смертності між пацієнтами, яким проводили антитромботичну профілактику терапевтичними дозами, та тими, хто не отримував антитромботичних препаратів, була зареєстрована лише в осіб, які перебували на інвазивній штучній вентиляції легень (ШВЛ) – 29% проти 63%. Частота тяжких кровотеч у них становила 3%, подібно до досліджуваних, яким вводили високі дози еноксапарину (Paranjpe et al., 2020). Цей показник зіставний або навіть нижчий від показника, зареєстрованого у пацієнтів у дуже тяжкому стані, які підлягали стандартній антикоагулянтній профілактиці (Group PIftCCCT, the A, New Zealand Intensive Care Society Clinical Trials G, 2011). Хоча безпеку високих доз НМГ ще необхідно оцінити у рандомізованих контрольованих дослідженнях, низька частота зареєстрованих кровотеч може бути зумовлена гіперкоагуляцією, характерною для пацієнтів із тяжким перебігом COVID‑19 (Coccheri, 2020; Peyvandi et al., 2020).
У цьому обсерваційному дослідженні порівнювали стандартну антикоагулянтну профілактику із призначенням еноксапарину у високих дозах, які зіставляли з попереднім негативним клінічним досвідом. Основне обмеження дослідження: застосовувані схеми дозування не розподілялись випадково між послідовно госпіталізованими особами, навіть незважаючи на те, що вихідні характеристики пацієнтів у групах, які отримували стандартну антикоагулянтну профілактику або високі дози еноксапарину, були зіставними. Отже, отримані результати слід сприймати як дані для майбутнього рандомізованого клінічного дослідження.
Потрібно також розглянути інші обмеження. По-перше, критерії відбору призвели до виключення близько 40% пацієнтів із цілої когорти, що унеможливило генералізацію отриманих результатів. Водночас таке виключення зменшило ймовірність появи незрозумілих факторів. По-друге, частота летальних випадків внаслідок легеневої емболії залишається невідомою, оскільки розтини не виконували. Іншим обмеженням є те, що дослідження, виконані у приймальному відділенні, є менш надійними, ніж основні аналізи, через невелику кількість досліджуваних випадків. На висновки авторів могли вплинути інші невраховані фактори, які неможливо було виявити або які не реєстрували, наприклад набуття досвіду лікування пацієнтів із COVID‑19 та зміна фармакологічних схем лікування. Однак усі пацієнти, які потребували дихальної підтримки, отримували неінвазивну ШВЛ або оротрахеальну інтубацію за показаннями.
Отже, незважаючи на обмеження цього нерандомізованого дослідження, доведено, що пацієнти із COVID‑19, яким уводили високі дози еноксапарину з урахуванням тяжкості їхнього клінічного стану, мали приблизно на 50-60% нижчі показники смертності, клінічного погіршення та ВТЕ, ніж особи, яких лікували стандартними дозами. Особливу увагу слід приділяти пацієнтам у дуже тяжкому стані, госпіталізованим до відділення інтенсивної або високоінтенсивної терапії, у яких можуть виникати загрозливі для життя кровотечі. Щоб встановити оптимальну профілактичну дозу еноксапарину у пацієнтів із COVID‑19, необхідні подальші рандомізовані клінічні випробування.
Підготувала Анна Сакалош
За матеріалами: Martinelli I., Ciavarella A., Abbattista M. et al. Increasing dosages of low-molecular-weight heparin in hospitalized patients with COVID‑19. Intern Emerg Med (2021).
https://doi.org/10.1007/s11739-020-02585-9.
Запис вебінару COVID-19 ТА ВЕНОЗНИЙ ТРОМБОЕМБОЛІЗМ: АКТУАЛЬНІ ПИТАННЯ СЬОГОДЕННЯ можна переглянути тут: https://hippocrates.org.ua/ua/webinars/216