27 грудня, 2021
Гіалуронова кислота у формі ізотонічної офтальмологічної мазі
Хвороба сухого ока (ХСО), або сухий кератокон’юнктивіт, є дуже поширеним патологічним станом, який несприятливо впливає на якість життя. За визначенням провідного консенсусу з цього питання TFOW DEWS II, ХСО – це багатофакторне захворювання поверхні ока (ПО), що характеризується втратою гомеостазу слізної плівки (СП) і супроводжується симптомами з боку ока, в яких етіологічну роль відіграють нестабільність і гіперосмолярність СП, запалення й ушкодження ПО та нейросенсорні аномалії (Craig J.P. et al., 2017).
 Як провідна причина звернення пацієнтів до офтальмолога, ХСО є значним тягарем для системи охорони здоров’я. Хоча в більшості пацієнтів захворювання є помірно тяжким, у найтяжчих випадках можуть розвиватися виразки рогівки й утворюватися шрами кон’юнктиви. Слід також зауважити, що перебіг ХСО утруднює носіння контактних лінз і погіршує прогноз рефракційних лазерних хірургічних втручань (Findlay Q., Reid K., 2018).
Як провідна причина звернення пацієнтів до офтальмолога, ХСО є значним тягарем для системи охорони здоров’я. Хоча в більшості пацієнтів захворювання є помірно тяжким, у найтяжчих випадках можуть розвиватися виразки рогівки й утворюватися шрами кон’юнктиви. Слід також зауважити, що перебіг ХСО утруднює носіння контактних лінз і погіршує прогноз рефракційних лазерних хірургічних втручань (Findlay Q., Reid K., 2018).
Існує два основні типи ХСО: вододефіцитний і асоційований із підвищеним випаровуванням. Ці типи можуть співіснувати в одного пацієнта (Lemp M. A. et al., 2012). Вододефіцитний тип становить близько 10% усіх випадків ХСО та є наслідком зменшення продукції водянистої вологи слізними залозами; його поділяють на асоційований і неасоційований із хворобою Шегрена підтипи. Своєю чергою, асоційований із підвищеним випаровуванням (евапоративний) підтип становить у межах 85% усіх випадків і виникає при нестачі ліпідного шару СП. Причиною евапоративного підтипу є дисфункція мейбомієвих залоз (Findlay Q., Reid K., 2018).
Головними чинниками ризику ХСО є жіноча стать, похилий вік, блефарит і хвороби мейбомієвих залоз, лагофтальм, зменшена частота кліпання (при тривалій роботі за комп’ютером чи іншому зоровому навантаженні, хворобі Паркінсона), автоімунні хвороби (офтальмологічні та системні), дефіцит вітаміну А й ω3-поліненасичених жирних кислот, гепатит С, хвороби щитоподібної залози, прийом певних медикаментів (антигіпертензивних і антигістамінних засобів, антидепресантів), хімічні ушкодження ока, тривале перебування в умовах низької вологості внаслідок кондиціонування та нагрівання повітря.
Цілями лікування ХСО виступають зменшення вираженості симптоматики захворювання та запобігання потенційному пошкодженню ПО. Передусім із цією метою потрібно модифікувати середовище та спосіб життя: підвищити вологість повітря в приміщеннях, зменшити тривалість користування комп’ютером, запровадити перерви при тривалому візуальному навантаженні, свідомо збільшити частоту кліпання. Також широко застосовують офтальмологічні лубриканти, бажано безконсервантні, у формі крапель, гелю або мазі (Findlay Q., Reid K., 2018).
Важливим компонентом ХСО, який часто уникає уваги офтальмологів і, відповідно, належного лікування, є нічний евапоративний стрес (НЕС). Зазвичай симптоми ХСО виникають наприкінці робочого дня після тривалих зорових навантажень, але за наявності НЕС пацієнти вже зранку прокидаються з вираженим відчуттям сухості очей (Periman L. M., 2019).
D. R. Korb і співавт. (2017) проаналізували функцію повік 46 пацієнтів із верифікованою ХСО та 50 безсимптомних осіб і виявили, що закриття повік було повноцінним лише у 20% пацієнтів групи ХСО (в групі безсимптомних осіб цей показник становив 80%). Натомість у 18% хворих на ХСО спостерігалося порушення закриття повік 1 ступеня, у 36% – 2 ступеня й у 25% – 3 ступеня (в групі безсимптомних осіб ці показники становили 6, 6 і 8% відповідно). Автори дійшли висновку, що дисфункція повік учетверо частіше трапляється при ХСО, ніж у безсимптомній популяції. Неповноцінне закриття повіки спричиняє хронічний НЕС і може бути вагомим чинником висушування ПО, що підтверджується тісною кореляцією дисфункції повік і тяжкості ХСО. У зв’язку з цим офтальмологам варто зайняти проактивну позицію стосовно виявлення й усунення НЕС. Це може допомогти зменшити вираженість симптоматики ХСО та покращити якість життя пацієнтів.
На тяжкість НЕС впливає низка зовнішніх і внутрішніх чинників. До внутрішніх належать переважно біомеханічні порушення: неповне закриття повік уночі, поза під час сну, синдром гнучкої повіки, а до зовнішніх – прийом певних медикаментів, алергічна відповідь на кліщів домашнього пилу, безпосередній контакт із турбулентним потоком повітря з вентиляторів і кондиціонерів. Зазвичай лікарі приділяють увагу лише зовнішнім чинникам, рекомендуючи уникати впливу кондиціонерів, алергенів і медикаментів, які спричиняють висушування ПО, натомість внутрішні чинники залишаються поза увагою.
У сучасній офтальмології піонерами дослідження нічного лагофтальму – неповного закриття повік під час сну – стали J. K. Katz і H. Kaufman, які ще в 1977 р. назвали відкриття рогівки під час сну частою причиною хронічного кератиту. Існує три основні групи причин лагофтальму: проптоз із надмірним відкриттям ПО, недостатність повік (укорочена тарзальна висота чи зниження тонусу повіки) й ідіопатичні причини (Latkany R. L. et al., 2006). Деякі із синдромів, асоційовані з нічним лагофтальмом, є очевидними для клініциста, як-от хвороби щитоподібної залози або рубці повік, які перешкоджають їх повноцінному закриттю, але інші можуть бути складними для діагностики. У деяких пацієнтів вії приховують щілину між повіками, утруднюючи виявлення лагофтальму (Kabat A. G., Sowka J. W., 2012).
Для визначення функцій повіки запропоновано застосовувати тест Корба-Блекі. Тест проводиться в затемненій кімнаті й передбачає розташування джерела світла (трансілюмінатора) на тарзальній пластинці верхньої повіки закритого ока та скерування світла в напрямку інтерпальпебральної щілини. Якщо світло проникає між повіками, результат тесту вважається позитивним. Що більше світла проникає, то вираженішими є порушення закривальної функції повіки та НЕС (Korb D., Blackie C., 2013).
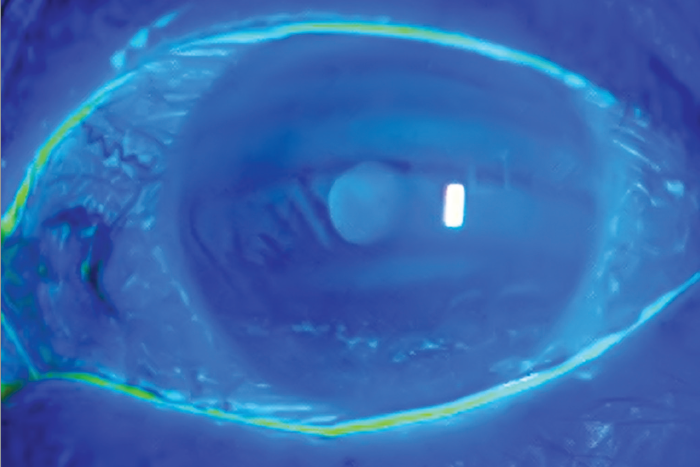
L. M. Periman (2019) пропонує зробити цей простий, інформативний і швидкий у виконанні тест частиною стандартного офтальмологічного обстеження. Тест можна доповнювати фарбуванням рогівки флуоресцеїном і лісаміновим зеленим. Якщо забарвлення флуоресцеїном є особливо вираженим у нижній третині рогівки, то в пацієнта, ймовірно, відзначається неповне кліпання чи інша дисфункція повік. Профарбовування кон’юнктиви лісаміновим зеленим також дає змогу виявити ранні ознаки ХСО (Barnett M., 2019). Відкриті внаслідок нічного лагофтальму ділянки рогівки вранці мають вигляд ліній або поясків точкового епітеліального кератиту (рис. 1) (Takanashi A. et al., 2020).
Рис. 1. Мікрофотографія ока з виконаним забарвленням рогівки. Пацієнтка 65 років, скаржиться на відчуття подразнення ока зранку
Обстежуючи пацієнта з ХСО, варто запитати його про таке:
1) як перебігають ваші симптоми: ви відчуваєте сухість зранку з поступовим покращенням протягом дня чи, навпаки, прокидаєтеся без жодних скарг, а протягом дня сухість наростає?
2) чи розташовані над вашим ліжком виходи вентиляції або вентилятор?
3) чи ніхто не помічав, що ви спите з привідкритими очима?
Якщо пацієнт відповів «так» на ці запитання, слід задуматися про неповноцінне закриття повіки та НЕС (Kabat A. G., Sowka J. W., 2012).
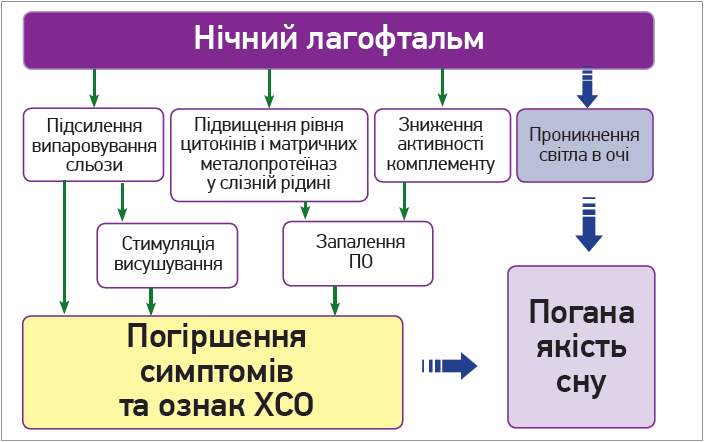
Нічний лагофтальм чинить несприятливий вплив не лише на перебіг ХСО, а й на якість сну та життя загалом (рис. 2) (Takanashi A. et al., 2020).
Рис. 2. Несприятливі наслідки нічного лагофтальму
При виявленні дисфункцій повіки навіть безсимптомним пацієнтам варто розпочати модифікацію способу життя та застосування офтальмологічних лубрикантів для уникнення розвитку ХСО надалі. Оптимальним стартовим лікуванням ХСО, спричиненої НЕС, є використання лубрикантів у формі мазей, які наносять під повіку безпосередньо перед сном, у поєднанні із застосуванням зволожувальних сльозозамінників протягом дня.
Одним із найвідоміших зволожувальних засобів є гіалуронова кислота (ГК) та її похідні (гіалуронат натрію, ГН). ГК – природний біополімер із високою молекулярною масою, що містить численні гідрофільні функціональні групи, здатні зв’язувати воду. Важливо, що ГК та ГН є абсолютно біосумісними для людини молекулами, оскільки їм притаманний високий ступінь структурної гомологічності з ендогенними сполуками (Chang W.-H. et al., 2021). Так, у дослідженні R. Beck і співавт. (2019) краплі на основі ГК переносилися пацієнтами з ХСО краще, ніж краплі на основі аутологічної сироватки. При розчиненні у водній фазі молекули ГК та ГН «набрякають», накопичуючи воду, а їхні ланцюги переплутуються, формуючи віскоеластичний гель (Chang W.-H. et al., 2021). ГН – це напівсинтетична молекула, яку відрізняє від самої ГК значно менший розмір. Мукоадгезивні властивості ГН дозволяють цій молекулі протягом тривалого часу утримуватися на ПО, зв’язуючи й утримуючи воду для оптимального зволоження (Kathuria A. et al., 2021).
ГН та ГК мають доведену клінічну ефективність у лікуванні ХСО. У систематичному огляді та метааналізі B. C. Ang і співавт. (2017) було проведено порівняння сльозозамінників на основі ГК зі сльозозамінниками іншої природи. Автори проаналізували всі опубліковані результати клінічних досліджень, включені в бази даних PubMed, Cochrane Central Register of Controlled Trials та Scopus від їх заснування до 2016 р., і виявили, що більшість із них демонструють перевагу ГК‑вмісних засобів над іншими у зменшенні забарвлення рогівки та вираженості симптомів ХСО. Штучні сльози на основі ГК також показали достовірну перевагу за тестом Ширмера. Застосування ГН у дітей із ХСО на тлі алергічних захворювань забезпечує збільшення часу розриву СП та покращення стану переднього відрізка ока (Vasilyeva L. et al., 2021).
Дослідження in vitro показали, що ГН сприяє міграції та проліферації епітеліальних клітин рогівки, забезпечуючи загоєння дефектів, а також має протизапальну й антиоксидантну дію (Rah M., 2011; Gomes J. A. et al., 2004; Sugiyama T. et al., 1991). ГН сприяє регенерації рогівки після механічних поверхневих ушкоджень абразивного характеру, вже на 7-й день зменшуючи площу дефекту з 9,83±8,50 до 0,02±0,06 мм2 (Lin T., Gong L., 2014). В експериментальному дослідженні на моделі діабету в мишей топічне застосування ГН сприяло не лише відновленню рогівки та покращенню її чутливості, а й збільшенню щільності волокон рогівкового нерва та кількості келихоподібних клітин кон’юнктиви (Di G. et al., 2017). Таким чином, ГН – це не лише зволожувальний, а й антиоксидантний, регенерувальний, протизапальний та нейропротекторний засіб.
Краплі та мазь на основі ГН представлені, зокрема, лінійкою засобів Гілайс®, яка включає розчин Гілайс® і мазь Гілайс® Кеа. Гілайс® – це 0,4% офтальмологічний розчин ГН високої молекулярної маси. Завдяки мукоміметичним, мукоадгезивним і в’язкопружним властивостіям ГН Гілайс® покращує стабільність СП і забезпечує комфорт ПО, сприяє усуненню подразнення, відчуття сухості, печіння та стороннього тіла в очах через вплив навколишнього середовища, а саме вітру, сонця, сухого повітря, солоної води, диму, занадто яскравого світла, кондиціонованого повітря, опалення, тривалої роботи за комп’ютером або в разі хірургічної операції на очах, кон’юнктивіту чи частого або тривалого користування контактними лінзами. Флакон Гілайс® обладнано інноваційним патентованим багатодозовим офтальмологічним дозатором натискного типу (OSD), який захищає розчин від потенційного потрапляння шкідливих бактерій. Завдяки цьому розчин залишається стерильним протягом 120 днів після першого використання.
Своєю чергою, Гілайс® Кеа являє собою стерильну офтальмологічну ізотонічну мазь із 0,4% ГН. Цей медичний виріб допомагає підтримувати зволоженість і захищати ПО за рахунок створення захисної плівки. Туба Гілайс® Кеа містить 5 г стерильної офтальмологічної ізотонічної мазі, у складі якої міститься ГН, натрію хлорид, олія вазелінова, вазелін, калію фосфат одноосновний, калію сорбат, динатрію фосфат, ланоліновий спирт, вода і гідроксиметилгліцинат. В’язка структура мазі Гілайс® Кеа забезпечує тривале утримання на ПО та зволоження й захисну дію навіть під час сну. Важливою характеристикою мазі Гілайс® Кеа є її ізотонічність, яка дозволяє зменшити притаманний ХСО гіперосмолярний склад сльози (Daull P. et al., 2020).
Мазь Гілайс® Кеа призначена для полегшення ХСО ока під час сну та симптомів лагофтальму. Її склад забезпечує утримання на ПО, а ГН утворює захисну плівку на поверхні рогівки, що забезпечує захист і зволоження. ГН складається з вуглеводневих ланцюгів, які розподіляються поверхнею рогівки й утворюють структуру, здатну захоплювати молекули води. Завдяки цій властивості мазь зволожує та захищає ПО.
Гілайс® Кеа покращує зволоження та змащення ПО в разі сухості, відчуття печіння чи втоми очей, які спричинені, наприклад, тривалим переглядом телевізора чи тривалим впливом відеодисплея або повітря, що надходить від систем опалення та кондиціонерів. Гілайс® Кеа захищає поверхню рогівки й уповільнює випаровування СП у пацієнтів, які страждають на нічний лагофтальмом, полегшуючи такі типові симптоми, як сухість, відчуття печіння, відчуття стороннього тіла в оці.
Отже, нічний лагофтальм і НЕС є вагомими чинниками розвитку ХСО, яким приділяється недостатньо уваги. Впровадження в клінічну практику лікаря-офтальмолога проактивного виявлення неповноцінного закриття повіки та відповідних профілактичних методів ХСО може покращити якість життя пацієнтів, що страждають на сухість очей. Для профілактики та лікування ХСО в цьому випадку доцільно застосовувати на ніч лубрикантні мазі (Гілайс® Кеа), а протягом дня – штучні сльози (Гілайс®). Більша в’язкість мазей порівняно з краплями дає змогу довше утримуватися на ПО й, відповідно, чинити більш потужний і пролонгований ефект.
Медична газета «Здоров’я України 21 сторіччя» № 22 (515), 2021 р.