27 грудня, 2021
Рефракційний пленер: вибрані доповіді
У ході науково-практичної конференції з міжнародною участю «Рефракційний пленер» (28-30 жовтня) було представлено доповіді щодо найактуальніших тем сучасної офтальмології. Наукова програма заходу включала секційні та пленарні засідання, сателітні симпозіуми, секцію «живої хірургії». Конференція відбулася в змішаному (офлайн та онлайн) форматі з дотриманням вимог щодо санітарних норм під час пандемії COVID‑19. У роботі заходу взяли участь близько 2000 вітчизняних і зарубіжних фахівців.
Професор кафедри офтальмології Національного інституту охорони здоров’я України ім. П. Л. Шупика (м. Київ), доктор медичних наук Ірина Василівна Шаргородська представила доповідь на тему «Та чи була атрофія диска зорового нерва?» й охарактеризувала деякі аспекти оптичної когерентної томографії (ОКТ).
У щоденній клінічній практиці офтальмолога дуже часто трапляються пацієнти з підозрою на глаукому й атрофію диска зорового нерва (ДЗН). Відповідно до настанови з термінології Європейського товариства глаукоми, глаукома – це насамперед хронічна прогресивна оптична нейропатія, що характеризується екскавацією ДЗН і відповідним зниженням світлочутливості сітківки, а не просто захворювання, що пов’язане з підвищенням внутрішньоочного тиску (ВОТ) і порушенням відтоку водянистої вологи.
Важливим методом діагностики атрофії ДЗН виступає ОКТ. Можливості сучасних томографів значно перевищують такі томографів старих поколінь. Наприклад, оптичні когерентні томографи Swept-Source забезпечують точне 3D‑зображення скловидного тіла, сітківки та хоріоідеї за рахунок великої довжини хвилі (1050 нм), високої швидкості сканування (100 тис. А‑сканів на секунду), задньої та передньої візуалізації, автоматичного виявлення шарів сітківки та їх реконструкції. Swept-Source дає можливість обстежувати навіть очі з порушенням прозорості заломлювальних середовищ.
У деяких клінічних ситуаціях питань у лікаря не виникає, як-от у разі виявлення повної атрофії нейроретинального пояска чи епіретинального фіброзу. Однак існують і складні пацієнти, в яких діагноз атрофії ДЗН є сумнівним, як у наведених нижче клінічних випадках.
Клінічний випадок 1
Пацієнтка А., 41 рік. В анамнезі – проникне поранення рогівки. Наразі скарги на зниження гостроти зору та туман перед правим оком. Vis OD = 0,1/0,7 sph – 3,75 cyl + 1,75 ax 120°, Vis OS = 0,09/0,9 sph – 2,5 cyl + 1,25 ax 65°. ВОТ у правому оці – 18 мм рт. ст., ВОТ у лівому оці – 13 мм рт. ст. ОКТ показала, що ДЗН неушкоджений, але відзначається початкова стадія ламелярного розриву. Найімовірніше, саме цей розрив став причиною зниження зорової функції.
Клінічний випадок 2
Пацієнтка К., 32 роки. На момент огляду соматично здорова, проте скаржиться на те, що лікарі при попередніх оглядах пропустили в неї атрофію ДЗН. Vis OD = 0,16/0,5 sph + 0,75 cyl – 2,0 ax 20°, Vis OS = 0,16/0,5 sph + 0,75 cyl – 2,5 ax 165°. ВОТ у правому оці – 11 мм рт. ст., ВОТ у лівому оці – 12 мм рт. ст. У ході фундоскопії було виявлено абсолютно інтактні зорові нерви обох очей. При ОКТ також не було виявлено змін ані в парамакулярному, ані в гангліонарному шарі. ДЗН мав великі розміри та симетричні екскавації, але чи є атрофія? При периметрії обох очей за Hymphrey було виявлено невеликі зміни. Наступними обстеженнями стали біометрія та рефрактометрія. Остання дала змогу діагностувати гіперметропію середнього ступеня тяжкості та високий ступінь астигматизму. Далі оцінили викликані зорові потенціали (реверсивний шаховий патерн) і виконали колбочкову та паличкову електроретинографію. Ці обстеження дали абсолютно нормальні результати. Висновок електроретинографії був таким: ознак демієлінізувального й аксонального уражень зорових нервів, хіазми та постхіазмальних зорових шляхів не виявлено; функціональна активність нейроепітелію сітківки – колбочок, біполярних нейронів і гангліонарних нейронів сітківки – в межах вікової норми. Отже, для точного встановлення чи виключення діагнозу атрофії ДЗН потрібне комплексне обстеження з використанням багатьох офтальмодіагностичних методів. Тимчасова скотома, виявлена в цієї пацієнтки, пов’язана з рефракційною проблемою та частковою амбліопією.
Клінічний випадок 3
Пацієнтка Н., 55 років. Глаукому діагностовано 5 років тому, 2 рази проведено лазерну трабекулопластику на обох очах. Застосовує топічні аналоги простагландинів, консервантовмісні краплі. Наразі скаржиться на почервоніння ока. Vis OD = 0,16/0,7 sph – 6,5 cyl – 0,75 ax 50°, Vis OS = 0,09/0,8 sph – 6,75 cyl – 1,25 ax 120°. ВОТ у правому оці – 13 мм рт. ст., ВОТ у лівому оці – 14 мм рт. ст. При фундоскопії й ОКТ було відзначено лише зміни профілю перикапілярної зони, асоційовані з міопією. Периметрія виявила зміни полів зору, але була виконана без корекції міопії, тому повністю покладатися на цей результат не можна. При периметрії з корекцією показники були абсолютно нормальними. Хворій скасували гіпотензивну терапію, й навіть за її відсутності ВОТ зберігався в межах 14-15 мм рт. ст.
Клінічний випадок 4
Пацієнт А., 68 років. Переніс операцію з приводу катаракти на обох очах 2 міс тому. Скарги на відсутність чіткості та туман перед очима. На думку пацієнта, оперативне втручання було проведено неправильно або неякісно, тому він звернувся до лікаря з проханням встановити, чим саме спричинені його скарги. Vis OD = 0,6/0,8 sph – 0,5 cyl – 0,5 ax 10°, Vis OS = 0,5/0,7 sph – 1,25 cyl – 0,25 ax 180°. ВОТ у правому оці – 18 мм рт. ст., ВОТ у лівому оці – 17 мм рт. ст. При ОКТ було виявлено асиметрію якісних і кількісних характеристик нейроретинального пояска.
Далі оцінили товщину гангліонарного комплексу. Це обстеження виконується за результатами сканування перипапілярної зони діаметром 3-4 мм навколо ДЗН і дає змогу виявити раннє глаукомне пошкодження зорового нерва та контролювати товщину нервових волокон у динаміці. Кількісна оцінка гангліонарного комплексу в перипапілярній і парамакулярній ділянках є одним із найінформативніших методів дослідження парамакулярного гангліонарного шару та перипапілярного шару нервових волокон сітківки в темпоральному секторі. За даними літератури, порушення в гангліонарному комплексі випереджають не лише зміни в ДЗН, а й периметричні зміни.
Крім того, було проведено ОКТ‑ангіографію, в ході якої виявили зміни карт щільності мікроциркуляторного русла в поверхневому сплетенні судин макули та зниження швидкості кровоплину. Останнє корелювало зі зниженням показників щільності гангліонарних клітин і змінами результатів статичної периметрії. За результатами обстежень лікарі дійшли висновку, що зниження якості зору в пацієнта пов’язане з глаукомними змінами, а не з невдало проведеним оперативним втручанням.
Клінічний випадок 5
Пацієнт М., 64 роки, страждає на глаукому. Vis OD = 0,16/0,4 sph – 1,5 cyl – 0,25 ax 40°, Vis OS = 0,1/0,3 sph – 0,75 cyl – 0,5 ax 160°. ВОТ у правому оці – 15 мм рт. ст., ВОТ у лівому оці – 16 мм рт. ст. При ОКТ було виявлено асиметрію ДЗН, а при периметрії – зміни полів зору з тенденцією до верхньої геміанопсії обох очей. У таких випадках потрібно ретельно збирати анамнез і проводити комплексне офтальмологічне обстеження, оскільки глаукома може бути й вторинною.
При використанні сучасних методів об’єктивної оцінки ДЗН потрібно враховувати якість зображення, наявну базу даних, клінічні дані (швидкість виконання замірів, чинники ризику, зміни поля зору тощо). ДЗН притаманна висока варіабельність, тому для більшої точності й інформативності варто поєднувати кілька видів досліджень, а також порівнювати поточні результати з попередніми.
Поточне лікування глаукоми залежить від здатності оцінювати результати лікування та виявляти погіршення й нестабільність стану. Контрольні обстеження, що слід виконувати раз на 6-8 міс, схожі з початковим обстеженням і мають включати збір анамнезу та діагностичні дослідження. При зборі анамнезу потрібно дізнатися про зміни в загальному стані здоров’я та поточній фармакотерапії, оцінити складність режиму інстиляції протиглаукомних препаратів та інші можливі перешкоди оптимальному лікуванню. Обстеження має включати оцінку зміни гостроти зору або рефракції, визначення ВОТ, пошук нових патологій переднього сегмента ока та змін у анатомії кута ока, зоровому нерві й полях зору.
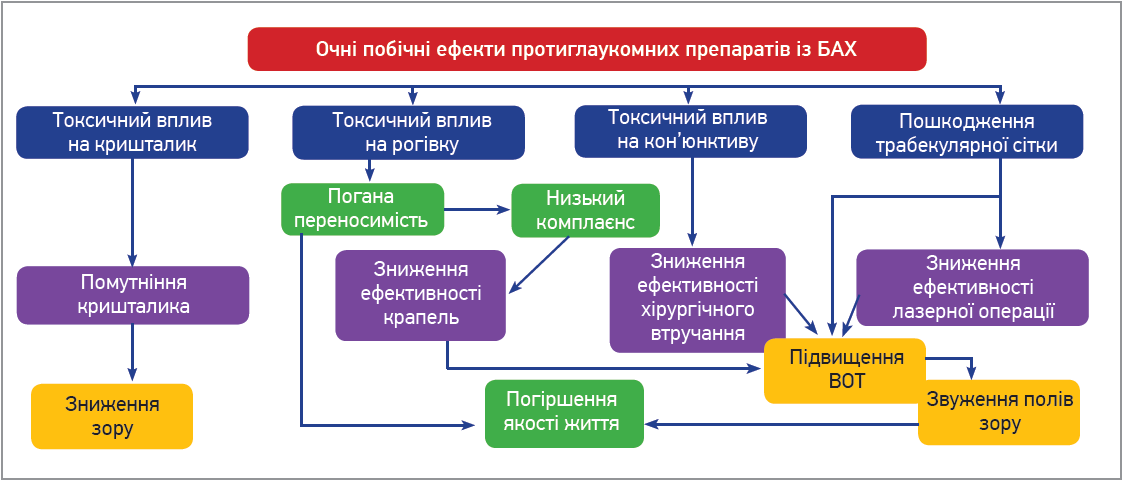
Для лікування, відповідно до сучасних рекомендацій, слід обирати безконсервантні препарати (передусім без бензалконію хлориду – БАХ, який є найпоширенішим консервантом у протиглаукомних засобах). Встановлено, що БАХ може спричиняти побічні ефекти та негативно впливати на перебіг глаукоми. Побічними ефектами протиглаукомних препаратів, які містять БАХ, можуть бути токсичний вплив на кришталик, рогівку та кон’юнктиву, а також ушкодження трабекулярної сітки. Ці небажані явища знижують прихильність пацієнта до лікування, перешкоджаючи йому досягти нормальних показників ВОТ, а також істотно знижують якість життя (рис. 1).
Рис. 1. Очні побічні ефекти протиглаукомних препаратів із БАХ
На фармацевтичному ринку України представлена лінійка безконсервантних протиглаукомних препаратів компанії «Польфарма» (Польща), яка включає Бімікан Еко (біматопрост 0,3 мг/мл), Бриглау Еко (бримонідин 2 мг/мл) і Дорзоптик Комбі Еко (дорзоламід/тимолол 20/5 мг/мл). Перевагою Бімікану Еко є дуже висока ефективність у контролі ВОТ, Бриглау Еко – додаткова нейропротекція, а Дорзоптику Комбі Еко – здатність покращувати очну гемодинаміку. Усі препарати цієї безконсервантної лінійки дають змогу підвищити прихильність пацієнтів до терапії глаукоми за рахунок мінімізації очних побічних ефектів.
Доповідь професора кафедри офтальмології Національного університету охорони здоров’я України ім. П. Л. Шупика, доктора медичних наук Оксани Василівни Петренко мала назву «Міждисциплінарний підхід. Офтальмологи. Дерматоонкологи. Морфологи» та стосувалася хірургічних втручань на повіках.
Закриття дефектів повік і періорбітальної ділянки – важлива складова офтальмопластичної хірургії. Такі дефекти виникають переважно внаслідок травм або при видаленні новоутворень. Відновлення функції повік безпосередньо залежить від адекватного відновлення їхньої цілісності з урахуванням анатомічних особливостей будови. Велику роль відіграє злагоджена робота мультидисциплінарної команди офтальмологів, дерматоонкологів і морфологів.
Сучасна офтальмопластика має багато видів і підвидів: пластика місцевими тканинами, пластика клаптями на ніжці, стеблинна пластика за Філатовим, вільна пересадка автотканин, пересадка гомо- та гетеротканин, алопластика (Зайкова М. В., 1980; Collin J.R.O., 2018).
Пластика місцевими тканинами має тривалу історію. У 1865 р. професор Ю. К. Шимановський у Києві вперше систематизував місцевопластичні операції залежно від форми дефекту, а в 1963 р. професор А. А. Лімберг математично обґрунтував цей метод. В основі пластики місцевими тканинами лежить перерозподіл незмінених ділянок тканин навколо дефекту чи деформації без додавання сторонніх тканин. За такої пластики клапті формуються безпосередньо з прилеглих до дефекту тканин, при цьому шкіра донорської ділянки збігається зі шкірою реципієнтної ділянки за кольором, текстурою, оволосінням і товщиною. Можливості пластики місцевими тканинами в ділянці повік є досить великими, оскільки шкірі повік притаманні невелика товщина підшкірної жирової клітковини та виражена рухомість. Із віком можливості пересадки тканини в ділянці повік іще більше зростають, оскільки шкіра втрачає еластичність і пружність. Клапті місцевих тканин поділяються на клапті, що зміщуються навколо осі (ротаційні, транспозиційні й інтерпольовані), та висувні (простої та складної конфігурації, на ніжках).
Клапті, що зміщуються навколо осі
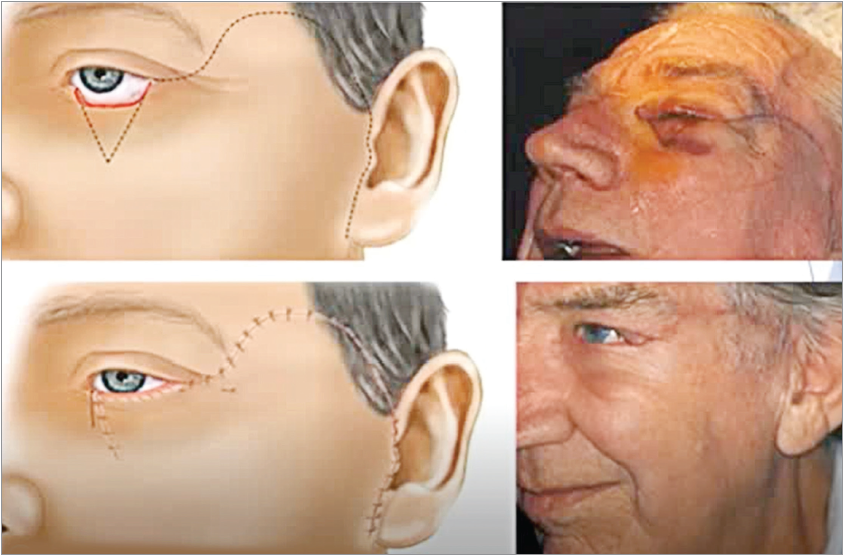
Ротаційний клапоть – це ділянка шкіри та підшкірної жирової клітковини, який має форму півмісяця та при повороті навколо точки обертання закриває дефект. Ротаційні клапті застосовують у разі повношарових дефектів шкіри, які займають понад 60% повіки (рис. 2).
Рис. 2. Щічний ротаційний клапоть
Транспозиційний клапоть – це прямокутний або квадратний клапоть, який повертається навколо точки обертання й закриває дефект, при цьому його край водночас є краєм дефекту. Їх можна поділити на дво- та тричасточкові, ромбоподібні (клапті Лімберга) та Z‑клапті. При травмах повік із дефектом тканин і пошкодженням медіального кута ока проводиться медіальна кантальна реконструкція за допомогою транспозиційних клаптів, а при ізольованих травмах повік із дефектами тканин передньої пластинки повік – Z‑пластика з переміщенням трикутних клаптів, викроєних із місцевих тканин.
Інтерпольований клапоть – це клапоть, ротований навколо своєї осі, який закриває дефект, розташований поруч із донорською ділянкою, але не прилеглий до неї. При цьому ніжка клаптя перекидається через непошкоджену тканину або проводиться через тунель під шкірою.
Висувні клапті
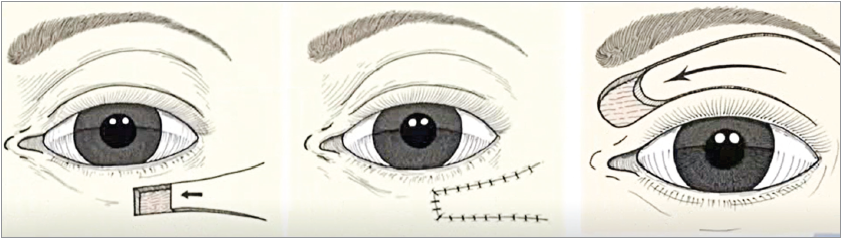
Простий ковзний клапоть (за Ю. К. Шимановським) – це прямокутний або квадратний фрагмент шкіри та підшкірної клітковини, який переміщується вперед за рахунок еластичності тканин (рис. 3). Застосовується для відновлення природної анатомічної позиції та форми очної щілини при травмах повік із дефектом тканин латерального кута ока.
Рис. 3. Простий ковзний клапоть
Ковзний клапоть на ніжках – це клапоть, який формують за допомогою двох розрізів паралельно довгій осі дефекту. Шкіра, розташована між дефектом і розрізом, мобілізується та зсувається, закриваючи дефект.
Для формування V-Y‑клаптя проводиться V‑подібний розріз, після чого ділянка шкіри зсувається, а рана зашивається як буква Y.
Методами реконструкції повік є метод простого зближення, ковзного скроневого клаптя, метод за Hudges із формуванням тарзокон’юнктивального ковзного клаптя (при великих повноцінних дефектах), метод Cutler-Beard. У разі повношарових дефектів тканин, які займають понад 70%, виконується автодермопластика. Різні види реконструкції можна комбінувати між собою, щоб досягти оптимального функціонального й естетичного результату.
Післяопераційне лікування пацієнтів, яким проводилася реконструкція шкіри повік, передбачає застосування антибіотиків широкого спектра дії, антисептиків, безконсервантних сльозозамінників і фосфатів із репаративними властивостями, протирубцеву терапію. Препарат Тобросопт®-Декс («Польфарма», Польща) поєднує тобраміцин і дексаметазон (3 та 1 мг/мл відповідно), забезпечуючи швидке досягнення терапевтичного ефекту й мінімізацію побічних ефектів завдяки відсутності фосфатних буферів.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 22 (515), 2021 р.