30 грудня, 2020
Вроджені вади серця: менеджмент вагітності високого ризику
 Вродженими вадами серця (ВВС) називають порушення розвитку або структури серця та його судин, що існують від народження дитини. Порушення формування серця та хромосомні аномалії, за яких часто розвиваються вади серця, є причиною значної кількості спонтанних абортів і мертвонароджуваності. Питанням лікарської тактики у вагітних із вродженими вадами серця та сучасним методам профілактики розвитку ВВС була присвячена доповідь головного наукового співробітника відділення внутрішньої патології вагітних ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О.М. Лук’янової НАМН України», доктора медичних наук Міли Євгенівни Кирильчук у рамках школи-семінару «Нюанси менеджменту вагітності високого ризику».
Вродженими вадами серця (ВВС) називають порушення розвитку або структури серця та його судин, що існують від народження дитини. Порушення формування серця та хромосомні аномалії, за яких часто розвиваються вади серця, є причиною значної кількості спонтанних абортів і мертвонароджуваності. Питанням лікарської тактики у вагітних із вродженими вадами серця та сучасним методам профілактики розвитку ВВС була присвячена доповідь головного наукового співробітника відділення внутрішньої патології вагітних ДУ «Інститут педіатрії, акушерства і гінекології ім. акад. О.М. Лук’янової НАМН України», доктора медичних наук Міли Євгенівни Кирильчук у рамках школи-семінару «Нюанси менеджменту вагітності високого ризику».
Доповідач зазначила, що у структурі вроджених вад розвитку плода вади серцево-судинної системи становлять найбільшу частку – 33%, далі слідують вроджені вади розвитку кістково-м’язової системи (20%), сечостатевої системи (17%), шлунково-кишкового тракту (ШКТ) (8%), центральної нервової системи (7%) та хромосомні аномалії (5%) (Доминова Н. С., 2012).
Серед причин розвитку ВВС виділяють наступні:
- хромосомні порушення – 5‑8% (найчастіше – трисомії 21-, 13-, 18-ї пар);
- мутація одного гена (точкові генні зміни) – 2‑3%;
- зовнішні фактори (алкоголізм у батьків, вірусні інфекції, у т.ч. краснуха, вплив лікарських препаратів, фізичних та хімічних мутагенів, стресові ситуації) – 1‑2%;
- полігенно-мультифакторіальне успадкування має місце у 90% випадків.
За наявності ВВС у матері ризик їх розвитку у дитини становить 2‑16%, тому обстеження вагітних цієї категорії слід проводити більш детально, зокрема рекомендовано експертне ультразвукове дослідження (УЗД) на 20-му тижні гестації.
Ризик ВВС у плода підвищується у 2‑20 разів залежно від виду ВВС матері, особливо він є високим за наявності у вагітної стенозу легеневої артерії, дефекту міжшлуночкової перегородки та «синіх» ВВС (Бокарєв І. М., 2012; Коваленко В.М. та ін., 2016).
Доповідач звернула особливу увагу на те, що у пацієнток, які страждають на цукровий діабет (ЦД), спостерігається приблизно у 4 рази вищий ризик народження дитини з ВВС порівняно із жінками без діабету.
Серед органічних хвороб серця у вагітних ВВС також посідають провідне місце, натомість питома вага набутих (неревматичних) вад серця невпинно зменшується. ВВС у матері в поєднанні із серцевою недостатністю є однією з найпоширеніших причин материнської смертності (висока легенева гіпертензія, тяжка серцева недостатність), а також вагомим фактором затримки внутрішньоутробного розвитку, дистресу плода та виникнення ВВС у дитини (Коваленко В. М., 2016).
М. Є. Кирильчук наголосила на тому, що у вагітних із ВВС спостерігається достовірне підвищення рівня особистісної та реактивної тривожності, зниження толерантності до фізичного навантаження, погіршення якості життя, зміни у співвідношенні стрес-асоційованих гормонів, порушення функції фетоплацентарного комплексу (Кирильчук М. Є. та співавт., 2011‑2015).
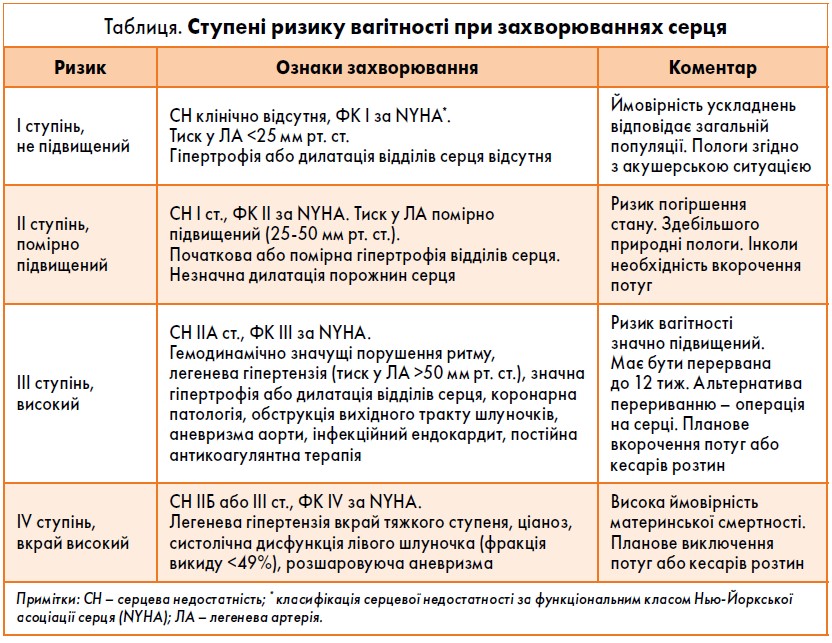 Згідно з наказом МОЗ України від 28.01.2011 р. № 42 «Про затвердження клінічного протоколу з акушерської допомоги “Ведення вагітності та пологів у жінок із хворобами серця”», виділяють наступні ступені ризику вагітності при захворюваннях серця (таблиця). Відповідно до цього розписано прийом необхідних вітамінів, мікроелементів та супровід вагітності.
Згідно з наказом МОЗ України від 28.01.2011 р. № 42 «Про затвердження клінічного протоколу з акушерської допомоги “Ведення вагітності та пологів у жінок із хворобами серця”», виділяють наступні ступені ризику вагітності при захворюваннях серця (таблиця). Відповідно до цього розписано прийом необхідних вітамінів, мікроелементів та супровід вагітності.
На етапі прегравідарної підготовки та у І триместрі вагітності жінкам, які мають ризик І ступеня, призначають: фолієву кислоту (ФК) – 400‑800 мкг, залізо – 30 мг, йод – 150‑250 мг, вітамін D – 400‑2000 МО. Вагітні з ризиком ускладнень ІІ‑ІV ступенів мають отримувати більш високі дози цих лікарських засобів, у т. ч. заліза – 60 мг. Також важливими є фізична й психологічна реабілітація пацієнток.
Супровід вагітності при захворюваннях серця передбачає:
- І ступінь – спостереження сімейного лікаря або акушера-гінеколога й терапевта;
- ІІ‑ІV ступені – спостереження акушера-гінеколога й терапевта;
- ІІІ‑ІV ступені – необхідне додаткове спостереження кардіолога, за необхідності – кардіохірурга.
Доповідач зазначила, що вагітним даної категорії показана дозована ходьба, психофізичний релакс, а також призначення седативних препаратів, препаратів магнію та вітамінно-мінеральних комплексів. Причому необхідно віддавати перевагу оригінальним препаратам перед генериками.
Спікер зауважила, що одним із ключових мікроелементів для плода є магній, оскільки плацента характеризується високим вмістом магнію (завдяки високій концентрації мітохондрій у клітинах). До 70% білків, які синтезуються у плаценті, є магнійвмісними, тому цей елемент особливо важливий для росту плаценти. До того ж він забезпечує тонкий збалансований процес між клітинною проліферацією та апоптозом. Порушення балансу між цими процесами призводить до виникнення патології плаценти й дефектів розвитку ембріона.
Автор доповіді відзначила особливо небезпечні симптоми, які можуть виникати у вагітних при дефіциті магнію (Фофанова И. Ю., 2014; Дикке Г. Б., 2016), а саме:
- серцево-судинні – кардіалгія, серцебиття, коливання артеріального тиску, подовження інтервалу QT;
- психосоматичні – погіршення когнітивних функцій, зниження працездатності, збільшення тривожності, дратівливості, схильність до депресії, інсомнічні розлади, запаморочення;
- бронхолегеневі прояви – бронхо- й ларингоспазм;
- порушення з боку ШКТ – закреп або діарея, нудота, блювання, біль у животі;
- неврологічні розлади – парестезії, спазми гладком’язових тканин.
Відомо, що у здоровому організмі засвоюється лише приблизно 30-40% спожитого магнію, тому при станах, що характеризуються підвищеною потребою у цьому мікроелементі, необхідно збільшити його надходження. З огляду на вищезазначене, проведення корекції даного дефіцитного стану у вагітних жінок є обов’язковим, причому перевагу слід віддавати якісним препаратам із високим профілем безпеки. Зокрема, на окрему увагу заслуговує Mагнокс Прегна – гранульований магнієвий комплекс на основі мінералів Мертвого моря (Ізраїль). Він складається з оксиду магнію моногідрату, що еквівалентно 226 мг магнію, і повністю відповідає всім вимогам безпеки із застосування у вагітних. Mагнокс Прегна характеризується 100% розчинністю у ШКТ, оскільки магній всмоктується переважно в тонкому кишечнику. Mагнокс Прегна рекомендовано приймати по 1 капсулі на день перед сном, що є запорукою позитивного комплаєнсу.
Завдяки тому що Mагнокс Прегна є гранульованим комплексом із високим вмістом елементарного магнію, на фоні його прийому досягається високий ступінь абсорбції із тонкого кишечника у кров та швидке внутрішньоклітинне поглинання. Це дозволяє у повному обсязі проводити корекцію дефіциту магнію у вагітних пероральним шляхом. Важливим є те, що до складу комплексу входить не лише магній у максимально біодоступній (повністю іонізованій) формі, а й вітамін В6, який сприяє його засвоєнню. Натуральний ізраїльський вітамінно-мінеральний комплекс для вагітних Mагнокс Прегна забезпечує добову норму магнію, вітамінів В1, В6 та Е, а також не містить продуктів тваринного походження, цукру, ГМО та інших небезпечних компонентів.
Mагнокс Прегна показаний під час вагітності, при загрозі її переривання та плацентарній дисфункції, він зарекомендував себе як ефективний і безпечний засіб із протективною та підтримуючою дією щодо розвитку плода.
Вагітні із ВВС є однією із груп високого ризику материнських і перинатальних ускладнень, при цьому наявність ВВС у матері виступає фактором ризику їх виникнення у плода. Ретельна діагностика, облік та ведення таких вагітностей із призначенням вітамінно-мінеральних комплексів із достатнім дозуванням ФК та основних макро- й мікроелементів сприяють зниженню частоти вроджених вад розвитку у плода. Безпечні дози рекомендованих нутрицевтиків та ліків, що обґрунтовані науковими дослідженнями, – запорука успішної вагітності.
Підготувала Катерина Пашинська
Тематичний номер «Акушерство, Гінекологія, Репродуктологія» № 4 (40) 2020 р.



