5 лютого, 2023
Сучасні аспекти репродуктивної допомоги в Україні й за кордоном: фактори ризику, що викликають пошкодження плода та прееклампсію у матері
За матеріалами конференції
У статті розглянуто питання транскордонної репродуктивної допомоги, фактори ризику, що призводять до анте- й інтранатального пошкодження плода та прееклампсії у матері, а також особливості надання репродуктивної допомоги в Україні під час війни.
Ключові слова: транскордонна репродуктивна допомога, допоміжні репродуктивні технології, пошкодження плода, пологова травма, прееклампсія, посмертна репродукція, постмортальна репродукція.
На пленумі ГО «Асоціація акушерів-гінекологів України» та в рамках науково-практичної конференції з міжнародною участю «Акушерство, гінекологія, репродуктологія: нові реалії» (пам’яті друга і колеги професора Ткаченка А.В.), що відбулась онлайн 27-28 жовтня 2022 р., було широко розглянуто тему транскордонної репродуктивної допомоги (ТРД).
 Доктор медицини, доктор філософії, почесний член Королівського коледжу акушерів і гінекологів (Великобританія) Basil C. Tarlatzis представив доповідь, присвячену транскордонній репродуктивній медицині. Серед репродуктологів відомим є поняття ТРД, що передбачає подорож особи із країни, у якій відсутня відповідна репродуктивна допомога, до країни, де ця допомога надається. Факт такої подорожі часто вважають проблемою, натомість як, на думку доповідача, цей вид допомоги є частиною репродуктивного лікування й вирішує конфлікт між етичними чи правовими обмеженнями, що існують у рідній країні пацієнта.
Доктор медицини, доктор філософії, почесний член Королівського коледжу акушерів і гінекологів (Великобританія) Basil C. Tarlatzis представив доповідь, присвячену транскордонній репродуктивній медицині. Серед репродуктологів відомим є поняття ТРД, що передбачає подорож особи із країни, у якій відсутня відповідна репродуктивна допомога, до країни, де ця допомога надається. Факт такої подорожі часто вважають проблемою, натомість як, на думку доповідача, цей вид допомоги є частиною репродуктивного лікування й вирішує конфлікт між етичними чи правовими обмеженнями, що існують у рідній країні пацієнта.
Причини, через які пацієнти звертаються за ТРД:
- надто тривале очікування на репродуктивну допомогу, наприклад на донорство яйцеклітин;
- дуже висока вартість медичної допомоги або значні витрати на лікування;
- заборона певного виду лікування у країні, з якої походить особа, через:
- етичну неприйнятність (донорства гамет, народження дитини в одностатевій парі, підбору статі дитини);
- небезпеку для здоров’я (у разі інтрацитоплазматичної ін’єкції сперматозоїдів із нееякульованої сперми);
- недоступність лікування через відсутність досвіду у певній сфері репродуктології, зокрема у преімплантаційній генетичній діагностиці.
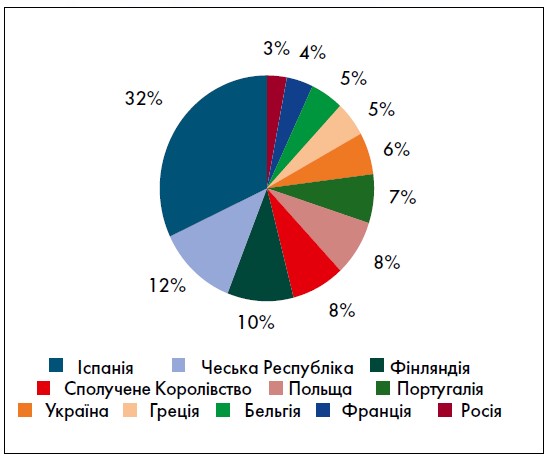
За ТРД найчастіше звертаються до таких країн, як Іспанія, Чеська Республіка, Греція, Данія. Україна теж є однією з держав, яка надає послуги з репродуктивної допомоги. Найчастішою причиною звернення за ТРД є незаконність певного виду допомоги у країні пацієнта. Дві третини пацієнтів, які звертаються за ТРД, є жителями Італії, Німеччини, Нідерландів і Франції (Shenfield F. et al., 2010). Донори яйцеклітин переважно походять з Іспанії, Чеської Республіки та Фінляндії (рисунок).
Рис. Розподіл донорів яйцеклітин за країнами (Pennings G. et al., 2014)
Для регулювання ТРД у межах Європи діють наступні рекомендації (Європейська асоціація репродукції людини та ембріології – ESHRE, 2008):
- соціальні/правові гарантії: повне або часткове відшкодування вартості допомоги, прийняття відповідного законодавства та дія медичної страховки пацієнта в усіх країнах, принаймні в межах Європейського Союзу;
- безпека: контроль та верифікація;
- усвідомленість втручання: ознайомлення з ризиками (етичні проблеми, зловживання з боку донора/сурогатної матері);
- взаємна відповідальність;
- збір даних медичного спостереження (зокрема, про ускладнення);
- повідомлення про випадки успішного запліднення та множинної вагітності.
Автор доповіді, який є громадянином Греції, розповів про стан ТРД у своїй країні. Деякі види репродуктивної допомоги там є легальними, наприклад донорство яйцеклітин і сурогатне материнство, однак неможливе надання допомоги одностатевим парам. Під час донорства яйцеклітин у Греції мають бути забезпечені анонімність й отримання письмової згоди обох сторін. Також проводять скринінг каріотипу донора на наявність таласемії (захворювання, поширене у цьому регіоні), муковісцидозу й мутації гена FMR1, що асоційована з передчасною недостатністю яєчників у жінок і розумовою відсталістю у чоловіків. Щоб запобігти надмірному донорству, законодавство обмежує кількість отриманих від однієї особи дітей – не більше 10. Крім того, що процедура є безоплатною, передбачено також відшкодування інших медичних витрат і компенсація донору особистих витрат на суму до 1200 євро (вартість проїзду, проживання, втраченого робочого часу, фізичного й біологічного дистресу).
Для застосування сурогатного материнства у пари мають бути медичні показання. Сурогатна матір теж має відповідати певним медичним і психологічним критеріям, а також бути віком від 25 до 45 років, мати хоча б одну дитину й не більше двох кесаревих розтинів в анамнезі. Сурогатна матір надає для запліднення лише свою матку і не може надавати яйцеклітини; сперму та ооцити отримують від подружньої пари або донорів. Крім того, для виконання цієї процедури обов’язкова письмова згода обох сторін. Сама процедура є безоплатною, усі медичні витрати відшкодовуються, а передбачена компенсація для учасників процедури становить до 10 тис. євро. Зрештою, дозвіл на проведення процедури дає суд, що убезпечує від суперечок між сурогатною матір’ю і подружжям. Подружня пара й сурогатна матір можуть бути тимчасовими резидентами Греції, щоб застосовувати ТРД.
Які ж проблеми виникають при наданні ТРД? Під час донорства гамет постає питання анонімності. Зокрема, у Великобританії дитині, яка досягла певного віку, розкривають особу донора, від якого вона походить, що не викликає обов’язків у донора, але іноді призводить до особистих і сімейних проблем у нього або дитини. У процедурі сурогатного материнства проблемними аспектами є особиста ідентичність та національність батьків, можливість множинної вагітності, негативні результати пренатального скринінгу, ускладнення вагітності, деякі з яких вимагають переривання вагітності або гістеректомії, та передчасні пологи. Страхування часто не покриває всіх імовірних ускладнень, тому при укладанні угоди про сурогатне материнство слід зважати на ризики та інтереси обох сторін. Сурогатне материнство в економічно нерозвинених країнах, наприклад в Індії чи Таїланді, часто є «комерційним», тобто спрямованим на виживання сім’ї. У цих країнах наявна експлуатація жінок, порушення стандартів безпеки, відсутність спостереження за процедурою та інформованої згоди, низький відсоток судових справ у сфері сурогатного материнства. Для забезпечення належного рівня ТРД усі ці порушення мають бути усунені.
Надання ТРД у межах Європи теж супроводжується різними правовими проблемами. Зокрема, відомі випадки невидання віз дітям, народженим за кордоном. Регулювання ТРД у межах Європейського Союзу здійснюється на підставі Директиви з країн ЄС та документів, виданих ESHRE.
Основні рекомендації щодо донорства гамет включають (Shenfield F. et al., 2011):
- застосування протоколів стимуляції;
- запобігання надмірному донорству;
- створення національних реєстрів донорів;
- збір міжнародних даних;
- уникнення посередництва (для донорів, які приїздять з інших країн);
- скринінг донорів.
Рекомендації у сфері сурогатного материнства передбачають наступне (Shenfield F. et al., 2011):
- перенесення одного ембріона;
- надання правової інформації всім сторонам;
- перш ніж звертатись із запитом про сурогатне материнство, потенційним батькам слід дізнатися про можливість його проведення у їхній рідній країні.
Спікер підсумував, що наявність такої послуги, як ТРД, підвищує рівень свободи пацієнта. Щоб знизити поширеність цього явища, необхідно лібералізувати національні законодавства, тобто забезпечити доступ пацієнтів до репродуктивної допомоги у країні проживання.
 Доповідь «Фактори ризику анте- й інтранатального пошкодження плода» представив завідувач кафедри акушерства і гінекології Львівського національного медичного університету ім. Данила Галицького, член-кореспондент НАМН України, доктор медичних наук, професор Леонід Борисович Маркін.
Доповідь «Фактори ризику анте- й інтранатального пошкодження плода» представив завідувач кафедри акушерства і гінекології Львівського національного медичного університету ім. Данила Галицького, член-кореспондент НАМН України, доктор медичних наук, професор Леонід Борисович Маркін.
Із біологічної точки зору вагітність і пологи є нормою, а з медичної – найбільшим випробуванням у житті людини (Лампе Л., 1979). Під час вагітності у різних органах і системах організму виникають численні фізіологічні зміни (табл. 1).
Також можливе виникнення асоційованих із вагітністю захворювань: анемії, гестаційного діабету, тромбоцитопенії вагітних, післяпологового інфаркту гіпофізу та ін. Водночас виникають порушення з боку плода, наприклад недоношування, затримка росту або інтранатальний дистрес плода. Частка кожного з наведених ускладнень із боку плода досить висока – близько 30%. Станом на 2021 р. рівень перинатальної смертності становив 8,6‰. Серед причин ранньої смертності немовлят провідною є спінальна пологова травма: у частини дітей, народжених із цією травмою, у майбутньому виникають парези, ранній остеохондроз хребта, сколіоз, мігрень і навіть ферментопатія.
До пошкодження плода часто призводить неправильне ведення пологів. Доповідач зазначив, що у своїй практиці не застосовує популярне серед деяких лікарів вертикальне положення роділлі, а віддає перевагу звичайному. Щодо тривалості пологів, то починаючи з кінця 19‑го століття і до сьогодні вона зменшилася з 20 до 13 год (у першонароджуючих жінок) та із 13 до 7 год (у повторнонароджуючих). При цьому критерієм правильного перебігу пологів є динаміка пологового процесу, а не тривалість (нехтування цим критерієм веде до застосування утеротоніків у 75% випадків). Відомо, що синтетичний окситоцин і простагландини викликають зміни, що не відповідають фізіологічному перебігу пологів, у першу чергу з боку гемодинаміки. Неправильне застосування утеротоніків може викликати ятрогенну гіпертонічну дисфункцію матки й подальше пошкодження плода.
Ручна допомога при пологах має бути максимально акуратною, щоб запобігти травмуванню плода. Під час виведення плечового пояса та тракції за голівку плода можливе ушкодження анатомічних утворень у ділянці шиї. До цих же травм призводить насильницький поворот голівки на 180°. Вади розвитку хребтових артерій виявляють переважно справа, адже вони часто є результатом тракції за голівку плода, який народжується у першій позиції.
Уже вдруге у своїй доповіді автор наголосив, що пологові травми мають наслідки в дорослому житті. У дорослих старше 30-40 років у 70% випадків виявляють ознаки шийного остеохондрозу, що може бути наслідком пологової травми шиї. Ще одним серйозним фактором ризику виникнення пологових травм є прийом захисту промежини роділлі, який перешкоджає передчасному розгинанню голівки плода, створюючи значне осьове навантаження на його шийний відділ хребта.
Враховуючи ускладнення, які виникають під час надання класичної акушерської допомоги, доповідач закликав колег ретельно обдумувати її доцільність і нагадав вислів: «Щаслива та дитина, якої не торкалася рука акушера» (Ратнер А.Ю., 1991).
У зниженні рівня перинатальної смертності значна роль належить виконанню кесаревого розтину, на який в Україні припадає 30% випадків розродження. На думку професора Л.Б. Маркіна, частота правильно проведеного абдомінального розродження становить лише близько 15%. Тому готуючись до кесаревого розтину, слід ретельно зважувати всі показання. Отже, раціональне втручання у процес пологів є мудрим шляхом розвитку сучасного акушерства.
 Професор кафедри акушерства та гінекології № 1 Вінницького національного медичного університету ім. М.І. Пирогова, доктор медичних наук Дмитро Геннадійович Коньков розглянув тему «Сучасні аспекти предиктивної діагностики прееклампсії» (співавт. Рудь В.О., Піскун А.О.).
Професор кафедри акушерства та гінекології № 1 Вінницького національного медичного університету ім. М.І. Пирогова, доктор медичних наук Дмитро Геннадійович Коньков розглянув тему «Сучасні аспекти предиктивної діагностики прееклампсії» (співавт. Рудь В.О., Піскун А.О.).
Під час вагітності відбувається ремоделювання спіральних артерій, що передбачає втрату клітин м’язового шару й заміщення їх фібриноїдом та ендотелієм, вторгненням у судини трофобластів. Ці зміни частково індукувані децидуальними імунними клітинами-кілерами матері. Ремодельована судина складається із трофобластів, вбудованих у фібриноїдний матеріал, і підлягає повторній ендотелізації на 36‑му тижні вагітності. Новоутворена судина має достатньо високий кровотік і низький опір. У свою чергу, недостатнє ремоделювання артерій супроводжується підвищеним опором материнського кровотоку і є передумовою виникнення прееклампсії.
За даними літератури, ризик прееклампсії асоційований із наявністю у матері системного прозапального захворювання, наприклад хвороби нирок або автоімунного захворювання. На думку доповідача, більш суттєвим фактором ризику є наявність у жінки порушень із боку серцево-судинної системи. Крім того, одним із важливих чинників виникнення прееклампсії є дисфункція плаценти. Однак плацентарна дисфункція не є визначальним фактором ризику. Нездатність материнського серця адаптуватися до дисфункції (цей процес наразі мало досліджений) також зумовлює патогенез прееклампсії. Учені припускають, що внутрішня плацентарна дисфункція і нездатність серця пристосовуватись до неї призводять до ранньої прееклампсії, натомість як пізня прееклампсія пов’язана з набутою дисфункцією плаценти й неможливістю її компенсації. І внутрішня, і набута плацентарна дисфункція спричиняє порушення перфузії плаценти, плацентарну гіпоксію та запуск каскаду подій, що завершуються мультисистемним розладом. З огляду на наведені докази, автори пропонують змінити розуміння прееклампсії як хвороби плацентарного генезу й розглянути потенційний серцево-судинно-плацентарний синдром.
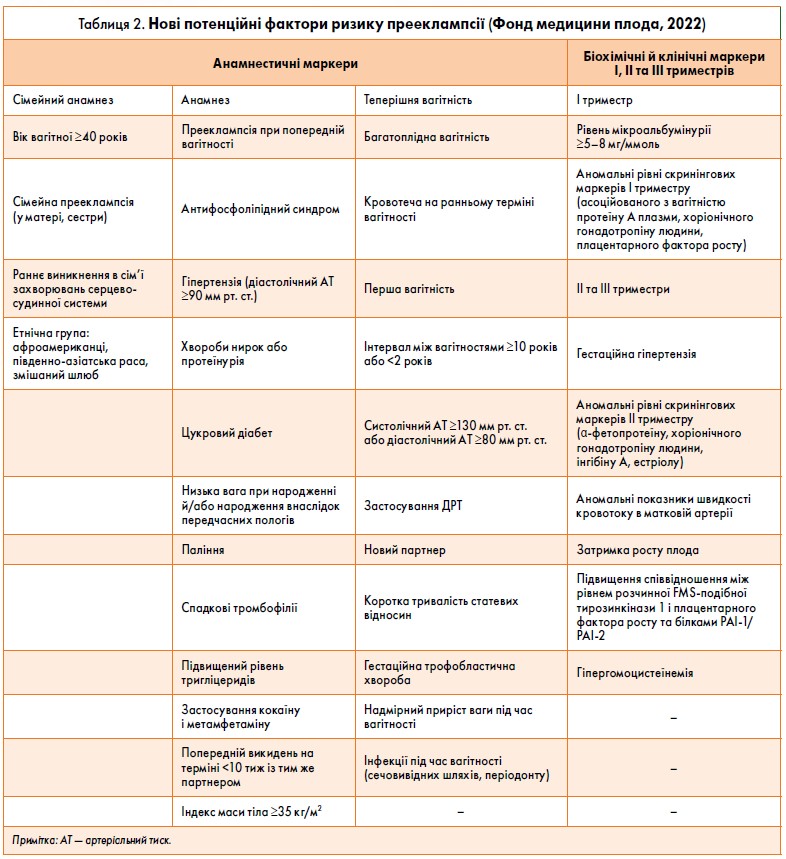
Виділяють дуже багато факторів ризику, які призводять до виникнення прееклампсії. До групи ризику належать жінки з хоча б одним фактором високого ризику (цукровий діабет 1‑го або 2‑го типу, хронічна гіпертензія, гіпертензивні розлади під час попередньої(іх) вагітності(ей), хронічна хвороба нирок, автоімунне захворювання, багатоплідна вагітність унаслідок застосування допоміжних репродуктивних технологій [ДРТ], ДРТ із донорськими яйцеклітинами) або принаймні з двома факторами помірного ризику (перша вагітність, вік вагітної >40 років, інтервал між вагітностями >10 років, індекс маси тіла ≥35 кг/м2 при першому зверненні до жіночої консультації, прееклампсія у сімейному анамнезі, спонтанна багатоплідна вагітність). Оцінюючи такий фактор, як хронічна гіпертензія, слід враховувати її множинні вторинні причини, зокрема паренхіматозні й судинні захворювання нирок, синдром обструктивного апное сну, коарктацію аорти, застосування медичних препаратів, первинний альдостеронізм, гіпертиреоїдизм, гіперкальціємію будь-якого генезу. З удосконаленням діагностики протягом останніх років вчені виділили нові фактори ризику прееклампсії (табл. 2).
На підставі цих та інших показників створені онлайн-калькулятори для розрахунку ризику прееклампсії (Фонд медицини плода, 2022). Автор зауважив, що, визначаючи даний ризик, слід виділяти тяжкі форми цього стану й прееклапсію, що потребує пологів до 34‑го тижня вагітності. Достатньо простим й ефективним методом для діагностики прееклампсії є визначення мікроальбумінурії. На перинатальну плацентарну патологію вказує показник мікроальбумінурії ≥5-8 мг/ммоль. Чутливість цього методу становить 98,5%, а специфічність – 88,0% (Konkov D.G., Medved V.I., Chaika G.V., Rud V.O., 2022).
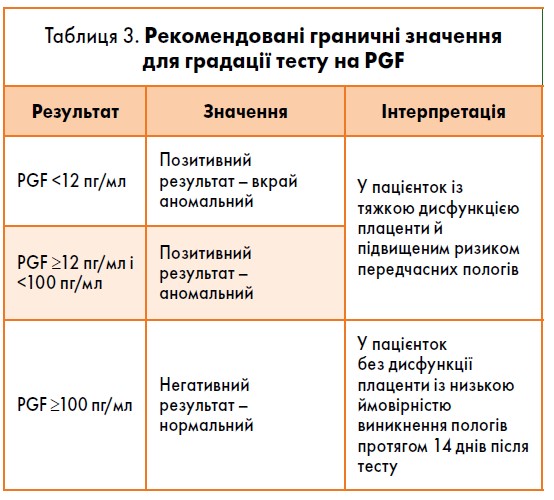
У ІІ та ІІІ триместрах, тобто між 20‑м і 35‑м тижнями вагітності, у жінок із групи високого ризику визначають співвідношення між рівнем розчинної FMS-подібної тирозинкінази 1 і плацентарного фактора росту (sFlt‑1/PGF) або рівень плацентарного фактора росту (PGF). У пацієнток із хронічною гіпертензією доцільно визначити рівень PGF, щоб виключити подальші гестаційні ризики (табл. 3).
Іншими маркерами прееклампсії є рівень симетричного диметиларгініну, ендотеліну 1, ендотеліального фактора росту, ендокану. Діагностична цінність кожного із цих факторів сумнівна, однак перспективним є визначення їх комбінацій.
Основоположним методом прогнозування прееклампсії залишається ультразвукова діагностика плода. Підвищена резистентність судин плода вдвічі знижує відсоток успішних вагінальних пологів, а при нульовому або реверсному кровотоку показаний кесарів розтин, який виконують після стабілізації материнської гемодинаміки.
 Актуальні проблеми сьогодення висвітлила лікар акушер-гінеколог клініки «Айвімед», член Української та Європейської асоціацій репродуктивної медицини Ксенія Георгіївна Хажиленко в доповіді «Виклики репродуктології воєнного часу».
Актуальні проблеми сьогодення висвітлила лікар акушер-гінеколог клініки «Айвімед», член Української та Європейської асоціацій репродуктивної медицини Ксенія Георгіївна Хажиленко в доповіді «Виклики репродуктології воєнного часу».
Автор зазначила, що до повномасштабного вторгнення 2022 р. українська репродуктологія знаходилась на досить високому рівні, а фахівці галузі мали доступ до нових технологій і перспективи розвитку. Від початку в Україні активних воєнних дій багато пацієнтів змушені були відкласти лікування у зв’язку із фізичною небезпекою, високим рівнем стресу, міграцією та примарністю будь-якого планування, а лікарі, які залишилися, змушені працювати в умовах війни.
Спектр нагальних проблем, які постали перед українськими репродуктологами, включає:
- безпека пацієнтів, персоналу, приміщень та біоматеріалу;
- відкладення планування вагітності;
- кріоконсервація гамет військовослужбовців;
- використання кріозбереженого матеріалу загиблих;
- питання «рятувальної» (замісної) вагітності;
- логістика війни.
За неофіційними даними, близько третини репродуктологів залишили роботу з різних причин. Також довелося вивезти частину ембріонів і гамет у більш безпечні регіони. Замість обговорення клінічних питань репродуктологи розглядають питання роботи в умовах відключення світла, що ускладнює їхню діяльність.
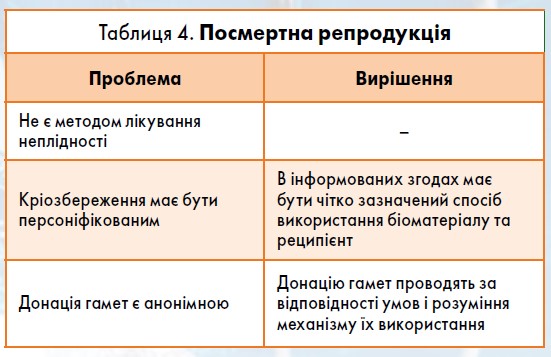
Щодо пацієнтів, то значна їх частина змінила місце проживання й більше не звертаються до лікарів. Близько 6 млн українців виїхали за кордон, а понад 7 млн осіб змінили регіон проживання (Міжнародна організація з міграції, 2022). З-поміж осіб, які продовжують звертатися до репродуктологів, виділяють категорію батьків, діти яких загинули під час війни. Ці пари бажають запланувати вагітність для компенсації втрати (феномен «рятувальної» вагітності). У таких ситуаціях подружжю доцільно відкласти планування й звернутися за психологічною допомогою. Для реалізації бажання мати дитину після смерті одного з батьків є варіанти посмертної або постмортальної репродукції. Незважаючи на схожість термінів, це різні процедури: посмертна репродукція (табл. 4) передбачає прижиттєве отримання гамет, а постмортальна – після біологічної смерті.
Процедури посмертної та постмортальної репродукції не врегульовані нормативно-правовими актами не лише в Україні, а й у світі. Незважаючи на розвинену військову галузь, у США не існує державних програм, які б забезпечували кріозбереження гамет військовослужбовців для подальшого їх використання. Відповідна пропозиція Пентагону 2016 р. так і не була ухвалена (Martini A.E., Doyle J.O., 2019), тому репродуктивні консультації американським військовим надають організації ветеранів, переважно неурядові. У Великій Британії діє інформування населення про кріозбереження та спеціальні ціни для військових, що доцільно було б запозичити й Україні. Громадяни Ізраїлю можуть скласти біологічний заповіт, визначивши долю свого біоматеріалу після смерті.
Підбиваючи підсумки, доповідач висловила сподівання, що репродуктологи подолають виклики воєнного часу, а репродуктологія в Україні успішно розвиватиметься й надалі.
Підготувала Анна Сакалош
Тематичний номер «Акушерство. Гінекологія. Репродуктологія» № 5 (51) 2022 р.