29 листопада, 2023
Алергічний риніт у дітей: ключові аспекти клінічного управління
Алергічний риніт (АР) є одним з найбільш поширених захворювань як серед дітей, так і серед дорослих, а клінічний підхід до лікування цього стану є нагальним питанням лікарів у всьому світі. Несвоєчасне діагностування і нераціональна терапія призводять до негативних соціальних та економічних наслідків, зокрема погіршення якості життя, показників успішності в школі, когнітивної дисфункції, збільшення кількості візитів до лікаря, поліпрагмазії, а також прогресування захворювання із розвитком астми. Сучасні підходи до менеджменту АР мають на меті полегшити назальні та очні симптоми риніту, покращити якість життя пацієнтів і підвищити контроль перебігу захворювання, знижуючи тим самим ризик розвитку астми й інших коморбідних захворювань.
Коморбідність і негативні соціально-економічні наслідки
АР – хронічне запальне захворювання слизової оболонки носа, спричинене імуноглобулін (Ig)E-опосередкованою ранньою і пізньою фазою алергічної відповіді. Класичні симптоми АР включають постійне чхання, водянисті виділення з носа, свербіж і закладеність носа. Нерідко зустрічаються й очні симптоми, зокрема свербіж і почервоніння очей, сльозотеча. Серед інших проявів захворювання варто виділити свербіж верхньої губи, постназальний синдром (або синдром постназального затікання), сухий кашель, який не приносить полегшення [1].
Найбільш важливе значення набуває епідеміологія АР у дитячому і молодому віці, оскільки саме у цих вікових групах найчастіше дебютує алергопатологія. Згідно із сучасними даними, в останні роки серед дітей реєструється значний рівень поширеності АР. В Україні, на жаль, офіційні статистичні дані і реальні цифри про рівень поширеності АР значно різняться між собою. Це пов’язано насамперед з тим, що проблемі алергічної патології, в тому числі АР, не приділяється належної уваги. Проте, за окремими даними вітчизняних науковців, поширеність АР серед дітей Київської області становить 18,6%, Харківської — 16,8%, Вінницької — 6,73%, м. Запоріжжя — 28,7% [2].
Значний рівень поширеності цього захворювання серед дітей різних вікових груп підтверджений відповідними даними чисельних зарубіжних досліджень.
За статистикою, частота АР становить від 2 до 25% у дітей і від 1 до >40% у дорослих [3]. Оцінки поширеності захворювання можуть значно відрізнятися залежно від вікової групи пацієнтів. Відповідно до сучасних даних, виділяють 3 вікові групи педіатричних пацієнтів з АР: 2-3 роки (немовлята), 3-7 років (дошкільна група) і >7 років (шкільна група). За оцінками, на АР хворіють від 4,2 до 12,7% дітей віком 6-7 років і від 1 до 45,1% дітей віком 13-14 років у всьому світі [3]. У Польщі, згідно з результатами дослідження ECAP (Епідеміологія алергічних захворювань у Польщі), діагностований лікарем АР був у 24,4% дітей віком 6-7 років і у 30,9% підлітків віком 13-14 років. Існує також проблема недодіагностики захворювання через те, що підлітки часто не повідомляють лікарям про симптоми хвороби, а проходять симптоматичне лікування без консультації з фахівцем [4].
Сучасні дані також повідомляють, що АР має значний вплив на якість життя і погіршує повсякденну активність. Пацієнти можуть страждати від розладів сну, емоційних проблем, погіршення активності і соціальних функцій [4]. Діти з АР можуть мати труднощі в школі, пов’язані із втомою, дратівливістю, розладами сну, що виникають через назальну обструкцію [5]. Симптоми АР також можуть негативно впливати на соціальні контакти з батьками й однолітками. Через ринорею, закладеність носа і часте чхання участь у соціальних і сімейних зустрічах може становити проблему для дітей з АР. Це призводить до емоційних розладів, викликає сум, гнів, розчарування, замкненість. Усі перераховані наслідки АР можуть також перейти у дорослий вік і значно впливати на якість життя дорослої людини.
Тягар АР з точки зору потенційної коморбідності зумовлений тим, що АР є фактором ризику розвитку астми, а неконтрольований АР помірного або тяжкого ступеня (за наявності тяжких симтомів, які порушують сон і впливають на виконання щоденних функцій, навчання, роботу, заняття спортом) суттєво погіршує контроль астми [4]. B. Leynaert та співавт. довели, що астма діагностується у 15-38% пацієнтів з АР, водночас назальні симптоми турбують 6-85% хворих на астму [8].
АР здатний викликати порушення нормального режиму сну і повсякденної активності, у тому числі зниження працездатності, труднощі при виконанні звичних фізичних вправ і зниження успішності в навчанні, що спричиняє емоційний стрес і суттєво погіршує якість життя пацієнтів [9].
K. Blomme та співавт. (2013) наголошують на тому, що АР безпосередньо пов’язаний із когнітивною дисфункцією ЦНС, тобто наявність захворювання у дітей і підлітків заважає нормальним процесам сприйняття, розуміння й обробки інформації, що знижує успішність у школі й індукує дратівливість і втому [10]. АР є причиною підвищення кількості відвідувань сімейних лікарів і педіатрів, закладів первинної медичної допомоги і лікарень. Доведено, що раціональне лікування АР покращує симптоми, якість життя, працездатність і успішність у школі [11].
Класифікація АР і актуальні діагностичні підходи
Залежно від алергену, що спричиняє симптоми захворювання, АР класифікують як сезонний і цілорічний. Група експертів, відомих як ARIA (Allergic Rhinitis and its Impact on Asthma), запропонувала наступну класифікацію АР (рис.) [12].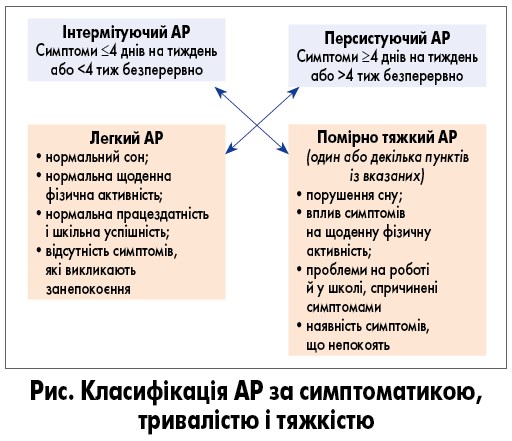
Комплексний підхід до збору симптомів і вивчення клінічної історії є обов’язковою умовою для діагностики і виявлення фенотипу АР у дітей з метою подальшого вибору лікувальної тактики [13].
Ключові елементи історії хвороби включають час виникнення симптомів АР, локалізацію (назальні, очні, системні симптоми), фактори, що полегшують або посилюють симптоми, а також головний провокуючий фактор (рослинний пилок, домашній пил, кліщі, хутро тварин тощо). На етапі оцінки клінічної картини важливо виявити супутні захворювання, а також ознаки астми, зокрема кашель, хрипи, утруднене дихання.
Клінічна підозра на АР повинна виникати за наявності таких симптомів (одного чи декількох):
- постійне чхання;
- ринорея;
- свербіж у носі;
- закладеність носа.
Ці симптоми розвиваються протягом декількох хвилин до 1-2 год після впливу алергену [14]. Пізні прояви АР включають закладеність носа, гіпосмію і постназальний синдром.
Риніт можна вважати алергічним за наявності таких ознак:
- приєднання очних симптомів;
- помітний свербіж у носі, алергічна складка на носі як наслідок «алергічного привітання» (тобто коли дитина торкається рукою кінчика носа, задираючи його вгору);
- вплив відомого алергену викликає симптоми;
- інші алергічні захворювання в анамнезі дитини або одного з батьків;
- супутні захворювання (астма, атопічна екзема, риносинусит, проблеми зі слухом, порушення сну, проблеми з поведінкою, пилково-харчовий синдром).
Варто звернути увагу на так звані червоні прапорці під час діагностики АР:
- однобічні симптоми, сильна закладеність носа, синдром апное уві сні;
- вік до 2 років;
- симптоми риніту в анамнезі з народження;
- поліпи у носі;
- рефрактерність до медичного лікування.
При підозрі на АР необхідно перевірити здатність дихати носом. Дітям із помірним або тяжким АР чи неконтрольованими симптомами рекомендовано проводити зовнішній і внутрішній огляд носа. Рясні прозорі виділення і набряклі бліді носові ходи свідчать про АР, але слизова може бути нормальною чи почервонілою через застосування інтраназальних кортикостероїдів (ІНКС). При виявленні назальних поліпів рекомендовано проведення тестування на муковісцидоз [15].
Алергічна сенсибілізація може бути підтверджена шкірним тестом або аналізом специфічних сироваткових антитіл IgE у будь-якому віці. Тестування є обов’язковим, якщо розглядається застосування алергенспецифічної імунотерапії. Однак результати тесту на IgE потребують інтерпретації лише з урахуванням клінічної історії через можливий ризик як хибнопозитивних, так і хибнонегативних результатів. Чутливість шкірного прик-тесту (skin prick test, SPT) коливається від 68 до 100%, а специфічність – від 70 до 91% [16].
Погана успішність у школі, порушення мовлення, зниження концентрації та спостереження за екраном телевізора з високою інтенсивністю опосередковано свідчать про можливе порушення слуху через хронічний риносинусит, секреторний середній отит або аденоїдну гіпертрофію. Під час діагностики АР важливо провести ретельну оцінку впливу захворювання на повсякденне життя, ефективність роботи і якість сну, враховуючи сімейний анамнез щодо алергічних та імунологічних розладів [17]. Наявність АР у батьків є одним із ключових предикторів розвитку АР у дитини. Доведено, що у ранньому віці IgE-відповідь може бути спрямована лише на незначну кількість внутрішніх або зовнішніх алергенів, водночас 12-місячна поширеність сенсибілізації безперервно зростає протягом першого десятиліття життя. Таким чином, 47% дітей із позитивним сімейним анамнезом АР по досягненню 20-річного віку мають симптоми риніту, 29% – симптоми кон’юнктивіту, більше 20% повідомляють про порушення звичної щоденної активності через наявні симптоми, натомість у 19% пацієнтів до 20 років вже діагностують астму.
Вибір терапії у дитинстві та прогноз щодо перебігу захворювання в дорослому житті
АР і астма мають спільні патофізіологічні й анатомічні характеристики, які включають запалення (як правило, еозинофільне), ремоделювання дихальних шляхів, зв’язок із факторами навколишнього середовища і генетичну схильність. Наявність еозинофілів у індукованому мокротинні пацієнтів з інтермітуючим АР, навіть у період відсутності сенсибілізації, а також наявність патологічних знахідок у біоптатах слизової бронхів у пацієнтів із тяжким АР без клінічних проявів бронхіальної астми підтверджують концепцію об’єднаних хвороб дихальних шляхів (United Airway Disease). Роль інгаляційних алергенів у індукуванні імунопатологічних особливостей, що базуються на алергенспецифічній відповіді Т-хелперів із переважно еозинофільним і Т-лімфоцитарним запаленням дихальних шляхів, потовщенням базальної мембрани і гіперплазією келихоподібних клітин, була доведена як при астмі, так і при АР [18].
J. Lin та співавт. (2018) визначили тяжкість цілорічного АР як чинник ризику неконтрольованого перебігу астми в пацієнтів з астмою і АР [19]. Результати проспективного когортного дослідження DS. Bui та співавт. (2018) продемонстрували, що АР є важливим раннім предиктором прискореного зниження функції легень [20]. Однак навіть за відсутності симптомів астми у пацієнтів із діагностованим АР спостерігається гіперреактивність дихальних шляхів, що супроводжується позитивним гістаміновим тестом або утрудненням дихання [21].
Висновки P. Cauwenberge та співавт. (2001) підтверджують значний вплив дитячого АР на розвиток бронхіальної астми, подальший контроль захворювання, прогноз і прогресування астми у дорослому віці [22]. Учені довели, що серед усіх 29,7% випадків персистуючої атопічної астми і 18,1% нововиявленої астми у дорослому віці можуть бути пов’язані з АР або екземою в дитинстві.
Значимість зв’язку між астмою й АР і несприятливим впливом риніту на контроль астми підтверджується глобальною високою поширеністю обох захворювань, що має тенденцію до зростання [23]. Лікування АР може потенційно покращити регуляцію симптомів астми і знизити ризик загострень.
Раціональна терапія АР: європейські рекомендації
Експерти Європейського форуму з досліджень і освіти в галузі алергії та захворювань дихальних шляхів (EUFOREA) розробили гайдлайн з лікування АР, включивши туди нові алгоритми терапії [24]. Документ був розроблений на основі існуючих рекомендацій з метою надання усім медичним працівникам можливості адекватно лікувати АР у дітей, враховуючи складнощі зі своєчасною діагностикою АР і недооцінкою симптоматики захворювання на тлі частих застуд у дітей.
Першою лінією терапії АР за наявності ≥2 назальних симптомів є неседативні H1-антигістамінні препарати (АГП). За відсутності контролю симптомів АР слід розглянути застосування ІHКС. Для підвищення ефективності цієї терапії та у разі відсутності покращення симптомів варто розглянути додавання АГП перорально (для дітей молодше 6 років) або інтраназально (для дітей старше 6 років). H1-АГП показані при відчутті свербежу в очах, а також за наявності кропив’янки. У разі розвитку АР, що важко піддається лікуванню, при тяжкому перебігу захворювання або відсутності відповіді пацієнта на монотерапію H1-АГП або ІНКС експерти рекомендують застосовувати комбіновану терапію ІНКС і пероральним АГП.
ІНКС, АГП, антилейкотрієни та імунотерапія можуть потенційно полегшити симптоми риніту й астми у дітей, що страждають від обох захворювань. Для пацієнтів із сезонним АР рекомендованим варіантом лікування 1-ої лінії є ІНКС разом із пероральним H1-АГП.
Надійний і ефективний антигістамінний препарат: сучасний вибір сучасних лікарів
Левоцетиризин – потужний селективний антагоніст Н1-рецепторів гістаміну, належить до Н1-АГП II покоління. Завдяки антагонізму до гістаміну і впливу на ендотеліальні і гладком’язові клітини мікроциркуляторного русла препарат перешкоджає підвищенню проникності судин і вазодилатації, а також запобігає розвитку набряку і секреції слизу.
Результати численних досліджень довели високу ефективність і швидку дію левоцетиризину – зменшення назальних і очних симптомів сезонного й цілорічного риніту. Було продемонстровано, що профіль його ефективності при постійному лікуванні пацієнтів із ринітом є кращим за інші АГП II покоління, включаючи дезлоратадин і фексофенадин [28].
Рандомізоване подвійне сліпе плацебо-контрольоване дослідження за участю 470 пацієнтів, розділених на 3 групи, які отримували 2,5, 5 і 10 мг левоцетиризину (per os) відповідно, продемонструвало дозозалежну ефективність препарату у зменшенні таких симптомів сезонного АР, як свербіж носа і очей, ринорея і чхання [29]. На основі цього дослідження було зроблено висновок, що доза 5 мг/добу має найкраще співвідношення користі/ризику для лікування назальних і очних симптомів АР.
Висновки багатоцентрового, рандомізованого, подвійного сліпого плацебо-контрольованого дослідження P.C. Potter та співавт. (2003) за участю 294 пацієнтів із цілорічним ринітом, які отримували таблетки левоцетиризину у дозі 5 мг/добу протягом 6 тижнів, продемонстрували високу ефективність препарату щодо одного з найбільш неприємних симптомів риніту, який зазвичай погано піддається лікуванню АГП, – закладеності носа [30].
Ефективність пероральної форми левоцетиризину 5 мг порівнювали з ефективністю 10 мг лоратадину у пацієнтів з алергією на пилових кліщів шляхом проведення провокаційного тесту у Vienna Challenge Chamber — спеціальному закладі, де пацієнти піддаються впливу заздалегідь визначеної кількості алергену, що дозволяє точно оцінити вплив препарату на подальші симптоми. Левоцетиризин виявився вдвічі ефективнішим за плацебо та у півтори рази ефективнішим за лоратадин. При цьому клінічне покращення після прийому левоцетиризину було досягнуто на 30 хв скоріше порівняно з лоратадином [31].
Порівняльне дослідження з дезлоратадином (активний енантіомер лоратадину) також підтвердило значно вищу швидкість фармакологічної дії левоцетиризину після перорального прийому одноразової дози [32]. Крім того, левоцетиризин продемонстрував більший захисний ефект порівняно з дезлоратадином у пацієнтів із сезонним АР, яким проводили специфічний назальний провокаційний тест [33].
G. Ciprandi та співавт. (2004) у своєму пілотному дослідженні довели, що левоцетиризин здатний покращити назальний потік повітря і значно зменшити запалення завдяки зниженню вироблення IL-4 і IL-8 у носовому секреті, проаналізованому шляхом риноманометрії [34].
За результатами 6-місячного багатоцентрового подвійного сліпого плацебо-контрольованого дослідження XPERT (Xyzal in Persistent Rhinitis Trial), проведеного за участю 551 пацієнта із персистуючим цілорічним і сезонним АР, левоцетиризин здатний покращити не лише клінічні симптоми, а й якість життя, оцінену за допомогою RQLQ (Rhinoconjuntivitis Quality of Life Questionnaire) [32].
АР є поширеною проблемою серед дітей, що значно погіршує якість життя і може прогресувати до розвитку астми. Найбільшу ефективність і доказову базу у лікуванні АР мають АГП, серед яких особливе місце посідають активні форми препаратів ІІ покоління, що не потребують перетворення в організмі і мають кращий профіль безпеки. У випадку підтвердження АР сучасні лікарські засоби (наприклад, левоцетиризин) дають можливість контролювати симптоми, створюючи сприятливий фон для нормального росту і розвитку дитини.
На ринку України левоцетиризин представлений кількома препаратами, одним із яких є Алерзин. Алерзин має дві форми випуску – пероральні краплі (є зручними для дітей молодшого віку) і таблетки. Алерзин у формі крапель для дітей не містить барвників та ароматизаторів, а також безпечний при тривалому використанні.
Повний список літератури знаходиться в редакції.
Підготувала Дарина Чернікова
Тематичний номер «Педіатрія» № 4 (70) 2023 р.



