18 лютого, 2022
Перехрест бронхіальної астми та ХОЗЛ: тактика ведення хворих відповідно до нових світових тенденцій
Бронхіальна астма (БА) та хронічне обструктивне захворювання легень (ХОЗЛ) – це два найпоширеніших хронічних захворювань дихальних шляхів, основним проявом яких є розвиток бронхообструції. Якщо БА здебільшого асоціюється з еозинофільним запаленням дихальних шляхів і формуванням гіперреактивності бронхів зі зворотною бронхообструцією, то ХОЗЛ – з нейтрофільним запаленням дихальних шляхів та подальшим формуванням хронічної емфіземи, а також незворотною або частково зворотною бронхообструцією. Втім, наукові дослідження останніх років довели, що в певної категорії хворих зустрічаються ознаки поєднаної патології.
Які особливості діагностики та подальшого ведення таких пацієнтів?
У межах програми науково-практичної конференції «DNIPROPROFI‑2021: мультимодальний підхід до профілактики, моніторингу та терапії професійних захворювань» вичерпні відповіді на ці запитання надала професор кафедри професійних хвороб і клінічної імунології ДЗ «Дніпропетровська медична академія Міністерства охорони здоров’я України», доктор медичних наук Катерина Юріївна Гашинова.
 БА та ХОЗЛ належать до поширених захворювань дихальних шляхів, основним проявом яких є розвиток бронхообструції. Незважаючи на схожість симптоматики, зазначені захворювання мають різні патогенетичні механізми розвитку, а також є самостійними нозологічними одиницями. В разі характерної картини захворювання проведення диференціального діагнозу між цими захворюваннями за їхнього класичного перебігу зазвичай не спричиняє труднощів.
БА та ХОЗЛ належать до поширених захворювань дихальних шляхів, основним проявом яких є розвиток бронхообструції. Незважаючи на схожість симптоматики, зазначені захворювання мають різні патогенетичні механізми розвитку, а також є самостійними нозологічними одиницями. В разі характерної картини захворювання проведення диференціального діагнозу між цими захворюваннями за їхнього класичного перебігу зазвичай не спричиняє труднощів.
Так, в основі розвитку БА лежить здебільшого еозинофільне запалення дихальних шляхів, що розвивається у відповідь на дію різних патогенних чинників, при цьому в хворих формується гіперреактивність бронхів, а бронхіальна обструкція має зворотний характер. БА зазвичай з’являється в більш ранньому віці.
ХОЗЛ у більшості випадків з’являється в осіб віком >40 років і нерідко пов’язане із тривалим курінням. У випадку ХОЗЛ спостерігається переважно нейтрофільне запалення дихальних шляхів у відповідь на дію тютюнового диму та/або побутових чи промислових аерополютантів; захворювання характеризується ураженням як бронхів, бронхіол, так і альвеол із подальшим формуванням хронічної емфіземи, а клініко-функціональні прояви передбачають незворотну або частково зворотну бронхіальну обструкцію.
Проте в реальній клінічній практиці рідко зустрічаються пацієнти, які мають характерні ознаки обох нозологічних форм, що зумовлює виникнення певних проблем диференціальної діагностики під час обрання раціональної терапевтичної тактики. Деякі пацієнти, які страждають на астму, мають типові характеристики ХОЗЛ – переважання нейтрофільного запалення, прогресуюче зниження легеневої функції, погана відповідь на терапію бронхолітичними засобами та інгаляційними кортикостероїдами (ІКС). З іншого боку, серед хворих на ХОЗЛ зустрічаються пацієнти з особливостями клінічної картини, характерними для БА, як-от підвищений рівень еозинофілів у мокротинні та/або значна зворотність прохідності дихальних шляхів після застосування бронхолітику.
Спроби лікарів поєднати прояви стійкої бронхообструкції та гіперреактивності бронхів спричинили появу таких неіснуючих діагнозів, як «астматичний бронхіт», «бронхіт з астматичним компонентом» тощо, які не надавали основної відповіді – яку лікувальну тактику слід обрати?
То із чим насправді ми маємо справу? Можна припустити, що це особливий фенотип перебігу астми чи ХОЗЛ або поєднання двох окремих нозологій. Щоб надати відповідь на це запитання, були сформульовані дві основні гіпотези.
Згідно із «британською гіпотезою», астма та ХОЗЛ являють собою два зовсім різних захворювання, що мають власні патогенетичні механізми розвитку. Втім, «голландська гіпотеза» передбачає, що розвиток БА та гіперреактивність бронхів можуть сприяти появі ХОЗЛ у більш пізньому віці. Така послідовність формування цих станів передбачає спільність їхнього генетичного підґрунтя. Втім, сучасні геномні дослідження однозначно не підтверджують спільного походження БА та ХОЗЛ.
Хай там що, а з практичного погляду, включаючи і вибір терапевтичної тактики, доцільніше виявилося розглядати поєднання астми та ХОЗЛ з позиції окремих нозологій.
У 2014 році Глобальна ініціатива з боротьби із бронхіальною астмою (GINA) запровадила новий термін – Asthma-COPD overlap syndrome (ACOS), тобто «синдром перехресту астма / ХОЗЛ», а також опублікувала окремий документ «Діагностика захворювань з хронічним обмеженням повітряного потоку: астма, ХОЗЛ та ACOS». У 2017 році з терміну Asthma-COPD overlap syndrome (ACOS) прибрали слово syndrome, залишивши Asthma-COPD overlap (ACO), підкреслюючи тим самим поєднання двох окремих нозологій – астми та ХОЗЛ.
На перший погляд, немає жодної необхідності виокремлювати «перехрест астма / ХОЗЛ» окремим діагнозом, але це не так. Справа в тому, що перехрест астма / ХОЗЛ пов’язаний з тяжчим перебігом, ніж БА та ХОЗЛ поодинці, а також характеризується:
- частими загостреннями;
- низькою якістю життя;
- більш швидким зниженням функції легень;
- відносною рефрактерністю до лікування;
- вищою смертністю;
- розвивається переважно в літніх пацієнтів, які часто страждають на множинні супутні захворювання, а також мають несприятливі наслідки через прийом інших препаратів;
- потребує застосування особливих терапевтичних підходів.
Згідно з останніми дослідженнями, поширеність «перехрест астма / ХОЗЛ» у загальній популяції пацієнтів із бронхообструктивними захворюваннями варіює від 2 до 55% (Milne et al., 2020). Така різниця пояснюється відсутністю єдиних чітких критеріїв визначення «перехресту астма / ХОЗЛ». Особливо складно відрізнити астму від ХОЗЛ у курців і в пацієнтів літнього віку (>60 років).
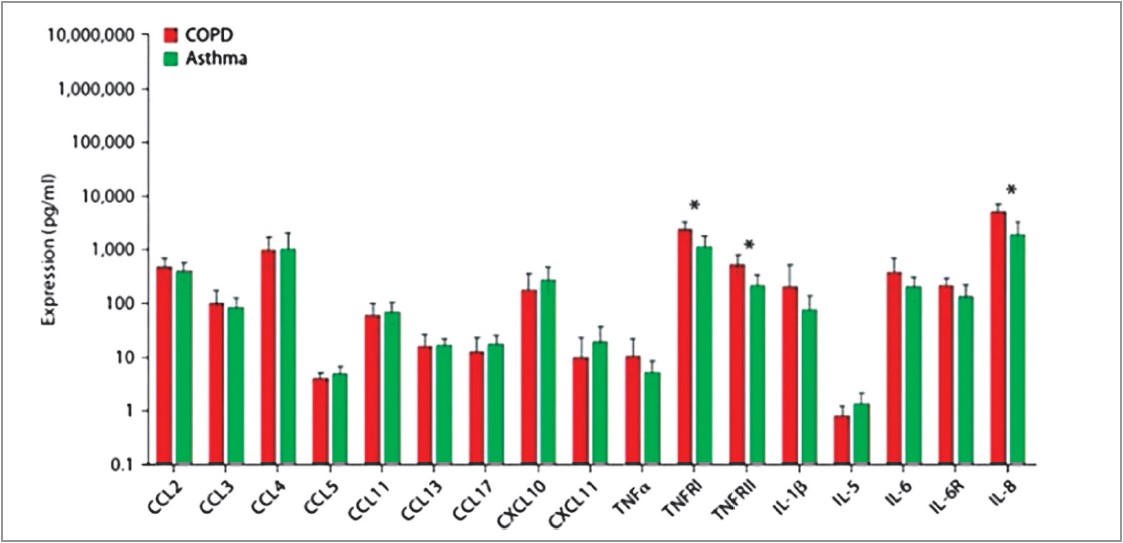
Неодноразово були спроби диференціювати астму та ХОЗЛ на основі визначення рівня біохімічних маркерів. Оскільки вважається, що для ХОЗЛ характерним є нейтрофільне запалення, а БА асоціюється з підвищеним рівнем Т2 цитокінів, діагностичний пошук проводився саме в цьому напрямі. Втім, M. A. Fadhel і співавт. продемонстрували відсутність достовірної різниці між рівнем цитокінів мокротиння та хемокінів у хворих на ХОЗЛ й астму (рис. 1).
Рис. 1. Рівень цитокінів мокротиння та хемокінів у хворих на ХОЗЛ й астму (за Fadhel M. A. et al., 2012)
На сьогодні існує чимало настанов щодо діагностики «перехресту астма / ХОЗЛ», положення яких істотно відрізняються. GINA та GOLD як істотний критерій «перехресту астма / ХОЗЛ» визнають лише фіксоване обмеження потоку повітря при спірометрії.
На основі даних, представлених на останньому конгресі Європейського респіраторного товариства (ERS, 2021), лікувальна тактика в пацієнтів із діагнозом «перехрест астма / ХОЗЛ» насамперед передбачає виокремлення певних ознак захворювання, що піддаються медикаментозній корекції (підхід під назвою treatable traits). На сьогодні в пацієнтів, котрі мають «перехрест астма / ХОЗЛ», розрізняють ≈20 таких ознак.
Звичайно, перед тим, як розпочинати лікування ми повинні переконатися в тому, що діагноз установлено правильно. Обов’язково необхідно виконати спірографічне дослідження із пробою на зворотність бронхіальної обструкції (проба із бронхолітиком). Якщо спостерігається незворотна чи малозворотна бронхіальна обструкція, насамперед слід запідозрити ХОЗЛ. З метою встановлення діагнозу «перехрест астма / ХОЗЛ» необхідно виявити ознаки астми. Зазвичай це підвищення рівня еозинофілів у крові чи мокротинні пацієнта. Сучаснішим методом діагностики еозинофільного запалення є визначення рівня оксиду азоту (NO) в повітрі, що видихається. При поєднанні ознак астми та ХОЗЛ ми маємо повне право встановити діагноз «перехрест астма / ХОЗЛ».
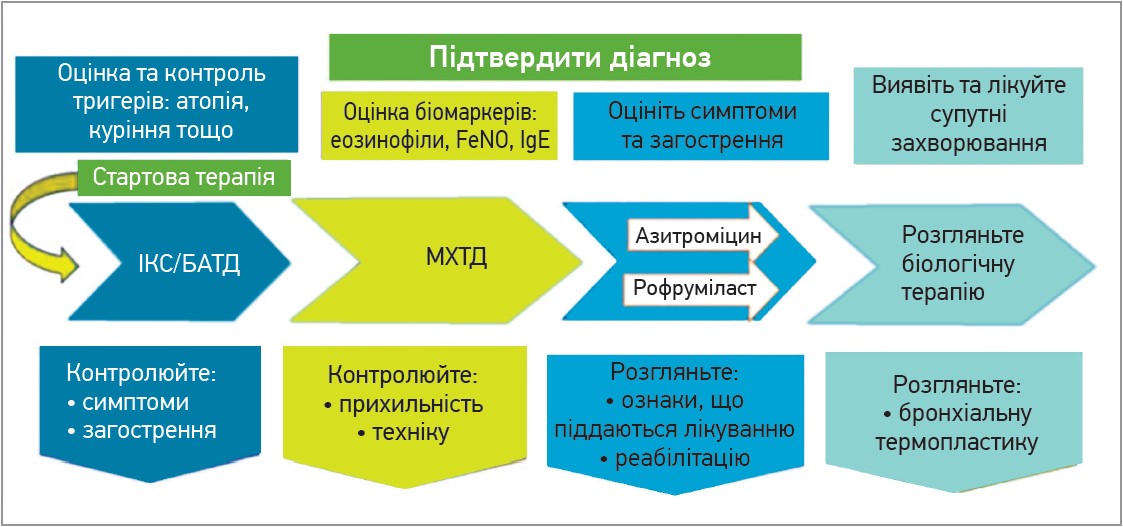
Лікування таких пацієнтів слід розпочинати із призначення комбінації ІКС та β2-агоніста тривалої дії (БАТД). Результати нещодавніх досліджень продемонстрували вищу ефективність потрійної терапії, що передбачає включення до схеми лікування М-холінолітика тривалої дії (МХТД). Комбінація ІКС/БАТД/МХТД значно поліпшує функцію легень порівняно з подвійною терапією ІКС/БАТД і має подібний профіль безпеки (рис. 2).
Рис. 2. Ефективність потрійної терапії ІКС/БАТД/МХТД
Підготував В’ячеслав Килимчук