16 липня, 2017
Диагностика и лечение резистентной артериальной гипертензии в ежедневной клинической практике

Контроль артериального давления у пациентов с АГ: фокус на резистентную гипертензию
Артериальная гипертензия (АГ) является очень сложным заболеванием. Ее патофизиология характеризуется взаимодействием множества факторов, что приводит к значительному и стойкому повышению артериального давления (АД) и подверженности к повреждению органов-мишеней, развитию симптоматических кардиоваскулярных и почечных осложнений, включая инфаркт миокарда, инсульт, сердечную недостаточность и терминальную стадию хронической болезни почек. В свою очередь, у пациентов с АГ, имеющих различный профиль глобального кардиоваскулярного риска, нормализация АД сопровождается выраженным снижением риска фатальных и нефатальных исходов.
Несмотря на существенное улучшение диагностики и внедрение новых методов терапии, результаты последних наблюдательных исследований единогласно свидетельствуют об очень низкой частоте контроля АД в общей популяции пациентов с АГ. Лечение АГ, как правило, требует подхода, основанного на приверженности к здоровому образу жизни и применении антигипертензивных препаратов. При этом примерно треть больных нуждается в комбинированной терапии, включающей несколько антигипертензивных препаратов разных классов. Тем не менее даже при использовании наиболее современного подхода, основанного на сочетании модификации образа жизни и назначения рациональных лекарственных комбинаций, у большинства больных уровни АД остаются повышенными.
Значительное количество пациентов с недостаточным контролем АД ошибочно классифицируют как имеющих резистентную гипертензию. Этот диагноз не всегда соответствует действительности и часто ошибочно устанавливается пациентам с трудно поддающимися лечению формами АГ. Затрудненный контроль АД у больных с АГ может быть связан с различными факторами, включая инертность врача, низкий комплайенс пациента, плохо налаженный коммуникативный контакт между врачом и пациентом, неправильные меры по снижению АД, неадекватные или недостаточные антигипертензивные вмешательства. Очевидно, что эти факторы не представляют собой резистентную АГ; при их наличии следует говорить о неконтролированной гипертензии, которая тем не менее приводит к повышенному риску значимых кардиоваскулярных событий, связанных с АГ. В последних руководствах по ведению АГ гипертензия определяется как резистентная (или рефрактерная) к лечению, когда схема терапии, включающая мероприятия по повышению приверженности к здоровому образу жизни и назначение минимум трех антигипертензивных препаратов (в т. ч. диуретика) в адекватных дозах, не может обеспечить снижения систолического и/или диастолического АД до целевых уровней <140/90 мм рт. ст. в общей популяции пациентов с АГ и <130/80 мм рт. ст. – у больных с высоким или очень высоким кардиоваскулярным риском (например, у пациентов с сахарным диабетом).
В настоящей статье будут рассмотрены эпидемиологические аспекты истинной резистентной гипертензии и предложен алгоритм для правильной диагностики и лечения этого состояния в клинической практике. Основной акцент будет сделан на современных терапевтических подходах, включая новые лекарственные препараты и нефармакологические вмешательства, которые могут помочь лучше контролировать уровни АД у пациентов с резистентными формами АГ.
Эпидемиологическая и клиническая значимость резистентной гипертензии
Неадекватный контроль АГ является очень распространенной ситуацией в клинической практике, что неоднократно было показано в международных и национальных исследованиях, а также подтверждается собственным опытом. Один из последних и крупнейших анализов, основанный на наблюдательных исследованиях АГ, проведенных в Италии в период между 2000 и 2007 гг., показал, что из 53 тыс. включенных в эти исследования пациентов с АГ артериальное давление контролировалось только у 22%, в то время как у 39% больных уровни АД превышали 140/90 мм рт. ст. и примерно у трети пациентов (32,9%) уровни диастолического АД были выше 100 мм рт. ст. Кроме того, около 5% больных, в основном лица пожилого возраста, имели изолированную систолическую АГ.
Целью более специфичного исследования, проведенного в Испании, было определить распространенность резистентной гипертензии по данным автоматического амбулаторного мониторинга АД. Более 1000 исследователей, отобранных из врачей первичного звена, наблюдали 52 тыс. пациентов с нелеченной АГ или получавших терапию по поводу ранее диагностированной АГ. Среди этих больных более чем у 6 тыс. был установлен диагноз резистентной АГ, так как уровни АД у них превышали 140/90 мм рт. ст., несмотря на одновременный прием более трех антигипертензивных препаратов разных классов, включая диуретик (тиазидный или петлевой). Таким образом, распространенность резистентной гипертензии в испанской популяции составила около 12%, при этом у остальных пациентов с АГ контроль АД был расценен как удовлетворительный.
Исследование ALLHAT впервые подчеркнуло проблему резистентной АГ у пациентов, наблюдающихся врачами общей практики. В этом крупном международном клиническом исследовании больных с АГ и высоким кардиоваскулярным риском рандомизировали для получения антигипертензивной терапии, основанной на блокаторе кальциевых каналов (амлодипине), диуретике (хлорталидоне) или ингибиторе ангиотензинпревращающего фермента – АПФ (лизиноприле). Количество пациентов, достигших целевых уровней АД, составило 61, 57 и 54% соответственно. Следует отметить, что в этом исследовании примерно треть больных получала 3 и более антигипертензивных препарата, но, несмотря на это, уровни АД у них оставались выше нормальных значений.
Тем не менее истинная распространенность резистентной гипертензии в условиях реальной клинической практики пока не установлена. Многие врачи склонны относить к категории имеющих резистентную АГ пациентов, у которых трудно достичь целевых уровней систолического и/или диастолического АД на фоне комбинированной антигипертензивной терапии, что на самом деле просто может быть отражением многочисленных проблем диагностики, обычно не рассматриваемых в рутинной клинической практике, а также сложностей в выборе правильного лечения для конкретного пациента с АГ.
Недостижение удовлетворительного контроля АД часто ведет к разочарованию врача и принятию стойко повышенных уровней АД как должное. В то же время в высокоспециализированные центры направляется неоправданно большое количество больных. В действительности лишь немногие врачи общей практики и специалисты поликлиник придерживаются определения резистентной гипертензии, приведенного в современных руководствах, и идентифицируют истинную резистентную гипертензию только после того, как были выполнены все необходимые диагностические исследования (включая измерение АД в домашних условиях и по возможности 24-часовой амбулаторный мониторинг АД) и приняты адекватные терапевтические меры (фармакологические и нефармакологические).
Таким образом, необходимо четко разграничивать пациентов, имеющих истинную резистентную АГ, и больных с неконтролированными, или трудно поддающимися лечению, формами АГ, так как в последней группе для достижения эффекта может быть достаточно дообследования и коррекции терапии. Этот вопрос имеет ключевое значение, особенно для снижения клинической инертности, которая может основываться на ошибочном суждении врача о том, что пациент является резистентным к терапии. Ярким примером тому служит исследование REACT, в котором 42% врачей не модифицировали схему антигипертензивной терапии, несмотря на то что уровни АД у пациентов оставались неконтролированными на протяжении более 1 года наблюдения. По нашему мнению, этот вопрос остается главной проблемой в клиническом ведении АГ.
Патофизиологические и клинические аспекты
Псевдорезистентная гипертензия
Диагностика резистентной гипертензии должна начинаться с идентификации псевдорезистентной АГ. Это состояние, часто ошибочно принимаемое за резистентную гипертензию, определяется как стойкое увеличение уровней АД выше нормальных значений при измерении в лечебном учреждении у пациента, не имеющего резистентной гипертензии. Способствовать поддержанию повышенного АД и создавать ощущение резистентной АГ может множество факторов, распознавание и устранение которых, в свою очередь, может привести к нормализации уровней АД и, следовательно, к исключению диагноза резистентной гипертензии.
В таблице перечислены причины, которые могут вызывать псевдорезистентную гипертензию. Среди них наиболее частыми являются неправильное измерение АД и использование неадекватных доз или нерациональных комбинаций антигипертензивных препаратов. Гипертензия белого халата также может быть причиной псевдорезистентной гипертензии, о чем всегда необходимо помнить. В то же время прогностическое значение этого состояния пока остается предметом дискуссий. По данным некоторых авторов, у пациентов с гипертензией белого халата за несколько лет может развиться стойкое повышение АД.
Исследования, проведенные за последние несколько лет, показали, что наличие резистентной гипертензии у пациентов с АГ легче определить с помощью 24-часового амбулаторного мониторинга АД, который также помогает охарактеризовать профиль АД при этом клиническом состоянии. В исследовании Veglio и соавт. (2001) амбулаторный мониторинг АД позволил определить истинную резистентную гипертензию примерно у 2% общей популяции больных с АГ, направленных в специализированную клинику. Пациенты с истинной резистентной гипертензией были значительно моложе и употребляли значительно больше поваренной соли и алкоголя по сравнению с больными, у которых была гипертензия белого халата. Brown и соавт. (2001) подтвердили важную роль 24-часового амбулаторного мониторинга АД как исследования, которое целесообразно проводить перед более глубоким обследованием и назначением терапии у пациентов с предполагаемой резистентной гипертензией.
Вторичная гипертензия
Следующим диагностическим шагом является исключение вторичной гипертензии. В крупных наблюдательных исследованиях наиболее частыми причинами нарушенного или недостаточного ответа на комбинированную антигипертензивную терапию были болезни паренхимы почек, болезни почечных артерий и гиперальдостеронизм. По данным Moser и соавт. (2006), распространенность этих состояний составляет в среднем 1,8; 3,4 и 8% соответственно.
Наличие первичного гиперальдостеронизма следует всегда исключать у пациентов с «трудными» формами АГ. В исследовании Veglio и соавт. (2001) с участием более 1500 пациентов с резистентной гипертензией было установлено, что у 11,3% этих больных на самом деле имел место первичный гиперальдостеронизм. В других исследованиях это заболевание составляло до 20% случаев резистентной гипертензии. Необходимо отметить, что данная популяция состояла преимущественно из больных АГ с уровнями АД >140/90 мм рт. ст. на фоне приема трех антигипертензивных препаратов, включая диуретик.
Недостаточный сон и синдром ночного апноэ, являющиеся актуальными проблемами современного общества, недавно были идентифицированы как потенциальные причины умеренно-тяжелых форм АГ, в том числе маскированной гипертензии (например, повышенные уровни АД дома и нормальные – в кабинете врача) и резистентной гипертензии.
Лекарственно-индуцированная гипертензия
При исключении потенциальных причин недостаточного контроля АД на фоне приема нескольких рационально скомбинированных антигипертензивных препаратов необходимо помнить о такой проблеме, как лекарственно-индуцированная гипертензия. Стойкое повышение АД могут вызывать нестероидные противовоспалительные препараты (в том числе селективные ингибиторы ЦОГ-2), симпатомиметики, кортикостероиды, эстрогены и прогестины, селективные ингибиторы обратного захвата серотонина, иммуносупрессанты, кофеин, алкоголь, диетические добавки растительного происхождения (содержащие женьшень, йохимбин, лакрицу и др.), энергетические напитки, андрогены и анаболические гормоны.
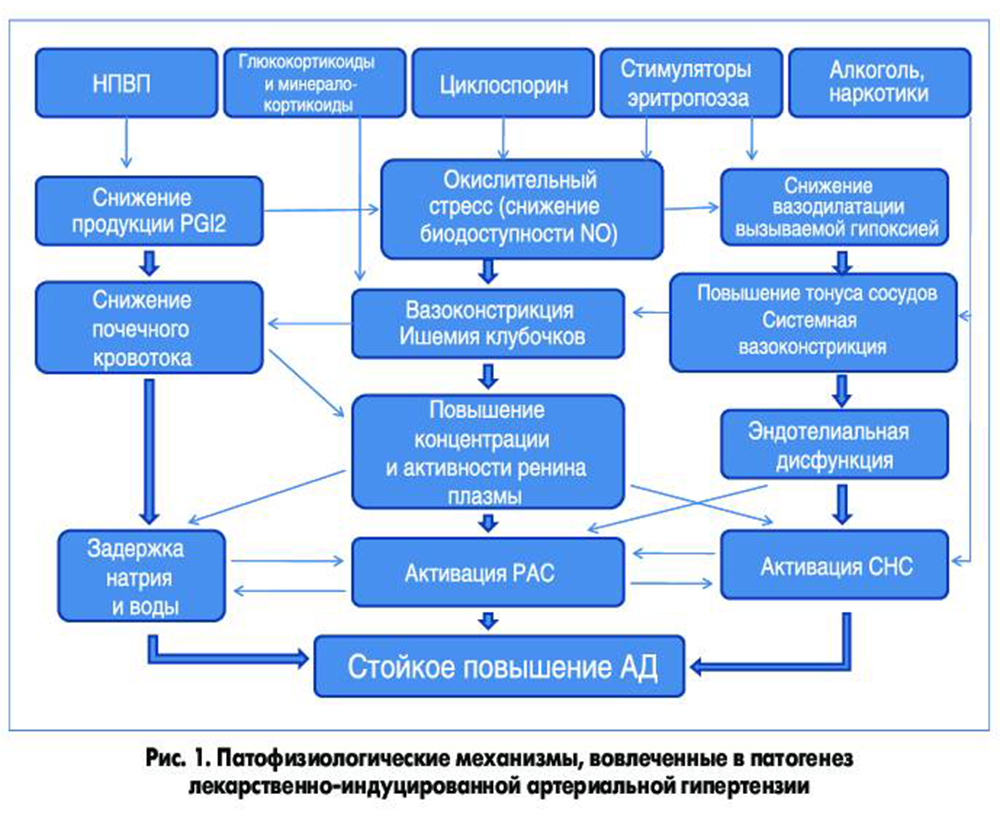 Механизмы, по которым различные препараты могут вызывать стойкое повышение АД, являются сложными и до конца не изученными. Современный взгляд на патофизиологию лекарственно-индуцированной гипертензии схематически представлен на рисунке 1. Тремя важнейшими патофизиологическими механизмами являются повышенный сосудистый тонус, задержка натрия и воды с увеличением объема циркулирующей крови, а также патологическая активация симпатической нервной системы (СНС) и ренин-ангиотензиновой системы (РАС). Кроме того, имеет значение нарушенный баланс между продукцией оксида азота (NO) и вазоконстрикторов на эндотелиальном уровне. В некоторых ситуациях (например, при лечении циклоспорином) основная патологическая роль принадлежит повышенной продукции ренина.
Механизмы, по которым различные препараты могут вызывать стойкое повышение АД, являются сложными и до конца не изученными. Современный взгляд на патофизиологию лекарственно-индуцированной гипертензии схематически представлен на рисунке 1. Тремя важнейшими патофизиологическими механизмами являются повышенный сосудистый тонус, задержка натрия и воды с увеличением объема циркулирующей крови, а также патологическая активация симпатической нервной системы (СНС) и ренин-ангиотензиновой системы (РАС). Кроме того, имеет значение нарушенный баланс между продукцией оксида азота (NO) и вазоконстрикторов на эндотелиальном уровне. В некоторых ситуациях (например, при лечении циклоспорином) основная патологическая роль принадлежит повышенной продукции ренина.
Идентифицировать причины лекарственно-индуцированной гипертензии помогает тщательный сбор анамнеза (включая данные об употреблении алкоголя) и анализ ранее назначенного лечения. Это особенно важно у больных с АГ, не отвечающих на лечение тремя и более антигипертензивными препаратами.
Трудности контроля АД в специфических клинических ситуациях
К клиническим характеристикам пациентов, которые ассоциируются с наличием резистентной гипертензии, относятся пожилой возраст (повышение жесткости артерий), уровни АД в верхнем диапазоне (АГ 2-3 степени) на момент установления диагноза, ожирение, избыточное употребление поваренной соли, негроидная раса, женский пол и проживание в определенных географических регионах. С целью оптимизации контроля АД следует сделать все возможное для устранения модифицируемых факторов риска.
У пациентов с резистентной гипертензией могут присутствовать другие клинические состояния, препятствующие эффективному контролю АГ, такие как тяжелая гипертрофия левого желудочка, кардиомиопатии, сахарный диабет с протеинурией и хроническая болезнь почек. Атеросклероз и недостаточность аортального клапана часто ассоциируются с изолированной систолической гипертензией, резистентной к агрессивной антигипертензивной терапии.
Лечение резистентной гипертензии
Современные европейское и североамериканское руководства рекомендуют применять у пациентов с резистентной гипертензией комбинированную антигипертензивную терапию, используя пять основных классов препаратов. Перспективными в лечении гипертензии этого типа являются прямые ингибиторы ренина (алискирен), ингибиторы нейтральной эндопептидазы (омапатрилат), новые антагонисты альдостерона (эплеренон и др.), ингибиторы альдостеронсинтазы, клонидин с пролонгированным высвобождением, антагонисты эндотелина и новые алгоритмы комбинированной терапии.
Необходимо подчеркнуть, что в любую схему лечения, целью которого является снижение АД, обязательно должны входить мероприятия по изменению образа жизни, такие как ограничение потребления поваренной соли, нормализация массы тела, увеличение физической активности, отказ от курения и алкоголя. На сегодня доказано, что у пациентов с АГ, относящихся к группе высокого риска, эти мероприятия способствуют контролю АД и снижают риск основных кардиоваскулярных событий.
Антагонисты альдостерона и калийсберегающие диуретики
Антагонисты альдостерона являются хорошо изученным фармакологическим инструментом для ведения пациентов с резистентной гипертензией даже в случаях, когда истинный гиперсложных исследований. Современные представители этой группы препаратов (эплеренон, канренон и канреноат калия) имеют доказанную эффективность и по сравнению со спиронолактоном реже вызывают побочные эффекты, в частности гинекомастию. В качестве альтернативы возможно применение калийсберегающего диуретика амилорида, однако эффективность этого препарата при резистентной гипертензии спорна.
В недавно проведенном анализе результатов исследования ASCOT-BPLA был изучен алгоритм антигипертензивной терапии, направленной на контроль резистентной гипертензии. Алгоритм предусматривал добавление к двум основным схемам лечения (на основе амлодипина или атенолола) a-блокатора доксазозина и других антигипертензивных препаратов, преимущественно спиронолактона. В этой популяции использование данного препарата позволило снизить АД у пациентов, не отвечающих на комбинации трех и более препаратов (уровни АД снизились в среднем со 156,9/85,3 до 135,1/75,8 мм рт. ст.).
В исследовании Nishizaka и соавт. у пациентов с резистентной гипертензией назначение спиронолактона сопровождалось снижением систолического и диастолического АД в среднем на 25 мм рт. ст. спустя 6 мес терапии. На сегодня имеются предварительные данные о том, что у больных с резистентной гипертензией лечение этим препаратом значительно снижает уровни офисного и амбулаторного АД и уменьшает тяжесть синдрома обструктивного ночного апноэ, но при этом может приводить к повышению уровня креатинина в сыворотке и активности ренина в плазме.
Следует отметить, что диуретики (тиазидные и петлевые) при лечении трудных форм АГ часто не назначаются либо используются в недостаточных дозах вследствие клинической инертности врача или опасений развития побочных эффектов. Одной из характерных особенностей пациентов с резистентной гипертензией может быть наличие субклинической гиперволемии, которую необходимо подозревать у всех больных с устойчиво повышенными уровнями АД.
Комбинированная терапия
В клинических исследованиях было установлено, что одним из эффективных методов контроля резистентной гипертензии может быть раннее назначение комбинированной терапии двумя антигипертензивными препаратами; эта рекомендация присутствует в современных клинических руководствах. Стратегии комбинирования должны основываться на использовании препаратов с синергическим механизмом действия. На сегодня доказано, что лучший контроль АД достигается при сочетании препаратов, модулирующих патологическую активацию РАС (ингибиторов АПФ или блокаторов рецепторов ангиотензина II) с вазодилататорами (блокаторами кальциевых каналов, a-блокаторами или тиазидными диуретиками).
Примером эффективности комбинированного лечения может служить исследование ACCOMPLISH. На момент включения рутинная антигипертензивная терапия позволяла контролировать АД только у трети пациентов с АГ, относящихся к группе высокого риска. В конце исследования в обеих группах комбинированной терапии (ингибитор АПФ + блокатор кальциевых каналов или тиазидный диуретик) уровень контроля АД превысил 80%.
Интересные результаты были получены в исследованиях, в которых к олмесартану добавляли амлодипин, тиазидный диуретик или оба препарата, а также в исследовании по изучению комбинации эналаприла и лерканидипина. В этих клинических исследованиях АД удалось нормализовать у 80-90% пациентов с трудно поддающейся лечению АГ, что является довольно хорошим результатом.
Прямые ингибиторы ренина
Алискирен – первый представитель группы прямых ингибиторов ренина – зарекомендовал себя как эффективный препарат у пациентов с АГ, у которых не удавалось нормализовать АД с помощью комбинации трех и более антигипертензивных средств, включая другие препараты, блокирующие РАС. Специальных исследований алискирена в популяции больных с резистентной гипертензией не проводилось. Предварительный анализ крупной базы данных назначений лекарственных препаратов в Италии показал высокую частоту ответа на алискирен среди пациентов с резистентной или трудно поддающейся лечению гипертензией, которые уже получали три и более антигипертензивных препарата.
Новые антигипертензивные препараты
В настоящее время для лечения резистентной гипертензии разрабатывается инновационный класс антигипертензивных препаратов – ингибиторов альдостеронсинтазы. К перспективным средствам также относятся новые лекарственные формы клонидина с пролонгированным высвобождением, антагонисты эндотелина и ингибиторы нейтральной эндопептидазы, в частности омапатрилат. Этот препарат не был одобрен для лечения АГ из-за побочных эффектов, наблюдаемых в определенных группах больных, однако в будущем его значение может быть пересмотрено для применения в качестве паллиативной помощи пациентам с резистентной гипертензией.
Недавно завершилось рандомизированное контролированное исследование дарусентана – инновационного препарата группы антагонистов эндотелина. У пациентов с верифицированным диагнозом резистентной гипертензии, не достигших целевых уровней АД на фонейроваскулярную декомпрессию, однако впоследствии было показано, что эффект после этой процедуры является кратковременным.
Все вышеперечисленные вмешательства относятся к инвазивным и необратимым и на сегодня могут быть рекомендованы только пациентам с неблагоприятным прогнозом, у которых оптимальная фармакотерапия не позволяет контролировать уровни АД, а альтернативные методы лечения отсутствуют.
Нефармакологические методы
Для лечения пациентов с резистентной гипертензией разрабатываются или проходят клиническую оценку различные нефармакологические подходы. На сегодня получены предварительные данные об эффективности, безопасности и хорошей переносимости имплантируемых импульсных генераторов как в экспериментальных, так и в клинических условиях. Получены первые данные об эффективности денервации почечной артерии в лечении пациентов с истинной резистентной гипертензией с доказанной почечной этиологией заболевания. В качестве потенциального метода лечения больных с неконтролированной и резистентной гипертензией предлагалось использовать нейроваскулярную декомпрессию, однако впоследствии было показано, что эффект после этой процедуры является кратковременным.
Все вышеперечисленные вмешательства относятся к инвазивным и необратимым и на сегодня могут быть рекомендованы только пациентам с неблагоприятным прогнозом, у которых оптимальная фармакотерапия не позволяет контролировать уровни АД, а альтернативные методы лечения отсутствуют.
Заключение
В настоящее время общемировая распространенность АГ очень высокая и лишь продолжает увеличиваться. В то же время контроль АД у пациентов с АГ остается неприемлемо низким, что оказывает выраженное негативное влияние на здоровье общества, так как польза от антигипертензивной терапии прежде всего зависит от степени снижения систолического и диастолического АД. Сложившаяся ситуация становится еще более драматичной в свете глобальной «эпидемии» ожирения, метаболического синдрома и других состояний, сопутствующих АГ.
Отсутствие контроля АД может быть обусловлено множеством факторов, включая инертность врача, низкую приверженность пациента к лечению, неправильное измерение АД, неадекватность или недостаточность антигипертензивных вмешательств.
 Несмотря на то что диагноз резистентной гипертензии очень распространен в клинической практике, зачастую он ошибочно устанавливается пациентам с трудно поддающейся лечению АГ. Согласно современным руководствам, определение «резистентность (рефрактерность) к лечению» применимо только к тем больным с АГ, у которых приверженность к здоровому образу жизни и назначение по крайней мере трех антигипертензивных препаратов (включая диуретик) в адекватных дозах не привели к снижению уровней систолического и/или диастолического АД до целевых.
Несмотря на то что диагноз резистентной гипертензии очень распространен в клинической практике, зачастую он ошибочно устанавливается пациентам с трудно поддающейся лечению АГ. Согласно современным руководствам, определение «резистентность (рефрактерность) к лечению» применимо только к тем больным с АГ, у которых приверженность к здоровому образу жизни и назначение по крайней мере трех антигипертензивных препаратов (включая диуретик) в адекватных дозах не привели к снижению уровней систолического и/или диастолического АД до целевых.
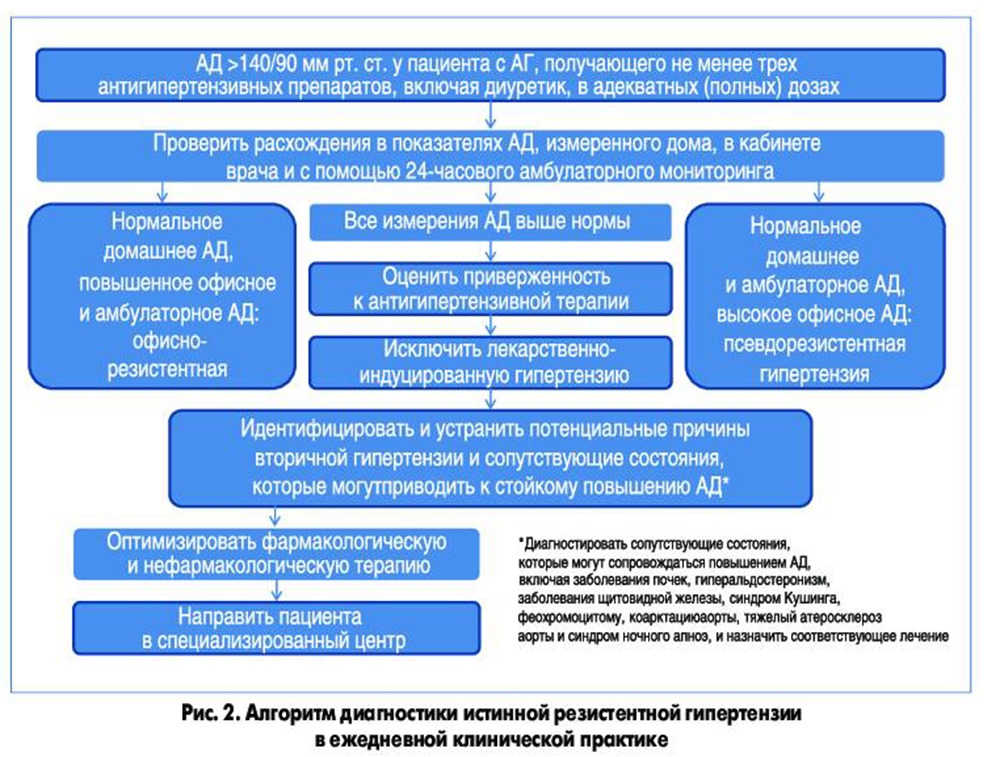
Ключевым этапом ведения пациентов с «трудными» формами АГ является правильное установление диагноза резистентной гипертензии (рис. 2). В первую очередь следует исключить наличие псевдорезистентной АГ и гипертензии, связанной с сопутствующими заболеваниями, использованием лекарственных препаратов и других веществ, а также вторичную АГ. Лечение резистентной гипертензии должно включать оптимизацию дозировок и более частое назначение рациональных комбинаций антигипертензивных препаратов с целью усиления синергических эффектов.
Expert Reviews in Cardiovascular Therapy 2010; 8 (6): 811-820
Перевел с англ. Алексей Терещенко
Медична газета «Здоров’я України» № 15-16 (244-245), серпень 2010 p.



