22 грудня, 2020
Лікування серцевої недостатності у дорослих пацієнтів із систолічною дисфункцією лівого шлуночка
Захворюваність на серцеву недостатність (СН) зростає з віком. У міру старіння населення частота розвитку СН із часом також підвищуватиметься, як, зокрема, і смертність через цю патологію. Експертна група з СН на чолі з W.E. Chavey з медичного центру системи охорони здоров’я Мічиганського університету (США) торік розробила рекомендації, в основу яких лягли основні принципи лікування хворих на СН, зокрема із систолічною дисфункцією лівого шлуночка (ЛШ). Документ ґрунтується на даних обсерваційних, рандомізованих контрольованих досліджень (РКД) та експертних судженнях. Представляємо до вашої уваги ключові положення рекомендацій з акцентом на діагностиці та фармакотерапії основними групами препаратів у пацієнтів із СН.
Останнім часом розуміння причин та механізмів розвитку СН кардинально змінилося. Найчастіше поява СН пов’язана з ішемічним ураженням мозку, що ініціює каскад подій, опосередкованих нейрогормональними процесами, які негативно впливають на серце. Системи охорони здоров’я у всьому світі розглядають СН як клінічний стан, що потребує застосування найкращої терапії через його високу поширеність та значні витрати на лікування. На сьогодні наявні різні медикаментозні методи терапії, які у поєднанні з модифікацією способу життя можуть зменшити смертність та поліпшити якість життя хворих на СН. Однак різноманіття доступних стратегій призвело до розбіжностей при прийнятті клініцистами рішень щодо призначення оптимальної терапії СН та недостатнього використання ліків із доведеною ефективністю.
Етіологія та перебіг хвороби
Найпоширенішою причиною розвитку систолічної дисфункції ЛШ є ішемічна хвороба серця (ІХС), що викликає ішемічну кардіоміопатію. Неішемічна кардіоміопатія минає протягом 12 місяців від появи симптомів приблизно у 30% випадків. Для пацієнтів з/без ІХС характерні часті госпіталізації та підвищений ризик передчасної смерті. Типовими причинами декомпенсації СН є надмірне споживання солі та недотримання режиму терапії. Прогресувальне порушення насосної функції серця та небезпечні для життя аритмії (злоякісні) – найчастіші причини летальних наслідків серед пацієнтів із СН.
Діагностика та спостереження за пацієнтами
СН зі зниженою фракцією викиду (СНзнФВ) є поширеним клінічним станом у кардіології. За допомогою широко доступних методів можна виміряти ФВ ЛШ та оцінити ступінь систолічної дисфункції. Більш ніж 50% пацієнтів із СН мають збережену ФВ (СНзбФВ), або діастолічну дисфункцію. Її можна визначити на основі ехокардіографічних (ЕхоКГ) критеріїв, як-от співвідношення швидкості раннього та пізнього діастолічного наповнення, короткий час уповільнення раннього діастолічного наповнення та час ізоволемічної релаксації. Однак у багатьох осіб із СНзбФВ відсутні ЕхоКГ-ознаки діастолічної дисфункції. У деяких хворих може спостерігатися як систолічна, так і діастолічна СН. Інші причини СН зустрічаються рідше. Тому в багатьох клінічних випробуваннях були залучені лише пацієнти, в яких СН могла бути підтверджена задокументованою систолічною дисфункцією ЛШ.
Ознаки та симптоми СН
СН часто проявляється як задишка під час фізичного навантаження або у положенні лежачи. Також у пацієнтів нерідко спостерігаються застійний набряк, надмірна стомлюваність, кашель та відчуття швидкого насичення. Ці симптоми іноді помилково приписують іншим патологіям, зокрема пневмонії, астмі та виразковій хворобі. Аритмії, що спричиняють серцебиття, запаморочення або раптову смерть, можуть бути початковими проявами СН.
Класифікація СН
Загалом СН обмежує фізичну активність, а пацієнти з більш серйозними функціональними обмеженнями мають нижчу виживаність. Клініцисти Нью-Йоркської асоціації серця (NYHA) використовують чотирирівневу класифікацію функціональних класів (ФК) для оцінки прогнозу в осіб із СН та визначення популяцій хворих у клінічних дослідженнях, а саме:
- І – безсимптомна;
- II – слабо виражені симптоми;
- III – помірно виражені симптоми;
- IV – симптоми у стані спокою.
У 2001 р. Американська колегія кардіологів (ACC) та Американська асоціація серця (AHA) запропонували свою схему стратифікації, яка схожа, але не повторює запропоновану NYHA:
- A – у групі ризику;
- В – безсимптомна;
- C – симптоматична;
- D – рефрактерна.
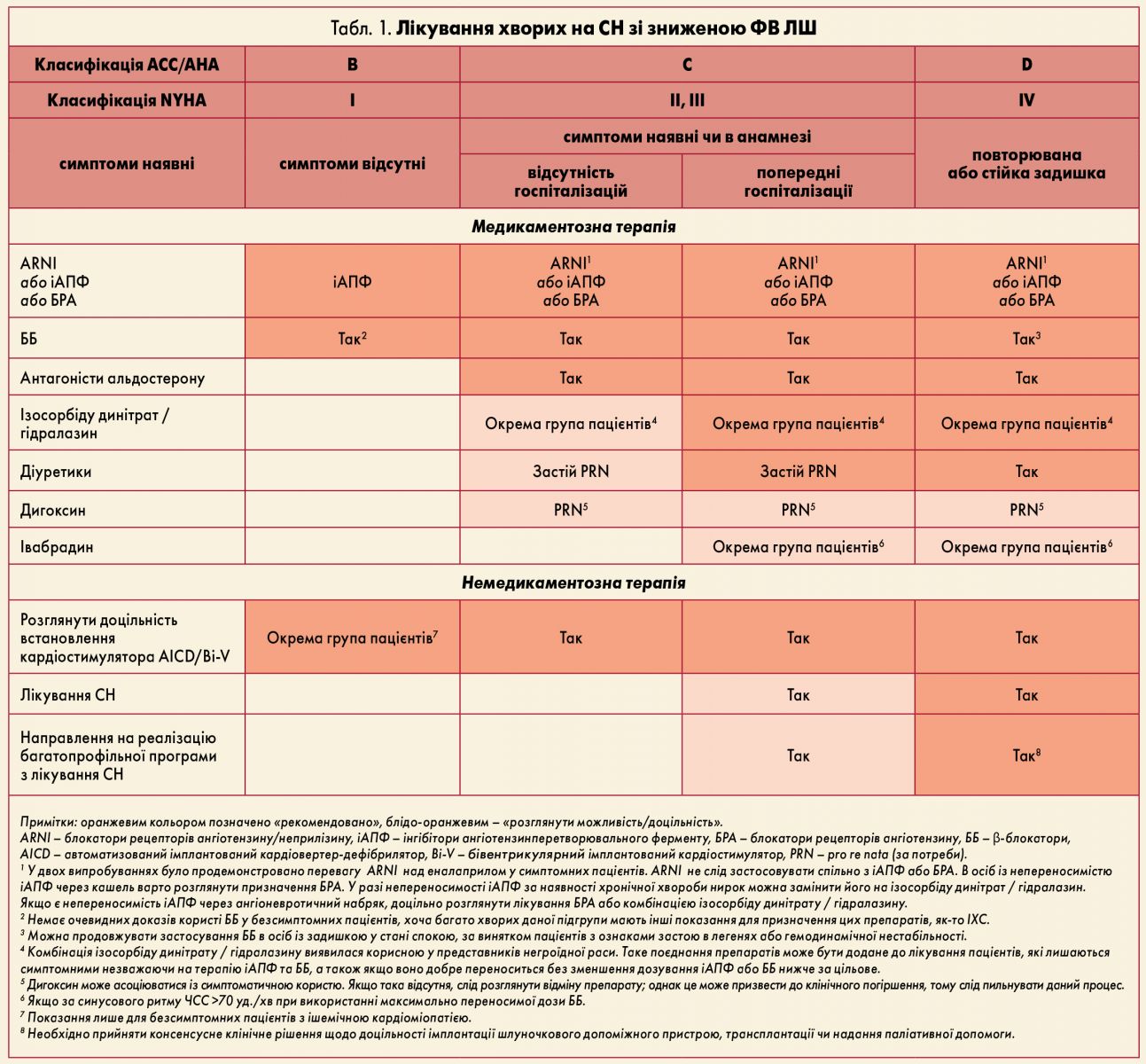
Взаємозв’язок класифікацій NYHA та ACC/AHA показаний у таблиці.
Діагностичне обстеження та оцінка
Оцінка систолічної функції
У пацієнтів з імовірним діагнозом СН потрібно виконати оцінку систолічної функції за показником ФВ. Слід повторити процедуру, якщо клінічна ситуація змінилася, та її легко пояснити за допомогою анамнезу або фізикального обстеження. ФВ необхідно вимірювати через шість місяців після хірургічної або черезшкірної реваскуляризації та далі проводити лікування на основі ФВ.
Терапія СН базується на клінічних проявах, фізикальному обстеженні та визначенні ФВ. Найчастіше використовують ЕхоКГ, дещо рідше – інші методи візуалізації, як-то радіонуклідна й контрастна вентрикулографія, комп’ютерна томографія (КТ) серця, однофотонно-емісійна томографія (ОФЕКТ) з електрокардіографічною (ЕКГ) синхронізацією та магнітно-резонансна томографія (МРТ). Трансторакальна ЕхоКГ є широко доступною, легкою у виконанні й безпечною. Вона надає неінвазивні діагностичні дані про форму й функціонування шлуночків, товщину стінок та функції клапанів.
Функціональне тестування
Проби з дозованим фізичним навантаженням (велоергометрія) можуть бути корисними для оцінки деяких пацієнтів із СН, зокрема за супутньої ІХС, та їхніх функціональних можливостей. Кардіопульмональні навантажувальні тести (ергоспірометрія) здатні визначити функціональну спроможність хворого. Особи з низьким дихальним об’ємом або дуже низькими показниками пікового споживання кисню можуть бути кандидатами на встановлення пристроїв для підтримання шлуночків та трансплантацію серця.
Катетеризація серця
Коронарна ангіографія та катетеризація лівих відділів серця ефективні при лікуванні СН, коли виявлення виразної ІХС або вади серця може вплинути на фармакотерапію або надасть необхідну інформацію для прийняття рішення щодо виконання операції. Катетеризація правих відділів серця допомагає при проведенні диференційної діагностики та для визначення стратегії лікування у пацієнтів із невстановленим волемічним статусом. Рішення про виконання катетеризації серця слід приймати на основі клінічної картини, особливостей пацієнта, результатів неінвазивного тестування та ретельного зважування ризиків і переваг.
Електрокардіографія
Переважна більшість випадків систолічної дисфункції ЛШ зумовлена розвитком ІХС. Для визначення наявності ІХС проводять стандартну ЕКГ у 12 відведеннях, щоб розпочати відповідні терапевтичні втручання. Також цей метод здатен виявити деякі аритмії, наприкад тріпотіння чи фібриляцію передсердь (ФП). На додачу, ЕКГ може бути корисною для оцінки дисинхронії між правим та лівим шлуночками.
Методи амбулаторного моніторування
Основною причиною летальних наслідків серед пацієнтів із СН є раптова смерть, імовірно, через аритмії. Протягом останніх кількох років у низці досліджень було виявлене значне зростання показника виживаності серед осіб із симптоматичними або індукованими шлуночковими аритміями та ІХС із/без СН, в яких встановлено імплантовані кардіовертери-дефібрилятори (ІКД). Також отримані результати продемонстрували аналогічну користь ІКД у хворих на СН неішемічної етіології зі шлуночковими аритміями. Амбулаторний моніторинг має бути складовою оцінки будь-якого пацієнта із СН, в якого є підозри на наявність порушень ритму. Якщо у хворого виявлено шлуночкові аритмії, його слід направити для проведення подальших обстежень.
Оцінка BNP
Аналіз рівня мозкового натрійуретичного пептиду типу B (BNP) та його N-кінцевого фрагмента (NT-proBNP) допомагає у визначенні діагнозу та прогнозу в пацієнтів із СН. Ці білки наявні у кардіоміоцитах і вивільняються у відповідь на зміни, пов’язані з СН, як-то розтягнення міоцитів. BNP може бути корисним для встановлення діагнозу СН в осіб із задишкою. Однак BNP не диференціює причину розвитку СН (наприклад, СНзбФВ, СНзнФВ, вада серця, зокрема вроджена тощо). В умовах невідкладної допомоги значуща концентрація BNP свідчить про високу ймовірність СН, а мала – про низьку. Рівень BNP може бути підвищений за хронічної хвороби нирок (ХХН) і меншою мірою залежати від віку та статі. У пацієнтів з ожирінням BNP може бути низьким або нормальним навіть за умови підвищеного тиску наповнення ЛШ. Постійно підвищений рівень BNP у хворих, які лікуються із приводу СН, свідчить про гірший прогноз (Maisel et al., 2002).
Дослідження вмісту електролітів
Порушення електролітного балансу є поширеним явищем у пацієнтів із СН. Контроль концентрації калію та магнію в сироватці крові є важливим для більшості осіб із СН. Діуретики можуть значно знижувати ці показники. Інгібітори ангіотензинперетворювального ферменту (іАПФ), блокатори рецепторів ангіотензину (БРА), антагоністи альдостерону та дієтичні чинники можуть суттєво впливати на підвищення вмісту калію, особливо у пацієнтів із ХХН, зокрема у комбінації. Загалом із клінічної точки зору рівень калію має підтримуватися у діапазоні 4,0‑5,0 мг-екв/л, магнію – 1,5‑2,4 мг-екв/л. У пацієнтів із СН може бути низький сироватковий рівень натрію. Часто це є наслідком накопичення надмірної кількості позаклітинної рідини, що призводить до розвитку гіпотонічної гіпонатріємії. Тож контроль рівня натрію у плазмі крові повинен бути включений до моніторингу інших електролітів.
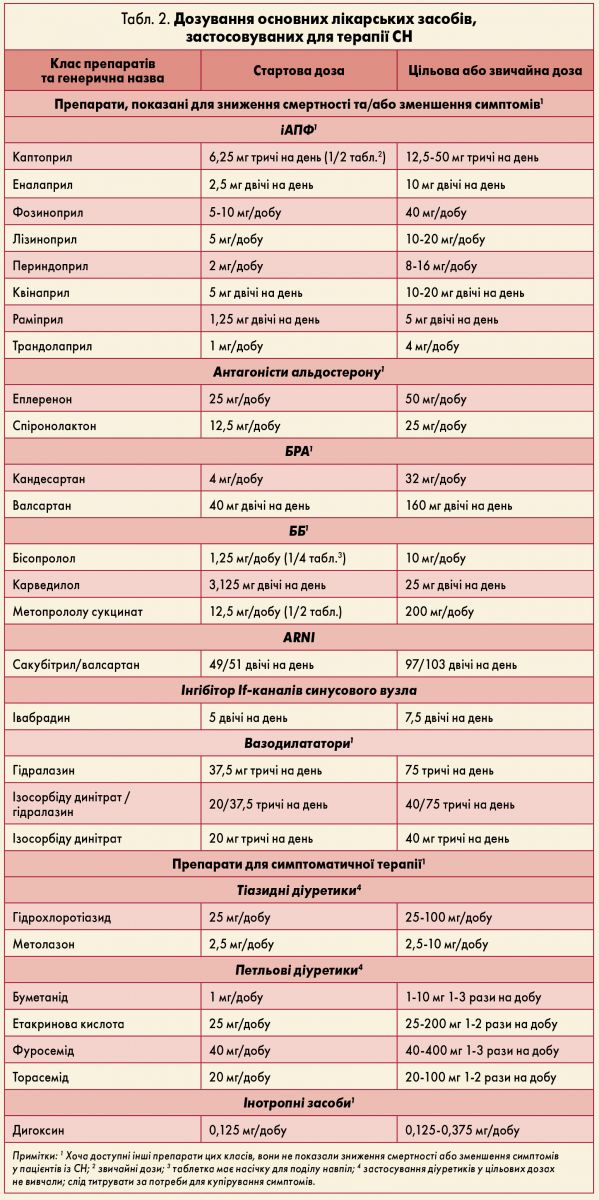
Медикаментозна терапія
У таблицях 1 та 2 наведені основні препарати й відповідні дозування для лікування хворих на СН зі зниженою ФВ ЛШ.
Діуретики
Діуретики застосовують для лікування гострого та хронічного об’ємного перевантаження серця. Петльові діуретики найчастіше призначають завдяки потужному діуретичному ефекту, але вони можуть бути пов’язані з гострою та хронічною компенсаторною гіпертрофією дистальних канальців, що призводить до зниження виведення сечі. Дозування петльових діуретиків суттєво різняться між пацієнтами, тому їх визначають на основі індивідуальної відповіді на лікування. Оскільки діуретики можуть викликати втрату калію та магнію, необхідний моніторинг цих електролітів.
 Вплив діуретиків на смертність невідомий. Хоча немає повідомлень вивчення діуретиків при лікуванні СН у межах великих контрольованих клінічних випробувань, переважна більшість пацієнтів із СН отримували діуретики як базову терапію під час досліджень іАПФ, β-блокаторів (ББ), спіронолактону та дигоксину.
Вплив діуретиків на смертність невідомий. Хоча немає повідомлень вивчення діуретиків при лікуванні СН у межах великих контрольованих клінічних випробувань, переважна більшість пацієнтів із СН отримували діуретики як базову терапію під час досліджень іАПФ, β-блокаторів (ББ), спіронолактону та дигоксину.
Усі петльові діуретики мають зіставну ефективність при застосуванні у відповідних дозах. Найчастіше призначуваним петльовим діуретиком є фуросемід, іншим віддають перевагу залежно від клінічної ситуації. Так, в осіб із декомпенсованою СН торасемід доцільно розглядати як альтернативу фуросеміду в пацієнтів, яких часто госпіталізують із приводу накопичення рідини. Етакринова кислота може бути варіантом для хворих із алергією на фуросемід, буметанід та торасемід.
Поєднання петльового діуретика з тіазидним посилює діуретичну дію за рахунок мінімізації компенсаторної гіпертрофії дистальних канальців. Однак підвищення такого ефекту, ймовірно, спричиняє збільшення втрати калію та магнію. Тож може знадобитися додатковий моніторинг сироваткових електролітів. Гідрохлоротіазид та метолазон (звичайний діапазон доз – 25‑100 мг один чи два рази на день та 5‑10 мг/добу відповідно) є тіазидними діуретиками, що найчастіше застосовують у комбінації з петльовими. Значна тривалість дії метолазону може сприяти його більшій ефективності порівняно з гідрохлоротіазидом у деяких пацієнтів.
В осіб із ХХН інколи доцільно призначати тіазидні діуретики у вищій дозі. Однак це може призвести до розвитку потенційних побічних ефектів комбінованої терапії, пов’язаних із надмірним діурезом, та, як наслідок, до виснаження електролітів, зниження артеріального тиску (АТ) та погіршення функції нирок, що потребуватиме додаткового спостереження за пацієнтом. Отже, комбінацію петльового і тіазидного діуретика використовують здебільшого періодично, протягом короткого періоду часу, за потреби у збільшенні діурезу.
Антагоністи РААС
Усі пацієнти із СНзнФВ потребують інгібування ренін-ангіотензин-альдостеронової системи (РААС), що можна досягти за допомогою таких груп препаратів, як інгібітори рецепторів ангіотензину/неприлізину (ARNI), іАПФ або БРА. У більшості пацієнтів перевагу слід віддавати ARNI (McMurray et al., 2014; Velazquez et al. 2019).
ARNI
Нейтральна ендопептидаза (неприлізин) – фермент, який широко експресується та має багато функцій, зокрема сприяє деградації низки вазоактивних речовин, активність яких знижує навантаження на серце. У нещодавньому дослідженні PARADIGM HF інгібітор неприлізину (сакубітрил) у поєднанні з БРА (валсартан) порівнювали з еналаприлом по 10 мг двічі на день у 842 пацієнтів із симптоматичною СНзнФВ. Дослідження, заплановане строком на 34 місяці, було припинене на 27-му місяці через переваги ARNI щодо первинної кінцевої точки – загальної смерті від серцево-судинних причин або першої госпіталізації з приводу СН. У РКД PIONEER-HF порівнювали терапію ARNI та еналаприлом при гострій декомпенсованій СН. У 881 хворого, що отримував ARNI, спостерігалося більш значуще зниження рівня NT-proBNP.
ARNI мають ті самі протипоказання, що й іАПФ і БРА, а також їх не слід застосовувати в комбінації з іАПФ. Переваги терапії ARNI над еналаприлом є значущими, проте варто зважати на те, що це новий клас лікарських засобів, який вивчали лише у декількох випробуваннях, а постмаркетингові дані ще не доступні.
Інгібітори АПФ
Ці препарати ефективні у лікуванні осіб із систолічною СН. У низці масштабних РКД було показано їхню користь щодо впливу на захворюваність та смертність як у безсимптомних, так і симптомних пацієнтів. Інгібітори АПФ довгий час вважалися наріжним каменем терапії для всіх хворих за відсутності абсолютних протипоказань.
Результати випробування PARADIGM HF показали переваги ARNI над еналаприлом; однак пацієнти спершу отримували еналаприл для забезпечення переносимості лікування. Враховуючи відсутність реального клінічного досвіду терапії ARNI, на сьогодні розумним вибором може бути іАПФ або ARNI. Подвійна терапія іАПФ та ARNI протипоказана.
Призначення іАПФ пацієнтам із СН клініцисти часто уникають через імовірний ризик несприятливих подій та протипоказання. Такі фактори, як знижений АТ, підвищений рівень креатиніну сироватки та кашель не повинні вважатися абсолютними протипоказаннями. На початку лікування необхідний ретельний моніторинг, якщо систолічний АТ <100 мм рт. ст. або має місце збільшення вмісту креатиніну. У деяких пацієнтів спостерігається непереносимість іАПФ. За цих умов альтернативою можуть бути ARNI, БРА або ізосорбіду динітрат / гідралазин. Якщо ARNI, іАПФ та БРА протипоказані, перевагу слід віддати ізосорбіду динітрату / гідралазину (The SOLVD Investigators, 1991; Cohn et al., 1991; The CONSENSUS Trial Study Group, 1987).
БРА
Є достатньо даних на підтвердження ефективності використання БРА у пацієнтів із непереносимістю іАПФ. Докази свідчать, що користь БРА еквівалентна такій іАПФ. Однак при веденні більшості хворих лікарі все ще віддають перевагу іАПФ перед БРА з метою інгібування РААС через нижчу вартість та більший клінічний досвід застосування. Дослідження, в яких би порівнювали ізосорбіду динітрат / гідралазин та БРА серед хворих на СН із непереносимістю іАПФ, відсутні.
Додавання БРА до іАПФ не рекомендоване. У клінічних випробуваннях БРА додавали до іАПФ для зменшення стійких симптомів у пацієнтів із СН. Однак побічні явища, що виникають при використанні цієї комбінації серед пацієнтів без СН, викликають сумніви щодо доцільності її призначення. Також варто зауважити, що при лікуванні ARNI, іАПФ, БРА та антагоністами альдостерону може зростати рівень калію. Поєднане застосування даних препаратів асоційоване з ризиком розвитку гіперкаліємії (Pfeffer et al., 2003).
Антагоністи альдостерону
Використання цих лікарських засобів показане у всіх пацієнтів із СНзнФВ та симптоматичною СН, а також в осіб після нещодавно перенесеного інфаркту міокарда з розвиненою систолічною дисфункцією, очевидними ознаками СН чи супутнім цукровим діабетом. Антагоністи альдостерону значно знижують смертність та госпіталізацію із приводу СН.
Антагоністи альдостерону призначають хворим на симптоматичну СН із рівнем креатиніну в плазмі крові <2,5 мг/дл або розрахунковою швидкістю клубочкової фільтрації >30 мл/хв/1,73 м2 без початкової гіперкаліємії (K >5,0 мг-екв/л). Після введення антагоніста альдостерону слід ретельно контролювати сироватковий рівень калію.
Два доступні препарати – еплеренон і спіронолактон у низьких дозах, відрізняються за дієвістю та іншими ефектами, зокрема антиандрогенними властивостями останнього. Спіронолактон удвічі потужніший за еплеренон, але він також спричиняє розвиток гінекомастії у 7% чоловіків при призначенні дози 25 мг/добу на відміну еплеренону. На додаток, обидва засоби є калійзберігальними діуретиками і можуть викликати гіперкаліємію, особливо при одночасному застосуванні з ARNI, іАПФ або БРА. У клінічному дослідженні впливу антагоніста альдостерону в пацієнтів із тяжкою СН виразна гіперкаліємія була рідкісною (2%). Однак вона частіше мала місце у хворих, які перенесли інфаркт міокарда (5,5%), та в осіб із менш тяжкою СН (8%) (Randomized Aldactone Evaluation Study Investigators, 1999; Pitt et al. 2005; EMPHASIS-HF, 2011).
Бета-блокатори
Дані лікарські засоби показані пацієнтам із СНзнФВ, за винятком тих, хто має задишку у стані спокою з ознаками застою, гемодинамічну нестабільність або непереносимість ББ. У дослідженнях ефективності ББ за участю осіб із симптоматичною СН були виявлені значні переваги препаратів щодо зниження смертності, завдяки чому ББ стали основою лікування СН. Користь ББ у пацієнтів зі встановленою безсимптомною дисфункцією ЛШ після перенесеного інфаркту міокарда є добре підтвердженою. Порівняльні дані щодо впливу ББ у безсимптомних пацієнтів з ідіопатичною СН відсутні.
Проте не можна стверджувати, що ББ мають класовий вплив на СН. У межах РКД було показано ефективність трьох препаратів – карведилолу, метопрололу сукцинату та бісопрололу в цільових дозах 25 мг двічі на день, 200 мг/добу та 10 мг/добу відповідно – щодо досягнення зіставного статистично значущого зниження смертності у пацієнтів із СН. Інші ББ не продемонстрували користі стосовно даного показника у цих РКД. Проте варто зауважити, що доказів на підтвердження переваги одного із трьох зазначених ББ немає.
ББ слід призначати хворим на СН з обережністю, але очевидно, що це мають бути лікарі первинної ланки. Препарати слід додавати, коли пацієнти стабільні, щоб зменшити прогресування захворювання. ББ не варто додавати як рятувальну терапію у пацієнтів із декомпенсованою СН. Початкову дозу необхідно подвоювати кожні 2‑4 тижні доти, доки хворий не зможе переносити вищі дози, або ж не буде досягнуто цільової. Посилення задишки, погіршення СН чи розвиток гіпотензії мають пришвидшити оцінку стану пацієнта і, можливо, зумовлять збільшення застосування діуретиків чи відміну або зменшення ББ (CIBIS II Investigators and Committees, 1999; Packer et al., 1996; MERIT HF Study Group, 1999; Poole-Wilson et al., 2003).
Вазодилататори прямої дії
Комбінацію ізосорбіду динітрату в дозі 40 мг та гідралазину по 75 мг тричі на день можна застосовувати в афроамериканців із симптоматичною СН у разі нормального сприйняття лікування відповідно до АТ, а також як альтернативу за непереносимості іАПФ та БРА у загальній популяції хворих на СН. Також така комбінація є доцільною в осіб із СН за нормальної реакції АТ на терапію, в яких симптоми лишаються стійкими на тлі використання іАПФ, БРА та/або ББ. Головний біль може виникнути, але частіше вщухає при продовженні лікування.
Вазодилататори прямої дії були одними з перших препаратів, які показали поліпшення виживаності серед осіб із СН. Згодом у межах РКД було продемонстровано більші переваги іАПФ над цими лікарськими засобами, особливо за СН I та II ФК згідно з NYHA. Під час аналізу результатів цих випробувань комбінація ізосорбіду динітрату та гідралазину показала ефективність в афроамериканській когорті хворих. Окрім того, зменшення смертності у цій популяції пацієнтів із застосуванням ізосорбіду динітрату та гідралазину в фіксованій дозі було виявлене у проспективному дослідженні, в якому їх додавали до базової терапії (Taylor et al., 2004).
Інші препарати
Дигоксин
Доцільно розглянути застосування дигоксину в пацієнтів, які лишаються симптомними незважаючи на терапію діуретиками, іАПФ та ББ, а також в осіб із ФП. Дигоксин можна призначати хворим, які приймають спіронолактон, проте слід враховувати, що останній може підвищувати рівень дигоксину шляхом зниження ниркової екскреції. Щодо еплеренону такі дані відсутні. Також дигоксин може зменшувати симптоми та частоту госпіталізації у пацієнтів із СН, які лишаються симптомними навіть на тлі індивідуальної терапії діуретиками, іАПФ та ББ. Варто зауважити, що оскільки дигоксин не чинить ефекту на загальну смертність, перш ніж призначити цей препарат, рекомендовано застосовувати інші методи лікування, які впливають на цей показник.
Звичайний діапазон доз дигоксину становить 0,125‑0,25 мг/добу, які необхідно коригувати залежно від симптомів, інших препаратів або наявності ниркової дисфункції. За даними ретроспективного аналізу єдиного великого дослідження впливу дигоксину в пацієнтів із СН можна припустити, що сироватковий рівень препарату для лікування симптоматичної СН має бути <1 нг/мл при вимірюванні щонайменше через 6‑8 год після введення. Дигоксин також використовують для контролю частоти шлуночкових скорочень в осіб із СН та ФП (повинен бути >1 нг/мл) (The Digitalis Investigation Group, 1997).
Івабрадин
Інгібітор Іf-каналів синусового вузла івабрадин може бути показаний пацієнтам, госпіталізованим протягом останніх 12 місяців із приводу декомпенсованої СНзнФВ, що лишилася симптоматичною, із синусовим ритмом та частотою серцевих скорочень >70 уд./хв, які приймають щонайменше 50% дози ББ від цільової. У дослідженні SHIFT (2010) івабрадин порівнювали із плацебо у 6558 пацієнтів протягом 22,9 місяця. У групі івабрадину частота досягнення первинної кінцевої точки щодо серцево-судинної смерті або госпіталізації з приводу декомпенсованої СН знизилася на 18%. Проте слід зазначити, що івабрадин можна застосовувати лише в пацієнтів із синусовим ритмом. Оскільки ефективність використання ББ стосовно смертності чітко доведено, потрібно докласти зусиль для титрування ББ до цільової дози перед початком приймання івабрадину.
БКК
На даний час немає доказів на підтвердження використання БКК при систолічній СН. Однак у разі потреби призначення БКК із приводу артеріальної гіпертензії, препарати другого покоління виявляються безпечними. Було показано, що ліки першого покоління (верапаміл, дилтіазем) асоційовані з несприятливими подіями у пацієнтів після інфаркту міокарда з систолічною дисфункцією. Подальші дослідження інших БКК (наприклад, амлодипіну, фелодипіну) для терапії СН ішемічного та неішемічного ґенезу III‑IV ФК за NYHA продемонстрували їхню безпеку, але не ефективність. Аналіз РКД із використанням амлодипіну виявив зниження смертності на 46% у пацієнтів із СН неішемічної етіології. Однак наступне випробування не показало користі амлодипіну щодо зменшення летельних випадків при неішемічній кардіоміопатії.
Інотропні препарати
Внутрішньовенну інотропну терапію симпатоміметиками (добутаміном/дофаміном) або інгібіторами фосфодіестерази ІІІ типу (мілриноном) можна застосовувати у пацієнтів, госпіталізованих із приводу гострої декомпенсованої СН без адекватної чи своєчасної відповіді на лікування діуретиками. Інотропні засоби можуть збільшувати серцевий викид і зменшувати системний та легеневий судинний опір. Хоча ці препарати здатні знижувати симптоми й частоту госпіталізацій, вони пов’язані зі зростанням смертності.
Болюсне введення або безперервна інфузія добутаміну/мілринону в домашніх умовах не рекомендовані для рутинного лікування СН. Інтротропні засоби у вигляді безперервної внутрішньовенної інфузії можна застосовувати в межах надання паліативної допомоги в осіб із СН на термінальній стадії або як міст до трансплантації. Домашню терапію слід розглядати лише у пацієнтів із СН на термінальній стадії, враховуючи те, що вона може корелювати зі збільшенням смертності.
Антиаритмічні препарати
Незважаючи на високу поширеність ФП та гемодинамічно нестабільної шлуночкової тахікардії, відсутні дані на підтвердження значної користі конкретних антиаритмічних засобів для запобігання чи лікування аритмій у пацієнтів із СН. Апаратна терапія дещо витіснила використання антиаритмічних препаратів для первинної терапії шлуночкових аритмій. Однак ці стратегії можна застосовувати у поєднанні в окремій групі хворих для пригнічення шлуночкових аритмій та мінімізації спрацювання пристрою. Слід уникати призначення антиаритміків із негативними інотропними ефектами, як-от флекаїнід, в осіб із СН з/без використання апаратної терапії. Лікування антиаритмічними засобами не має прямої кореляції з поліпшенням функціонального стану пацієнта або зменшенням смертності через СН (Van Gelder et al., 2010; AFFIRM, 2002).
Гіполіпідемічні засоби
Найпоширенішою причиною розвитку СН, вторинною щодо систолічної дисфункції, є ішемічне пошкодження. Однак немає широких показань для призначення терапії статинами у всіх пацієнтів із симптоматичною систолічною СН. У двох великих рандомізованих дослідженнях оцінювали ефект розувастатину в пацієнтів із симптоматичною систолічною СН. В одному були задіяні всі хворі на СН, тоді як в іншому – лише із СН ішемічного ґенезу. В жодному випробуванні не було показано суттєвої користі препарату стосовно поліпшення виживаності чи зменшення серцевих ускладнень, лише в одному – незначне зниження госпіталізацій із приводу кардіальних подій. Однак проблем щодо безпеки статинотерапії у пацієнтів із високим ризиком не виникало. Тож рішення про призначення статинів слід приймати з огляду на індивідуальні характеристики хворого та після спільного обговорення з лікарем (Tavazzi et al., 2008; Kiekshus et al., 2007).
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті www.med.umich.edu
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 5 (72) 2020 р.