5 лютого, 2021
Порівняння ефективності дулоксетину та монотерапії СІЗЗС у пацієнтів із великим депресивним розладом і проявами болю
Великий депресивний розлад (ВДР) – поширене захворювання, що чинить значущий негативний вплив на якість життя пацієнтів. Незважаючи на суттєвий прогрес, якого було досягнуто в лікуванні ВДР, повного видужання таким хворим досягти поки що дуже складно. У клінічній практиці важливо індивідуалізувати терапію: скласти лікувальний план для кожного пацієнта окремо та розглядати всі доступні методи, як-от фармакологічна, когнітивно-поведінкова, електросудомна терапія тощо. Слід зазначити, що 60% осіб із ВДР повідомляють про наявність у них болючих фізичних симптомів (БФС), які значною мірою впливають не тільки на якість життя, але й на тяжкість перебігу ВДР. A. Kuga et al. виконали обсерваційне дослідження у реальних клінічних умовах, метою якого було вивчити, як клінічні та демографічні характеристики хворих впливають на ефективність лікування дулоксетином порівняно з монотерапією селективними інгібіторами зворотного захоплення серотоніну (СІЗЗС) у пацієнтів із ВДР та пов’язаними з ним БФС. Отримані результати опубліковані у виданні Neuropsychiatric Disease and Treatment (2017; 13: 2115‑2124).
Для оптимізації терапії хворих на ВДР дослідники розробляють індивідуальні клінічні підходи з використанням генетичних, біохімічних та нейровізуалізаційних методів, зокрема клінічних інтерв’ю для оцінки симптомів ВДР (Zajkowska et al., 2014; Thase, 2014; Phillips et al., 2015; McGrath et al., 2008). У пацієнтів із ВДР залишкові симптоми після лікування являють собою фактори ризику рецидиву хвороби (Judd et al., 1998). Зокрема, БФС від помірних до тяжких є поширеним залишковим симптомом у таких хворих, що пройшли терапію (Harada et al., 2016). До того ж слід зазначити, що зменшення БФС – потенційний предиктор клінічного перебігу депресії (Fava et al., 2004). Таким чином, загальний вплив БФС на клінічні наслідки осіб із ВДР підкреслює необхідність використання ефективніших лікувальних стратегій для цієї популяції пацієнтів.
Дулоксетин – це інгібітор зворотного захоплення серотоніну та норадреналіну, який продемонстрував свою ефективність у лікуванні болю в пацієнтів із фіброміалгією, хронічним болем у попереку, діабетичним периферичним невропатичним болем тощо (Arnold, 2007; Williamson et al., 2014; King et al., 2015). Варто зауважити, що, за даними рандомізованого клінічного дослідження, дулоксетин асоційований зі значно більшою користю, ніж СІЗЗС, при оцінюванні проявів болю та функціонування у пацієнтів із ВДР (Martinez et al., 2012). Однак систематичний аналіз не виявив переваг дулоксетину перед СІЗЗС при лікуванні осіб із депресією (Cipriani et al., 2012). Тож досі лишається відкритим запитання: як можна оптимізувати антидепресивну терапію для пацієнтів із ВДР та асоційованими з ними БФС? І зокрема: яка популяція пацієнтів може отримати найбільшу користь при застосуванні даного підходу?
У попередньому проспективному обсерваційному дослідженні вивчали результати лікування японських пацієнтів із ВДР та БФС дулоксетином або СІЗЗС протягом 12 тижнів. Через чотири тижні від початку спостереження (первинна кінцева точка) не було виявлено статистично значущої різниці між групами терапії щодо зміни середнього показника болю за коротким опитувальником оцінки больових симптомів (BPI-SF) (Kuga et al., 2017). Крім того, не було статистично значущих міжгрупових відмінностей згідно з 17-пунктовою шкалою Гамільтона для оцінки депресії (HAM-D17), європейським опитувальником щодо якості життя за п’ятьма аспектами (EQ‑5D), шкалою глобальної оцінки функціонального статусу (GAF) та шкалою самооцінки соціальної адаптації (SASS). Однак у пацієнтів, які отримували дулоксетин, спостерігалися вищий рівень відповіді на терапію та виразніше зниження середнього показника болю за BPI-SF із часом порівняно з тими, хто лікувався СІЗЗС.
На основі зазначених результатів A. Kuga et al. (2017) проаналізували різні когорти хворих із метою вивчити, як базові характеристики, зокрема вік, тяжкість симптомів і кількість епізодів депресії, можуть впливати на клінічні наслідки лікування дулоксетином або СІЗЗС у реальних клінічних умовах.
Матеріали й методи дослідження
Дизайн дослідження та когорта учасників
У проспективному обсерваційному 12-тижневому дослідженні порівнювали результати лікування японських пацієнтів із ВДР та БФС, які отримували дулоксетин або один із таких СІЗЗС, як есциталопрам, сертралін, пароксетин і флувоксамін. Загалом було залучено 523 учасники (чоловіки та жінки віком ≥20 років): 273 увійшли до групи дулоксетину та 250 – СІЗЗС. Усі хворі мали епізод ВДР без психотичних проявів відповідно до Посібника з діагностики та статистики психічних розладів 4-го видання (DSM‑IV) (АРА, 2020). У пацієнтів було діагностовано принаймні помірну депресію за швидким опитувальником депресивної симптоматики (QIDS, ≥16 балів) та щонайменше помірні БФС (середня оцінка болю за BPI-SF ≥3 балів).
У дослідження не були включені пацієнти з попереднім діагнозом біполярного афективного розладу, шизофренії чи іншого психотичного захворювання, із поточним діагнозом дистимічного розладу / розладу адаптації. Також не були залучені особи із БФС, що виникли як наслідок органічної патології, наявної на додаток до ВДР, та ті, хто лікувався опіоїдами із приводу БФС.
Перед початком дослідження всі пацієнти надали письмову інформовану згоду на участь.
Методи оцінки лікування
Для кількісної оцінки БФС використовували 5-й пункт за шкалою BPI-SF (середній показник болю). Додаткові критерії включали аналіз депресивних симптомів згідно з HAM-D17, якості життя за EQ‑5D, соціального функціонування та працездатності за SASS і GAF.
Щодо статистичних методів оцінки, аналіз попередньо визначених підгруп показників ефективності терапії базувався на таких, як:
- наявність або відсутність попереднього депресивного епізоду;
- середня оцінка болю за BPI-SF (≤6 vs >6);
- загальний бал за HAM-D17 (≤18 vs >18);
- оцінка загальмованості за HAM-D17 (≤7 vs >7);
- оцінка соматичних симптомів тривоги за HAM-D17 (≤6 vs >6);
- вік пацієнта (<65 vs ≥65 років).
Для порівняння груп лікування застосовували коефіцієнт схильності до лікування, щоб скорегувати потенційний міжгруповий дисбаланс вихідних даних. Для розрахунку даного показника використовували логістичну регресію. Модель змішаних ефектів з аналізом повторних вимірювань слугувала для порівняння даних у всіх досліджуваних підгрупах. Модель фіксованих ефектів включала тип терапії (дулоксетин/СІЗЗС), коефіцієнт схильності до лікування, вихідну оцінку стану, візити до клініциста, а також зв’язок між візитами й лікуванням, базовою оцінкою та візитами тощо. Усі статистичні аналізи ґрунтувалися на двосторонньому рівні значущості 0,05 та/або 95% довірчому інтервалі, а також проводилися із застосуванням системи статистичного аналізу версії 9.13 або вище (компанія SAS Institute, м. Кері, Північна Кароліна, США).
Результати дослідження
Стратифікація відповідно до кількості попередніх епізодів
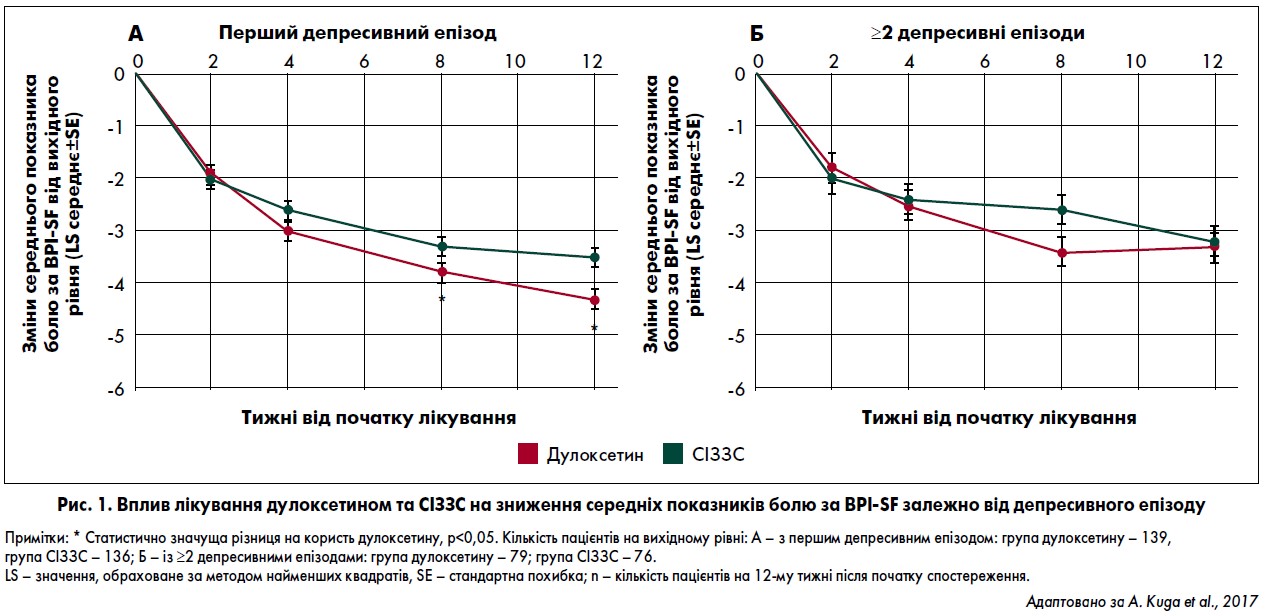
У групі пацієнтів із першими депресивними епізодами лікування дулоксетином було зазвичай ефективнішим, ніж терапія СІЗЗС, щодо поліпшення більшості показників. Особливо це стосувалося середньої оцінки болю за BPI-SF на 8-му та 12-му тижнях після вихідного рівня (рис. 1А), а також загальних балів за HAM-D17, показників за GAF, EQ‑5D та працездатності через 12 тижнів. Чіткої міжгрупової різниці серед хворих, в яких спостерігався щонайменше другий повторний епізод депресії, не виявлено; всі учасники продемонстрували поліпшення показників (рис. 1В). В обох групах лікування у пацієнтів із першим епізодом депресії загалом були кращі результати порівняно з тими, в кого депресія мала рецидивний характер.
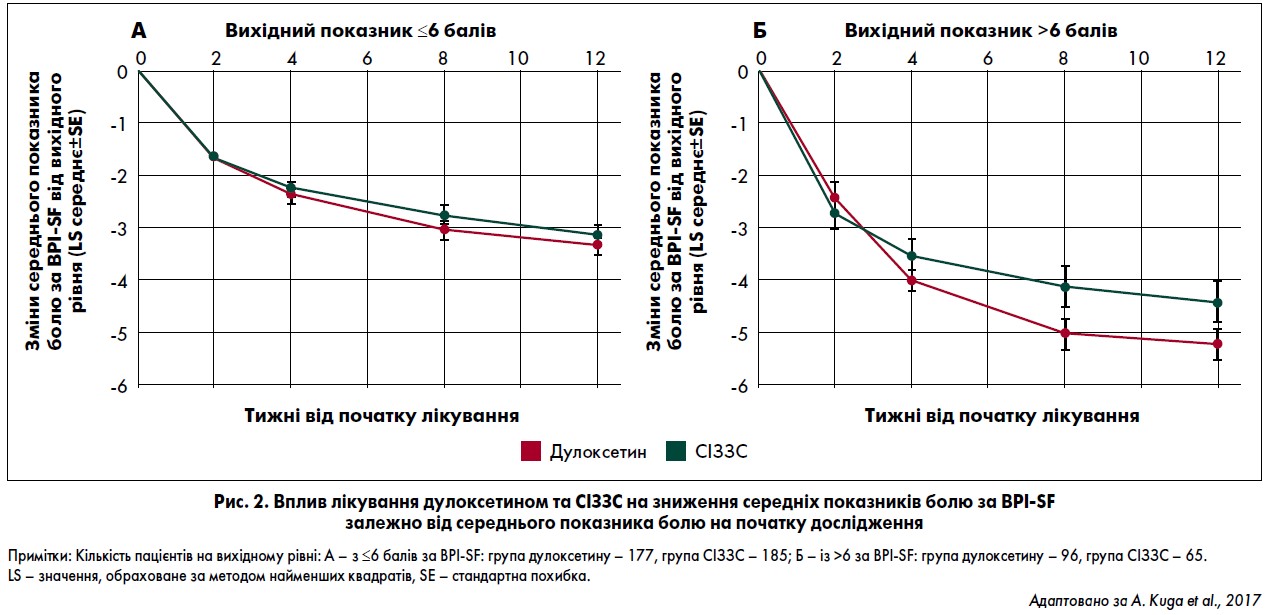
Вихідний середній показник болю за BPI-SF
У пацієнтів із середнім балом >6 згідно з BPI-SF терапія дулоксетином асоціювалася із загальним поліпшенням більшості показників (рис. 2Б). Даний ефект був найбільш очевидним при аналізі працездатності хворих через 12 тижнів після початку спостереження. При цьому особи, які отримували дулоксетин, були значно частіше оцінені як здатні працювати на 12-му тижні після ініціації терапії порівняно з тими, хто використовував СІЗЗС. У пацієнтів із середнім показником болю за BPI-SF ≤6 при лікуванні дулоксетином та СІЗЗС мало місце поліпшення всіх показників, але чітких міжгрупових відмінностей не спостерігалося (рис. 2А).
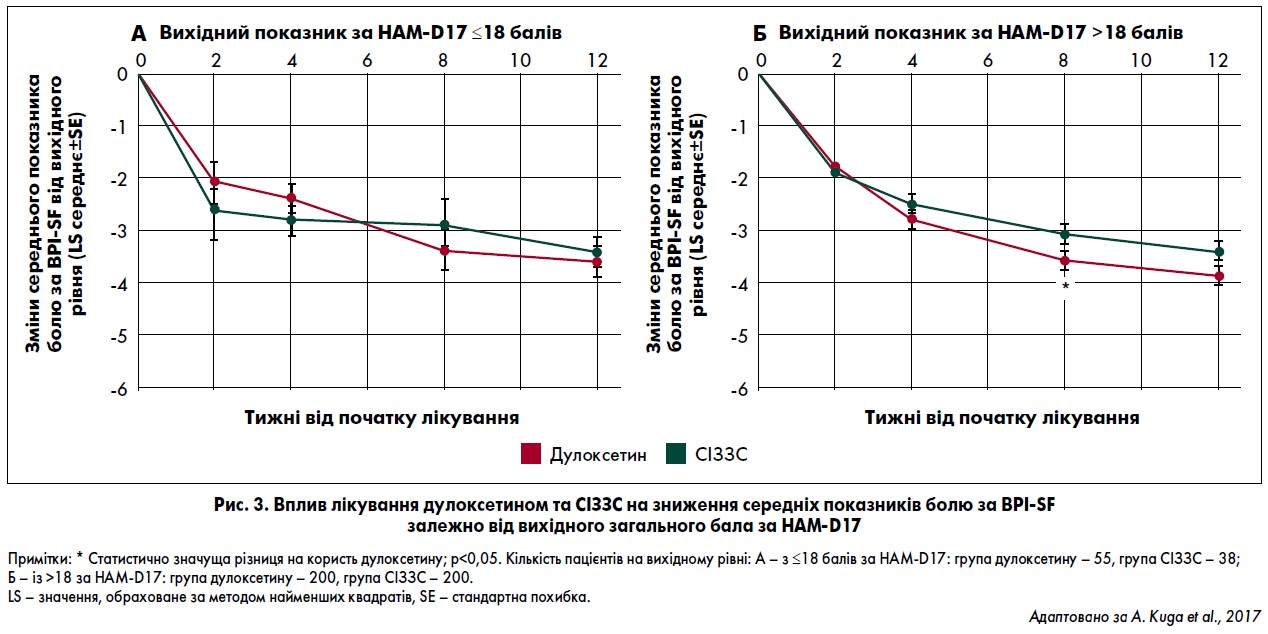
Оцінка за HAM-D17
В осіб із загальним балом >18 за HAM-D17 при лікуванні дулоксетином було показане суттєвіше поліпшення більшості показників порівняно з тими, хто отримував СІЗЗС. У цій підгрупі хворих застосування дулоксетину сприяло виразнішому поліпшенню середніх показників болю за BPI-SF через вісім тижнів (рис. 3Б), а також підвищенню працездатності, згідно з показниками за GAF, через 12 тижнів від початку терапії порівняно з тими, хто використовував СІЗЗС. У пацієнтів із загальним балом ≤18 за HAM-D17 на лікуванні дулоксетином та СІЗЗС спостерігалося поліпшення всіх показників (рис. 3А).
Результати щодо оцінки загальмованості та соматичних симптомів тривоги були подібними до загальних показників відповідно до HAM-D17.
У пацієнтів із виразнішими базовими параметрами за HAM-D17 (загальмованість >7 балів, соматичні симптоми тривоги >6 балів), які отримували дулоксетин, зазвичай було виявлене покращення більшості показників порівняно із групою СІЗЗС. У хворих із нижчими вихідними балами за HAM-D17 (загальмованість ≥7, соматичні симптоми тривоги ≥6) спостерігалося поліпшення всіх показників в обох групах лікування.
Оцінка відповідно до віку пацієнтів
У підгрупі пацієнтів віком ≥65 років лікування дулоксетином сприяло суттєвішому поліпшенню більшості показників порівняно із терапією СІЗЗС. У хворих віком <65 років терапія дулоксетином та СІЗЗС асоціювалася з покращенням усіх показників без чітких міжгрупових відмінностей.
Обговорення
A. Kuga et al. (2017) порівнювали результати лікування дулоксетином та СІЗЗС пацієнтів із ВДР та помірними/тяжкими проявами БФС у реальних клінічних умовах з урахуванням впливу вихідних характеристик. Пацієнти з першим епізодом ВДР та особи із виразними БФС, тяжким ВДР або віком ≥65 років показали кращий результат після лікування дулоксетином порівняно із терапією СІЗЗС. У хворих з іншими вихідними характеристиками очевидних міжгрупових відмінностей щодо отриманих клінічних наслідків не було виявлено.
Зменшення проявів болю у пацієнтів із першим депресивним епізодом було більш значущим при лікуванні дулоксетином, ніж у групі СІЗЗС. Загалом полегшення БФС у пацієнтів із першим депресивним епізодом при лікуванні дулоксетином або СІЗЗС було виразнішим, ніж в осіб із депресивними епізодами, які мали рецидивний характер. Зменшення симптомів депресії (оцінка за HAM-D17), поліпшення функціонування (GAF) та якості життя (EQ‑5D) у хворих із першим епізодом ВДР були суттєвішими у тих, хто отримував дулоксетин, ніж у пацієнтів групи СІЗЗС.
Автори зазначають, що зменшення проявів БФС у пацієнтів із ВДР має бути важливою метою лікування. Залишкові симптоми ВДР є факторами ризику рецидиву симптомів після терапії (Nierenberg, 2015). Адже стійкі БФС можуть бути предикторами подальших епізодів депресії. До того ж, за наявними даними, результати фармакотерапії у хворих із першим та рекурентним епізодом ВДР значно відрізняються. Примітно, що результати лікування, найімовірніше, не залежать від кількості депресивних епізодів (Joffe et al., 1999; Trivedi et al., 2006). Однак цей показник є предиктором депресивного розладу, що має рецидивний характер (Hardeveld et al., 2010). Тому оптимальне лікування пацієнтів, у котрих виявлено перші депресивні епізоди, є особливо важливим.
Отже, ефективне лікування виразного болю, пов’язаного із ВДР, може суттєво впливати на загальні клінічні наслідки. Беручи до уваги отримані результати щодо користі лікування дулоксетином порівняно із СІЗЗС в осіб із першим депресивним епізодом, можна дійти таких основних висновків:
- У пацієнтів із ВДР та БФС початкове лікування БФС може змінити клінічний перебіг ВДР, адже залишкові симптоми чинять потенційний негативний вплив на довгостроковий прогноз.
- Відзначений сприятливий ефект дулоксетину щодо БФС в осіб із першим епізодом ВДР.
Також дослідники прагнули вивчити вплив вихідного ступеня тяжкості депресії на результати лікування. У пацієнтів із тяжким перебігом ВДР, які отримували дулоксетин, загалом спостерігалося виразніше поліпшення показників за BPI-SF порівняно із групою СІЗЗС. Ці дані узгоджуються з висновками Thase et al. (2007), відповідно до яких в осіб із помірною та тяжкою депресією частота ремісії після терапії дулоксетином становила 35,9%, а після лікування СІЗЗС – 28,6%.
Автори зазначають, що поширеність хронічного болю серед осіб похилого віку є досить високою, і з віком цей показник зростає. Оскільки біль погіршує якість життя та функціональну здатність, його контроль у літніх хворих є критично важливим. У дослідженні A. Kuga et al. (2017) застосування дулоксетину в когорті пацієнтів похилого віку асоціювалося із виразнішим зменшенням проявів БФС через 8 та 12 тижнів після початку лікування порівняно із СІЗЗС. Окрім того, поліпшення показника за GAF було суттєвішим у групі дулоксетину, ніж СІЗЗС. Автори вважають, що з урахуванням обмеженого розміру вибірки можливі переваги терапії дулоксетином у пацієнтів даної вікової категорії, що страждають на ВДР, потребують додаткового вивчення, перш ніж можна буде дійти чіткіших висновків.
Висновки
Таким чином, отримані результати проспективного обсерваційного дослідження продемонстрували, що антидепресивна терапія пов’язана зі сприятливими клінічними наслідками у пацієнтів із ВДР. Було показано, що дулоксетин виявився ефективнішим порівняно із СІЗЗС у хворих на ВДР із супутніми БФС, в яких спостерігався перший депресивний епізод, в осіб із виразнішим ступенем тяжкості болю чи депресії, а також у пацієнтів похилого віку.
Підготувала Олена Коробка
Тематичний номер «Неврологія, Психіатрія, Психотерапія» № 1 (56) 2021 р.