27 липня, 2021
Лікування гострого пошкодження нирок у пацієнтів із COVID-19
Спалах у 2019 році коронавірусної хвороби (COVID-19) швидко набув масштабів глобальної пандемії. У більшості пацієнтів із COVID-19 виявляють ознаки легкого захворювання, але приблизно у 5% виникають тяжкі симптоми, зокрема гострий респіраторний дистрес-синдром, септичний шок та поліорганна недостатність. Часто реєструють також ураження нирок, клінічна форма якого може бути різною: від легкої протеїнурії до прогресуючого гострого пошкодження нирок (ГПН), що потребує замісної ниркової терапії (ЗНТ). За даними останніх досліджень встановлено патофізіологічні механізми ураження нирок і виникнення ГПН в осіб у дуже тяжкому стані із COVID-19. Однак необхідні подальші дослідження, щоб визначити групи ризику щодо виникнення ГПН та основні стратегії його лікування. Оскільки на сьогодні не існує специфічних методів лікування ГПН, викликаного COVID-19, невідкладна терапія у таких пацієнтів має переважно підтримуючий характер. Сучасні методи профілактики та лікування ГПН, виявлення потенційних показань до застосування ЗНТ та безперервної екстракорпоральної терапії засновані переважно на клінічному досвіді, а стратегії терапії ГПН адаптовують у процесі лікування до потреб пацієнтів із COVID-19. Існує необхідність у проведенні міжнародних співдослідницьких та міждисциплінарних досліджень, щоб довести обґрунтованість сучасних стратегій лікування ГПН та розробити нові методи його терапії.
Ключові слова: коронавірусна хвороба, гостре пошкодження нирок, замісна ниркова терапія.
Основні тези
- У пацієнтів із коронавірусною хворобою 2019 року (COVID-19) часто виявляють ураження нирок; під час госпіталізації у пацієнтів можуть реєструвати протеїнурію, а ГПН зазвичай виникає на останніх стадіях хвороби в осіб у дуже тяжкому стані й вважається маркером поліорганної дисфункції та тяжкості захворювання.
- Частим фактором, що викликає ГПН, може бути зменшення об’єму циркулюючої крові (ОЦК) у пацієнта на момент госпіталізації, оскільки більшість осіб із COVID-19 мають підвищену температуру тіла і практично не отримують регідратаційної терапії на догоспітальному етапі; захисна вентиляція легень знижує ризик виникнення або прогресування ГПН, зменшуючи несприятливі гемодинамічні ефекти, викликані вентиляцією, і запобігаючи цитокіновому ураженню нирок.
- За відсутності специфічних методів лікування COVID-19 терапія пацієнтів переважно підтримуюча; автори цього дослідження рекомендують застосовувати під час лікування осіб у дуже тяжкому стані із ризиком виникнення ГПН Настанови із підтримуючої терапії «Захворювання нирок: стратегії вдосконалення лікування у всьому світі», призначати безперервну ЗНТ (БЗНТ), адаптуючи її під потреби пацієнтів із COVID-19. Якщо можливо, автори радять призначати пацієнтам із ранніми ознаками гіперзапалення та синдромом викиду цитокінів методи терапії, спрямовані на видалення цитокінів, які найкраще застосовувати в межах клінічного випробування.
- Автори рекомендують коригувати баланс рідини в організмі та показники екстракорпоральної ультрафільтрації, враховуючи швидкість відновлення ОЦК і переносимість пацієнтом лікування, змінюючи режим роботи вентиляційного апарату та застосовуючи прийоми для розкриття альвеол.
- Безперервну ЗНТ автори рекомендують проводити, попередньо катетеризувавши праву яремну вену та вводячи у неї цитрат (оптимальний антикоагулянт в умовах ЗНТ), оскільки тяжкий COVID-19 може спричинити гіперкоагуляцію; слід уникати підключення апарата ЗНТ до контуру екстракорпоральної мембранної оксигенації, щоб зменшити ризик утворення у ньому тромбів.
- Існує потреба у проведенні міжнародних співдослідницьких та міждисциплінарних досліджень, щоб ретельно оцінити ризики і переваги можливих втручань у пацієнтів із ГПН, викликаним COVID-19.
Всесвітній спалах COVID-19, спричиненого штамом коронавірусу 2-го типу, що викликає тяжкий гострий респіраторний синдром (SARS-CoV-2), супроводжується зростанням захворюваності та поширенням на нові країни. Встановлено, що наслідки цієї інфекції можуть варіювати від легкого ураження дихальних шляхів, яке минає самостійно, до тяжкого гострого респіраторного дистрес-синдрому (ГРДС), поліорганної недостатності та смерті [1]. В осіб із COVID-19 часто виявляють ураження нирок; у >40% пацієнтів на момент госпіталізації реєструють патологічну протеїнурію [2]. ГПН є поширеною патологією в осіб із COVID-19 у дуже тяжкому стані, яку виявляють у близько 20-40% пацієнтів, госпіталізованих до відділення інтенсивної терапії (ВІТ) у країнах Європи та США [3, 4] і вважають показником тяжкості захворювання та маркером несприятливого прогнозу [1, 2]. Крім того, лікарі можуть недооцінювати частоту ГПН в осіб із COVID-19, оскільки значення креатиніну при госпіталізації не завжди відображають реальну вихідну функцію нирок перед початком лікування, а попередні показники креатиніну сироватки наявні не у всіх пацієнтів [5] Близько 20% осіб, госпіталізованих у відділення інтенсивної терапії з приводу COVID-19, потребують ЗНТ через 15 днів (медіанне значення) від початку захворювання [1]. Найбільш важливими заходами, що зменшують частоту ГПН і смертність від нього, є рання діагностика ураження нирок в осіб із COVID-19 та застосування профілактичних і терапевтичних методів, спрямованих на швидке лікування вторинного ГПН і запобігання його прогресуванню до більш тяжких стадій.
У цій статті, що відображає особисті погляди дослідників, автори наводять сучасне розуміння механізмів ураження нирок при COVID-19 та надають низку рекомендацій для клінічного застосування. Ці рекомендації засновані на їх теперішньому клінічному досвіді із профілактики та лікування ГПН, визначення показань до застосування ЗНТ та безперервної екстракорпоральної терапії, зокрема особливостей їх проведення. Автори також пропонують план майбутніх досліджень, щоб отримати достовірні докази ефективності наведених клінічних методів.
Патофізіологія ГПН при COVID-19
Учені припускають, що механізм ураження нирок при COVID-19 є мультифакторним. Найбільш вагомими причинами ниркової дисфункції є наявність у пацієнта супутніх захворювань серцево-судинної системи та провокуючих станів (наприклад, сепсису, гіповолемії або дії нефротоксинів) [6]. Кардіоренальний синдром, особливо правошлуночкова недостатність, що є наслідком пневмонії в осіб із COVID-19, може призвести до перенаповнення нирок кров’ю та подальшого ГПН. Дисфункція лівого шлуночка, у свою чергу, викликає зменшення серцевого викиду, недостатнє наповнення артерій кров’ю та гіпоперфузію нирок.
За даними розтинів [7], виявлено ураження ендотелію в легенях та нирках, де таке пошкодження, ймовірно, викликає протеїнурію (рисунок). Крім того, у ниркових ендотеліальних клітинах виявлено вірусні частки. Отже, можливою причиною пошкодження ниркового ендотелію та виникнення ГПН є віремія [7]. Крім того, вірус SARS-CoV-2 може безпосередньо інфікувати епітеліальні клітини ниркових канальців та подоцити, активуючи залежний від ангіотензин-перетворюючого ферменту 2-го типу (АПФ-2-залежний) шлях. Це призводить до мітохондріальної дисфункції, гострого канальцевого некрозу, утворення значної кількості резорбційних вакуолей, заповнених білком, колапсуючої гломерулопатії та виділення білка через капсулу Боумена [8, 9].
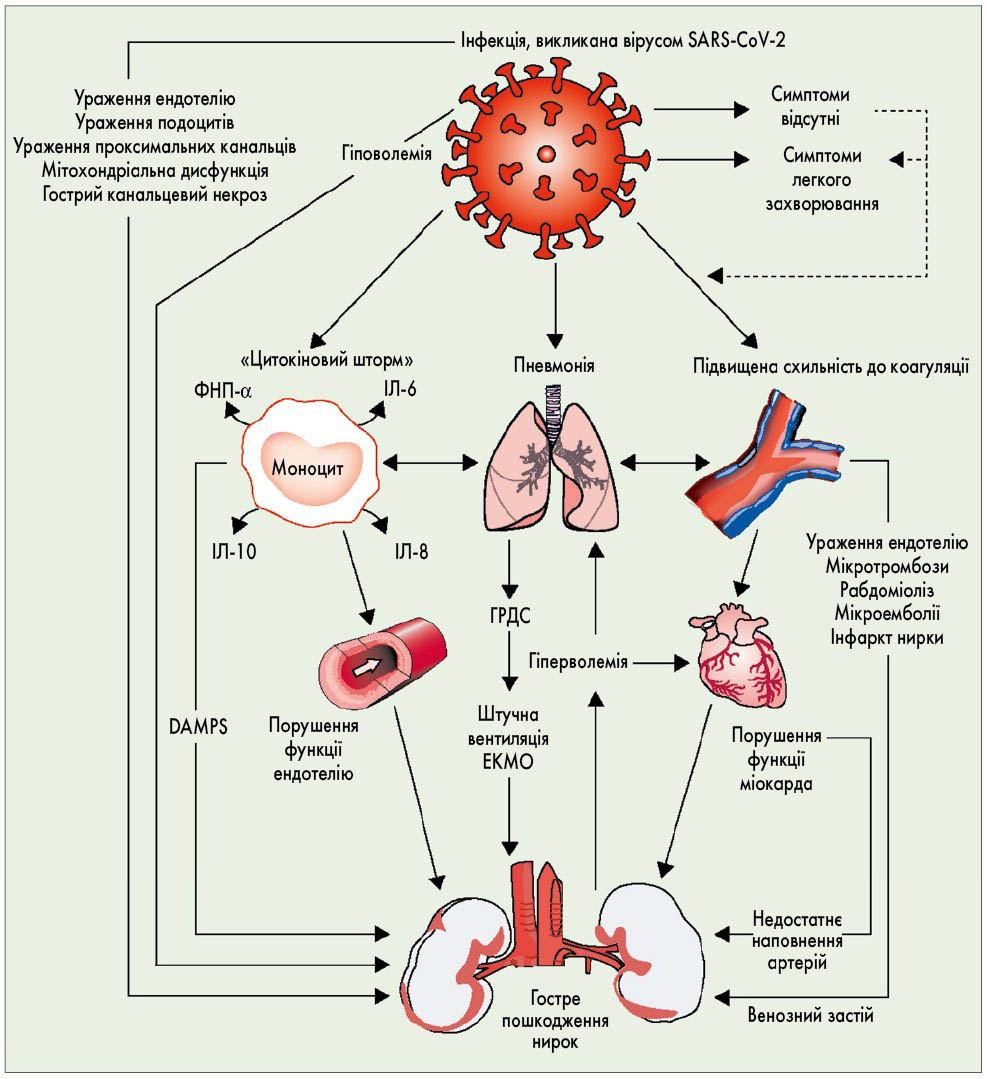 Примітки: ГРДС – гострий респіраторний дистрес-синдром; DAMPS – damage associated molecular patterns, молекулярні структури, що викликають пошкодження; EКMO – екстракорпоральна мембранна оксигенація; ІЛ – інтерлейкін; ФНП – фактор некрозу пухлини.
Примітки: ГРДС – гострий респіраторний дистрес-синдром; DAMPS – damage associated molecular patterns, молекулярні структури, що викликають пошкодження; EКMO – екстракорпоральна мембранна оксигенація; ІЛ – інтерлейкін; ФНП – фактор некрозу пухлини.
Рис. Гостре пошкодження нирок при COVID-19
Інший потенційний механізм ГПН передбачає порушення регуляції імунної відповіді, викликане вірусом SARS-CoV-2. На користь цього механізму вказують виявлені в осіб із ГПН лімфопенія та синдром викиду цитокінів («цитокіновий шторм») [1, 10]. Іншими факторами, що сприяють ГПН, можуть бути рабдоміоліз, синдром активації макрофагів та виникнення мікроемболій і мікротромбозів на фоні гіперкоагуляції та ендотеліїту [7, 11].
Лікування ГПН в осіб із COVID-19
За відсутності специфічних методів лікування стратегія терапії пацієнтів із COVID-19 у ВІТ є переважно підтримуючою. З огляду на високу частоту ураження нирок в осіб із COVID-19, потрібно передбачити всі можливі варіанти лікування, що забезпечать належну функцію нирок.
Клінічна тактика
Частоту і тяжкість ГПН при COVID-19 можна знизити, якщо лікувати осіб у дуже тяжкому стані з ураженням нирок відповідно до Настанов із підтримуючої терапії «Захворювання нирок: стратегії вдосконалення лікування у всьому світі» (зокрема, запобігати нефротоксичній дії, регулярно контролювати рівень креатиніну у сироватці та діурез, враховувати показники гемодинаміки). Проте ефективність цих настанов у зазначених пацієнтів вивчена недостатньо [12]. Зменшення вираженості волютравми та баротравми за допомогою захисної вентиляції легенів знижує ризик виникнення або прогресування ГПН, оскільки така вентиляція зменшує кількість небажаних гемодинамічних ефектів, викликаних вентиляцією, та запобігає цитокіновому ураженню нирок [13]. У майбутніх рандомізованих клінічних випробуваннях слід вивчати нововиявлені біомаркери пошкодження канальців, щоб встановити їх значення для прогнозування перебігу ГПН та його лікування [6].
Ще однією важливою терапевтичною стратегією є регулювання балансу рідини відповідно до швидкості поповнення ОЦК та переносимості пацієнтом лікування. Ця стратегія спрямована на відновлення нормального ОЦК та уникнення надмірного введення рідини, що може призводити до набряку легень, перевантаження правого шлуночка, застійних явищ та подальшого ГПН. Під час госпіталізації у пацієнтів із COVID-19 часто виявляють зменшення ОЦК, оскільки такі особи зазвичай мають підвищену температуру тіла й рідко отримують регідратаційну терапію на догоспітальному етапі. Щоб запобігти ГПН у цих пацієнтів, слід усунути гіповолемію. В осіб із ГРДС, викликаним COVID-19, застосовують також режим підвищеного тиску наприкінці видиху і прийоми для розправлення альвеол [14]; в умовах відносної гіповолемії ці стратегії можуть знижувати серцевий викид.
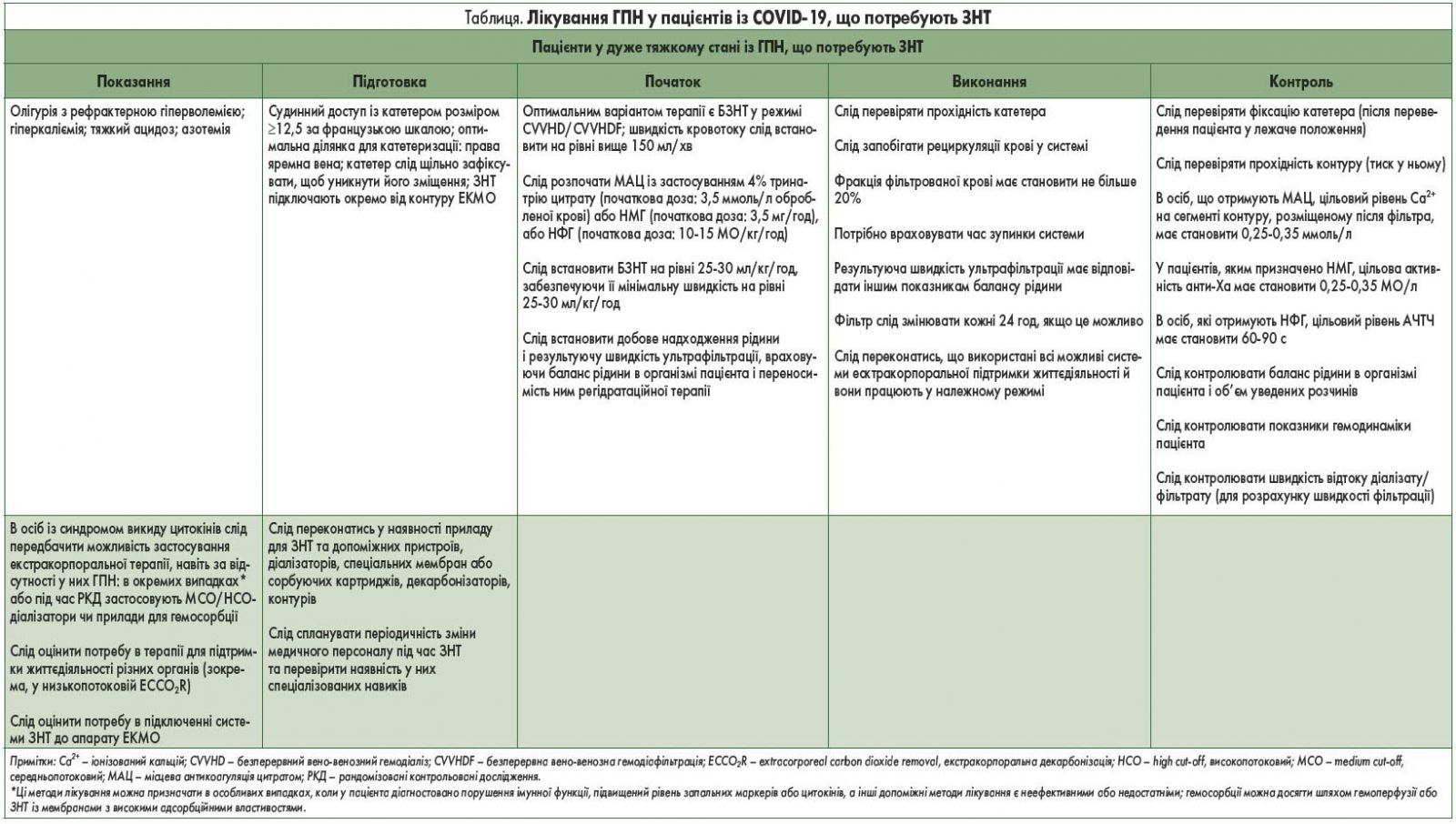
Якщо консервативне лікування неефективне, слід передбачити можливість проведення ЗНТ у пацієнтів з об’ємним перевантаженням серця, особливо тих, які мають рефрактерну гіпоксемію. Вважається, що ранній початок ЗНТ та безперервної екстракорпоральної підтримки життєдіяльності (sequential extracorporeal organ support, ECOS) [15] у пацієнтів із COVID-19 та ГПК забезпечує належне функціонування організму й запобігає прогресуванню тяжкості захворювання (таблиця). Однак цю терапевтичну стратегію слід перевірити у майбутніх клінічних випробуваннях. Оптимальним методом лікування у гемодинамічно нестабільних пацієнтів із COVID-19 є безперервна ЗНТ (БЗНТ).
В осіб із COVID-19 активуються кілька взаємозалежних патологічних механізмів, що підвищують ризик гострого пошкодження нирок. На рисунку наведені можливі гемодинамічні, прозапальні та проапоптотичні наслідки запалення легень, синдрому викиду цитокінів та гіперкоагуляції, що впливають на функцію нирок, та можливі варіанти підтримки життєдіяльності.
Під час переведення пацієнтів у лежаче положення потрібно належно закріпити катетер для діалізу та контролювати його фіксацію, щоб уникнути зміщення або перегину. Оптимальною ділянкою для катетеризації є права яремна вена, оскільки місце виходу та кріплення катетера залишається видимим після переведення пацієнта у лежаче положення. За даними італійського дослідження, у якому взяв участь 1591 пацієнт ВІТ із COVID-19, 27% осіб потребували лежачого положення [16]. У 1% цих осіб проводили екстракорпоральну мембранну оксигенацію (ЕКМО). Якщо пацієнту виконують одночасно ЗНТ і ЕКМО, ЗНТ слід виконувати через окремий венозний доступ, щоб мінімізувати ризик утворення тромбів у контурі ЕКМО [15]. Однак у деяких пацієнтів мало ділянок, які можна прямо катетеризувати, тому єдиним доцільним варіантом у них є під’єднання системи ЗНТ до ЕКМО. У такому разі вивідний сегмент системи ЗНТ має бути приєднаний до сегмента контуру ЕКМО, розміщеного перед оксигенатором, оскільки оксигенатор може слугувати захисним бар’єром, зменшуючи ризик системної газової емболії в легенях; для мінімізації утворення тромбів рекомендоване постійне спостереження за з’єднаннями систем, контуром БЗНТ та тиском оксигенатора. Цю проблему також можна зменшити введенням у систему вищих доз антикоагулянтів, але водночас підвищується ризик кровотечі.
В осіб у дуже тяжкому стані із COVID-19 часто виявляють гіперкоагуляцію [1]. Тому протоколи антикоагуляції для екстракорпорального контуру потрібно підлаштовувати до потреб окремих пацієнтів. Під час БЗНТ місцева антикоагуляція цитратом є більш ефективною, ніж інші методи антикоагуляції, оскільки вона подовжує термін функціонування екстракорпорального контуру та зменшує ризик кровотечі. За досвідом авторів, зниження концентрації іонізованого кальцію на ділянці системи, розміщеній після фільтра, до рівня приблизно 0,25-0,35 ммоль/л (нормальна концентрація: 0,30-0,45 ммоль/л) у пацієнтів із COVID-19 є ефективним методом, що подовжує прохідність фільтра; такого показника зазвичай досягають при початковій дозі цитрату 3,5 ммоль/л обробленої крові. При застосуванні низькомолекулярного гепарину (НМГ) автори рекомендують вводити його у початковій дозі 3,5 мг/год, забезпечуючи системну активність антифактора Xa на рівні 0,25-0,35 МО/мл. У ситуаціях, де використовують нефракціонований гепарин (НФГ), його призначають у початковій дозі 10-15 МО/кг/год, підтримуючи активований частковий тромбопластиновий час (АЧТЧ) на рівні 60-90 с. Цільові значення іонізованого кальцію, активності антифактора Ха та активованого часткового тромбопластинового часу є орієнтовними показниками, визначеними під час лікування осіб із COVID-19, а не у процесі рутинної терапії ГПН, тому їх слід підлаштовувати під потреби окремих пацієнтів.
Наведені у настановах рекомендації стосуються лікування осіб із ГПН та COVID-19, а не терапії ГПН у звичайних умовах, і переважно засновані на клінічному досвіді авторів. Всі наведені методи лікування слід перевірити під час детальних досліджень та належно рандомізованих випробувань в осіб із COVID-19. За відсутності специфічної терапії слід передбачити застосування всіх можливих методів, враховуючи індивідуальні потреби пацієнта. Методи екстракорпоральної терапії, наведені у таблиці, можуть бути додатком до фармакологічного лікування. Цільові показники, які контролюють під час антикоагулянтної терапії, є орієнтовними, і їх коригують, відповідно до індивідуальних потреб пацієнта та його клінічного стану. За загальним правилом, слід досягти максимальної антикоагуляції в екстракорпоральному контурі, забезпечивши мінімальний вплив препаратів на організм пацієнта; якщо пацієнту показана системна антикоагуляція, антикоагулянти вводять комплексно.
За даними досліджень, антикоагуляція НМГ на сегменті системи, розміщеній перед фільтром, забезпечує більш тривалу прохідність контуру, ніж антикоагуляція із НФГ [17]. Застосування безперервної вено-венозної гемодіафільтрації (CVVHD) також забезпечує триваліше функціонування фільтра та запобігає застою у ньому крові. БЗНТ слід виконувати з мінімальною швидкістю 20-25 мл/кг/год [12]. Зазвичай швидкість терапії є вищою, що зумовлено її зупинками з різних причин.
За відсутності специфічних методів лікування COVID-19, на підставі даних патофізіологічних досліджень, під час безперервної вено-венозної гемодіафільтрації рекомендовано застосовувати мембрани для високо- або середньопотокового діалізу, що сприяють швидшому видаленню цитокінів [10]. Також на ранніх етапах «цитокінового шторму» застосування гемоперфузії із сорбентними картриджами може запобігти цитокіновому пошкодженню нирок. Ці методи лікування показані в особливих випадках, коли у пацієнта діагностовано порушення імунної функції, підвищений рівень запальних маркерів або цитокінів, а інші допоміжні методи лікування є неефективними або недостатніми. Незважаючи на позитивні результати використання цих методів, даних про їх ефективність недостатньо. Тому їх слід застосовувати лише в межах клінічного випробування, щоб визначити безпеку та ефективність [10]. Екстракорпоральні методи лікування можна призначати одночасно з експериментальними варіантами терапії в осіб із COVID-19, що полягають у введенні антитіл, зокрема тоцилізумабу, внутрішньовенних імуноглобулінів та реконвалесцентної плазми. Гемодіалізні фільтри та картриджі для гемосорбції не придатні для видалення антитіл, оскільки їх розмір (зокрема, IgG мають масу близько 150 кДа) набагато перевищує порогову величину молекул, які можна видалити за допомогою ЗНТ або гемосорбції (масою близько 60 кДа) [18].
Застосування захисної вентиляції легень із дихальним об’ємом 6 мл/кг розрахованої маси тіла може призвести до гіперкапнії, респіраторного ацидозу, підвищеної потреби у вазопресорах та ГПН. Щоб уникнути прогресування патологічних явищ у цих пацієнтів, їм призначають екстракорпоральну декарбонізацію (ECCO2R). Якщо показники дихання погіршуються й надалі, можливе застосування ЕКМО. Однак в умовах спалаху COVID-19 не завжди можна провести цю процедуру у зв’язку із відсутністю набору консолей для ЕКМО або одноразового обладнання, відсутністю навичок у медичних працівників та приміщень із необхідним обладнанням. Низькопотокову ECCO2R (<500 мл/хв) можуть проводити у діалізних центрах на приладах для ЗНТ. Цю процедуру виконують спеціалісти з діалізу в будь-який час доби. Тому особам із гіперкапнією можна призначати ECCO2R, показану при надлишку вуглекислого газу. Однак ефективність цього методу терапії слід перевірити в майбутніх клінічних випробуваннях. Якщо БЗНТ поєднують із ECCO2R, лікарям потрібно підтримувати швидкість кровотоку на рівні >400 мл/хв, щоб забезпечити належне видалення вуглекислого газу.
У деяких пацієнтів до захворювання, викликаного SARS-CoV-2, приєднується бактеріальна інфекція і може виникнути сепсисоподібний синдром. У таких осіб слід передбачити можливість використання безперервної екстракорпоральної терапії [10-15, 20, 21] (наприклад, видалення ендотоксинів, видалення цитокінів та імуномодуляцію, екстракорпоральну підтримку життєдіяльності певного органа), враховуючи дані сучасних клінічних або патофізіологічних досліджень. Оскільки захворювання може швидко прогресувати й супроводжуватись відповідними патофізіологічними змінами, пацієнти у ВІТ потребують різних методів лікування на кожному етапі хвороби.
Примітка: пріоритети досліджень для вдосконалення лікування гострого пошкодження нирок в осіб із COVID-19
- Необхідні дослідження, у яких буде встановлено значення нових біомаркерів пошкодження канальців для прогнозування та лікування ГПН у пацієнтів із COVID-19; завданням дослідження мають бути підбір оптимальної регідратаційної терапії, тактики вентиляції легень та прийомів розправлення альвеол в осіб із COVID-19.
- Потрібно клінічно дослідити ефективність раннього призначення ЗНТ і послідовної екстракорпоральної терапії: чи забезпечують ці методи належну підтримку життєдіяльності та запобігають прогресуванню COVID-19.
- Слід дослідити можливості гемосорбції та інших екстракорпоральних методів при видаленні цитокінів в осіб із «цитокіновим штормом» на фоні COVID-19.
- Метою окремих досліджень має бути підтвердження безпеки та доцільності низькопотокового екстракорпорального видалення вуглекислого газу за допомогою приладів для ЗНТ у гіперкапнічних пацієнтів із COVID-19, гострим респіраторним дистрес-синдромом та ГПН.
- У деяких дослідженнях слід визначити частку пацієнтів із вторинним бактеріальним сепсисом та можливість призначення їм безперервної екстракорпоральної терапії (видалення ендотоксинів, видалення цитокінів та імуномодуляції, екстракорпоральної підтримки життєдіяльності)
Стратегія пошуку та критерії відбору
Автори опрацювали базу «ПабМед», переглянувши оригінальні наукові праці, огляди, редакційні статті та коментарі, опубліковані з 1 січня по 2 травня 2020 року, використовуючи для пошуку такі терміни: «нирковий» або «нирка» та/або «коронавірусна хвороба 2019 року» або «коронавірус 2-го типу, що викликає тяжкий гострий респіраторний синдром». Були відібрані лише англомовні рукописи. Також автори переглянули відповідні настанови ВООЗ щодо лікування пацієнтів із підозрою на COVID-19.
Висновки та перспективи на майбутнє
За відсутності специфічних методів лікування інфекції, викликаної вірусом SARS-CoV-2, в осіб у дуже тяжкому стані з ознаками ураження нирок застосовують підтримуючу терапію та безперервну екстракорпоральну терапію. Ці методи лікування підтримують життєдіяльність пацієнта, сприяючи його одужанню, та підвищують ймовірність позитивного прогнозу. Рішення про призначення безперервної екстракорпоральної терапії слід приймати на підставі наявних технічних можливостей та персоналу із спеціальними знаннями у відповідних галузях медицини. Ці умови необхідні для безпечного та ефективного проведення терапії. Крім цього, для послідовної екстракорпоральної терапії слід ретельно підбирати пацієнтів, оскільки вважається, що вік та супутні захворювання можуть вплинути на результати лікування осіб у дуже тяжкому стані із COVID-19 [22].
Необхідні подальші дослідження, щоб вивчити ГПН, викликаний COVID-19, отримати належні дані на користь наведених методів лікування та розробити нові стратегії моніторингу й лікування (примітка). Дуже важливо проводити міжнародні співдослідницькі та міждисциплінарні дослідження, щоб якомога детальніше вивчити методи терапії, наведені у клінічних випробуваннях. Такі випробування допоможуть швидко виявляти пацієнтів із COVID-19, що мають ризик виникнення ГПН, і відповідно потребують апробації вже існуючих методів терапії та розробки нових стратегій лікування.
Література
- Zhou F., Yu T., Du R. et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet 2020; 395: 1054-62.
- Cheng Y., Luo R., Wang K. et al. Kidney disease is associated with in-hospital death of patients with COVID-19. Kidney Int 2020; 97: 829-38.
- Acute kidney injury in COVID-19 patients. ESICMtv Webinar. Posted April 17, 2020. https://www.esicm.org/blog/?p=2789 (accessed April 29, 2020).
- Richardson S., Hirsch J.S., Narasimhan M. et al. Presenting characteristics, comorbidities, and outcomes among 5700 patients hospitalized with COVID-19 in the New York City area. JAMA 2020; published online April 22. DOI:10.1001/jama.2020.6775.
- Pei G., Zhang Z., Peng J. et al. Renal involvement and early prognosis in patients with COVID-19 pneumonia. J Am Soc Nephrol 2020; published online April 28. DOI: 10.1681/ASN.2020030276.
- Ronco C., Bellomo R., Kellum J.A. Acute kidney injury. Lancet 2019; 394: 1949-64.
- Varga Z., Flammer A.J., Steiger P. et al. Endothelial cell infection and endotheliitis in COVID-19. Lancet 2020; 395: 1417-18.
- Su H., Yang M., Wan C. et al. Renal histopathological analysis of 26 postmortem findings of patients with COVID-19 in China. Kidney Int 2020; published online April 9. DOI:10.1016/j. kint.2020.04.003.
- Larsen C.P., Bourne T.D., Wilson J.D., Saqqa O., Sharshir M.A. Collapsing glomerulopathy in a patient with coronavirus disease 2019 (COVID-19). Kidney Int Rep 2020; published online April 9. DOI:10.1016/j.ekir.2020.04.002.
- Ronco C., Reis T. Kidney involvement in COVID-19 and rationale for extracorporeal therapies. Nat Rev Nephrol 2020; published online April 9. DOI:10.1038/s41581-020-0284-7.
- Zhang Y., Xiao M., Zhang S. et al. Coagulopathy and antiphospholipid antibodies in patients with Covid-19. N Engl J Med 2020; 382: e38.
- Kidney Disease: Improving Global Outcomes (KDIGO) Acute Kidney Injury Work Group. KDIGO clinical practice guideline for acute kidney injury. Kidney Int Suppl 2012; 2: 1-138.
- Joannidis M., Forni L.G., Klein S.J. et al. Lung-kidney interactions in critically ill patients: consensus report of the Acute Disease Quality Initiative (ADQI) 21 Workgroup. Intensive Care Med 2020; 46: 654-72.
- Matthay M.A., Aldrich J.M., Gotts J.E. Treatment for severe acute respiratory distress syndrome from COVID-19. Lancet Respir Med 2020; 8: 433-34.
- Husain-Syed F., Ricci Z., Brodie D. et al. Extracorporeal organ support (ECOS) in critical illness and acute kidney injury: from native to artificial organ crosstalk. Intensive Care Med 2018; 44: 1447-59.
- Grasselli G., Zangrillo A., Zanella A. et al. Baseline characteristics and outcomes of 1591 patients infected with SARS-CoV-2 admitted to ICUs of the Lombardy region, Italy. JAMA 2020; published online April 6. DOI:10.1001/jama.2020.5394.
- Joannidis M., Kountchev J., Rauchenzauner M. et al. Enoxaparin vs unfractionated heparin for anticoagulation during continuous veno-venous hemofiltration: a randomized controlled crossover study. Intensive Care Med 2007; 33: 1571-79.
- Honore P.M., Hoste E., Molnar Z. et al. Cytokine removal in human septic shock: where are we and where are we going? Ann Intensive Care 2019; 9: 56.
- Fanelli V., Cantaluppi V., Alessandri F. et al. Extracorporeal CO2 removal may improve renal function of patients with acute respiratory distress syndrome and acute kidney injury: an open-label, interventional clinical trial. Am J Respir Crit Care Med 2018; 198: 687-90.
- Klein D.J., Foster D., Walker P.M., Bagshaw S.M., Mekonnen H., Antonelli M. Polymyxin B hemoperfusion in endotoxemic septic shock patients without extreme endotoxemia: a post hoc analysis of the EUPHRATES trial. Intensive Care Med 2018; 44: 2205-12.
- De Rosa S., Samoni S., Ronco C. Sequential extracorporeal therapy collaborative device and timely support for endotoxic, septic, and cardiac shock: a case report. Blood Purif 2019; published online Dec 19. DOI:10.1159/000505146.
- Ronco C., Navalesi P., Vincent J.L. Coronavirus epidemic: preparing for extracorporeal organ support in intensive care. Lancet Respir Med 2020; 8: 240-41.
Підготувала Анна Сакалош
За матеріалами: Ronco C. & Reis T. & Husain-Syed F. (2020).
Management of acute kidney injury in patients with COVID-19.
The Lancet Respiratory Medicine. 8. 10.1016/S2213-2600(20)30229-0.
Тематичний номер «Урологія. Нефрологія. Андрологія» № 2 (23), 2021 р.