18 серпня, 2021
Вузловий зоб: сучасні погляди на діагностику і лікування
14-17 квітня 2021 року, уже за традицією у форматі онлайн, у рамках науково-освітнього проєкту «Школа ендокринолога», відбулося чергове засідання, на якому провідний науковий співробітник Інституту ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України (м. Київ), кандидат медичних наук Юлія Валеріївна Булдигіна виступила з доповіддю щодо діагностики й лікування вузлового зобу.
Ключові слова: захворювання і патології щитоподібної залози, вузловий зоб, гіпертиреоз, рівень тиреотропного гормону, йодопрофілактика, левотироксин
Сучасні погляди на методи діагностики і лікування патології щитоподібної залози (ЩЗ), такої як вузловий зоб, представлені на основі рекомендацій Американської асоціації хірургів-ендокринологів (ААСЕ), які були опубліковані 2020 року. Згідно з ними оцінка стану пацієнта із захворюванням ЩЗ має охоплювати специфічне опитування щодо анамнезу життя і захворювання, сімейного анамнезу, клінічних особливостей і симптомів. Під час первинного хірургічного огляду проводять збір основної інформації про ризик злоякісності, симптоматику і можливу гормональну дисфункцію ЩЗ. На основі отриманих даних обирають необхідні лабораторні дослідження, результати яких можуть вплинути на проведення та обсяг хірургічного втручання.
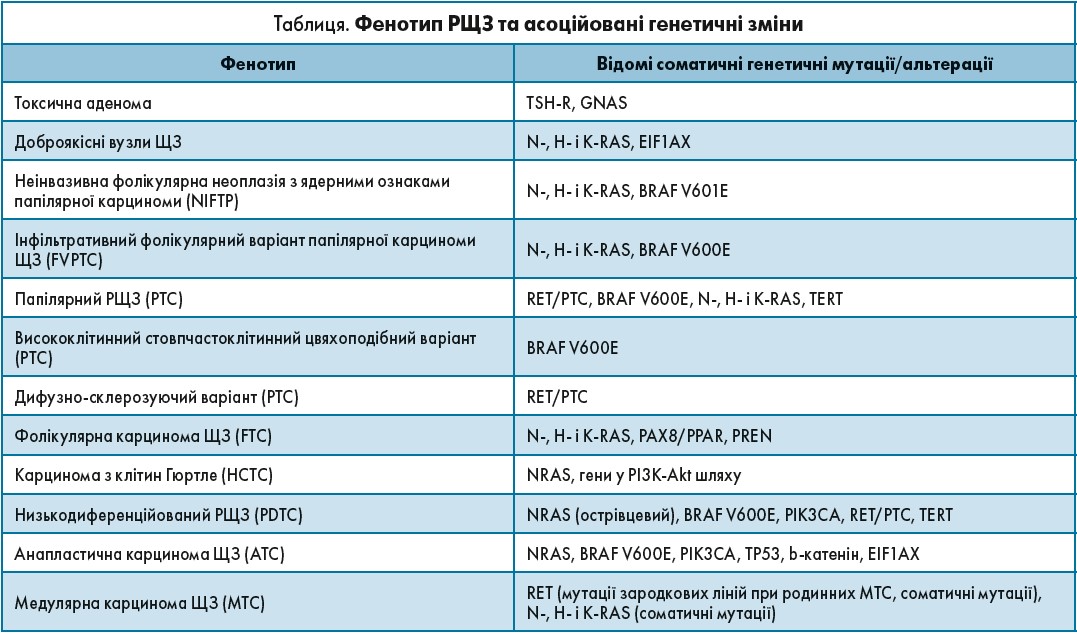
Фактори ризику розвитку раку ЩЗ (РЩЗ):
- стан після опромінення;
- сімейний анамнез;
- попередні захворювання ЩЗ;
- гормональні і репродуктивні чинники;
- недостатнє надходження йоду з продуктами харчування;
- наявність генетичних мутацій (табл.).
Під час фізикального обстеження хворого з вузловим зобом визначають:
- розмір вузлів, їх рухомість;
- ступінь зобу і розташування його нижнього краю – якщо нижній край вузла або нижній край частки ЩЗ недоступні для обстеження, тобто зоб спускається нижче ключиці, для оцінки об’єму загруднинної частини необхідно призначати комп’ютерну або магнітно-резонансну томографію (КТ, МРТ);
- наявність симптому Пембертона – коли пацієнт із великим загруднинним зобом підіймає руки над головою, ще більше звужуючи апертуру грудної клітки, судини розширяються, і відбувається приплив крові до обличчя;
- наявність обмеження розгинання шиї (ускладнює інтраопераційне позиціонування чи доступ);
- наявність неврологічних симптомів – разом із обмеженою рухливістю шиї може свідчити про ураження міжхребцевих дисків шийного відділу хребта, що потребує подальшого передопераційного обстеження або паралельного лікування.
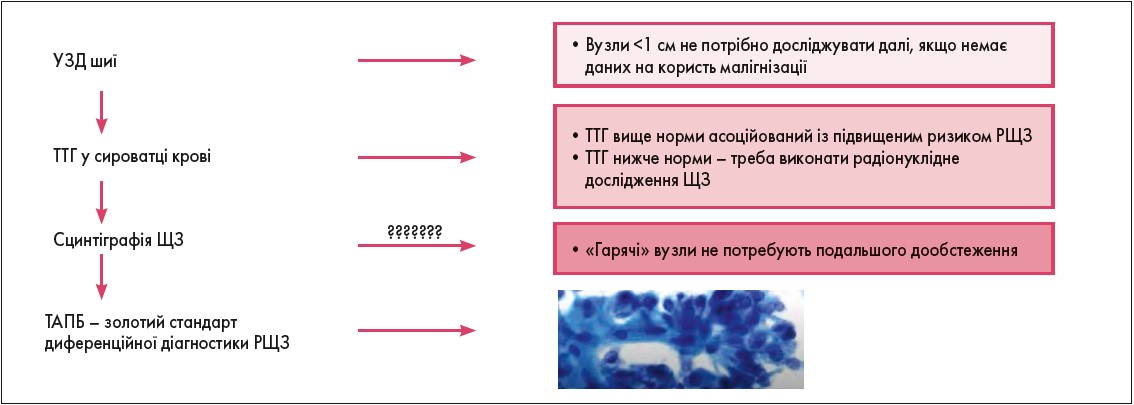
Метою лабораторного обстеження є визначення рівнів тиреотропного гормону (ТТГ). Якщо рівень ТТГ <0,4 мОд/л (нижче нижньої межі норми), для виключення гіпертиреозу необхідно визначити рівні вільного Т4 (Т4 вільн.), вільного Т3 (Т3 вільн.), антитіл до тиреоїдної пероксидази (АТПО), антитіл до тиреоглобуліну (АТТГ), антитіл до ТТГ-рецептора (АТ рТТГ) (для виключення хвороби Грейвса). Якщо рівень ТТГ перебуває в межах норми (0,4-4,0 мОд/л), подальше лабораторне обстеження не потрібне. У разі виявлення рівнів ТТГ >4,0 мОд/л необхідно виключити гіпотиреоз і аутоімунний тиреоїдит, для чого додатково досліджують рівні Т4 вільн., АТПО, АТТГ.
Згідно з рекомендаціями ААСЕ доцільність рутинного визначення рівня кальцитоніну на доопераційному етапі з метою пошуку метастазів є суперечливою, але рекомендовано цільовий скринінг особам із груп ризику. Вимірювання рівнів кальцитоніну і раково-ембріонального антигена (СЕА) дає можливість запідозрити медулярну карциному, а особливо – слідкувати за її рецидивуванням чи метастазуванням після видалення.
Базальний рівень кальцитоніну <20 пг/мл пов’язаний із низьким ризиком метастазів у лімфатичні вузли, тоді як доопераційний рівень ≥500 пг/мл характерний для віддалених метастазів. Тестування на RET-мутації дає можливість визначити ризик асоційованих проявів захворювання. Рекомендовано дослідження рівнів вільних метанефринів і норметанефрину в плазмі крові або сечі для діагностики феохромацитоми, а також визначення рівнів паратгормону, іонізованого або загального кальцію, альбуміну з метою діагностики первинного гіперпаратиреозу.
До основних методів візуалізації захворювань ЩЗ належить ультразвукове дослідження (УЗД) шиї і лімфатичних вузлів. Відповідно до чинних протоколів для дорослих УЗД ЩЗ з обстеженням шийних лімфатичних вузлів рекомендоване пацієнтам із вузлом або підозрою на вузол ЩЗ та всім пацієнтам після тиреоїдектомії з приводу злоякісних утворень або підозрілих цитологічних або молекулярних знахідок. Чутливість УЗД щодо виявлення патологічно змінених лімфатичних вузлів коливається від 25 до 60% для центральної ділянки шиї і від 70 до 95% – для бічної. Під час проведення УЗД ЩЗ приблизно в 1,5% випадків можна виявити інциденталоми паращитоподібної залози (ПЩЗ). Це збільшення ПЩЗ має свої характерні ультразвукові особливості, що дає можливість диференціювати її від лімфатичних вузлів, а саме: форма, розташування, гіпоехогенність, прикоренева чи полюсна васкуляризація. При проведенні тонкоголкової аспіраційної пункційної біопсії (ТАПБ) важливо враховувати ці моменти, оскільки пошкодження ПЩЗ може спричинити крововилив, фіброз або гістологічні зміни, що імітують рак ПЩЗ. Діагноз первинного гіперпаратиреозу встановлюють біохімічно.
Додатковим методом обстеження перед оперативним втручанням є КТ або МРТ з внутрішньовенним контрастуванням у пацієнтів із клінічною підозрою на локально-регіонарне прогресування РЩЗ; із загруднинним зобом; із морбідним ожирінням; із обмеженим розгинанням шиї; після видалення лімфатичних вузлів шиї; за підозри на значну ретротрахеальну частину, а також екстратиреоїдну інвазію; за наявності збільшеного і розташованого позаду або знизу лімфатичного вузла; за відсутності якісного УЗД.
За наявності в пацієнта субклінічного чи явного гіпертиреозу або аутоімунного тиреоїдиту з гіпотиреозом і РЩЗ рекомендовано уникати застосування йодовмісного контрасту. У такому разі виконують МРТ з гадолінієм (дотавіст, гадовіст). Незважаючи на те що якість зображення МРТ може знижуватись унаслідок ковтальних чи дихальних рухів, загалом цей метод є кращим проти КТ без контрастування.
Ще одним додатковим методом діагностики захворювань ЩЗ є еластографія – вимірювання пружності тканини. Варто зазначити, що цей метод діагностики суттєво поступається УЗД: позитивна прогностична значущість становить 36% (якщо порівняти з виявленням мікрокальцифікатів за допомогою УЗД). Для забезпечення прямого визначення пружності тканини вузол не має перетинатися з іншими вузлами в передньо-задній площині, що робить цей метод обстеження непридатним для пацієнтів із багатовузловим зобом, поєднаними вузлами, вузлами задньої і нижньої локалізації, при ожирінні.
Доопераційне обстеження за допомогою позитронної емісійної томографії (ПЕТ КТ) з флуородезоксиглюкозою для первинної оцінки вузла ЩЗ не рекомендоване. Може використовуватись у разі підозри на агресивний гістологічний варіант (низькодиференційований або анапластичний) РЩЗ. Чутливість ПЕТ в разі метастатичного ураження лімфатичних вузлів нижча, ніж у КТ/МРТ.
Обстеження ЩЗ проводять у пацієнтів із вузловими утвореннями і гіпертиреозом (за відсутності даних щодо наявності хвороби Грейвса) для підтвердження чи спростування наявності токсичної аденоми. Золотим стандартом діагностики РЩЗ є ТАПБ.
Результати цитологічних досліджень прийнято оцінювати за допомогою класифікації Bethesda System, яка була оновлена в 2017 році. Однією з проблем доопераційної діагностики є мазки з невизначеною цитологією. У такому разі використовують метод молекулярного тестування (молекулярно-генетичне дослідження пунктату ЩЗ) для уточнення онкологічного ризику вузла. Молекулярне профілювання охоплює визначення геномних змін, злиття генів, що призводить до перебудови і транслокацій, зміни кількості копій, експресії генів на основі РНК і/або експресії мікроРНК (miRNA).
Дуже важливим для терапевта є питання, якими мають бути подальші дії щодо цитологічно доброякісних вузлів. Більшість вузлів за даними цитології є доброякісними (Bethesda ІІ). За такими пацієнтами проводять спостереження, і передусім потрібно ліквідувати йододефіцит і нормалізувати рівень ТТГ.
Йододефіцит – це проблема, яку вирішують у різний спосіб. Єдиний надійний спосіб запобігти нестачі йоду в організмі людини – споживання цього мікронутрієнта в будь-якому вигляді.
На сьогодні загальновизнаними є два види йодної профілактики: масовий і індивідуальний. Групова профілактика передбачає застосування препаратів йоду в організованих колективах, але, на жаль, наразі цей метод не застосовують. Для масової профілактики у загальнодержавному масштабі збагачують йодом основні продукти харчування. У більшості країн світу, зокрема в Україні, таким продуктом є йодована сіль. Індивідуальну йодопрофілактику проводять серед неорганізованого населення і за спеціальними медичними показаннями. Вона полягає в прийомі препаратів йоду, дозування яких залежить від віку і статі пацієнта. Таким препаратом є Йодомарин (компанія «Берлін-Хемі/А.Менаріні Україна ГмбХ») у дозі 100 і 200 мкг. Для зменшення рівнів ТТГ використовують препарати левотироксину, наприклад L-тироксин (від компанії «Берлін-Хемі/А.Менаріні Україна ГмбХ»), який має широкий діапазон дозування – 50; 75; 100; 125; 150 мкг, що дає можливість досягти позитивного терапевтичного ефекту за допомогою підбору необхідної дози для пацієнта.
За наявності цитологічно доброякісних вузлів хірургічне лікування рекомендовано в разі: виражених симптомів місцевої компресії, таких як утруднене дихання або ковтання; прогресивного збільшення розмірів вузла категорії Bethesda ІІ. Ростом вузла вважається збільшення його розмірів принаймні у двох вимірах на 20% із мінімальним збільшенням на 2 мм або більш як на 50%. Деякі спеціалісти розглядають резекцію вузлів Bethesda ІІ розміром ≥3-4 см через інформацію про підвищений ризик малігнізації (на 5-22,8%). Іноді пацієнти з вузлами Bethesda ІІ з безсимптомним перебігом обирають резекцію ЩЗ з косметичних чи інших причин.
Хірургічне лікування проводять за умови класифікації вузла як Bethesda ІІІ, але клінічні фактори, радіологічні особливості і бажання пацієнта мають ураховуватись у процесі прийняття рішення стосовно повторної біопсії, діагностичної тиреоїдектомії або спостереження. Діагностична тиреоїдектомія показана для пацієнтів із вузлами, цитологічно класифікованими як Bethesda ІV, вузлами розміром >1 см категорії Bethesda V або Bethesda VІ. Пацієнтам із вузлами, недоступними для біопсії (загруднинні, розташовані глибоко або позаду внутрішньої яремної вени чи сонної артерії), і для деяких кіст ЩЗ доцільно рекомендувати хірургічну резекцію. Пацієнтам, які перенесли ≥2 ТАПБ з неадекватними цитологічними результатами (Bethesda І), також необхідно запропонувати діагностичне хірургічне втручання.
Рис. Алгоритм оцінки пацієнтів із вузлами ЩЗ згідно з рекомендаціями ААСЕ
Клінічні випадки вузлового ураження ЩЗ
Клінічний випадок 1
Пацієнтка К., 43 роки. Діагноз при направленні: багатовузловий зоб. Хворіє з 2012 року. Спадковий анамнез не обтяжений. Супутні захворювання відсутні. Неврологічні симптоми відсутні.
Фізикально: пальпуються множинні вузли в обох частках. Вузли рухомі, безболісні, м’яко-еластичні. Частота серцевих скорочень (ЧСС) – 70 уд./хв, артеріальний тиск (АТ) – 110/65 мм рт. ст. Лабораторні обстеження: ТТГ – 0,95 мОд/л, Т4 вільн. – 17,6 нг/мл, іонізований кальцій – 1,14 ммоль/л.
Під час УЗД ЩЗ в правій частці визначається утвір діаметром 7 мм, правильної форми з чіткими гідрофільними межами. Тканина утвору ізоехогенна. Ехоструктура неоднорідна через ділянки кістозної дегенерації. У лівій частці – утвір діаметром 12 мм, неправильної форми, без чітких меж. Тканина утвору помірно гіпоехогенна. Ехоструктура неоднорідна через ділянки кістоподібної дегенерації і дрібні кальцинати. Візуалізуються лімфатичні вузли в таких ділянках: у лівій – верхньояремній, середньояремній, нижньояремній, надключичній, передгортанній, правій паратрахеальній, претрахеальній, лівій паратрахеальній поперечними розмірами від 5×2 до 34×17 мм, множинні. Тканина вузлів гіперехогенна, ехоструктура неоднорідна. ТАПБ (цитологічне дослідження) – вузол лівої частки розміром 12 мм і лімфовузол (середньояремна група зліва) 23×8 мм – папілярна карцинома з метастазом у лімфовузол.
Проведено оперативне лікування: тиреоїдектомія, серединна і лівостороння дисекція шиї, правостороння (селективна) дисекція шиї. Післяопераційний період – без особливостей. Призначена замісна терапія L-тироксином.
Клінічний випадок 2
Пацієнтка П., 16 років. Скарги відсутні. Спадковість не обтяжена.
Фізикально: у правій частці ЩЗ пальпується щільний вузол розміром приблизно 3 см, нерухомий, безболісний. ЧСС – 67 уд./хв, АТ – 100/60 мм рт. ст. Лабораторні обстеження: ТТГ – 1,01 мОд/л, Т4 вільн. – 14,1 нг/мл, іонізований кальцій – 1,08 ммоль/л.
На УЗД ЩЗ: залоза збільшена за рахунок обох часток. У правій частці визначається утвір діаметром 30 мм, правильної форми, із чіткими гідрофільними межами. Тканина утворення гіпоехогенна. Ехоструктура неоднорідна внаслідок множинних лінійних гідрофільних (васкулярних) структур. Інша частина тканини залози ізоехогенна. Ехоструктура однорідна. Візуалізуються лімфатичні вузли в ділянках: правій – підщелепній, верхньояремній, середньояремній, лівій – підщелепній, верхньояремній, середньояремній, із поперечними розмірами від 3 до 7 мм, множинні, ехогенність не змінена, диференціація не порушена. Сумарний об’єм залози становить 18,96 см3. Заключення: ехографічна картина змішаного зобу, аутоімунного тиреоїдиту. За даними ТАПБ (цитологічне дослідження) – вузол правої частки ЩЗ розміром 30 мм із виразною проліферацією і атипією фолікулярного епітелію. Bethesda ІІІ. Додатково було проведено молекулярно-генетичне дослідження, під час якого виявлено мутацію PAX8/PPARg.
На основі цих даних було здійснено тиреоїдектомію, пацієнтка направлена на післяопераційне лікування радіоактивним йодом (131І). Після чого розпочата терапія L-тироксином.
Цитологічне дослідження (післяопераційне): права частка ЩЗ з вузлом: папілярна карцинома, інкапсульований фолікулярний варіант з інвазією у власну капсулу правої частки (pT2N0Mx). Хронічний лімфоцитарний тиреоїдит. Два лімфатичних вузли без ознак метастатичного ураження. Ліва частка: хронічний лімфоцитарний тиреоїдит.
Клінічний випадок 3
Пацієнтка А., 43 роки. Скарги відсутні. Хворіє приблизно 6 місяців. Спадковість не обтяжена. Зріст – 175 см, вага – 65 кг. АТ – 120/70 мм рт. ст. Супутні захворювання: хронічний гастрит, сечокам’яна хвороба.
Лабораторні обстеження: ТТГ – 1,89 мОд/л, Т4 вільн. – 15,1 нг/мл, ПТГ – 325 нг/мл, іонізований кальцій – 1,53 ммоль/л. На УЗД ЩЗ – ехографічна картина незміненої ЩЗ.
Сцинтіграфія ПЩЗ: нижче правої частки на 5,4 см виявляється вогнище інтенсивної фіксації радіофармпрепарату розмірами 2,1×2 см. КТ – у передньому середостінні справа на 15 мм каудальніше яремної вирізки груднини наявний утвір розмірами 22×4×8 мм.
Клінічний діагноз: первинний гіперпаратиреоз; аденома ПЩЗ, внутрішньогрудне розташування. Проведено хірургічне видалення аденоми ПЩЗ.
Цитологічне дослідження: аденома ПЩЗ.
Отже, усі згадані вище методи діагностики патології ЩЗ дуже різноманітні, і кожен із них має свої плюси і мінуси. А це означає, що в більшості випадків захворювань ми не маємо керуватися результатами тільки одного методу дослідження. Найбільша діагностична цінність полягає в комплексному проведенні та інтерпретації результатів. Тому застосування в клінічній практиці сучасних методів дослідження патології ЩЗ дає лікарям-ендокринологам можливість встановити вірний діагноз і обрати найоптимальніший метод лікування.
Підготувала Катерина Рихальська