23 липня, 2022
Гострий середній отит: сучасний стан проблеми та можливості менеджменту болю
Гострий середній отит (ГСО) – це гостре запалення слизової оболонки всіх порожнин середнього вуха, але передусім барабанної [1]. Причиною ГСО може бути вірусна, вірусно-бактеріальна або бактеріальна інфекція. Найчастіше ГСО виникає на тлі гострої респіраторної вірусної інфекції. Остання має значення на початку захворювання, потім основну роль переважно відіграє бактеріальна мікрофлора.
Ключові слова: гострий середній отит, знеболення, нестероїдні протизапальні препарати, німесулід, Streptococcus pneumoniae, пневмококова вакцина.
Провідними бактеріальними збудниками ГСО у дорослих і дітей є Streptococcus pneumoniae, Haemophilus influenzae і Мoraxella сatarrhalis. ГСО, збудником якого є Streptococcus pneumoniae, характеризується набагато тяжчим перебігом і більшою кількістю гнійних ускладнень.
Рідко захворювання спричинюють інші бактерії, зокрема Streptococcus pyogenes, Staphylococcus aureus, анаероби (у 13-14% випадків). У новонароджених і немовлят до 6-місячного віку певну роль можуть відігравати Chlamydia trachomatis і Mycoplasma pneumoniae (до 17%) [1].
Епідеміологія
ГСО може виникнути в будь-якому віці, хоча пік захворюваності припадає на дитячий. Приблизно 80% дітей переживають хоча б один епізод ГСО протягом життя. У дорослому віці ГСО трапляється особливо серед осіб із рецидивними СО у дитинстві, розщілинами піднебіння й імунодефіцитними станами [2].
Діагностика
Діагноз ГСО встановлюють на основі типових скарг, симптомів, даних фізикального огляду і додаткових досліджень.
Основними діагностичними критеріями ГСО є [1]:
- гострий початок (до 3 тиж);
- наявність випоту в середньому вусі (≥1 отоскопічний симптом: видимий випіт /рідина, зміни світлового рефлексу, тьмяність барабанної перетинки (БП), випинання БП);
- запалення БП (принаймні середньої тяжкості або тяжке);
- ≥1 специфічний симптом (оталгія, зниження слуху, гіперемія, перфорація БП);
- ≥1 неспецифічний симптом (гарячка, дратівливість, зниження апетиту, сонливість, блювання, пронос).
За ступенем тяжкості ГСО поділяють на:
- тяжкий – прояви інтоксикації, виражена, стійка оталгія тривалістю більш як 48 год, температура ≥39 °C впродовж останніх 48 год;
- нетяжкий – відсутні прояви інтоксикації, тривалість оталгії становить менш ніж 48 год, температура до 39 °C впродовж останніх 48 годин.
Лікування ГСО
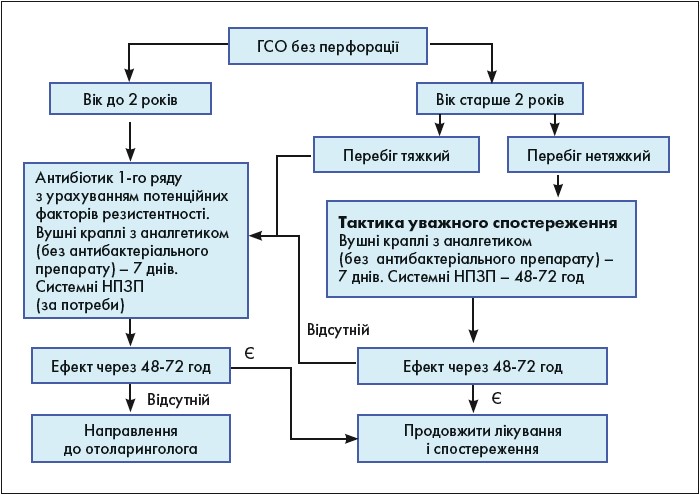
Стосовно антибіотикотерапії (АБТ) ГСО, треба зауважити, що сьогодні вона не вважається обов’язковою. Висока частота самоодужання при ГСО дає можливість застосовувати тактику уважного спостереження, яка полягає в призначенні симптоматичного лікування і ретельному контролі стану пацієнта протягом 1-2 діб. У разі покращення стану продовжують симптоматичне лікування, за відсутності ефекту або погіршення стану призначають АБТ. Алгоритм ведення дорослих і дітей із ГСО без перфорації відображений на рисунку.
Рис. Алгоритм ведення пацієнтів (дорослих і дітей) із ГСО без перфорації [1]
Патогенетичне і симптоматичне лікування
Біль, який супроводжує ГСО, виснажує та значуще погіршує якість життя пацієнтів будь-якого віку. АБТ не забезпечує полегшення симптомів у перші 24 год після прийому на відміну від знеболювальних засобів. Саме тому в симптоматичному і патогенетичному лікуванні ГСО основний акцент роблять на знеболенні – системному і місцевому. Системні нестероїдні протизапальні препарати (НПЗП) і аналгетики необхідно застосовувати незалежно від того, чи був призначений антибіотик.
Вибір оптимального препарату для системного знеболення насамперед залежить від віку пацієнта. Дітям варто призначати добре вивчені і безпечні для цієї вікової групи парацетамол або ібупрофен. Дорослим пацієнтам можна призначати сильніші НПЗП, однак під час вибору останніх теж необхідно враховувати співвідношення «користь/ризик». У цьому плані добре зарекомендував себе селективний НПЗП німесулід, який активно використовується в медичній практиці ще з 1985 року [3].
Основною перевагою німесуліду проти традиційних НПЗП є значно менший (принаймні вдвічі) ризик розвитку серйозних побічних реакцій із боку шлунково-кишкового тракту (ШКТ) [4].
За даними популяційного дослідження, проведеного в Північній Італії (аналіз 10 608 повідомлень про побічні реакції, спричинені прийомом НПЗП, зареєстровані з 1988 по 2000 рік), встановлено, що німесулід був причиною небажаних реакцій із боку ШКТ в 10,4% випадків, тоді як диклофенак – у 21,2%, кетопрофен – у 21,7%, а піроксикам – у 18,6% [5].
F. Bradbury проаналізував кількість повідомлень про небажані ефекти з боку ШКТ на тлі прийому німесуліду і диклофенаку в клінічній практиці Ірландії. Аналіз охоплював групи з 3807 і 3553 хворих, які приймали відповідні препарати. Виявилося, що німесулід спричинював подібні ускладнення в півтора раза рідше – 8,0% і 12,1% відповідно (p<0,05) [6].
Схожі дані були отримані в когортному дослідженні з оцінки безпеки німесуліду у дозі 200 мг/добу, який протягом 1-3 міс приймали більш як 600 хворих. Сумарна частота ускладнень із боку ШКТ становила лише 9%, причому не було виявлено жодного випадку розвитку шлунково-кишкової кровотечі або перфорації виразки [7].
У 2003 р. було проведено рандомізоване клінічне дослідження безпеки німесуліду у хворих, яким препарат призначали безпосередньо після загоєння НПЗП-індукованих виразок і множинних ерозій слизової оболонки шлунка і/або дванадцятипалої кишки. Було показано, що в пацієнтів, які приймали німесулід у дозі 200 мг/добу, протягом 2 міс спостереження кількість рецидивів становила лише 5,6%, тоді як у контрольній групі, учасники якої отримували диклофенак 100 мг у вигляді свічок, – 33,3% [8].
Певні публікації описують випадки гепатотоксичності, пов’язані із застосуванням німесуліду. Насправді ці дані є доволі суперечливими і неоднорідними. Якщо проаналізувати наявні літературні дані з позицій доказової медицини, не вдається підтвердити гіпотезу про більшу, ніж у інших НПЗП, гепатотоксичність німесуліду [9]. Зокрема, це доводить одне з найбільших епідеміологічних досліджень гепатотоксичних реакцій, що виникають на тлі прийому зазначеного препарату. У цій роботі оцінювали частоту таких ускладнень у 397 537 хворих (за період із 1997 по 2001 рік), які отримували НПЗП. Сумарна частота гепатопатій у цих пацієнтів становила 29,8 на 100 тис пацієнто-років. Відносний ризик розвитку патології печінки становив 1,4 проти пацієнтів, які не приймали НПЗП упродовж більш як 12 місяців. Аналіз частоти випадків гепатотоксичних реакцій через застосування певних НПЗП показав, що на тлі прийому німесуліду вона становила 35,3 на 100 тис людино-років, що було нижче за частоту таких випадків у разі прийому диклофенаку, кеторолаку та ібупрофену – 39,2, 66,8 і 44,6 на 100 тис пацієнто-років відповідно [10].
За даними проспективних досліджень ефективності і переносимості цього препарату, зміни лабораторних біохімічних показників, що свідчать про патологію печінки, спостерігають не частіше, ніж при використанні інших НПЗП. Так, при застосуванні німесуліду коротким (≤30 днів) курсом підвищення рівнів АЛТ і АСТ у ≥2 рази зазначали лише в 0,4% хворих. За умови тривалого прийому препарату (до року) частота таких змін не перевищує 1,5% [11].
Важливою перевагою німесуліду як препарату для усунення гострого болю є швидке досягнення пікової концентрації в крові завдяки хорошому всмоктуванню з ШКТ [9]. Через 30 хв після прийому досягається 55-80% його максимальної концентрації, одночасно з цим зазвичай розвивається знеболювальний ефект, хоча в низці робіт описано і швидший початок дії – уже протягом 15-20 хв після прийому
[12, 13].
Таким чином, застосування німесуліду коротким курсом при ГСО у дорослих дає можливість ефективно зменшити біль із мінімальним ризиком розвитку побічних реакцій із боку ШКТ і печінки.
Важливо наголосити, що швидкість розвитку аналгетичного ефекту залежить не лише від діючої речовини лікарського засобу, але й від ефективності її вивільнення з таблетки. Дезінтегрант – це допоміжна речовина, яка сприяє швидшому розпаду лікарської форми і вивільненню активної речовини.
Антибіотикотерапія ГСО
Якщо тактика уважного спостереження на тлі патогенетичного лікування виявилася безуспішною впродовж 48-72 год, доцільно призначити антибіотик. Препаратами першої лінії є амоксицилін/клавуланат, або (при алергії на пеніциліни) цефтріаксон, або кліндаміцин із цефалоспоринами ІІІ покоління або без них.
Профілактика
Сьогодні в Україні доступна антипневмококова вакцина, яку використовують для специфічної профілактики інфекцій, спричинених Streptococcus pneumoniae – одного з основних збудників ГСО. Також пацієнтам рекомендують щеплюватися від грипу, що захищає від його ускладнень, до яких належить і ГСО.
Висновки
ГСО – гостра патологія середнього вуха, хоча б один епізод якої протягом життя виникає у 80% населення. Захворювання може розвиватися в будь-якому віці.
Висока частота самоодужання дає змогу застосовувати тактику уважного спостереження, яка полягає в призначенні симптоматичного лікування і ретельному спостереженні за станом пацієнта протягом 1-2 діб.
Основою патогенетичного лікування ГСО є адекватне знеболення і протизапальна терапія. У дорослої категорії пацієнтів це можуть бути НПЗП з добре вивченим профілем безпеки, наприклад німесулід.
Список літератури – у редакції.
Підготувала Ганна Кирпач
Тематичний номер «Пульмонологія, Алергологія, Риноларингологія» № 4 (57), 2021 р.