5 вересня, 2022
Роль кортикостероїдів у лікуванні пацієнтів із COVID-19
Одним із провідних чинників патогенезу коронавірусної хвороби (COVID-19) є розвиток надмірної запальної реакції, відомої як цитокіновий шторм, що вважається основною причиною розвитку легеневої недостатності й інших тяжких ускладнень. Запобігання цитокіновому шторму сьогодні розглядають як важливий засіб профілактики тяжких ускладнень COVID-19 і порятунку життя пацієнтів. До препаратів, що здатні ефективно інгібувати надмірну запальну відповідь, належать кортикостероїди, тому вони викликають неабиякий інтерес науковців як потенційно ефективний засіб лікування нової коронавірусної інфекції. У цій статті розглянемо основні положення протоколів Альянсу боротьби з COVID‑19 (Front Line COVID‑19 Critical Care Alliance, FLCCC), оновлених у червні цього року. В цих протоколах системним кортикостероїдам відведено ключову роль у лікуванні пацієнтів із тяжким перебігом інфекції.
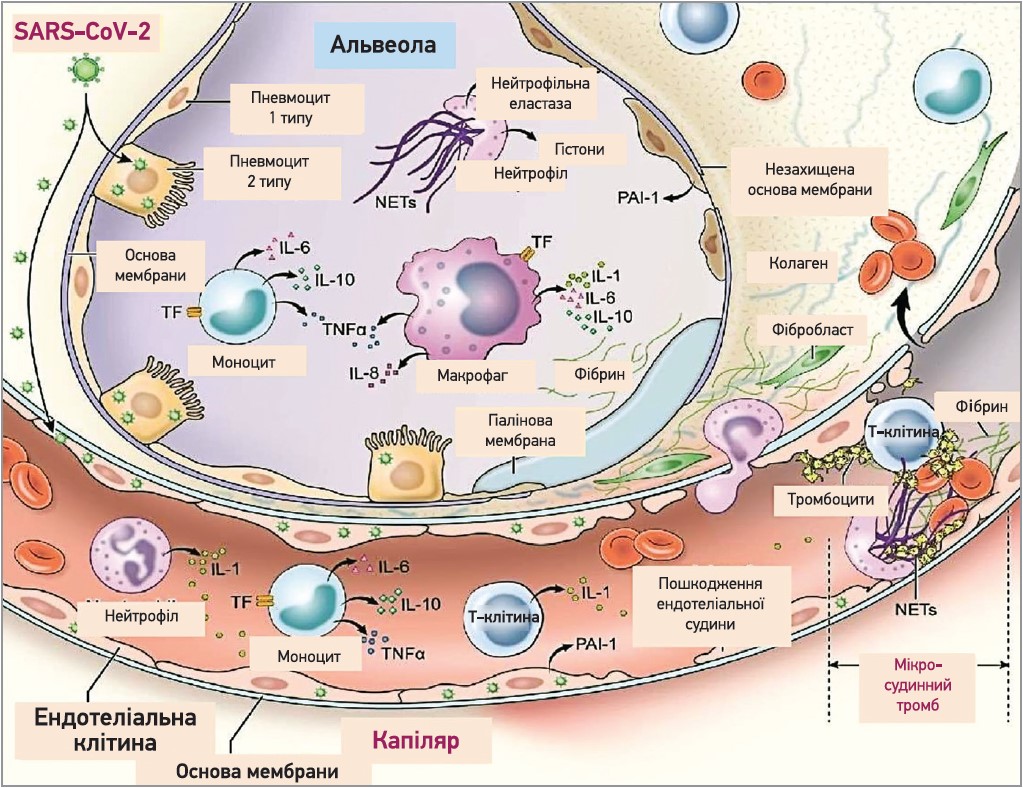
В основі патогенезу COVID‑19 лежить ураження клітин організму людини головним чином унаслідок безпосередньої цитопатогенної дії SARS-CoV‑2, а також надмірної реакції імунної системи на репродукцію вірусу (рис. 1). Основним проявом COVID‑19 є ураження різних структур дихальної системи з розвитком первинної вірусної пневмонії. Загалом ураження легень є головною причиною як тяжкого перебігу COVID‑19, так і летальних випадків унаслідок розвитку дихальної недостатності.
Рис. 1. Механізми коагулопатії й імунної активації при COVID-19
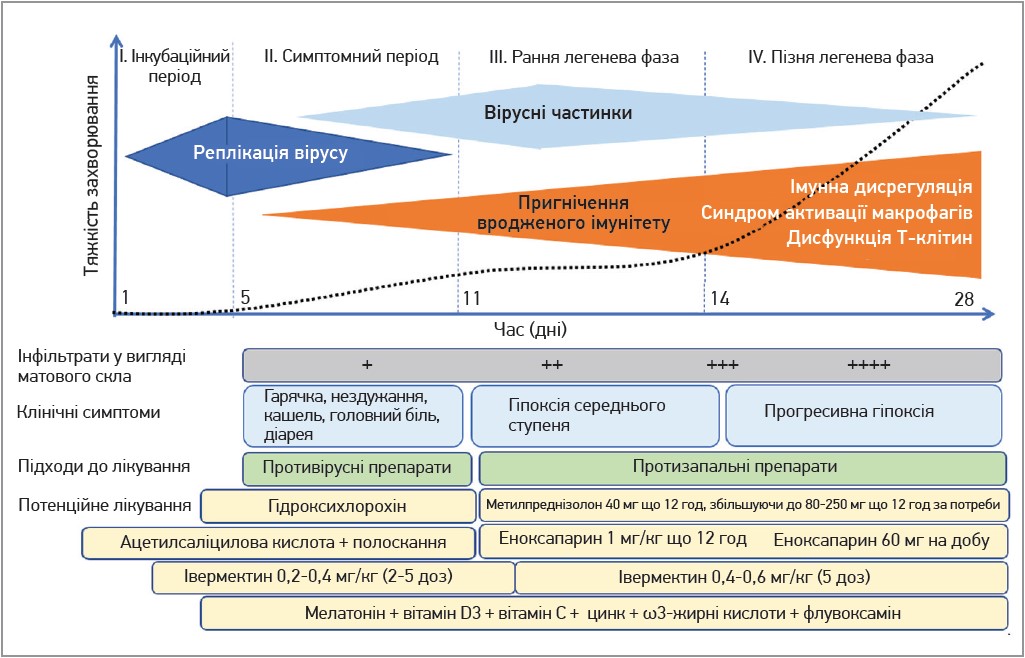
Слід зазначити, що це захворювання може мати хвилеподібний перебіг. Приблизно у 80% пацієнтів перша хвиля COVID‑19 завершується покращенням та одужанням. У 20% хворих після першої хвилі та періоду тимчасового покращення настає друга хвиля розвитку симптомів (так звана легенева фаза), перебіг якої є значно тяжчим і часто супроводжується серйозними ускладненнями (рис. 2).
Рис. 2. Перебіг COVID-19 та основний підхід у лікуванні
У ранній легеневій фазі, що відповідає зазвичай легкому ступеню тяжкості коронавірусної інфекції, активуються неспецифічні механізми захисту та специфічна адаптивна імунна відповідь. Описані процеси спрямовані на елімінацію вірусу SARS-CoV‑2 з організму. У разі неефективності імунної відповіді розвивається пізня легенева фаза COVID‑19, за якої спостерігаються надмірна реплікація вірусу SARS-CoV‑2 та розвиток гіперзапальної реакції (цитокінового шторму).
SARS-CoV‑2 порівняно з усіма іншими респіраторними вірусами підвищує рівень цитокінів і хемокінів, одночасно знижуючи експресію інтерферону-α – основного противірусного механізму захисту (Vogel-Gonzalez M. et al., 2021). Низький уроджений противірусний захист і висока концентрація прозапальних медіаторів спричиняють тривале та прогресивне ураження легень.
У пізню легеневу фазу надзвичайно високий рівень прозапальних цитокінів (інтерлейкіну‑6, -1β, фактора некрозу пухлини та ін.) забезпечує приплив великої кількості моноцитів і нейтрофілів, які посилюють явища запалення та спричиняють набряк легеневої тканини у хворих на COVID‑19 (Ackermann M. et al., 2020). Також ця фаза характеризується порушенням імунної регуляції, мікросудинними ураженнями легень (васкулопатією) з активацією зсідання та прокоагулянтним станом.
У міру того, як хвороба прогресує вниз легеневим каскадом, її стає дедалі важче контролювати. У пацієнтів, які перебувають у пізній легеневій фазі, часто розвиваються незворотні фібропроліферативні зміни в легенях. Тому дуже важливо вчасно призначити лікування, що дасть змогу запобігти прогресуванню легеневої фази на самому початку її розвитку. Така лікувальна стратегія допоможе полегшити перебіг захворювання, уникнути тяжких ускладнень і покращити віддалений прогноз.
Для підвищення ефективності лікування доцільно використовувати декілька препаратів із різними механізмами дії на різних стадіях перебігу COVID‑19 (рис. 2).
Така лікувальна стратегія була розроблена фахівцями Альянсу боротьби з COVID‑19 (Front Line COVID‑19 Critical Care Alliance, FLCCC). Спочатку в березні 2020 року було створено протокол MATH+, призначений для госпіталізованих пацієнтів. Протокол містить рекомендації щодо лікування легеневої фази COVID‑19 із метою зниження госпітальної смертності. Проте незабаром стало очевидно, що акцент потрібно змістити на профілактику тяжких форм захворювання та його прогресування в легеневу фазу. Згодом ця концепція знайшла своє відображення в протоколі I-CARE (протокол раннього амбулаторного лікування COVID‑19).
У протоколі MATH+ ключове значення мають два лікувальні підходи – противірусна та протизапальна терапія. Остання передбачає застосування системних кортикостероїдів. Протизапальна активність цієї групи препаратів пов’язана з пригніченням експресії прозапальних генів шляхом інгібування передачі сигналу стероїдними рецепторами. Зокрема, кортикостероїди пригнічують передачу сигналів ядерного транскрипційного фактора-κB (NF‑κB), а також транскрипцію та трансляцію запальних факторів.
Водночас кортикостероїди здатні пригнічувати імунітет, спричиняючи активацію будь-якої інфекції. Тому рутинне призначення цих препаратів на ранніх стадіях захворювання та в разі його легкого перебігу є недоцільним.
! Кортикостероїдні препарати мають бути призначені не надто рано й не надто пізно.
Наразі існують переконливі та незаперечні докази того, що кортикостероїди знижують ризик смерті в пацієнтів із легеневою фазою COVID‑19, тобто тих, хто потребує додаткового кисню або вищого рівня респіраторної підтримки.
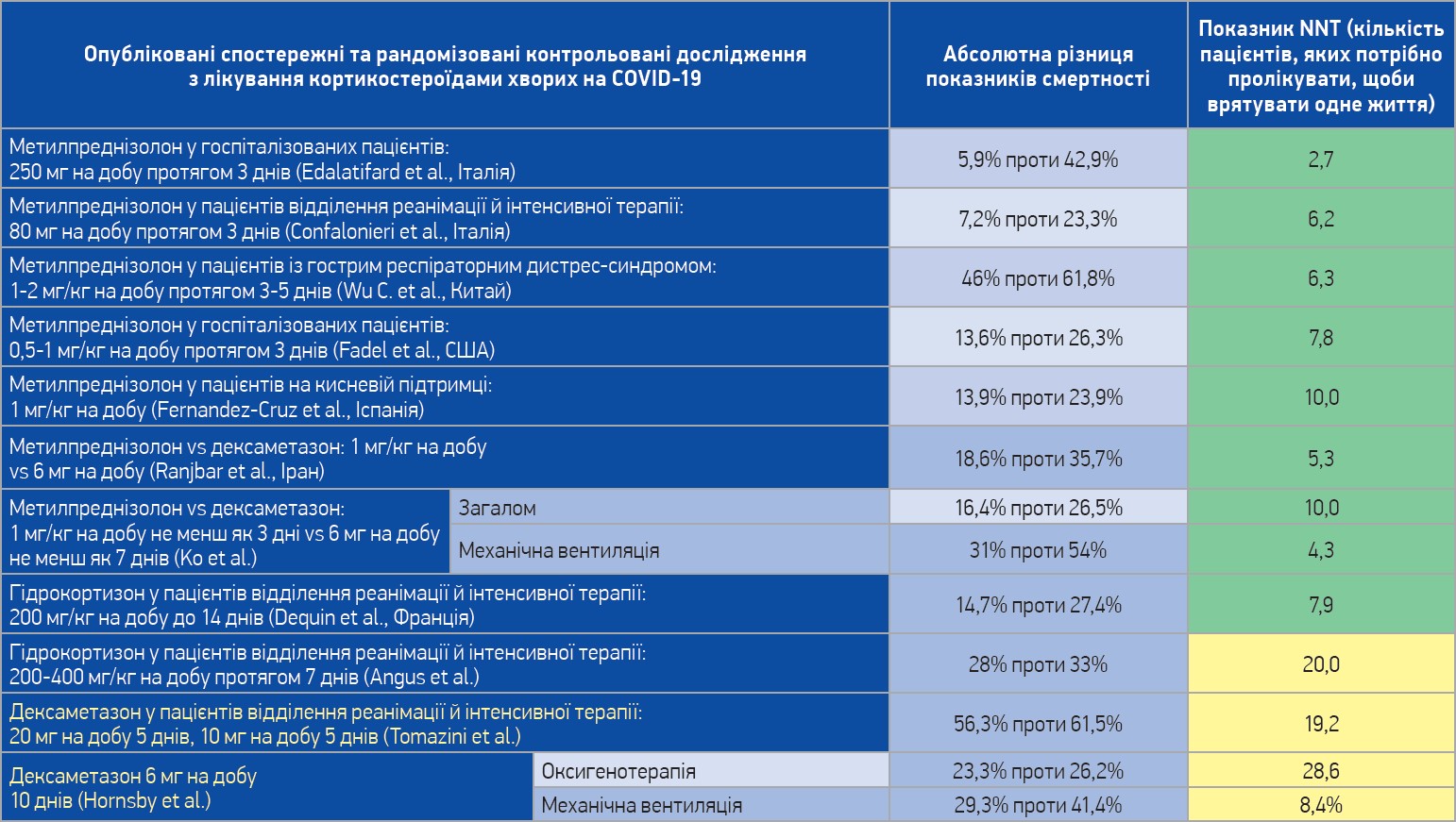
Іншим важливим питанням є вибір оптимального кортикостероїду. Автори протоколу MATH+ вважають, що саме метилпреднізолон є препаратом вибору. Це рішення ґрунтується передусім на результатах спостережних і рандомізованих досліджень, які чітко продемонстрували перевагу застосування метилпреднізолону над низькими дозами дексаметазону в пацієнтів із COVID‑19 (табл.).
Таблиця. Порівняння метилпреднізолону, дексаметазону та гідрокортизону в пацієнтів із COVID-19
! Ключовим положенням протоколу МАТH+ є ранній початок призначення метилпреднізолону, вітаміну С, івермектину та гепарину – з моменту госпіталізації пацієнта.
Поєднання стероїдів і вітаміну С є незамінним, оскільки обидва засоби мають потужну синергічну протизапальну дію (de Melo A. F. et al., 2020). Вітамін С захищає ендотелій від окислювального пошкодження (May J. M., Qu Z. C., 2011). Крім того, вітамін С підвищує експресію інтерферону-α, тоді як кортикостероїди (самостійно) зменшують експресію цього важливого білка (Kumari P. et al., 2020). Важливо зазначити: коли кортикостероїди застосовують у легеневій фазі (а не у фазі реплікації вірусу), вони не збільшують виділення вірусу та не зменшують синтез типоспецифічних антитіл (Salton F. et al., 2020).
Терапія кортикостероїдами в госпіталізованих пацієнтів із легкими симптомами COVID‑19
- Метилпреднізолон 80 мг болюсно, потім 40 мг що 12 год (альтернатива: 80 мг болюсно з подальшою внутрішньовенною інфузією 80 мг / 240 мл фізіологічного розчину зі швидкістю 10 мл/год); збільшити до 80 мг, а потім 125 мг що 12 год у пацієнтів із прогресивними симптомами та підвищенням рівня С‑реактивного білка (СРБ). Автори протоколу наголошують на наявності переконливих і неспростовних доказів того, що кортикостероїди знижують ризик смерті у пацієнтів у легеневій фазі COVID-19, тобто у тих, хто потребує додаткового кисню або вищого рівня підтримки.
На думку авторів, застосування низької фіксованої дози дексаметазону не підходить для лікування пацієнтів із легеневою фазою COVID‑19. Хоча метилпреднізолон є кортикостероїдом вибору, в регіонах/округах, де він недоступний, можна замінити його на такі препарати цього класу в порядку переваги: преднізолон, преднізон, гідрокортизон, дексаметазон (дозу визначають відповідно до дози метилпреднізолону).
Терапія кортикостероїдами в пацієнтів із COVID‑19, які перебувають у відділенні реанімації
- Навантажувальна доза метилпреднізолону 80 мг із подальшим прийомом 40 мг що 12 год протягом щонайменше 7 днів і до виведення з реанімації. Пацієнтам із підвищеним рівнем СРБ або погіршенням клінічного стану дозу збільшують до 80 мг що 6 год, а потім відповідно титрують дозу в порядку зменшення.
- Після припинення кисневої підтримки застосування метилпреднізолону слід поступово протягом 2 тиж скасувати (20 мг кисню двічі на день, потім 20 мг/добу протягом 5 днів, потім 10 мг/добу протягом 5 днів), аби запобігти рецидиву/повторенню.
- Метилпреднізолон варто скасовувати протягом 2 тиж після припинення прийому кисню, щоб запобігти рецидиву/повторенню (20 мг двічі на день на кисні, потім 20 мг на добу протягом 5 днів, потім 10 мг на добу протягом 5 днів).
Усім пацієнтам, госпіталізованим до відділення реанімації, пропонується виконувати при надходженні комп’ютерну томографію грудної клітки для стратифікації ризику. Пацієнтам із тяжким перебігом захворювання слід розпочати прийом високих доз кортикостероїдів.
Призначення кортикостероїдів пацієнтам із тяжким перебігом COVID‑асоційованої пневмонії
- Метилпреднізолон 250-500 мг що 12 год протягом щонайменше 3 днів, потім титрувати відповідно до клінічного стану та рівня СРБ.
Терапія порятунку
- Високі дози метилпреднізолону (болюсно): 500-1000 мг на добу протягом 3 днів, після чого дозу варто зменшити.
Після переведення пацієнта з відділення реанімації
- Метилпреднізолон 40 мг на добу. Надалі препарат повільно скасовують залежно від показника СРБ і потреби в кисні.
Рекомендується скасовувати метилпреднізолон протягом 2 тиж після припинення кисневої підтримки, щоб запобігти рецидиву дихальної недостатності.
Висновки
Системні кортикостероїди на сьогодні є незамінними препаратами в лікуванні госпіталізованих пацієнтів із COVID-19, особливо в разі тяжкого перебігу. Вчасне їх призначення дає змогу запобігти розвитку цитокінового шторму та пов’язаних із ним серйозних ускладнень. У підсумку це покращує виживаність пацієнтів і віддалений прогноз захворювання.
Підготував В’ячеслав Килимчук