10 вересня, 2022
Параінфекційні екзантеми. Що? Де? Коли?
На початку лютого лікарі різноманітних спеціальностей зустрілися онлайн на науково-практичній конференції «COVID-школа 2022», проведеній під патронатом Міністерства охорони здоров’я України, Дніпровського державного медичного університету та Громадської організації «Армед». Під час цього наукового заходу фахівці розглядали особливості перебігу коронавірусної хвороби (COVID‑19), розбирали положення практичних рекомендацій, обговорювали клінічні випадки.
Серед непростих питань, з якими стикаються пульмонологи, сімейні лікарі, терапевти, педіатри й інфекціоністи, – дерматологічні прояви COVID‑19. Завідувачка кафедри шкірних і венеричних хвороб Дніпровського державного медичного університету, доктор медичних наук, професор Тетяна Вікторівна Святенко представила доповідь, присвячену параінфекційним екзантемам.
 Однією з перших робіт, у якій учені намагалися проаналізувати та систематизувати шкірні прояви COVID‑19, була стаття, написана під керівництвом G. Galvan Casas і опублікована в авторитетному журналі British Journal of Dermatology. Група з 25 дерматологів, які консультували хворих на COVID‑19, представила першу класифікацію дерматологічних ознак цього інфекційного захворювання на підставі результатів короткого проспективного загального національного дослідження, в якому взяли участь 375 пацієнтів з інфекцією SARS-CoV‑2. Відповідно до цієї класифікації перебіг COVID‑19 може супроводжуватися псевдообмороженням, різноманітними висипами (везикулярним, уртикарним, макулопапульозним, перифолікулярним, псевдовезикулярним, пурпурним, короподібним), а також еритемою долонь, енантемою, ліведо або некрозом тканин. Таке різноманіття шкірних проявів потребує значної уваги лікарів, особливо в умовах тимчасової відсутності значущих предикторів прогнозування перебігу хвороби та виникнення ускладнень. Тому за пацієнтами, які перенесли інфекцію SARS-CoV‑2, рекомендується спостерігати протягом 12 тиж, а хворих із будь-якою дерматологічною патологією слід обстежувати з метою виявлення специфічних маркерів COVID‑19. Доповідачка підкреслила, що згідно з накопиченими наразі даними коронавірусну інфекцію завжди потрібно розглядати як можливу причину появи шкірних уражень доти, доки не буде доведено інше в дискурсі диференційної діагностики.
Однією з перших робіт, у якій учені намагалися проаналізувати та систематизувати шкірні прояви COVID‑19, була стаття, написана під керівництвом G. Galvan Casas і опублікована в авторитетному журналі British Journal of Dermatology. Група з 25 дерматологів, які консультували хворих на COVID‑19, представила першу класифікацію дерматологічних ознак цього інфекційного захворювання на підставі результатів короткого проспективного загального національного дослідження, в якому взяли участь 375 пацієнтів з інфекцією SARS-CoV‑2. Відповідно до цієї класифікації перебіг COVID‑19 може супроводжуватися псевдообмороженням, різноманітними висипами (везикулярним, уртикарним, макулопапульозним, перифолікулярним, псевдовезикулярним, пурпурним, короподібним), а також еритемою долонь, енантемою, ліведо або некрозом тканин. Таке різноманіття шкірних проявів потребує значної уваги лікарів, особливо в умовах тимчасової відсутності значущих предикторів прогнозування перебігу хвороби та виникнення ускладнень. Тому за пацієнтами, які перенесли інфекцію SARS-CoV‑2, рекомендується спостерігати протягом 12 тиж, а хворих із будь-якою дерматологічною патологією слід обстежувати з метою виявлення специфічних маркерів COVID‑19. Доповідачка підкреслила, що згідно з накопиченими наразі даними коронавірусну інфекцію завжди потрібно розглядати як можливу причину появи шкірних уражень доти, доки не буде доведено інше в дискурсі диференційної діагностики.
Далі Тетяна Вікторівна висвітлила питання специфічних шкірних реакцій, які не є специфічними для певного збудника. Ймовірно, вони передбачають наявність іще не визначеної індивідуальної прихильності хворого. До параінфекційних екзантем відносять ліхеноїдний парапсоріаз, рожевий лишай, синдром Джанотті – Крості, однобічну латерально-торакальну екзантему, кільцеподібні еритеми.
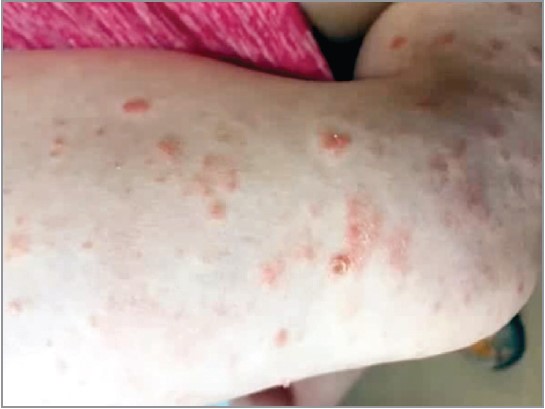
Ліхеноїдний парапсоріаз має велике різноманіття клінічних форм. Гостре захворювання нагадує вітряну віспу, хронічне – червоний плаский лишай. Гостра та хронічні форми можуть бути ізольованими одна від одної або переходити одна в іншу. На ліхеноїдний парапсоріаз частіше хворіють хлопчики (2-3:1), гостра форма захворювання зазвичай розвивається у віці 8-16 років. Діагностика цієї патології непроста через відсутність специфічних клінічних і лабораторних параметрів. Діагноз підтверджується результатами гістологічного дослідження, під час якого виявляють ознаки щільної периваскулярної лімфоцитарної інфільтрації, паракератозу, вогнищевого спонгіозу, епідермального екзостозу лімфоцитів. Перелічені ознаки є типовими як для гострої, так і хронічної форми. Гостра форма захворювання являє собою лімфоцитарний васкуліт із фібриноїдним некрозом, хронічна нагадує лейкоцитокластичний васкуліт.
Типовими клінічними проявами гострого ліхеноїдного парапсоріазу, відомого також як хвороба Мухи – Габерманна, або PLEVA, є свербіж шкіри, іноді нездужання, головний біль, артралгії, субфебрильна температура. На тлі цієї загальної симптоматики з’являються дерматологічні ознаки: на шкірі тулуба та кінцівок виникають папули, папуловезикули з кірками й ерозіями. Прогноз сприятливий (через декілька тижнів настає регрес висипу) з можливим переходом у хронічну форму. Лікування гострого ліхеноїдного парапсоріазу полягає в призначенні місцевих глюкокортикоїдів (ГК), антигістамінних засобів, еритроміцину (30-40 мг/кг/добу) протягом 4 тиж, проведенні ультрафіолетової терапії з використанням довжини хвилі 311 нм. У деяких випадках, особливо в дітей, можливі спонтанні ремісії.
Фебрильна виразково-некротична форма хвороби Мухи – Габерманна трапляється дуже рідко, вона є варіантом PLEVA з некрозом і підвищенням температури тіла при нормальних рівнях С-реактивного білка. Для цієї форми характерний регрес висипки з утворенням рубців. Терапія передбачає призначення метотрексату в комбінації із системними ГК (метилпреднізолон 1-2 мг/кг/добу). Монотерапія ГК зазвичай недостатньо ефективна.
Хронічна форма парапсоріазу (хвороба Юліусберга) розвивається після перенесеної гострої форми PLEVA чи може формуватися первинно. Зазвичай у хворого, який не має ніяких значних системних скарг, на шкірі тулуба з’являються дисеміновані овальні папули рожевого кольору з покриттям «лусочкою» в центрі. Регрес висипу спонтанний, але для цього може знадобитися декілька років.
Хвороба Юліусберга згодом може трансформуватися в Т-клітинну лімфому, тому пацієнти з цією патологією повинні перебувати на диспансерному спостереженні, а за наявності відповідних показань проходити контрольне обстеження з біопсією 2-3 рази на рік. Медикаментозне лікування цієї форми парапсоріазу збігається з таким у разі PLEVA.
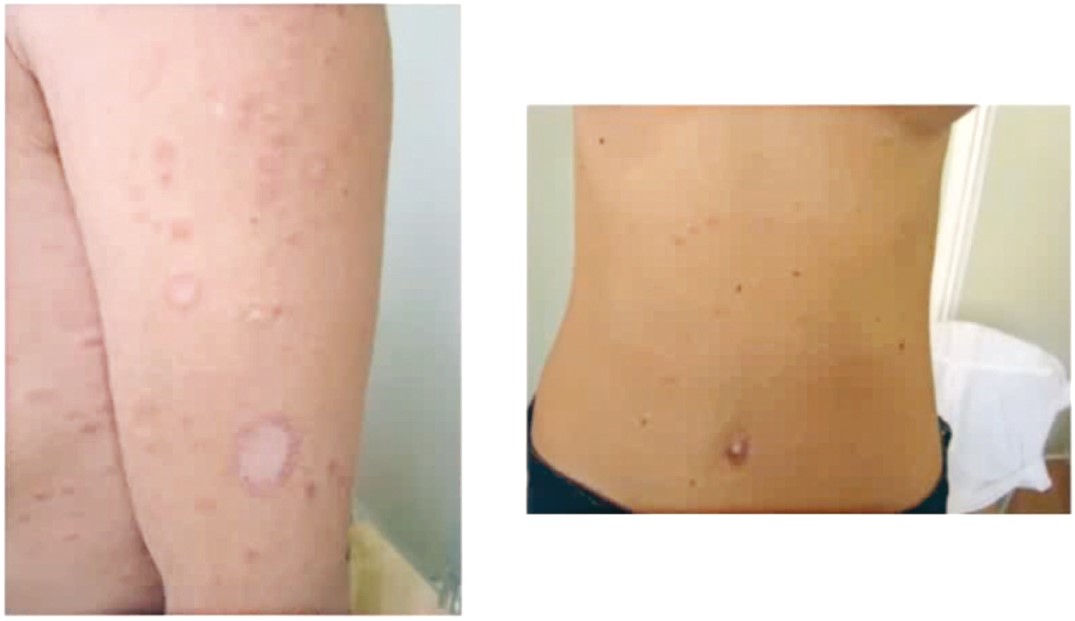
Рожевий лишай є відносно поширеним захворюванням (0,13%), пік захворюваності припадає на 10-40 років, причому у віковій структурі хворих діти раннього та грудного віку становлять менш як 5%. Найновіші дослідження вказують на наявність вірусів простого герпесу (ВПГ) 6 та 7 типів у хворих на рожевий лишай, але це не означає, що зазначені віруси безпосередньо уражають шкіру, зазвичай захворювання є реакцією шкіри на їх системну реплікацію.
Перші клінічні прояви рожевого лишаю з’являються після перенесеної гострої інфекції, яка перебігала з розвитком фарингіту, збільшенням лімфовузлів і нездужанням. Характерною ознакою рожевого лишаю є поява «материнської» бляшки з комірцем на периферії; в деяких випадках (5%) таких материнських бляшок може бути дві або три. За декілька днів з’являються дисеміновані плямисто-папульозні висипи у вигляді овалу, вже через декілька тижнів вони розповсюджуються за шкірними лініями за типом «різдвяної ялинки». Рожевий лишай може нагадувати дерматофітію, але лущення розташовується всередині плями. Діагностика захворювання не потребує проведення гістологічного дослідження, цей вид лабораторного дослідження виконується дуже рідко в тяжких випадках; у біоптатах шкіри виявляють вогнищевий паракератоз, спонгіоз, екзоцитоз еритроцитів, лімфогістіоцитарний запальний інфільтрат у дермі. Специфічної лабораторної діагностики не існує. Прогноз у разі рожевого лишаю сприятливий: регрес висипки відбувається через 6-12 тиж, хворі не потребують ізоляції.
Диференційну діагностику проводять із дерматофітією гладкої шкіри, для котрої характерна наявність декількох вогнищ більшого розміру з лущенням на периферії, переважним ураженням голови. При вторинному сифілісі висипка локалізується на долонях і підошвах, голові; для підтвердження діагнозу потрібно проведення серологічних реакцій. Себорейна екзантема зазвичай турбує немовлят, при цьому ураження має інтертригінозний характер, локалізується на обличчі з типовими «себорейними ділянками», діагностика ґрунтується на клінічній картині. При парапсоріазі формуються множинні бляшки більших розмірів, цьому захворюванню властивий тривалий хронічний перебіг, діагностика здійснюється на підставі гістологічних даних.
Лікування рожевого лишаю передбачає призначення протисвербіжних засобів, використання місцевих ГК не доцільне; існують суперечливі дані щодо доцільності внутрішнього застосування еритроміцину (30-40 мг/кг/добу протягом 2-3 тиж).
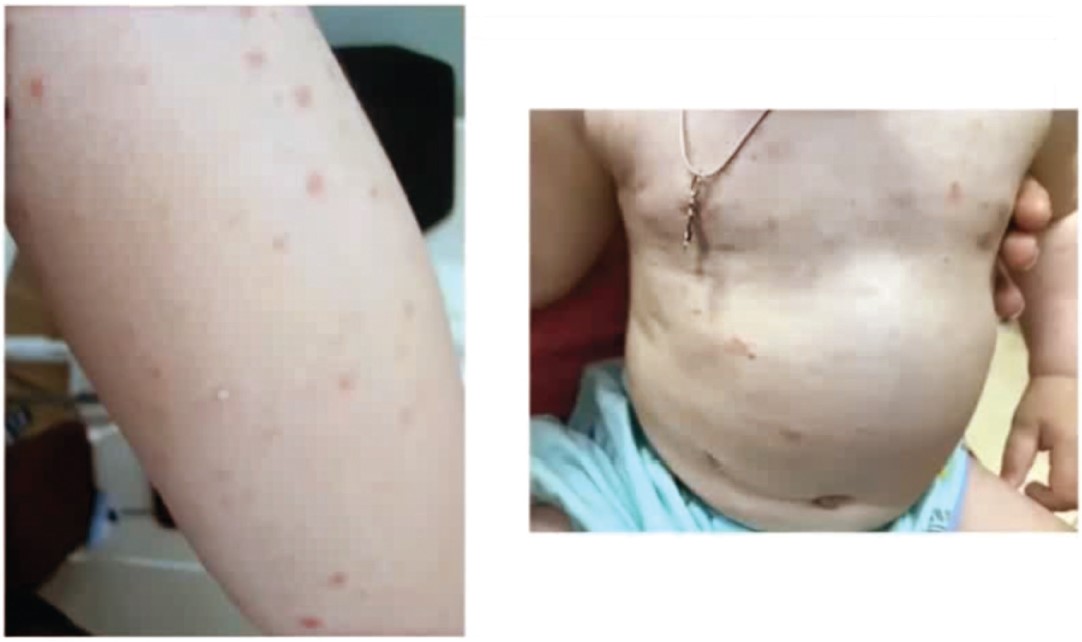
Дитячий папульозний акродерматит (синдром Джанотті – Крості) у 85% випадків розвивається в дітей до 3 років; досить рідко його діагностують у немовлят і школярів. В основі синдрому Джанотті – Крості лежить судинна реакція, що спричинена імунними комплексами та не є специфічною для будь-якого інфекційного агента. Поки що збудник цієї патології достовірно не встановлений; розглядається можливий етіологічний зв’язок із вірусом Епштейна – Барр, цитомегаловірусом, ентеровірусом Коксакі, аденовірусом, парагрипом, ротавірусом, респіраторно-синтиціальним вірусом, ВПГ 6 типу, гепатитами А, В та С, вірусом імунодефіциту людини, щепленнями проти дифтерії, правця, кашлюка, паротиту, кору, гемофільної інфекції, туберкульозу, вірусу японського енцефаліту.
Діагностичними критеріями синдрому Джанотті – Крості вважать появу мономорфних, пласких, рожевих/коричнуватих папул і папуловезикул, локалізованих на щоках, сідницях, розгинальних поверхнях верхніх та нижніх кінцівок. Висип розповсюджується симетрично, спостерігається понад 10 днів. Критеріями виключення є значна розповсюдженість висипки, лущення. Захворювання потрібно диференціювати з гістоцитозом клітин Лангерганса, для котрого характерні інтертригінозна та ретроаурикулярна локалізація, ураження волосистої частини голови, виражений свербіж. Додатково проводять диференційну діагностику з гострим і хронічним ліхеноїдним парапсоріазом, пурпурою Шонляйна – Геноха.
Лабораторне обстеження дає неспецифічні результати у вигляді лімфоцитозу, лейкопенії, збільшення рівнів трансаміназ, під час гістологічного дослідження фіксують типову картину з псоріазиформною гіперплазією епідермісу, вогнищевим паракератозом, поверхневим лімфогістіоцитарним інфільтратом. Лікування полягає в призначенні симптоматичних засобів (антигістамінні ліки, місцеві ГК). Ізоляція хворого потрібна тільки за наявності виявленої інфекції, перебіг якої цього потребує. Прогноз сприятливий, шкірні зміни регресують протягом місяців, рецидиви спостерігаються досить рідко.
На однобічну латерально-торакальну екзантему (асиметричну перифлексоральну екзантему дитячого віку) частіше хворіють діти дошкільного та шкільного віку, пацієнти з ослабленим імунітетом, наприклад, після хіміотерапії. Ця хвороба є реакцією шкіри без специфічного збудника. Наявні повідомлення щодо її зв’язку з вірусом Епштейна – Барр, ВПГ 7 типу. Клінічними проявами є дрібні плями, які трансформуються в макулопапули, іноді з висівкоподібним лущенням. Зазвичай висип починається з пахвової ділянки, рідше – з пахової та розповсюджується на тулуб у дистальному напрямку. Діагностика здійснюється на підставі перелічених клінічних ознак, призначається симптоматична терапія. Диференційну діагностику проводять із контактно-алергічною екзантемою, яка раптово починається, супроводжується вираженим свербежем, має характерну чітку морфологію екземи, в анамнезі є згадування на контакт з алергеном. Потрібно також виключити інтертригінозний дерматит (якому притаманні почервоніння, розповсюдження мацерації шкіри, вторинна кандидозна суперінфекція) та краснуху (первинні дисеміновані висипи у вигляді дрібних слабко еритематозних плям або макулоплям із мікролімфаденопатією).
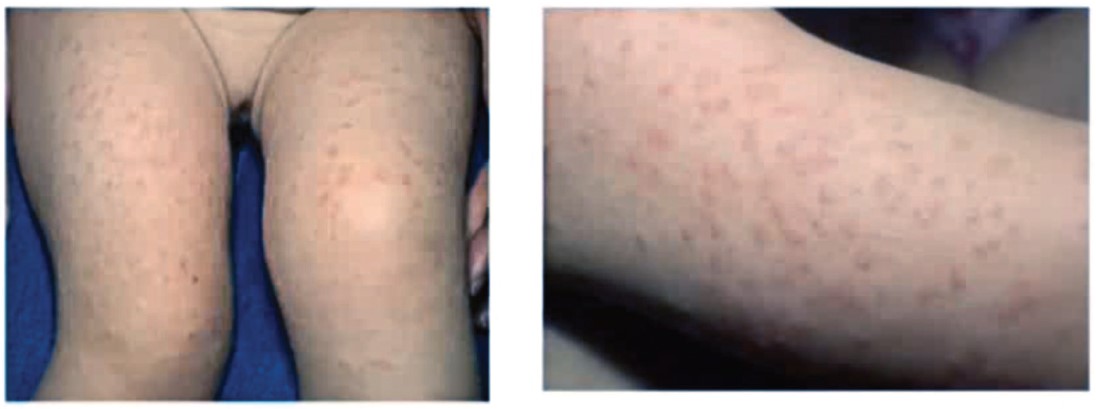
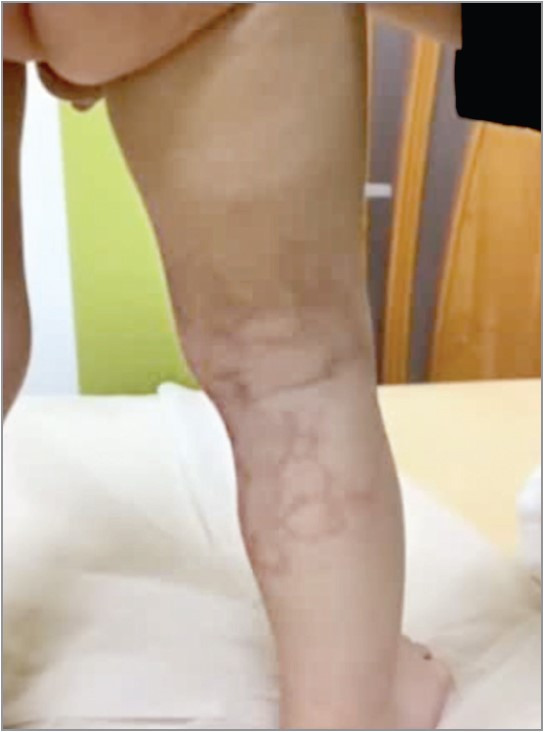
Кільцеподібні еритеми являють собою гетерогенну групу захворювань, які рідко розвиваються в дитячому віці. Описано етіологічні асоціації з гепатитом, кишковими інфекціями сечових шляхів, автоімунними захворюваннями (тиреоїдит), паранеоплазіями (лімфоми, інтестинальні карциноми). Відцентрова кільцеподібна еритема являє собою вогнища еритеми на тулубі та кінцівках; із часом попередні вогнища блідніють, відтак з’являються нові. Захворювання має хронічний перебіг, може тривати декілька місяців і навіть років. Кільцеподібна еритема дитячого віку починається в ранньому віці з появи поліциклічної відцентрової фігурної еритеми; захворювання триває декілька місяців.
У біоптаті шкіри виявляють виражений еозинофільний запальний інфільтрат за відсутності периферичної еозинофілії. Нейтрофільна фігурна еритема дитячого віку є варіантом кільцеподібної еритеми з дермальним нейтрофільним інфільтратом і лейкоцитоклазією. Етіологічні асоціації невідомі, прогноз сприятливий.
Кільцеподібний ліхеноїдний дерматит підлітків розвивається в дітей віком понад 10 років, характеризується появою еритематозних плям і бляшок із чіткими межами, переважно в паховій ділянці та на бокових поверхнях тулуба. Бляшки мають типове забарвлення: в центрі – гіпопігментація, на периферії – коричнувато-червона гіперпігментація. Діагностика ґрунтується на біопсії шкіри, під час гістологічного аналізу відзначають ліхеноїдний інфільтрат неклональних Т-клітин. Диференційну діагностику проводять із хронічною мігрувальною, інфекційною, маргінальною та багатоформною ексудативною еритемами, уртикарним васкулітом, червоним вовчаком, кільцеподібною формою псоріазу, дерматофітією гладкої шкіри, мутацією гену кріопірину.
Отже, оскільки параінфекційні екзантеми є своєрідними специфічними шкірними реакціями, що розвиваються у відповідь на дію неспецифічних збудників, їх диференційна діагностика є складною та в більшості випадків потребує консультації дерматолога. Потрібно намагатися уникати поліпрагмазії, призначаючи ліки, та не застосовувати засоби, які не є доцільними з позицій доказової медицини.
Рис. 1. Симптом «облатки» при гострому ліхеноїдному парапсоріазі
Рис. 2. Ураження шкіри в пацієнта з хворобою Юліусберга
Рис. 3. Клінічний випадок рожевого лишаю
Рис. 4. Клінічний випадок синдрому Джанотті – Крості
Рис. 5. Кільцеподібна еритема дитячого віку
Підготувала Тетяна Можина
Медична газета «Здоров’я України 21 сторіччя» № 7-8 (524-525), 2022 р.