20 листопада, 2022
Ефекти призначення моксонідину на сироваткові рівні нейропептиду Y в пацієнтів з артеріальною гіпертензією: проспективне спостережне дослідження
За останні десятиліття поширеність ожиріння та артеріальної гіпертензії (АГ) постійно зростає, набуваючи масштабів епідемії [1]. Надлишок маси тіла асоціюється зі скороченням очікуваної тривалості життя, передусім через кардіоваскулярні ускладнення, цукровий діабет 2 типу та злоякісні новоутворення [2]. Встановлено, що 60-70% пацієнтів з ожирінням мають високий артеріальний тиск (АТ), а отже, й підвищений ризик кардіоваскулярних захворювань [1]. Відтак, виявлення нових терапевтичних шляхів та/або пошук біомаркерів, які можна використовувати як прогностичні для оцінки наявних терапевтичних стратегій щодо ожиріння та пов’язаних із ним кардіоваскулярних захворювань, як-от АГ, є перспективними напрямами досліджень.
У цьому контексті було запропоновано кілька механізмів зв’язку ожиріння та АГ. Серед них важливу роль відіграє регуляція симпатичної нервової системи (СНС) [3, 4]. Класичні та нові регулятори симпатичного тонусу, включно з катехоламінами, а також анорексигенні й орексигенні нейропептиди, як-от лептин і нейропептид Y (NPY) відповідно, імовірно, сприяють патогенезу АГ, пов’язаної з ожирінням [5]. Спершу вважали, що анорексигенний адипокін лептин, відкритий понад 20 років тому, спричиняє втрату ваги і тому є перспективною мішенню в лікуванні ожиріння. Лептин знижує масу тіла шляхом активації СНС через інгібування NPY, що веде до збільшення витрат енергії. Однак пізніше було показано, що ожиріння характеризується феноменом лептинорезистентності, подібним до інсулінорезистентності за діабету 2 типу [6]. Отже, в пацієнтів з ожирінням через резистентність до лептину підвищені рівні NPY спричиняють посилене вивільнення катехоламінів та подальше підвищення АТ і частоти серцевих скорочень (ЧСС) [7-9]. Нами раніше було встановлено, що циркулювальні рівні NPY є вищими в пацієнтів з АГ з надмірною масою тіла порівняно з особами з нормальною вагою, а також у пацієнтів із надмірною вагою й ожирінням та АГ порівняно з учасниками з нормальним АТ [10].
Спочатку NPY був описаний як нейромедіатор зі значним поширенням у центральній та периферичній нервовій системі ссавців [11]. NPY співіснує в кінцевих нейронах з норадреналіном та аденозинтрифосфатом (АТФ) у постгангліонарних симпатичних нейронах по всьому тілу і секретується залежно від інтенсивності стимуляції СНС [12,13]. Він бере участь у багатьох фізіологічних функціях, як-от вживання їжі та регуляція енергетичного балансу, реакція на стрес і звуження судин, а також в інших патофізіологічних механізмах, включно з метаболізмом глюкози та ліпідів і регуляцією АТ, зумовлюючи атеросклероз [14]. Зокрема, NPY знижує центральне вивільнення норадреналіну, спричиняючи зниження симпатичної активності та подальше зниження АТ і ЧСС; у периферичній нервовій системі він співіснує з норадреналіном і після вивільнення останнього діє як регулятор симпатичного тонусу, що призводить до сильної вазоконстрикції [15]. Щодо енергетичного балансу, то NPY має орексигенні властивості і в такий спосіб збільшує вживання їжі [14]. Також було продемонстровано, що він знижує функцію бурої жирової тканини [16] і тим самим сприяє розвитку ожиріння. В клінічних дослідженнях пацієнти з метаболічним синдромом мали високі циркулювальні рівні NPY [17]. Отже, терапевтичні стратегії, спрямовані на зниження NPY, можуть бути корисними для профілактики ожиріння та пов’язаної з ним супутньої патології, як-от АГ та атеросклеротичні захворювання.
Одним із лікарських засобів, здатних знижувати рівні NPY, є моксонідин – антигіпертензивний препарат центральної дії нового покоління. Моксонідин – селективний агоніст імідазолінових рецепторів підтипу 1 (I1), які розташовуються в довгастому мозку [18]. Окрім антигіпертензивних властивостей, моксонідин має сприятливі глікемічні та метаболічні ефекти, як-от покращення гомеостазу глюкози та резистентності до інсуліну, зниження маси тіла та рівня ліпідів, завдяки чому є перспективним терапевтичний засобом лікування ожиріння, асоційованої АГ та інших пов’язаних хронічних захворювань [19-21]. Також в експериментальному дослідженні на моделі ожиріння було показано, що моксонідин знижує центральний синтез і вивільнення NPY [22].
Утім, дотепер залишалось невідомим, чи впливає моксонідин на концентрацію NPY у сироватці крові людини. Метою цього дослідження було оцінити вплив лікування моксонідином на сироваткові рівні NPY в групі осіб з АГ, а також виконати порівняльну оцінку впливу лікування моксонідином на кардіометаболічні й інші параметри симпатичного тонусу в пацієнтів із нормальною та надмірною масою тіла.
Матеріали та методи
Учасники дослідження
У дослідженні взяли участь 90 пацієнтів із легкою або помірною АГ, які раніше не отримували лікування відповідно до настанов JNC‑7 та ESH/ESC2008 (тобто стадія 1 – систолічний АТ (САТ) 140-159 мм рт. ст., діастолічний АТ (ДАТ) 90-99 мм рт. ст.та стадія 2 – САТ 160-179 мм рт. ст., ДАТ 100-109 мм рт. ст.) [23], які потребували монотерапії. Для кожного пацієнта фіксували демографічні, антропометричні та медичні дані. Критеріями виключення були: вік до 25 або понад 75 років, поточний прийом антигіпертензивних, протидіабетичних чи ліпідознижувальних препаратів, а також інші захворювання або стани, які можуть впливати на АТ, ЧСС і рівні катехоламінів та NPY (анемія, лихоманка, АГ 3 стадії, ішемічна хвороба серця, нещодавній (<6 міс) інфаркт міокарда або інсульт, серцева недостатність, вторинна АГ, цукровий діабет, захворювання щитоподібної залози або інші пов’язані з ожирінням ендокринопатії, вагітність, ниркова недостатність, зловживання алкоголем, злоякісні пухлини, депресія або інші психіатричні захворювання, як-от шизофренія, за яких рівні NPY змінюються). Для виключення вторинної гіпертензії та інших вищезазначених захворювань і станів усі учасники пройшли клініко-лабораторне обстеження, котре включало загальний аналіз крові, біохімічні дослідження, 24-годинний збір сечі для визначення загального білка та адреналіну, норадреналіну та ванілілмигдальної кислоти, сироваткові тести на функцію щитоподібної залози, ультразвукове дослідження надниркових залоз, нирок та серця). За 15 днів до 24-годинного збору сечі пацієнти не вживали каву, чай, какао, банани, цитрусові, горіхи, ваніль, метилдопу, леводопу, карбідопу, резерпін, піридоксин, аспірин. Крім того, під час дослідження пацієнти дотримувалися дієти та займалися фізичними вправами, а контроль комплаєнсу та оцінку вживання їжі проводили за допомогою анкетування. АТ вимірювали під час трьох різних відвідувань клініки протягом тижня. У разі недіагностичних або сумнівних показників вимірювань використовували 24-годинне моніторування АТ. Відповідно до індексу маси тіла (ІМТ) учасників дослідження класифікували на таких, що мали нормальну вагу (ІМТ <25 кг/м2), надмірну вагу (25 ≤ 30 кг/м2) або ожиріння (ІМТ ≥30 кг/м2).
Дизайн дослідження
Дослідження було проспективним спостережним. Після первинного обстеження пацієнти отримували моксонідин перорально 0,6 мг/добу протягом 12 тиж. Параметри, які представляють інтерес, визначили повторно через 12 тиж. Зразки крові відбирали після нічного голодування тривалістю щонайменше 12 год до та після лікування, сироваткові рівні NPY визначали за допомогою імуноферментного аналізу – ELISA (Phoenix Pharmaceuticals, Inc., США; коефіцієнт варіації одного аналізу <5%, коефіцієнт варіації між різними аналізами <14%, лінійний діапазон 0,27-2,1 нг/мл). Усі пацієнти надали письмову інформовану згоду, протокол дослідження було схвалено Комітетом з етики Університету Аристотеля в м. Салоніки (№ 7337/20.04.2021) відповідно до Гельсінської декларації та зареєстровано на Clinicaltrials.gov як NCT05147753.
Статистичний аналіз
Статистичний аналіз проводили за допомогою програмного забезпечення SPSS версії 20.0 для Windows (IBM Corp., США). Дані для безперервних змінних представляли як середнє ± стандартне відхилення (SD), якщо не зазначено інше. Нормальність розподілу кількісних змінних оцінювали за допомогою тесту Колмогорова-Смирнова або Шапіро-Вілка. Для оцінки відмінностей між початковими значеннями та значеннями після лікування використовували парний t-критерій або ранговий критерій Вілкоксона. Односторонній дисперсійний аналіз (ANOVA) або тест Краскела-Волліса використовували для порівняння між досліджуваними групами (тобто пацієнти з нормальною масою тіла проти хворих із надмірною вагою та ожирінням) із корекцією Бонферроні у випадку статистичної значимості. Для оцінки та порівняння ефекту призначення моксонідину між трьома групами дослідження використали змішану модель повторних вимірювань ANOVA. Рівень статистичної значимості був встановлений на рівні 0,05 для всіх аналізів.
Результати
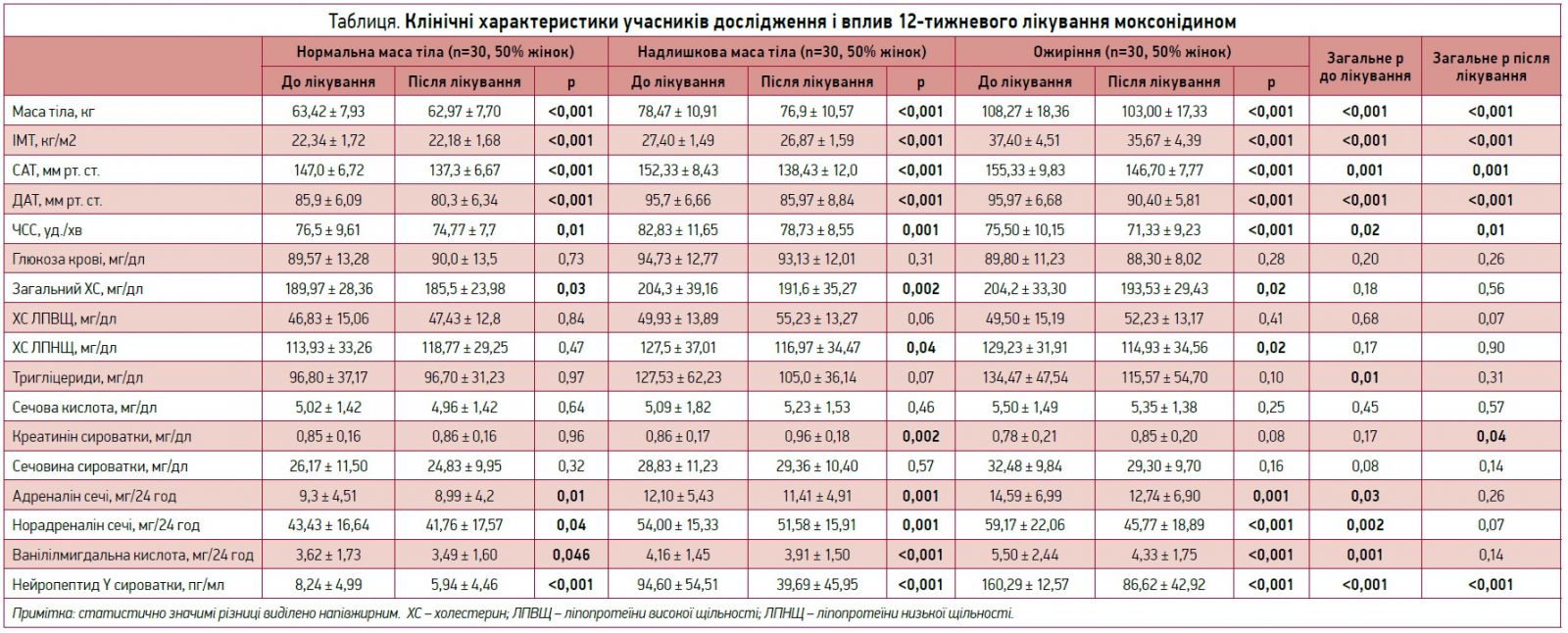
Клінічні характеристики учасників дослідження наведені в таблиці. За серднім віком групи суттєво не відрізнялися (нормальна маса тіла: 80±11,29 року, надмірна вага: 47,90±12,67 року, ожиріння: 46,47±11,15 року; p=0,55). Значимі відмінності між трьома досліджуваними групами виявили щодо ЧСС, САТ і ДАТ в обидва моменти обстеження. Крім того, рівні тригліцеридів, а також 24-годинний рівень адреналіну, норадреналіну та ванілілмигдальної кислоти в сечі значно відрізнялися між групами на початку дослідження, але не після лікування (табл.). Показники загального аналізу крові були подібними в досліджуваних групах і не змінювалися після лікування. Як і очікувалося, в усіх трьох групах 12-тижневе лікування моксонідином забезпечило зниження САТ, ДАТ, ЧСС та ІМТ. Крім того, спостерігали сприятливий вплив моксонідину на рівні загального холестерину, адреналіну, норадреналіну та ванілілмигдальної кислоти в сечі. Найцікавішим результатом було статистично значиме зниження сироваткових рівнів NPY в усіх групах із вищим середнім зниженням у групах із надмірною вагою та ожирінням порівняно з групою з нормальною масою тіла (табл.).
До лікування суттєвої кореляції між САТ/ДАТ та сироватковими рівнями NPYне було, натомість після лікування моксонідом як САТ, так і ДАТ позитивно корелювали з NPY.
Обговорення
У цьому дослідженні вперше було вивчено вплив лікування моксонідином на сироваткові рівні NPY в пацієнтів з АГ та широким діапазоном ІМТ. Було встановлено, що 12-тижнева терапія забезпечила значне зниження циркулюючих рівнів NPY в усіх групах незалежно від віку та статі. Лікування моксонідином також сприяло значному зниження САТ, ДАТ, ЧСС та ІМТ, покращенню ліпідного профілю, нормалізації рівнів катехоламінів і їхніх метаболітів у сечі.
NPY є нейромедіатором, котрий бере участь у багатьох фізіологічних функціях, як-от вживання їжі та регуляція енергетичного балансу, реакція на стрес і вазоконстрикція, а також інші патофізіологічні механізми, включно з метаболізмом глюкози та ліпідів і регуляцію АТ, що зрештою індукує атеросклероз [14]. В експериментальних дослідженнях було продемонстровано, що, хоча NPY знижує центральну симпатичну активність і спричиняє зниження АТ та ЧСС, у периферичній нервовій системі він діє як регулятор симпатичного тонусу, зумовлюючи сильну вазоконстрикцію [15].
Моксонідин є агоністом α2- / імідазолінових рецепторів другого покоління, антигіпертензивним препаратом центральної дії, який, як було показано, чинить сприятливі метаболічні ефекти, тобто покращує ліпідний і глікемічний профілі та знижує масу тіла [21]. Моксонідин діє на імідазолінові рецептори I1, що веде до зменшення активності СНС, у такий спосіб сприяючи зниженню АТ та подальшому непрямому зниженню рівнів NPY [21]. У дослідженнях на тваринах призначення моксонідину знижувало синтез та вивільнення NPY у центральній нервовій системі, але не впливало на периферичні рівні цього нейропептиду [22]. Щодо лептину, який, як відомо, знижує NPY і завдяки цьому регулює апетит, 24-тижневе застосування моксонідину в пацієнтів з АГ та ожирінням забезпечувало зменшення сироваткових рівнів лептину після навантаження глюкозою [24]. У низці експериментальних досліджень також була продемонстрована потенційна здатність моксонідину зменшувати апетит [25, 26].
Наявні докази свідчать про те, що моксонідин ефективно знижує АТ тиск порівняно з діуретиками, клонідином, блокаторами кальцієвих каналів, інгібіторами ангіотензинперетворювального ферменту (АПФ) та блокаторами α- і β-адренорецепторів [27, 28]. Крім того, у численних дослідженнях було продемонстровано, що моксонідин у монотерапії або в комбінації з іншими антигіпертензивними засобами сприятливо впливає на АТ і метаболічний контроль [29-35]. Моксонідин знижує АТ так само ефективно, як і амлодипін, але, на відміну від останнього, додатково знижує рівні катехоламінів [35]. У пацієнтів із діабетом 2 типу та легкою АГ моксонідин покращував глікемічний профіль та ліпідний контроль більшою мірою, ніж комбінація з ірбесартаном [34]. Наше дослідження узгоджується з результатами низки клінічних випробувань (MERSY, CAMUS, OBEZITA та ін.), у яких моксонідин застосовували в монотерапії або в комбінації в пацієнтів з АГ, ожирінням і метаболічним синдромом [30-33] та резистентністю до інсуліну [29]. У цих дослідженнях було доведено, що моксонідин на додаток до зниження АТ і ЧСС покращує метаболічний контроль, зокрема знижує масу тіла та ІМТ і покращує ліпідний профіль [29-33]. Під час нашого тримісячного втручання ми підтвердили здатність моксонідину суттєво зменшувати симпатичну активність шляхом зниження рівнів катехоламінів у сечі та додатково покращувати кардіометаболічні параметри, як-от АТ, ЧСС та ліпіди крові, а також сприяти зниженню ваги в пацієнтів з АГ із нормальною та надлишковою масою тіла [26]. Імовірним поясненням сприятливого впливу моксонідину на ліпідний профіль може бути зниження рівнів NPY [36]. Крім того, ми вперше продемонстрували значне зниження рівнів NPY на додаток до зниження ІМТ. Це може бути новий механізм, який пояснює корисну кардіометаболічну дію моксонідину через інгібування NPY. У нашому дослідженні ми не виявили жодної різниці в гематологічних параметрах після лікування моксонідином, тож можна стверджувати, що, окрім безпеки щодо кровотворення [37], NPY може надавати додаткові прямі захисні ефекти на ендотеліальні клітини в пацієнтів із високим ризиком розвитку атеросклерозу, як-от хворі на АГ із коморбідним ожирінням. Примітно, що ці метаболічні ефекти моксонідину є стійкими в довгостроковій перспективі, оскільки більшість пацієнтів після закінчення дослідження продовжили спостереження в нашій амбулаторній клініці й у них відзначали добре контрольовані рівні глюкози, ліпідів і сечової кислоти під час лікування моксонідином. Отже, наші результати підтверджують роль моксонідину як цінного препарату для лікування АГ в популяціях, які мають фенотип метаболічного синдрому. Відповідно до рекомендацій Європейського товариства гіпертензії (ESC), моксонідин, як і інші антигіпертензивні засоби центральної дії, запропоновано для застосування в складі комбінованій терапії, особливо у випадках резистентної гіпертензії [38].
Сильною стороною дослідження є залученні раніше не лікованих пацієнтів із легкою або помірною АГ без суттєвих супутніх захворювань. Крім того, в більшості попередніх досліджень оцінювали активність СНС за сироватковими рівнями катехоламінів крові, натомість ми використовували 24-годинні рівні катехоламінів у сечі, які, як було показано, мають вищі клінічну значимість і прогностичну точність. Ми не використовували дані про харчування для подальшого вивчення можливого впливу моксонідину на апетит і вживання їжі, проте наші висновки надають важливу інформацію, яка може допомогти в плануванні та інтерпретації майбутніх клінічних випробувань.
Загалом моксонідин є ефективним препаратом для пацієнтів з АГ, які страждають на ожиріння. Сприятливі кардіометаболічні ефекти моксонідину можуть бути опосередковані зниженням рівнів NPY, що, своєю чергою, є наслідком зниження активності СНС. Роль препарату в регулюванні пов’язаної з ожирінням АГ та енергетичного балансу заслуговує на подальшого вивчення в майбутніх механістичних і масштабних клінічних дослідженнях.
Стаття друкується в скороченні.
Список літератури знаходиться в редакції.
Karlafti E., Didangelos T., Benioudakis E., et al. Effects of Moxonidine Administration on Serum Neuropeptide Y Levels in Hypertensive Individuals: A Prospective Observational Study. Endocrines 2022, 3(1), 43-52; https://doi.org/10.3390/endocrines3010004.
Переклав з англ. Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 12 (529), 2022 р.