20 листопада, 2022
Рання втрата вагітності: сучасний стан проблеми. Частина 2. Діагностика
 Ця стаття є продовженням попередньої публікації і присвячена питанням діагностики, лікування та профілактики ранньої втрати вагітності у сучасних умовах.
Ця стаття є продовженням попередньої публікації і присвячена питанням діагностики, лікування та профілактики ранньої втрати вагітності у сучасних умовах.
Ключові слова: рання втрата вагітності, викидень, позаматкова вагітність, ультразвукове дослідження, хоріонічний гонадотропін людини, естрадіол, прогестерон, доплерометричне дослідження.
Рання втрата вагітності (РВВ), що визначається як спонтанна втрата вагітності у терміні до 13 тиж гестації, є дуже поширеним явищем. Майже кожна четверта жінка протягом усього життя стикається із РВВ, більшість із яких клінічно не розпізнані й становлять так звану біохімічну вагітність, що у половині випадків спричинена хромосомними аномаліями. Частота викиднів у І триместрі вагітності сягає 80%, а зі збільшенням гестаційного терміну стрімко зменшується.
Діагностику РВВ можна порівняти з вирішенням математичного рівняння з багатьма невідомими, оскільки одночасно необхідно знайти відповіді на наступні питання:
- чи дійсно наявна вагітність?
- яка локалізація – нормальна чи патологічна?
- який термін гестації?
- чи є відставання розвитку ембріона/плода від гестаційного віку?
- життєздатна вагітність чи ні?
- чи є ознаки критичних генетичних мутацій?
Для відповіді на вищезазначені діагностичні питання у сучасних умовах застосовуються наступні методи:
- збір анамнезу та оцінка результатів клінічного обстеження;
- тест сечі на вагітність та/або сироватковий хоріонічний гонадотропін людини, субодиниця β (β-ХГЛ);
- визначення прогестерону та естрадіолу у сироватці крові;
- трансвагінальне ультразвукове дослідження (ТВУЗД);
- ультразвукова доплерометрія;
- гістологічне та генетичне дослідження елементів викидня.
Питання діагностики пацієнток із РВВ ускладнюється необхідністю відділити їх від жінок із нормальним розвитком життєздатної вагітності, яка може ускладнюватися загрозливим викиднем, і диференціювати різні види РВВ, оскільки тактика їх ведення та лікування може суттєво відрізнятися. Особлива складність деонтологічного характеру може виникати у лікаря при диференціальній діагностиці РВВ та загрозливого викидня бажаної, нормально розташованої життєздатної вагітності, оскільки, з одного боку, жінка очікує на продовження та благополучне завершення вагітності, а з іншого – в неї виникають сумніви в нормальності розвитку плода. У жінок із загрозою викидня часто має місце велика стурбованість результатом вагітності, яка може посилюватися за відсутності застосування надійних прогностичних моделей та критеріїв високого чи низького ризику РВВ [1].
Скарги та клінічні прояви ранньої втрати вагітності
До основних скарг відносяться вагінальна кровотеча, біль унизу живота, тазовий біль або судоми. Одним із клінічних проявів РВВ є поява кровотечі після тривалої (до 12 тиж) аменореї. Приблизно чверть усіх вагітностей ускладнюються кровотечами до 20 тиж вагітності, при цьому від 12 до 57% таких вагітностей закінчуються викиднем [2]. Хоча загальновідомо, що сильна вагінальна кровотеча пов’язана з підвищеним ризиком втрати вагітності, деякі дослідники стверджують, що кров’янисті виділення або легкі кровотечі не збільшують ризик РВВ при збереженні серцебиття плода. Так, за наявності серцевої діяльності плода у вагітних із кровотечами у І триместрі ймовірність РВВ не перевищує 10%: у терміні 6 тиж вагітності ймовірність викидня становить 9%, у 9 тиж – 0,5% [3]. Майже у половині випадків кровотеча супроводжується болем унизу живота. Слід зазначити, що кровотеча не є патогномонічною ознакою РВВ, оскільки приблизно у 30% випадків усіх вагітностей вона має місце на ранніх гестаційних термінах [4], і передбачити результат вагітності у таких випадках доволі складно. При РВВ під час бімануального обстеження відмічається розбіжність розмірів матки та терміну гестації. До патогномонічних ознак РВВ відносяться наявність елементів плодового яйця (в англомовній медичній літературі застосовується визначення «retained products of conception (RPОC)» – «залишкові продукти зачаття») у зіві шийки матки або у склепінні піхви під час огляду у дзеркалах, а також відсутність серцевих тонів плода на доплерографії при терміні вагітності >10 тиж.
Діагностичні підходи при ранній втраті вагітності
Ретельний збір медичного та сімейного анамнезу має принципово важливе значення для визначення необхідного об’єму діагностичних досліджень за наявності репродуктивних втрат та ускладненої вагітності, для прогнозування її перебігу.
Для оцінки особливостей анатомії матки та спостереження за розвитком вагітності від самого початку гестації найбільш інформативним із числа неінвазивних методів діагностики вважається 3D ТВУЗД органів малого таза. Метою ультразвукового дослідження (УЗД) у І триместрі є встановлення факту та терміну вагітності, аномалій розвитку статевих органів [5].
Неспрятливими прогностичними ультразвуковими маркерами у ранніх термінах гестації є:
- невідповідність куприково-тім’яного розміру плода терміну гестації більше ніж на 6 днів за умов регулярного менструального циклу (28-30 днів);
- наявність брадикардії в ембріона або плода;
- зменшення об’єму плодового яйця;
- зниження темпів росту об’єму порожнини плодового яйця та стрімке збільшення ступеня відхилення його розмірів від відповідної гестаційної норми;
- поява багатоводдя у ранніх термінах вагітності, що може свідчити про наявність урогенітальної інфекції.
В англомовній літературі в діагностиці РВВ застосовується термінологія, яка визначає життєздатність вагітності, а зрештою – тактику ведення та можливого лікування залежно від прогнозованого стану вагітності й доцільності її пролонгації/виношування.
Життєздатна внутрішньоматкова вагітність характеризується наявністю нормально розташованого гестаційного мішка із фетальним полюсом і чітко вираженою серцевою діяльністю. Демонстрація серцевої діяльності плода, як правило, пов’язана з успішною вагітністю у 85-97% випадків залежно від терміну вагітності [6].
Вагітність із невизначеною життєздатністю – ситуація, коли гестаційний мішок нормально розташований і його середній діаметр становить ≤20 мм, а плодовий полюс не візуалізується, або коли наявний нормально розташований гестаційний мішок із фетальним полюсом ≤7 мм і відсутністю пульсації серця плода при ТВУЗД [7]. У таких випадках необхідно повторити контрольне сканування принаймні через 7 днів, щоб оцінити збільшення плодового мішка або ембріона й встановити, чи розвивається серцева діяльність плода. До цієї категорії, можливо, було б доцільно відносити також вагітність невизначеної локалізації (вагітність невідомого місця), хоча у випадку позаматкової локалізації вагітність у кінцевому рахунку, навіть за її прогресування, виявиться нежиттєздатною. Навпаки, у разі помилки у вирахуванні гестаційного віку внутрішньоматкової вагітності на дуже ранніх термінах життєздатність її при сприятливому перебігу може бути повною.
Вагітність невідомого місця – ситуація, за якої у жінки з позитивним тестом на вагітність відсутні ознаки внутрішньо- чи позаматкової вагітності або залишкові продукти зачаття. Результати сканування можуть бути класифіковані як дуже рання внутрішньоматкова вагітність, або повний викидень, або позаматкова вагітність на дуже ранніх термінах. У ході наступних контрольних досліджень діагноз може стати зрозумілим. Навіть за умови експертного використання ТВУЗД на підставі узгоджених критеріїв, під час першого відвідування у 8-31% випадків може бути неможливо встановити, чи є вагітність внутрішньоматковою, чи позаматковою [8]. У спеціалізованих діагностичних центрах частота вагітності невідомого місця становить лише 8-10% випадків [9].
Нежиттєзадна вагітність, що не розвивається (завмерла вагітність) – це коли середній діаметр гестаційного мішка становить >20 мм без фетального полюса, або полюс плода >7 мм без пульсації серця плода на ТВУЗД; середній діаметр гестаційного мішка ≤20 мм без фетального полюса або якщо фетальний полюс становить ≤7 мм і не спостерігається пульсації серця плода, а повторне ТВУЗД, проведене принаймні через 7 днів після первинного сканування, демонструє незначні зміни розмірів або їх відсутність [10].
Роль ультразвукового дослідження в діагностиці ранньої втрати вагітності
ТВУЗД, ймовірно, є найбільш діагностично й прогностично цінним методом при РВВ. Однак під час першого відвідування навіть із залученням експертів спеціалізованих відділень УЗД достовірне підтвердження вагітності виявляється неможливим у 8-31% випадків [8].
Основними завданнями ТВУЗД є: 1) підтвердження вагітності, 2) її локалізації та 3) життєздатності. Відповідно, за результатами УЗД вагітність може бути визначена як: 1) життєздатна; 2) нежиттєздатна або 3) із невизначеною життєздатністю.
Критерії віднесення до певної категорії були отримані з Консенсусної конференції Товариства радіологів та багатопрофільної ультразвукової конференції щодо діагностики викидня у ранньому І триместрі та виключення життєздатної внутрішньоутробної вагітності [4]. Пацієнткам із підозрілим, але не діагностованим невиношуванням вагітності повторне УЗД проводиться знову через 1-2 тиж, і відповідно до результату вагітність перекласифіковують на життєздатну або нежиттєздатну.
Нежиттєздатність вагітності можна діагностувати не лише за допомогою ТВУЗД, а й за зниженням кількісного рівня β-ХГЛ, прогестерону та естрадіолу, що детально буде розглянуто далі. Гестаційний вік визначається за результатами УЗД, а не за тривалістю часу від останньої менструації. Необхідно також виключити позаматкову вагітність, оскільки її медикаментозне лікування відрізняється від лікування нежиттєздатної внутрішньоматкової вагітності.
Під час встановлення діагнозу важливо мати на увазі, що варіабельність вимірювань різними спеціалістами сягає ±18% [11]. Таким чином, при вимірюванні, наприклад, середнього діаметра гестаційного мішка розміром 20 мм різними дослідниками варіабельність результату може становити від 17 до 25 мм. Враховуючи цей факт, рекомендовано ввести обмеження щодо критичного розміру гестаційного мішка – 25 мм, що, на підставі наявних даних, буде пов’язано з мінімальним ризиком помилково позитивного діагнозу викидня.
Також слід звернути увагу на необхідність проведення ТВУЗД у динаміці, коли результати вимірювання знаходяться за межами порогових значень, необхідних для встановлення остаточного діагнозу.
Основні достовірні ультразвукові критерії нежиттєздатної вагітності [12]:
- довжина КТР плода 7 мм і відсутність серцебиття;
- середній діаметр гестаційного мішка 25 мм за відсутності ембріона;
- відсутність ембріона із серцебиттям через 2 тиж після сканування, яке показало гестаційний мішок без жовткового мішка;
- відсутність ембріона із серцебиттям через 11 днів після сканування, яке показало гестаційний мішок із жовтковим мішком.
Особливості ультразвукової картини аномального перебігу вагітності представлені у таблиці. При цьому деякі дослідники вважають, що як позаматкову, так і молярну вагітність не слід включати у визначення РВВ**. Пошук інших інформативних ультразвукових ознак РВВ і досі триває. Наприклад, C.E. Bucuri et al. (2019) виявили високу кореляцію між рівнем прогестерону та відстанню між жовтковим мішком та ембріоном (the distance between yolk sac and embryo – DYSE) під час ТВУЗД при прогнозуванні результату вагітності у І триместрі [13]. Дані цього дослідження свідчать, що DYSE є ультразвуковою ознакою, яка вказує на загибель ембріона, що порівняно з іншими специфічними ультразвуковими параметрами є більш раннім прогностично несприятливим критерієм. Показник DYSE має високу прогностичну цінність у визначенні потенційного результату вагітності, демонструючи у цьому дослідженні, що DYSE <3 мм призводить до несприятливого розвитку вагітності. Також співвідношення цього ультразвукового параметра із серологічними маркерами, а саме із рівнем прогестерону у сироватці крові, дає цінну інформацію про життєздатність вагітності у І триместрі [13].
Таблиця. Результати УЗД у підкатегоріях РВВ [14, 15]
Обґрунтування гормонних досліджень у жінок із ранньою втратою вагітності
Роль β-ХГЛ у діагностиці ранньої втрати вагітності
Тести на вагітність визначають наявність у сечі або крові жінки ХГЛ – гонадотропного гормона, який виробляється ворсинками хоріона, трофобласта та плацентою й складається із двох субодиниць – α і β. Утім β-ХГЛ виявляється в організмі жінки лише під час вагітності. За хімічною природою ХГЛ є глікопротеїном із молекулярною масою близько 45 кДа [16]. За біологічними властивостями ХГЛ наближається до лютеїнізуючого гормона гіпофіза. Цей гормон починає активно вироблятися оболонками ембріона через 6-8 днів після запліднення, його рівень зростає в кілька тисяч разів до 7-11‑го тижня, а потім поступово знижується. При цьому ХГЛ продовжує вироблятися протягом усієї вагітності. Саме через 6-8 днів після запліднення яйцеклітина проникає у стінку матки. У невагітної жінки нормальний показник рівня гормона становить <5 мМО/мл і тести на нього не реагують. Щойно жінка починає виношувати майбутній плід, концентрація ХГЛ різко зростає, з’являється позитивний результат тесту. Загальноприйнято, що за нормального перебігу вагітності у перші тижні вміст β-ХГЛ подвоюється кожні 2 дні. На визначенні концентрації β-ХГЛ у сечі засновані сучасні аптечні тести на вагітність.
Основними тестами на вагітність є аналізи сечі та крові. Існує чотири основних види тестів сечі: тест-смужки, струменевий, планшетний, електронний. У свою чергу, існує два види досліджень ХГЛ у сироватці крові – якісний та кількісний. У клінічній практиці найчастіше використовується останній метод дослідження β-ХГЛ.
Тест сечі є найбільш практичним та зручним, оскільки його виконання можливе в домашніх умовах і дозволяє встановити вагітність на ранніх термінах – через 7 днів після зачаття (за 5 днів до затримки менструації). Якщо результат тесту негативний або сумнівно позитивний, необхідне проведення дослідження концентрації β-ХГЛ у сироватці крові.
Саме завдяки секреції значної кількості ХГЛ плацентою жовте тіло, яке в нормі існує приблизно 2 тиж протягом кожного менструального циклу, у вагітних не розсмоктується й залишається функціонально активним протягом 10-12 тиж, до того моменту, поки плацента буде у змозі сама виконувати гормонопродукуючу функцію.
До того ж жовте тіло у вагітних під впливом ХГЛ виробляє дуже велику кількість прогестерону, що фізіологічно неможливо в нормі у невагітних. Також ХГЛ стимулює продукцію естрогенів та слабких андрогенів фолікулярним апаратом яєчників. Підвищення секреції глюкокортикоїдів під впливом ХГЛ може відігравати роль у механізмах адаптації організму до стресу, яким є вагітність, а також забезпечує фізіологічну імуносупресію, необхідну для розвитку наполовину генетично чужорідного організму всередині матки. У зв’язку із цим варто зазначити, що гіпофізарні гонадотропіни не мають кортикотропних властивостей. ХГЛ також позначається на розвитку та підтримці функціональної активності самої плаценти, покращує її трофіку та сприяє збільшенню кількості ворсин хоріону.
Таким чином, ХГЛ відіграє ключову роль на ранньому етапі вагітності. Низький рівень β-ХГЛ у сироватці крові під час вагітності вважається маркером природного викидня, позаматкової або нежиттєздатної вагітності [17]. Одноразове визначення вмісту β-ХГЛ має відносне діагностичне значення через індивідуальні особливості організму жінки й доволі широкий діапазон концентрації у загальній популяції. Наприклад, за даними Американської асоціації вагітності (APA) від 6 січня 2021 року***, рівень β-ХГЛ у сироватці крові жінок із вагітністю 7-8 тиж від першого дня останньої менструації в нормі може коливатись від 7 650 мМО/мл до 229 000 мМО/мл (тобто різниця між мінімальним та максимальним нормативними показниками може складати майже два порядки). У кожної вагітної жінки ХГЛ може змінюватися індивідуально, і більш важливим маркером є не рівень гормона, а динаміка зміни його концентрації. Тому у клінічній практиці для діагностики життєздатної вагітності прийнято використовувати повторне визначення β-ХГЛ через 48-72 год. Динаміка зміни рівня β-ХГЛ може служити кращим маркером стану вагітності, оскільки сироватковий його вміст збільшується зі швидкістю 66% за 48 год за нормальної вагітності. Підвищення рівня β-ХГЛ менш ніж на 66% може свідчити про несприятливі результати вагітності [18].
Однак існує думка, що мінімальне дводенне зростання концентрації β-ХГЛ на 66% насправді є нижньою межею 85% довірчого інтервалу (ДІ), що означає, що майже у 8% випадків життєздатних внутрішньоматкових вагітностей спостерігається індивідуальне уповільнення темпів зростання β-ХГЛ. За даними когортних досліджень Barnhart et al. (2004) виявлено, що при життєздатній вагітності підвищення рівня β-ХГЛ за 2 дні могло становити всього 53% [19]. Прийняття нижньої межі на основі 99% ДІ означає, що менш ніж в 1% життєздатних вагітностей спостерігається повільніше підвищення рівня β-ХГЛ.
У разі коли початковий рівень β-ХГЛ не підвищується принаймні на 53% протягом 2 днів спостереження, вірогідність нежиттєздатної вагітності (викидень або позаматкова вагітність) є дуже високою. У подальшому необхідна оцінка для розрізнення цих двох станів – зокрема, шляхом евакуації вмісту матки з подальшою його гістологічною оцінкою на наявність ворсин хоріона. Цей діагностичний тест підтверджує, що відбулася внутрішньоматкова імплантація, і, таким чином, позаматкова вагітність виключається.
Загальноприйнято, що первинна діагностика у жінок із вагітністю ранніх термінів, що супроводжується появою несприятливих симптомів (кровотеча та/або біль), включає ТВУЗД органів малого таза й вимірювання концентрації β-ХГЛ у сироватці крові. У багатьох випадках цього достатньо для діагностики життєздатної/нежиттєздатної внутрішньоматкової або позаматкової вагітності. Однак у випадках, коли значення β-ХГЛ є нижчим від критичного порога 2500 мМО/мл і ТВУЗД не є інформативно діагностичним, можна припустити наявність вагітності невідомої локалізації. У даному випадку першочерговим завданням є виключення позаматкової вагітності. Для цього необхідно повторювати визначення β-ХГЛ з інтервалом у 48 год, поки за динамікою його збільшення не буде діагностуватися життєздатна/нежиттєздатна вагітність, яка може потребувати втручання, або ж не буде досягнуто рівня дискримінації β-ХГЛ – точки, при якій за допомогою ТВУЗД можна поставити діагноз «позаматкова вагітність» або «повний викидень».
Що можна сказати про протилежну ситуацію, коли серійні рівні β-ХГЛ з інтервалом у 2 дні виходять на плато або знижуються? У такому разі, за винятком малоймовірної лабораторної помилки або рідкісних випадків (наприклад, вагітності, що ускладнена синдромом гіперстимуляції яєчників), вагітність, напевно, буде нежиттєздатною. Ключове питання полягає у тому, чи може швидкість зниження рівня β-ХГЛ допомогти розрізнити вагітність, яка потребує втручання (позаматкова вагітність, неповний викидень), і вагітність, завершення якої можна проводити тактикою спостереження та очікування?
Важливу інформацію для відповіді на це питання надали Barnhart et al. (2021) у публікації, що описує нормальну криву зниження ХГЛ при спонтанному повному аборті [20]. У це дослідження було включено 710 жінок, у яких остаточно діагностували викидень через спонтанне зниження рівня β-ХГЛ до <5 мМО/ мл без медичного або хірургічного втручання. Автори встановили, що швидкість зниження концентрації β-ХГЛ є квадратичною і демонструє більш швидке зниження, коли початкове значення β-ХГЛ вище. Наприклад, 2‑денне зниження для початкового рівня β-ХГЛ 5000 мМО/мл має становити щонайменше на 35%, а для початкового рівня β-ХГЛ 500 мМО/мл – мінімум на 24%.
Застосовуючи дані, аналогічні описаним раніше для життєздатної вагітності, доки рівень β-ХГЛ у пацієнтки знижується з мінімальною швидкістю відносно початкового рівня, необхідне динамічне спостереження, оскільки з дуже високою ймовірністю вагітність завершиться без необхідності додаткового втручання, якщо не спостерігатиметься погіршення клінічного стану жінки. Важливо розуміти, що відповідна швидкість зниження не є діагностикою нежиттєздатної внутрішньоутробної вагітності, оскільки деякі позаматкові вагітності демонструють подібне зниження рівня β-ХГЛ. Тому жінки зі зниженням рівня β-ХГЛ повинні регулярно спостерігатися, а гормональний спад у них слід порівнювати з очікуваним значенням на основі публікацій Barnhart et al. (2021) [21]. Тільки за умови постійного та повного спостереження до тих пір, коли рівень β-ХГЛ стане <5 мМО/мл, можна бути впевненим, що вагітність завершилась. Якщо відсоток зниження є меншим від очікуваного, то, швидше за все, необхідне втручання, щоб виключити позаматкову вагітність або впоратися з неповним викиднем.
Критичне питання полягає у тому, як клініцист повинен застосувати дані цих досліджень для клінічної допомоги пацієнтці із РВВ? Або, іншими словами, якою є точність діагностики при використанні серійних рівнів β-ХГЛ? Наскільки важливі серійні значення β-ХГЛ для встановлення діагнозу та вибору правильного лікування? Звичайно, за допомогою одного вимірювання неможливо провести диференціацію між нормальним перебігом вагітності, викиднем та позаматковою вагітністю. Скорочена відповідь полягає у тому, що серійні значення β-ХГЛ є важливими, але ніколи не мають використовуватися як єдиний визначальний метод для діагностики стану жінки: їх слід розглядати у поєднанні із клінічною оцінкою симптомів і результатами повторних ТВУЗД [7, 9, 20]. Практика порівняння зміни β-ХГЛ у цієї пацієнтки з очікуваними значеннями зробила діагностичний процес більш логічним і своєчасним. Але, зрештою, клінічне судження завжди має переважати над лабораторними показниками, і жодну пацієнтку не можна лікувати лише на основі показників β-ХГЛ.
Чи можна застосувати криві очікуваної динаміки β-ХГЛ до вагітності, що настала шляхом екстракорпорального запліднення (ЕКЗ)? Дослідження, які вивчають прогностичну цінність одноразового визначення β-ХГЛ після ЕКЗ, показали, що його значення вищі для вагітностей, які продовжують бути життєздатними, ніж для тих, що закінчилися РВВ [19, 20, 22]. Додаткові дослідження показали, що концентрації β-ХГЛ, визначені через 13 і 15 днів після запліднення, є вищими під час вагітності у результаті розщеплення ембріонів на 3‑й день, ніж концентрації, досягнуті шляхом перенесення бластоцист на 5‑й день, та різняться у цих групах [23]. C.D. Chen et al. (1997) оцінювали парні рівні β-ХГЛ на 15‑й та 22‑й дні після перенесення ембріонів, щоб перевірити, чи співвідношення цих значень було кращим предиктором результату вагітності, ніж час подвоєння β-ХГЛ після ЕКЗ [24]. Вони дійшли висновку, що найкраща діагностична точність була отримана при комбінації як β-ХГЛ на 15‑й день ≥150 мМО/мл, так і співвідношення β-ХГЛ на 22‑й та 15‑й дні ≥15 зі специфічністю 94% і чутливістю 47% для нормальної вагітності. І навпаки, коли β-ХГЛ на 15‑й день був <150 мМО/мл, а співвідношення ХГЛ на 22‑й та 15‑й дні складало <15, ймовірність аномальної вагітності становила 84%. Подальше дослідження за участю 143 жінок виявило, що коли початкова концентрація β-ХГЛ після ЕКЗ становить менше 50% від 5‑го перцентилю, то ця вагітність, безумовно, є нежиттєздатною [25]. Однак одноразові вимірювання рівнів β-ХГЛ, навіть якщо вони низькі й підозрілі щодо нежиттєздатної вагітності, не можуть відрізнити нежиттєздатну внутрішньо- та позаматкову вагітність.
Таким чином, серійні вимірювання β-ХГЛ із подальшим ТВУЗД мають вирішальне значення для встановлення остаточного діагнозу після ЕКЗ, як і для спонтанної вагітності.
Роль естрадіолу в діагностиці ранньої втрати вагітності
Дослідження показують, що не тільки β-ХГЛ, а й естрадіол є важливим фактором підтримання вагітності на ранніх термінах [23, 24]. Естрадіол стимулює гіперплазію ендометрія та проліферацію міометрія, збільшує кровопостачання й посилює скорочення матки, а також допомагає підтримувати жовте тіло. Рівень естрадіолу на ранніх термінах вагітності може відображати якість домінантного фолікула та функцію жовтого тіла. Естрадіол та імунні клітини у вагітних можуть працювати разом для підтримки нормальної вагітності [25]. У терміні від 4 до 8 тиж вагітності рівень естрадіолу у сироватці крові позитивно корелює із гестаційним віком. Виявлено, що сироватковий естрадіол був достовірно нижчим у вагітних із абортом та РВВ, ніж у жінок із нормальною вагітністю [26]. Аналіз на визначення естрадіолу не використовується так широко, як β-ХГЛ і прогестерону, і його значення для прогнозування результату вагітності остаточно не з’ясоване [27]. Утім дослідження рівня естрадіолу у групі нормальної вагітності показало значно підвищені рівні естрадіолу, прогестерону та β-ХГЛ у сироватці крові на 7-9‑му тижні вагітності порівняно з такими на 5-6‑му тижні (р<0,05). Але, оскільки ендокринні фактори, такі як β-ХГЛ, прогестерон та естрадіол, мають вирішальне значення для нормальної вагітності, їх низький рівень може бути маркером викидня та РВВ.
Останні дослідження показали, що за результатами аналізів на сироватковий прогестерон [28, 29] й естрадіол [30] та ТВУЗД [31, 32] можна виявити жінок із високим ризиком РВВ. Як ТВУЗД, так і серійні показникиβ-ХГЛ можуть певною мірою у клініці визначити вагітних, яким загрожує викидень; дослідження інших, більш ефективних, біомаркерів залишається рідкісним. Поряд із цим існує дослідження, яке припускає, що найбільш часто використовувані біомаркери сироваткового β-ХГЛ і прогестерону не є корисними для прогнозування результату вагітності із життєздатним плодом, а фактори, які дійсно можуть передбачати втрату вагітності, вивчені недостатньо [33].
У жінок високого ризику РВВ порівняно з нормою виявляється несинхронізоване зниження концентрацій основних гормонів, які пов’язані з ростом плода та розвитком вагітності, у терміні 5-9 тиж гестації. Так, у термінах 5-6 і 7-9 тиж вагітності рівні естрадіолу у сироватці були нижчими у групі викидня порівняно із групою нормальної вагітності (р<0,05). Гранична концентрація сироваткового естрадіолу на 5-6‑му тижні становила 320 мкг/мл [34].
Аналогічно, у пацієнтів із викиднем відзначався нижчий рівень прогестерону на 7-9‑му тижнях вагітності (р<0,05). Граничне значення прогестерону на 7-9‑му тижні становило 15,27 нг/мл і могло передбачати викидень. S.M. Lek et al. (2017) повідомили, що граничне значення прогестерону у сироватці крові (35 нмоль/л) продемонструвало клінічне значення й дозволяє клініцистам поділяти пацієнтів на групи високого та низького ризику спонтанного викидня та РВВ [29].
Паралельно із цим не спостерігалося ніяких статичних відмінностей між групами викидня та нормальної вагітності в концентрації прогестерону у сироватці на 5-6‑му тижні гестації та рівнях β-ХГЛ на 5-6‑му та 7-9‑му тижнях, хоча ці рівні були вищими в нормальних групах (р>0,05) [34].
Іншими словами, маркери сироваткових гормонів протягом перших 9 тиж гестації можна використовувати для диференціації можливостей нормальної вагітності та викидня у І триместрі, причому у різні терміни вагітності прогностичне значення мають різні гормони. Зокрема, низький рівень естрадіолу у сироватці крові на 5-6‑му та 7-9‑му тижнях і прогестерону на 7-9‑му тижні можуть служити маркерами високого ризику РВВ, натомість як зміни рівнів β-ХГЛ не були достовірними й не могли самостійно використовуватися для прогнозування, але визначення концентрації β-ХГЛ у поєднанні з естрадіолом на 5-6‑му тижні значно покращувало прогноз. Це може бути зумовлено рівнем ХГЛ, який у зазначений період зростає повільно, у вигляді плато [34].
Роль прогестерону в діагностиці ранньої втрати вагітності
Прогестерон секретується жовтим тілом, яке функціонує лише 14 днів, якщо вагітність не настала. На ранніх термінах вагітності β-ХГЛ, що секретується синцитіотрофобластами, підтримує жовте тіло, що дозволяє останньому продовжувати секрецію прогестерону, поки плацента не розпочне у повному обсязі свою функцію на 7-9‑му тижні вагітності. Прогестерон викликає секреторні зміни в ендометрії матки і є важливим для успішної імплантації ембріона [35]. Він підтримує децидуалізацію [36], контролює скоротливість матки та сприяє імунній толерантності матері до фетального напівалогенного трансплантата [37]. Лімфоцити у присутності прогестерону також вивільняють прогестерон-індукований блокуючий фактор (PIBF). PIBF є ключовим медіатором у прогестеронзалежній імуномодуляції [38, 39] і відіграє регуляторну роль в антифетальних імунних відповідях під час вагітності [40]. Після імплантації підвищений рівень циркулюючого прогестерону, що виділяється плацентою через прогестеронові рецептори, підтримує матку у спокої [41] і стимулює морфологічні зміни шийки матки та інших тканин, які допомагають підтримувати вагітність [42].
Недостатність лютеїнової фази (НЛФ) є станом недостатньої кількості прогестерону для підтримки нормальної секреторної функції ендометрія, забезпечення нормальної імплантації та росту ембріона [35]. Це одна з багатьох етіологій, пов’язаних із РВВ [43]. Фізіологічне значення прогестерону для встановлення та підтримки вагітності добре вивчено, і було показано, що НЛФ спричиняє 5-11% викиднів на ранніх термінах.
Визначено два механізми, які призводять до НЛФ. Перша і, ймовірно, більш поширена причина пов’язана з порушенням функції жовтого тіла, що призводить до недостатньої секреції прогестерону та естрадіолу [44]. Порушення функції може бути наслідком неправильного розвитку домінантного фолікула, призначеного стати жовтим тілом, або аберантної стимуляції нормально розвиненого фолікула, що призводить до дефіциту продукції прогестерону. Другий механізм зумовлений нездатністю ендометрія сформувати належну відповідь на вплив естрадіолу та прогестерону [47].
Крім НЛФ, існують інші передбачувані причини спонтанного викидня. Більше половини клінічно визнаних втрат вагітності пов’язані із хромосомними аномаліями [48, 49]. Хромосомні аберації можуть бути викликані змінами рівня прогестерону [50]. Було показано, що рівень прогестерону нижчий при вагітності із трисомією 13, 16, 18, 21 і 22 [51]. Пацієнти з аномальним каріотипом плода мали низький середній рівень прогестерону у сироватці крові – 24,0±3,3 нмоль/л. Це значно нижче, ніж у пацієнтів із нормальним каріотипом плода, у яких цей показник становив 42,9 нмоль/л. Найчастішою причиною викиднів у багатьох належним чином проведених дослідженнях були генетичні аномалії, і рівень прогестерону у сироватці крові цих жінок був низьким (<35 нмоль/л). Незважаючи на активну терапію пероральним прогестероном, вагітність у таких пацієнток через генетичні аномалії плода завершується викиднем [29].
Численні дослідження продемонстрували, що низький рівень прогестерону асоціюється з підвищеним ризиком викидня [52, 53]. Аналіз на визначення рівня прогестерону у сироватці крові використовується для виокремлення жінок із загрозою викидня з підтвердженим граничним значенням 35 нмоль/л [54]. З іншого боку, дослідження Ch.W. Ku et al. (2018) показало, що пероральне лікування прогестагеном суттєво не знижувало частоту викиднів між групами плацебо та групами пацієнтів, які мали високий рівень прогестерону до лікування – 69 та 67 нмоль/л відповідно [55]. Тобто призначення прогестерону перорально при достатньо високому його рівні у сироватці крові є необґрунтованим і недоцільним. Нормальні каріотип і сироватковий рівень прогестерону не завжди асоціюються з нормальною вагітністю. Етіологія еуплоїдного викидня, ймовірно, багатофакторна, причому материнські (аномалії будови матки, антифосфоліпідний синдром, спадкова тромбофілія, інші ендокринні аномалії та імунні фактори) або фетальні (звичайні структурні аномалії) причини у випадку нормальних каріотипу та рівня гормонів відіграють вирішальну роль [56].
Багато дослідників встановили, що середній рівень прогестерону у сироватці крові при нежиттєздатних вагітностях є низьким і коливається в межах 6,8-12 нг/мл (21,6-38,2 нмоль/л) [57-59]; поряд із цим, на думку Puget et al. (2018), низька ембріональна життєздатність має місце за умов зниження концентрації прогестерону у сироватці крові <6,2 нг/ мл [60]. Подальші дослідження показали, що це корисний маркер для розрізнення життєздатної вагітності від нежиттєздатної, який має хорошу чутливість, специфічність, точність [61].
Метааналіз п’яти досліджень (n=1998) на підставі граничних значень прогестерону (3,2-6 нг/мл) виявив, що одноразове вимірювання його рівня передбачало нежиттєздатну вагітність із сукупною чутливістю 74,6%, специфічністю 98,4%, а середня поширеність нежиттєздатної вагітності становила 73,2% [62-66]. Якщо рівень прогестерону був нижчим за граничне значення (3,2-6 нг/мл), ймовірність нежиттєздатної вагітності становила 99,2% порівняно з 44,8% у випадку, якщо його концентрація була >6 нг/мл [4]. Тест на прогестерон має дуже низьку прогностичну точність для діагностики позаматкової вагітності, тому його не слід використовувати з цією метою. Метааналіз довів, що одноразове вимірювання рівня прогестерону корисно для прогнозування нежиттєздатної вагітності у жінок із болем або кровотечею, коли дані ТВУЗД виявляються непереконливими.
Одне з найперших досліджень прогестерону під час вагітності показало тенденцію до збільшення його рівня у плазмі від зачаття до пологів [65]. Schock et al. (2016) додатково дослідили цю тенденцію зростання його концентрації протягом усієї вагітності [67]. Однак мало що відомо про розподіл сироваткового прогестерону на ранніх термінах вагітності.
Багато досліджень виявили, що низький рівень прогестерону у сироватці крові пов’язаний із загрозою викидня. Шляхом консенсусу прийнято вважати, що рівень сироваткового прогестерону 35 нмоль/л, діагностований при зверненні пацієнтки із загрозою викидня, може диференціювати жінок із високим або низьким ризиком подальшого викидня [28, 29]. Визначення концентрації прогестерону у сироватці крові також може бути корисним допоміжним засобом діагностики, коли результати ТВУЗД свідчать про вагітність невідомого місця. Condus et al. (2003) переконливо довели, що рівень сироваткового прогестерону <25 нмоль/л асоціювався з вагітністю, яка згодом була підтверджена як нежиттєздатна [8]. Натомість рівень прогестерону >25 нмоль/л, ймовірно, свідчив про вагітність, що розвивається. Необхідно дотримуватися обережності щодо активного втручання на підставі початкового низького рівня прогестерону, оскільки повідомлялося про життєздатну вагітність і при його низьких концентраціях. Таким чином, питання критичного порогового рівня прогестерону при нежиттездатній вагітності залишається дискусійним, але, без сумніву, прогестерон є хорошим біомаркером для розподілу жінок із загрозою викидня до груп високого або низького ризику.
Ch.W. Ku et al. (2018) у проспективному когортному дослідженні рівня прогестерону у сироватці крові жінок із нормальним перебігом вагітності, із загрозливим викиднем та із РВВ показали, що у терміні 5 тиж вагітності у пацієнток із загрозливим викиднем середній рівень прогестерону був достовірно нижчим на приблизно 15,8 нмоль/л порівняно з нормою – 41,7 проти 57,5 нмоль/л відповідно й наближався до норми на 13‑му тижні вагітності – 78,1 та 80,8 нмоль/л відповідно [18].
У жінок із РВВ, у яких врешті-решт стався спонтанний викидень, з 5‑го до 13‑го тижня вагітності спостерігався низкий рівень прогестерону у сироватці крові та незначне й недостовірне його підвищення з 19,0 до 30,3 нмоль/л наприкінці І триместру [28].
Середній рівень прогестерону у терміні 5 тиж вагітності у жінок із РВВ був нижчим на 22,7-38,5 нмоль/л, ніж у групі жінок зі збереженою вагітністю відповідного терміну гестації, збільшуючи тенденцію до відставання від норми до кінця І триместру на 47,8-50,5 нмоль/л відповідно [28].
Це дослідження Ch.W. Ku et al. підкреслює ключову роль прогестерону у підтриманні вагітності на ранніх термінах, коли зниження його рівня пов’язане із загрозою викидня й подальшим ризиком РВВ. Це може служити платформою для розробки референтних діапазонів у жінок із низьким ризиком вагітності або загрозою викидня, щоб передбачити ризик наступних спонтанних викиднів на підставі їхнього рівня прогестерону під час вагітності.
Доплерометричне дослідження при ранній втраті вагітності
Жоден із розглянутих параметрів не є достатньо чутливим та надійним для прогнозування майбутньої втрати вагітності, хоча певні клінічні, ендокринологічні й ультразвукові дані свідчать про вагітність, яка не досягне життєздатності. Найбільш обнадійливим маркером здорової вагітності є наявність серцевої діяльності, яка має бути очевидною після 5 тиж вагітності або коли ембріон досягне 2 мм у довжину. За наявності серцевої діяльності ризик спонтанної втрати зменшується до 3-6% [9, 11]. До виявлення серцебиття зважають на такі ознаки, як менший, ніж очікувалося для гестаційного віку, або аномальний жовтковий мішок, відсутній або менший, ніж очікувалося, ембріон, що можуть свідчити про втрату вагітності в подальшому [9, 13]. Такі аномалії, як підвищена ехогенність плаценти, збільшення товщини трофобласта або внутрішньоутробна гематома (субхоріальний крововилив), вважаються потенційними маркерами подальшої втрати вагітності [13].
Хоча аномалії плаценти важко визначити за допомогою УЗД протягом І триместру, субхоріальна кровотеча може призвести до клінічної картини з вагінальною кровотечею. Остання в будь-який час і в будь-якій кількості на ранніх термінах вагітності зазвичай викликає велике занепокоєння у пацієнтів, але термін її виникнення має найважливіші прогностичні наслідки. Якщо кровотеча відбувається у терміні до 6 тиж, як правило, не спостерігається збільшення несприятливих наслідків вагітності [9]. Кровотеча ж після 7 тиж, навіть за наявності серцевої діяльності, вказує на ризик втрати вагітності або пізніших її ускладнень, що наближається до 10% [11]. Субхоріальні крововиливи часто не виявляються клінічно. Використання ультразвукового доплера для оцінки плацентарного кровотоку може служити важливим інструментом скринінгу життєздатності вагітності. Адже кров матері не циркулює у плаценті приблизно до 9 тиж вагітності. До цього часу трофобластні клітини служать для «закупорки» материнських спіральних артерій, перешкоджаючи кровотоку до них і в міжворсинковий простір, поки ворсинки не дозріють і не почнуть рости в міометрій [13]. Це пригнічує приплив крові матері в міжворсинковий простір і будь-який пов’язаний із цим окисний стрес. Швидше, міжворсинковий простір заповнений транссудатом сироватки та поживними речовинами для підтримки плода, що розвивається. Можливо, мінімальний вплив високого рівня кисню у крові матері протягом І триместру вагітності генетично детермінований. І плід, і ворсинки плаценти надзвичайно чутливі до окисного стресу, і в разі передчасного впливу останній може призвести до втрати вагітності. Передчасний міжворсинковий кровотік було відзначено при гістопатологічних дослідженнях тканин плода та плаценти після втрати вагітності. Тим не менше вимірюванням кровотоку в міжворсинковому просторі за допомогою доплерівського УЗД не можна достовірно передбачити, чи буде вагітність прогресувати [63, 64].
Отже, хоча доплерівський потік може бути недостатньо чутливим для оцінки результату вагітності, він показав перспективність прогнозування успіху очікуваного лікування при загрозі втрати вагітності. При виявленні кровотоку в міжворсинковому просторі за допомогою кольорового доплера під час оцінки загрозливого викидня у І триместрі вагітності ймовірність наступної повної втрати вагітності при очікуванні лікування збільшується у 4 рази [32].
Як відомо, неповноцінна плацентація, пов’язана із РВВ, характеризується обмеженим утворенням трофобластної пробки у спіральних артеріях матері та вільним потоком крові матері в міжворсинковий простір. Це забезпечує окисне пошкодження надзвичайно вразливих ворсинок плаценти.
Як показали результати проведених нами доплерометричних досліджень, у жінок із РВВ мали місце суттєві зміни кровотоку системи маткових артерій [68, 69]. Так, аналіз доплерометричних показників маткового кровотоку у жінок із фізіологічним перебігом вагітності показав наявність достовірної різниці між показниками пульсового індексу та систоло-діастолічного співвідношення в маткових артеріях за рахунок зниження судинного опору та посилення інтенсивності кровотоку у домінантній матковій артерії. Відповідність індексів судинної резистентності гестаційному терміну за наявності асиметрії між доплерометричними показниками домінантного та субдомінантного русла, що знаходилась у межах 15-20%, вважається сприятливою ознакою. За умов загрозливого викидня відзначалася протилежна спрямованість гемодинамічних процесів у басейні маткових артерій, що проявлялося достовірним підвищенням індексів судинного опору у субдомінантному судинному руслі (а саме пульсового індексу та систоло-діастолічного співвідношення на фоні помірного підвищення резистентності в домінантних маткових судинах), що свідчило про патологічне зниження інтенсивності кровотоку в маткових судинах, а також дворазовим зменшенням властивої фізіологічному перебігу вагітності асиметрії між доплерометричними показниками. Зміни маткової гемодинаміки за умов викидня, що не відбувся, полягали в достовірному зростанні показників судинного опору в домінантній матковій артерії та відсутності асиметрії між показниками домінантного й субдомінантного русла, що може вважатися проявом декомпенсації гемодинамічної системи.
Доплерометричне дослідження маткового кровотоку на рівні спіральних артерій у жінок з ускладненим перебігом вагітності показало зростання судинного опору у спіральних артеріях, що за умов загрозливого викидня та викидня, що не відбувся, проявлялося достовірним збільшенням систоло-діастолічного співвідношення. Імовірно, порушення маткового кровотоку на рівні домінантної та субдомінантної маткових артерій, спіральних артерій, які були виявлені за умов загрозливого викидня та викидня, що не відбувся, виникають на фоні гормонального дисбалансу й свідчать про порушення процесів трофобластичної інвазії та формування преплацентарного кровотоку. Це є маркером ускладненого перебігу вагітності ще на доклінічній стадії, а отже, потребує своєчасного диференційованого лікування й динамічного спостереження.
Аналогічні зміни були виявлені нами у жінок із тривалим безпліддям на фоні аденоміозу. Тривале лікування препаратами прогестеронової дії до й особливо на ранніх термінах вагітності сприяло покращенню маткового кровообігу й є патогенетично обґрунтованим. При вивченні доплерометричних показників маткового кровотоку в динаміці лікування відзначалися позитивні гемодинамічні зрушення в більшості пацієнток, що проявлялося зменшенням систоло-діастолічного співвідношення відповідно до зменшення судинного опору й вказувало на поліпшення маткової перфузії [69].
Алгоритм диференціальної діагностики ранньої втрати вагітності
РВВ поділяється на підкатегорії, які визначаються комплексом клінічних та ультразвукових ознак, що включають вагінальну кровотечу, діагностичні знахідки під час огляду у дзеркалах або рутинної ультрасонографії, невідповідність розмірів елементів плодового яйця терміну гестації, відсутність серцевих тонів плода під час доплерометрії, що вказує на нежиттєздатність вагітності, її ектопічну локалізацію. Одним із клінічних проявів РВВ є кров’янисті вагінальні виділення, інтенсивність яких може коливатися від мажучих до рясних. У пацієнток із вагінальною кровотечею слід оцінити наявність ознак та симптомів нестабільності гемодинаміки. Огляд у дзеркалах може бути діагностичним, якщо елементи плодового яйця видно у шийковому відділі матки або у піхвовому склепінні. Фізикальний огляд включає бімануальне обстеження на предмет невідповідності розмірів матки терміну вагітності та позаматкової чутливості або утворення, що може свідчити про ектопічну вагітність чи її порушення. У більшості випадків необхідний базовий загальний аналіз крові.
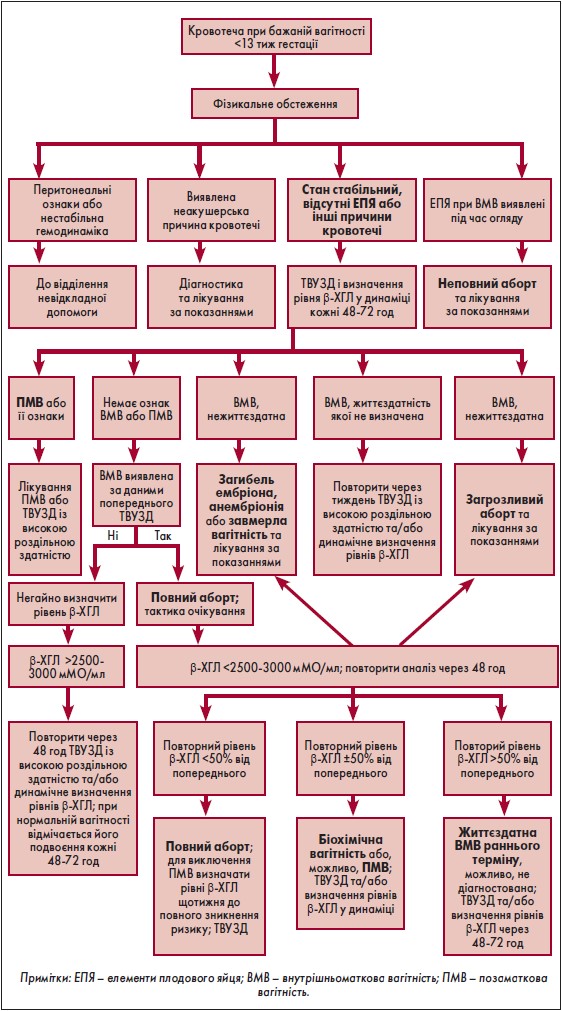
Якщо у жінки під час бажаної вагітності спостерігаються вагінальні кровотечі, а початкове ТВУЗД ще не було проведене або результати його не інформативні, слід дотримуватися алгоритму диференціальної діагностики за допомогою повторних ТВУЗД та вимірювань рівнів β-ХГЛ, оскільки встановлення діагнозу в деяких випадках може бути складним (рисунок). Слід зазначити, що повторні дослідження рівня β-ХГЛ, за можливості, слід проводити в одній і тій самій лабораторії, щоб уникнути міжлабораторної мінливості. Це також стосується проведення ТВУЗД.
Рис. Алгоритм диференціальної діагностичної оцінки кровотечі у І триместрі вагітності
За відсутності видимих елементів плодового яйця або відкритої шийки матки викидень диференціюють від життєздатної внутрішньоматкової або ектопічної вагітності за допомогою ТВУЗД та повторних визначень рівня β-ХГЛ. Гестаційний мішок зазвичай візуалізується при ТВУЗД приблизно з 5‑го тижня вагітності при рівні β-ХГЛ від 2500 до 3000 мМО/мл.
Резюмуючи вищевикладене, слід зауважити, що в проблемі своєчасної діагностики патологічного перебігу вагітності залишаються невивченими й дискусійними багато питань. Таким чином, на сучасному етапі досить важливим є подальший пошук та встановлення ранніх діагностичних маркерів ускладненого перебігу вагітності, що відкриє можливості для зниження частоти ранніх репродуктивних втрат.
Питання лікування й профілактики РВВ будуть розглянуті в заключній частині роботи.
* Продовження. Початок у тематичному номері «Акушерство. Гінекологія. Репродуктологія», № 3 (44), 2021 р.
**(http://www.csh.org.tw/dr.tcj/educartion/f/web/Early%20Pregnancy%20Loss/index.htm)
***(https://americanpregnancy.org/getting-pregnant/hcg-levels/)



![Таблиця. Результати УЗД у підкатегоріях РВВ [14, 15]](/multimedia/userfiles/images/2022/Akush_3-4_2022/Akysh_3-4_2022_10-14_tabl.jpg)