6 січня, 2023
Ведення пацієнтів із серцевою недостатністю: основні тези оновлених рекомендацій
Об’єднаний комітет із практичних настанов Американської колегії кардіологів (American College of Cardiology, ACC), Американської асоціації серця (American Heart Association, AHA) та Американського товариства із серцевої недостатності (Heart Failure Society of America, HFSA) у травні 2022 року видав оновлену версію настанови (AHA/ACC/HFSA, 2022) щодо ведення пацієнтів із серцевою недостатністю (СН), яка прийшла на заміну відповідному документу 2013 р. з оновленнями 2017 р. До вашої уваги представлено огляд основних тез цих рекомендацій, які були опубліковані у виданні J Am Coll Cardiol (2022 May, 79 (17): e263–e421).
Визначення, стадії, класифікація СН
Серцева недостатність (СН) – складний клінічний синдром, симптоми й ознаки якого спричинені будь-якими структурними або функціональними порушеннями наповнення або викиду крові зі шлуночків серця. Автори представлених настанов (AHA/ACC/HFSA, 2022) погоджуються, що це визначення не охоплює безсимптомну стадію СН у пацієнтів зі структурною хворобою серця або кардіоміопатією.
Виправити ситуацію дає змогу новий підхід до виокремлення стадій СН, який розглядає синдром як континуум – у його розвитку і прогресуванні, і враховує безсимптомних пацієнтів: «Ризик СН» (стадія А СН) і «Пре-СН» (стадія В СН).
В оновленій версії настанов (2022) маємо такі стадії СН:
Стадія А: Ризик СН – немає, зокрема в минулому, симптомів та ознак СН, структурних і функціональних серцевих хвороб, підвищення рівнів біомаркерів. Наявні чинники ризику розвитку СН: артеріальна гіпертензія (АГ), серцево-судинні захворювання (ССЗ), цукровий діабет (ЦД), ожиріння, генетично зумовлена кардіоміопатія, випадки кардіоміопатії у родині, вплив кардіотоксичних агентів.
Стадія B: Пре-СН – відсутні, зокрема в минулому, симптоми й ознаки СН. Наявне принаймні одне з таких порушень, як: структурна хвороба серця, підвищений тиск наповнення, чинники ризику розвитку СН і підвищений рівень натрійуретичного пептиду типу В (BNP) або постійно підвищений рівень серцевого тропоніну.
Стадія C: Симптомна СН – наявна структурна хвороба серця із симптомами СН, що виявляються зараз або спостерігалися в минулому.
Стадія D: Прогресуюча СН – виразні симптоми СН, які перешкоджають щоденній активності, а також повторні госпіталізації, попри медикаментозну терапію згідно з настановами (Guideline-directed medical therapy, GDMT).
Для пацієнтів на стадії А терапевтичні втручання передбачають модифікацію чинників ризику, на стадії В – модифікацію чинників ризику і лікування структурної хвороби серця, на стадіях С і D – полегшення симптомів СН, зниження захворюваності та смертності.
Настанова для характеристики симптомів і функціональних можливостей пацієнтів на стадіях C і D СН використовує також класифікацію Нью-Йоркської асоціації серця (New York Heart Association, NYHA). Присвоєння пацієнту із СН одного із чотирьох функціональних класів (ФК) за класифікацією NYHA є дуже суб’єктивним і може змінюватися, проте ФК є незалежним предиктором смертності, який широко застосовують лікарі під час планування стратегії лікування. Треба також зазначити, що ФК за NYHA завдяки лікуванню може поліпшуватися, тоді як стадія СН залишається такою самою. Наприклад, пацієнт із СН на стадії С, який під час лікування позбувся симптомів, може поліпшити ФК за NYHA з ІІ до І, але залишиться на стадії С і має отримувати відповідну терапію.
Пацієнти із СН на стадії С за траєкторією розвитку хвороби можуть бути класифіковані так:
- СН, що вперше виникла / діагностована.
- Полегшення симптомів і ознак СН на тлі збереження дисфункції лівого шлуночка (ЛШ) або полегшення структурної і/або функціональної хвороби серця (повне зникнення структурних і функціональних серцевих порушень спостерігається рідко).
- Персистенція СН зі збереженням симптомів і ознак СН, обмеженої функціональної здатності.
- Погіршення симптомів і ознак СН, функціональної здатності.
Фракція викиду (ФВ) ЛШ є важливим показником для класифікації пацієнтів із СН, адже він пов’язаний із прогнозом хвороби, відповіддю на лікування, зокрема, до більшості клінічних випробувань пацієнтів із СН залучають, виходячи з цього показника. Так, у рандомізованих клінічних дослідженнях (РКД), у яких було доведено підвищення виживаності пацієнтів із СН, брали участь передусім пацієнти із ФВ ЛШ ≤35% або ≤40%, яку описують як СН зі зниженою фракцією викиду (СНзнФВ). У настанові СНзнФВ вважають випадки з ФВ ЛШ ≤40%. Не менш ніж у половини пацієнтів із СН ФВ ЛШ не відповідає нормі, але значного зниження систолічної функції не спостерігається – у цих випадках кажуть про СН зі збереженою ФВ ЛШ (СНзбФВ). Власне, у цій настанові СНзбФВ вважають випадки з ФВ ЛШ ≥50%. Зокрема, СН із проміжним показником ФВ ЛШ (від 41 до 49%), позначено як СН із помірно зниженою ФВ ЛШ (СНпзнФВ). СНпзнФВ характерна насамперед для пацієнтів, стан яких погіршується до СНзнФВ або поліпшується відносно зниженої ФВ ЛШ. Для пацієнтів із СНпзнФВ недостатньо одноразового вимірювання ФВ ЛШ, натомість важливо визначити динаміку і причину зміни цього показника. Діагностика ФВпзнФВ і СНзбФВ взагалі є непростим завданням. Симптоми й ознаки СН часто є неспецифічними та перекриваються з іншими клінічними станами. Навіть нормальний рівень натрійуретичних пептидів у крові не може виключати цих діагнозів. Тож автори пропонують встановлювати діагноз ФВпзнФВ або СНзбФВ, коли доведено спонтанне (у спокої) або спровоковане (під час фізичних вправ, навантаження рідиною) зростання тиску наповнення ЛШ (за підвищенням рівня натрійуретичного пептиду, під час неінвазивних / інвазивних вимірювань показників гемодинаміки). У разі підвищення показника ФВ ЛШ із початкового нижчого рівня до >40%, у літературі такі випадки називали СН із поліпшеною або відновленою ФВ. Хоча поліпшення ФВ ЛШ пов’язано з кращими клінічними результатами, воно не означає повного відновлення міокарда або нормалізації функції ЛШ.
Здебільшого у таких пацієнтів структурні порушення серця залишаються і після підвищення може відбутися зниження ФВ ЛШ, залежно від причини хвороби, її тривалості, прихильності до лікування, повторних кардіотоксичних впливів.
Отже, у рекомендаціях термін «відновлена ФВ» не застосовують навіть тоді, коли ФВ ЛШ досягла значення >50%, а натомість зазначають «СН зі скорегованою ФВ» (СНскФВ). Зокрема, про СНскФВ йдеться у випадках, коли в пацієнта із СНзнФВ ФВ ЛШ підвищилася до >40%. Такі пацієнти мають продовжувати лікування СН, адже його переривання може призвести до повторного зниження ФВ ЛШ.
Причини СН
Встановлення причини СН є важливим етапом, який, власне, може визначати терапію. Поширеними причинами СН є: ішемічна хвороба серця (ІХС), інфаркт міокарда (ІМ), артеріальна гіпертензія (АГ), клапанна хвороба серця (КХС).
Серед інших причин СН:
- спадкова або генетична кардіоміопатія;
- інфільтративні захворювання серця (зокрема, амілоїдоз, саркоїдоз, гемохроматоз);
- хіміотерапія та інші кардіотоксичні медикаментозні дії;
- залежність від алкоголю, кокаїну, метамфетаміну та ін.;
- тахікардія, стимуляція правого шлуночка (ПШ), стрес-індукована кардіоміопатія;
- перипартальна кардіоміопатія;
- міокардити інфекційної, токсичної або медикаментозної, імунної, алергічної природи;
- автоімунні хвороби, саркоїдоз;
- перевантаження залізом, зокрема гемохроматоз;
- тиреоїдна та інша ендокринна патологія.
Обстеження пацієнта
У пацієнтів із СН під час кожного візиту слід оцінювати показники життєдіяльності та ознаки застійних явищ для оптимізації лікування, зокрема корекції дози діуретиків та інших лікарських засобів (клас 1, рівень B-NR1).
У пацієнтів із симптомною СН необхідно вивчати історію хвороби і проводити фізикальне обстеження для виявлення клінічних показників прогресуючої СН (клас 1, рівень B-NR). Вивчення історії хвороби і фізикальне обстеження в пацієнтів із СН також мають визначати стратегію діагностики для встановлення причин хвороби і призначення специфічного лікування (клас 1, рівень B-NR), а також для виявлення серцевих і несерцевих хвороб, чинників способу життя і поведінки, соціальних детермінант здоров’я, які можуть спричинити або посилити розвиток або прогресування СН (клас 1, рівень C-EO). У пацієнтів із кардіоміопатією для визначення її можливої спадкової природи необхідно встановити або оновити сімейний анамнез для трьох поколінь (клас 1, рівень B-NR).
Специфічна причина СН має бути визначена за допомогою лабораторного тестування задля призначення відповідного лікування (клас 1, рівень B-NR). У пацієнтів, яким встановлено діагноз СН, для оптимізації лікування лабораторне обстеження має охоплювати загальний аналіз крові, загальний аналіз сечі, аналіз крові на електроліти, визначення рівнів азоту сечовини, креатиніну, глюкози, визначення ліпідного профілю, проведення функціональних печінкових тестів, аналізи для виявлення залізодефіциту, а також визначення рівня тиреотропного гормону. Також для оптимізації стратегії лікування всім пацієнтам із СН під час першого візиту потрібно проводити ЕКГ у 12 відведеннях (клас 1, рівень C-EO).
Зокрема, у пацієнтів із задишкою для підтвердження або виключення діагнозу СН доцільно визначати рівень натрійуретичного пептиду типу В (BNP) або N-кінцевого прогормону натрійуретичного пептиду типу В (NT-proBNP) (клас 1, рівень А). Нагадаємо, що рівні BNP і NT-proBNP є подібними і будь-який із цих тестів можливо використовувати за умови, що абсолютні значення та межі референтних інтервалів цих показників не застосовуватимуть як взаємозамінні.
У пацієнтів із хронічною СН вимірювання рівня BNP або NT-proBNP рекомендовано для стратифікації ризику (клас 1, рівень А). Пацієнтам, які госпіталізовані з приводу СН, рекомендовано за початкового обстеження визначати рівень BNP або NT-proBNP для оцінювання прогнозу (клас 1, рівень А). Для пацієнтів із підвищеним ризиком розвитку СН скринінг, оснований на визначенні BNP або NT-proBNP, із наступним спостереженням мультидисциплінарною командою, може бути корисним для запобігання розвитку дисфункції ЛШ або виникненню СН (клас 2a, рівень B-R).
У пацієнтів, госпіталізованих із приводу СН, визначення рівня BNP або NT-proBNP перед випискою може бути доцільним для оцінювання динаміки СН і прогнозу (клас 2a, рівень B-NR).
Кардіовізуалізація відіграє важливу роль у початковому обстеженні пацієнтів із підозрою на СН, а також у наступних обстеженнях пацієнтів із СН, коли є показання. Пацієнтам із підозрою на СН, вперше виявленою СН або гострою декомпенсованою СН, необхідно проводити рентгенографію органів грудної клітки для оцінювання розміру серця і наявності набряку легень, а також для виявлення інших хвороб, які могли б спричинити наявні симптоми (клас 1, рівень C‑LD). Також пацієнтам із підозрою на СН або вперше виявленою СН необхідно під час початкового обстеження проводити трансторакальну ЕхоКГ (ТТЕхоКГ) для оцінювання структури і функції серця (клас 1, рівень C‑LD). Пацієнтам, для яких ЕхоКГ є недостатньою, рекомендовано альтернативні методи кардіовізуалізації: МРТ серця, КТ серця, радіонуклідна діагностика та ін. для оцінювання ФВ ЛШ (клас 1, рівень C‑LD).
У пацієнтів із СН, у яких є значні клінічні зміни або які отримують GDMT і для яких розглядають можливість інвазивних процедур або імплантації пристроїв, для обґрунтування терапевтичних втручань доцільно повторюване вимірювання ФВ, ступеня структурного ремоделювання і шлуночкової функції (клас 1, рівень C‑LD). Натомість за браком змін клінічного статусу, терапевтичних втручань, які могли мати значний вплив на серцеву функцію, запланованих інвазивних процедур або імплантації пристрою рутинне повторюване оцінювання функції ЛШ пацієнтам із СН не рекомендовано (клас 3: шкідливо, рівень C-EO).
Інвазивне обстеження пацієнтів із СН може допомогти у визначенні специфічної причини СН (амілоїдозу, міокардиту тощо), якщо є підозра на її наявність, та, відповідно, у виборі варіанта лікування. Рутинне використання інвазивного моніторингу гемодинаміки в пацієнтів із СН не рекомендовано (клас 3: не ефективно, рівень B-R). Пацієнтам, яким проводять рутинне обстеження з приводу СН, не варто проводити ендоміокардіальну біопсію через ризик ускладнень (клас 3: шкідливо, рівень C‑LD).
Зокрема, для СН характерне функціональне погіршення і зниження толерантності до фізичних навантажень. Для визначення перспектив лікування пацієнтів із СН рекомендовано оцінювати функціональний клас за NYHA (клас 1, рівень C‑LD). Деяким амбулаторним пацієнтам із СН для визначення доцільності застосування складних технологій лікування, наприклад пристрою допомоги лівому шлуночку (ПДЛШ) або трансплантації серця, рекомендоване кардіореспіраторне навантажувальне тестування (КРНТ) (клас 1, рівень C‑LD). КРНТ або тест із 6-хвилинною ходьбою доцільні для оцінювання функціональних можливостей амбулаторних пацієнтів із СН (клас 2a, рівень C‑LD). Для амбулаторних пацієнтів із задишкою нез’ясованого походження виконання КРНТ є доцільним для визначення причини задишки (клас 2a, рівень C‑LD).
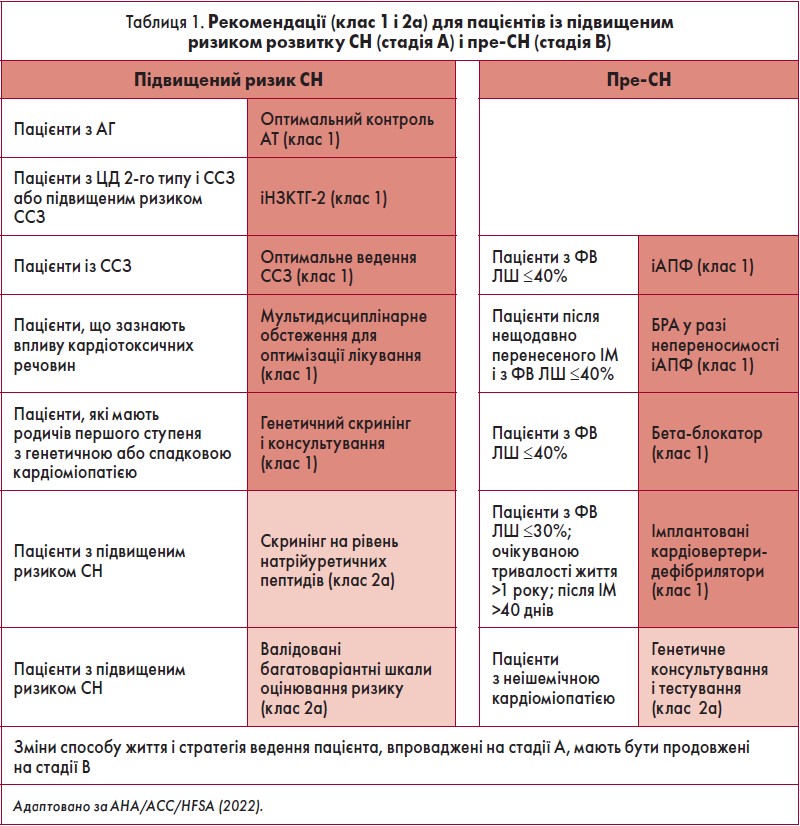
Стадія А: підвищений ризик розвитку СН. Первинна профілактика
Здоровий спосіб життя, що передбачає регулярну фізичну активність, підтримку маси тіла у межах вікових норм, здорове харчування і відмову від куріння, допомагає знизити майбутній ризик розвитку СН (клас 1, рівень B-NR). Щоб запобігти виникненню симптомів СН, пацієнтам з АГ необхідно контролювати АТ, згідно з GDMT, рекомендованою настановами з лікування АГ (клас 1, рівень А). Для пацієнтів із СС-ризиком ≥10% рекомендованим є цільове значення АТ <130/80 мм рт. ст. (ACC/AHA, 2017).
Пацієнтам із ЦД 2-го типу та ССЗ (або підвищеним ризиком ССЗ) слід призначати інгібітори натрій-залежного котранспортера глюкози 2-го типу (іНЗКТГ‑2) для запобігання госпіталізації з приводу СН (клас 1, рівень А). Пацієнтам із підвищеним ризиком розвитку СН для запобігання розвитку дисфункції ЛШ (систолічної або діастолічної) або маніфестації СН може бути доцільним проведення скринінгу на біомаркери (натрійуретичні пептиди) з наступним веденням пацієнта мультидисциплінарною командою фахівців, до складу якої входить кардіолог, що призначає GDMT (клас 2a, рівень B-R).
Стадія B. Пре-СН. Запобігання розвитку клінічного синдрому СН
Для стадії В характерні безсимптомні структурні й функціональні серцеві порушення, що підвищують ризик розвитку симптомної СН (стадії C/D).
Виявлення осіб із СН на стадії В дає змогу змінити спосіб життя і розпочати медикаментозну терапію, запобігаючи або уповільнюючи перехід СН до симптомної форми.
Задля запобігання розвитку симптомної СН і зменшення смертності пацієнтам із ФВ ЛШ ≤40% слід призначати інгібітори ангіотензинперетворювального ферменту (іАПФ) (клас 1, рівень А). Для запобігання розвитку симптомної СН таким пацієнтам також слід призначати бета-блокатори (клас 1, рівень C‑LD).
Пацієнтам, які перенесли ІМ або гострий коронарний синдром (ГКС), для запобігання розвитку симптомної СН і СС-подіям слід призначати статини (рівень 1, клас А).
Якщо такі пацієнти мають ФВ ЛШ ≤40%, для зниження смертності їм слід призначати бета-блокатори з доведеною ефективністю (клас 1, рівень B-R).
Якщо пацієнти, які нещодавно перенесли ІМ і мають ФВ ЛШ ≤40%, погано переносять іАПФ, то для запобігання розвитку симптомної СН і зниження смертності їм слід призначати блокатори рецепторів ангіотензину II (БРА) (клас 1, рівень B-R).
Зокрема, пацієнтам, які перенесли ІМ понад 40 днів тому, мають ФВ ЛШ ≤30%, І ФК за NYHA на тлі GDMT та очікувану тривалість життя >1 року, задля первинної профілактики раптової серцевої смерті рекомендовано застосування імплантованих кардіовертерів-дефібриляторів (ІКД) (клас 1, рівень B-R).
Автори настанов застерігають від застосування в пацієнтів із ФВ ЛШ <50%: тіазолідиндіонів, адже вони збільшують ризик розвитку СН і, зокрема, госпіталізацій через СН (клас 3: шкідливо, рівень B-R); недигідроперидинових блокаторів кальцієвих каналів, що чинять негативну інотропну дію (клас 3: шкідливо, рівень C‑LD).
У багатьох дослідженнях описано зростання ризику СН, пов’язане з безсимптомною систолічною і діастолічною дисфункцією ЛШ. Проте фармакотерапія безсимптомної систолічної дисфункції ЛШ, наприклад інгібіторами РААС і бета-блокаторами, призначається переважно пацієнтам зі зниженою ФВ ЛШ (<35‑40%), тоді як кількість досліджень, присвячених методам запобігання маніфестації СН за наявності безсимптомної серцевої дисфункції зі збереженою ФВ ЛШ, обмежена.
Із прогресуванням безсимптомної дисфункції ЛШ до симптомної пов’язані різні коморбідні стани, а саме ЦД, ожиріння та АГ. Їх необхідно контролювати згідно з актуальними практичними настановами. (табл. 1).
Стадія С. Симптомна СН
Нефармакологічні втручання
Самодогляд. Пацієнтами із СН має опікуватися мультидисциплінарна команда, яка забезпечить впровадження GDMT, усуне потенційні перепони для самодогляду, що знизить ризик повторних госпіталізацій через СН і поліпшить виживаність (клас 1, рівень А). Зокрема, пацієнтам із СН має проводитися спеціальне мультидисциплінарне навчання та підтримка щодо самодогляду (клас 1, рівень А).
Пацієнтам із СН для зниження смертності доцільно вакцинуватися проти респіраторних захворювань (клас 2а, рівень B-NR). Також для поліпшення лікування доцільним є скринінг пацієнтів із СН для виявлення чинників ризику поганого самодогляду: депресія, соціальна ізоляція, астенія, низький рівень обізнаності про здоров’я (клас 2а, рівень B-NR).
Дієта. На стадії С пацієнтам із СН доцільно уникати надмірного споживання натрію задля зменшення застійних явищ (клас 2а, рівень C‑LD).
Фізична активність. Фізичні тренування або регулярна фізична активність рекомендовані пацієнтам із СН, які перебувають у стабільному медичному стані і здатні їх виконувати, для поліпшення функціонального статусу, результативності тренувань та якості життя (клас 1, рівень А). Також для поліпшення функціональних можливостей, толерантності до навантажень і пов’язаної зі здоров’ям якості життя для пацієнтів із СН можуть бути доцільними програми кардіореабілітації (клас 2а, рівень B-NR). Для пацієнтів із СН вони передбачають медичне обстеження, навчання щодо важливості дотримання призначень лікаря, рекомендацій щодо харчування, психосоціальну допомогу, фізичні тренування та консультації з приводу фізичної активності.
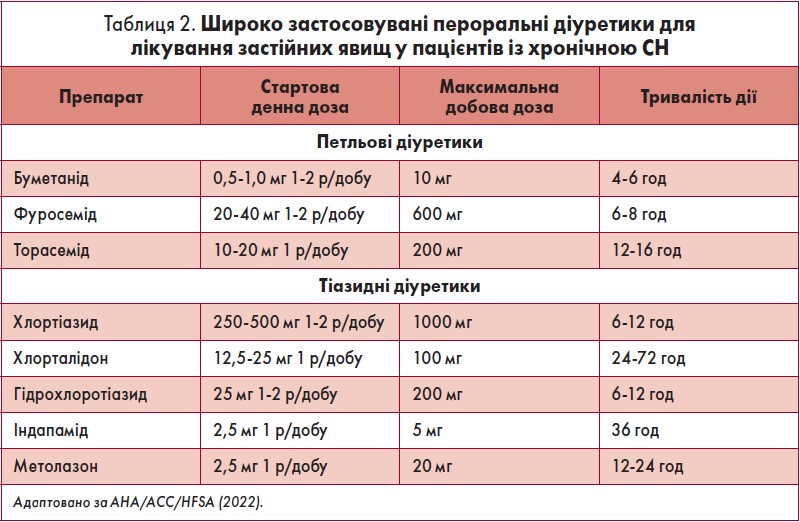
Діуретики
Мета лікування діуретиками – усунення клінічних ознак затримки рідини з використанням найменшої дози, здатної підтримувати еуволемічний стан. Пацієнтам із СН, у яких наявна затримка рідини, рекомендовано застосовувати діуретичні препарати для зменшення застійних явищ, полегшення симптомів і запобігання погіршенню СН (клас 1, рівень B-NR).
У таблиці 2 наведено пероральні діуретики, рекомендовані для застосування в пацієнтів із хронічною СН.
Окрім антагоністів мінералокортикоїдних рецепторів (АМР), вплив діуретиків на захворюваність і смертність не визначено, отже, діуретики не варто застосовувати самостійно, а лише в поєднанні з іншими засобами GDMT, які знижують ризик госпіталізації і збільшують виживаність у пацієнтів із СН. Петльові діуретики є препаратами вибору для використання у пацієнтів із СН. Тим пацієнтам із СН і застійними явищами, у яких середні або високі дози петльових діуретиків (буметаніду, фуросеміду, торасеміду) виявилися неефективними для мінімізації порушень обміну електролітів, слід додатково до петльових діуретиків рекомендувати тіазиди (наприклад, метолазон або хлоротіазид) (клас 1, рівень B-NR).
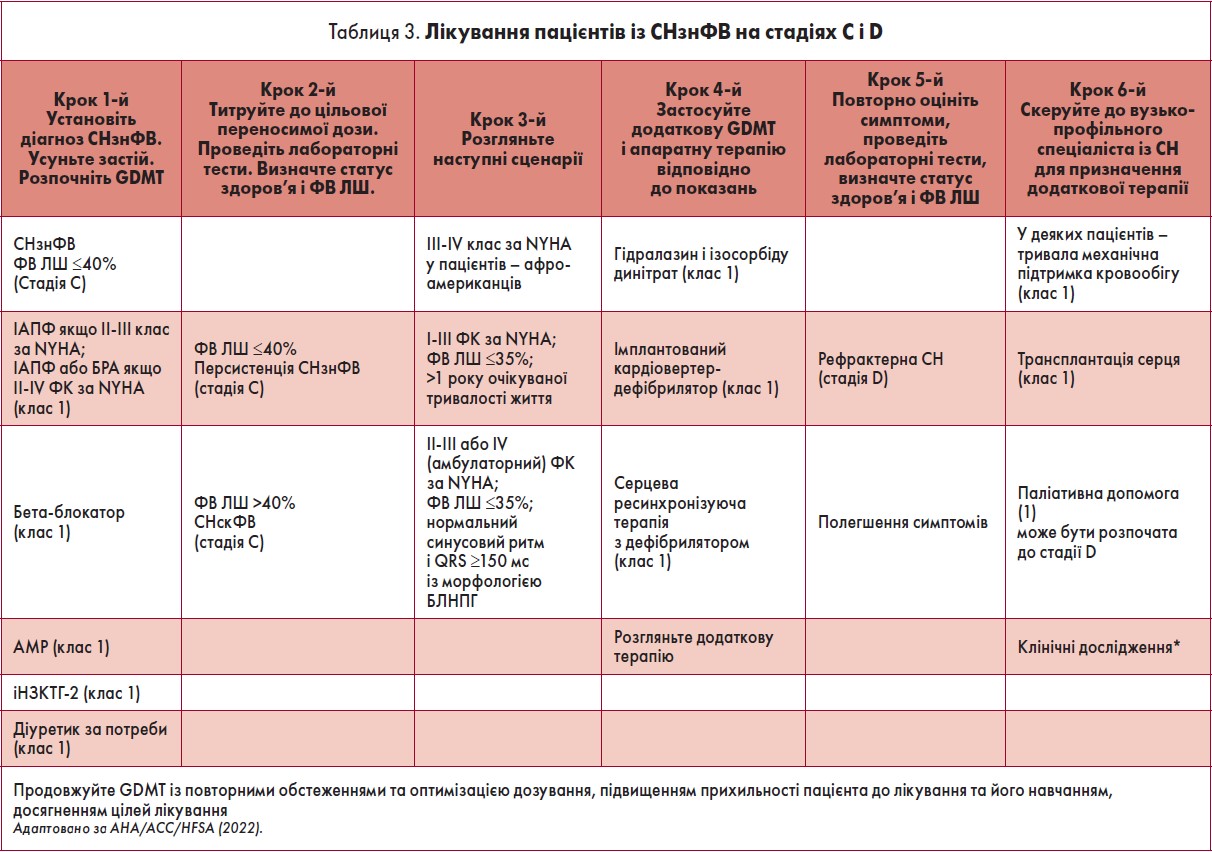
Медикаментозна терапія СНзнФВ
Інгібітори РААС. Пацієнтам із СНзнФВ для зниження захворюваності та смертності рекомендоване інгібування ренін-ангіотензин-альдостеронової системи (РААС), і препаратами першої лінії є інгібітори рецепторів ангіотензину і неприлізину (ІРАН), іАПФ і БРА.
Для зниження захворюваності та смертності пацієнтам із СНзнФВ ІІ‑ІІІ ФК за NYHA рекомендовано застосування ІРАН (клас 1, рівень А). Пацієнтам, які мають або мали симптоми хронічної СНзнФВ, але в яких застосування ІРАН неможливе, доцільним є застосування іАПФ (клас 1, рівень А), а якщо вони погано переносять іАПФ через виникнення кашлю або ангіоневротичного набряку, то БРА (клас 1, рівень А).
Треба зазначити, що, за результатами спеціальних досліджень, для пацієнтів, які мають або мали симптоми хронічної СНзнФВ і для яких приймання ІРАН неможливе, лікування іАПФ або БРА має високу економічну ефективність.
Якщо пацієнт із хронічною симптомною СНзнФВ ІІ‑ІІІ ФК за NYHA добре переносить іАПФ або БРА, то йому рекомендовано їх заміну на ІРАН для подальшого зниження захворюваності та смертності (клас 1, рівень B-R). Описано, що в таких хворих заміна іАПФ на ІРАН має високу економічну ефективність. При цьому треба звернути увагу, що в разі переведення пацієнтів з іАПФ на ІРАН, і навпаки, між прийманням іАПФ і ІРАН має минути принаймні 36 год (клас 3: шкідливо, рівень B-R). До того ж ані ІРАН, ані іАПФ не слід застосовувати пацієнтам з ангіоневротичним набряком в анамнезі (клас 3: шкідливо, рівень C‑LD).
Бета-блокатори. Задля зменшення смертності та ризику госпіталізації пацієнтам із СНзнФВ, які мають симптоми зараз або мали їх у минулому, рекомендовано застосування одного з трьох бета-блокаторів із доведеною здатністю знижувати смертність: бісопролол, карведилол, метопрололу сукцинат з уповільненим вивільненням (клас 1, рівень А). У таких пацієнтів терапія бета-блокаторами має високу економічну ефективність.
Лікування бета-блокаторами поліпшує показник ФВ ЛШ, полегшує симптоми СН та поліпшує клінічний статус. За результатами клінічних досліджень, бета-блокатори треба призначати всім пацієнтам, яким установлено діагноз СНзнФВ, зокрема тим, хто перебуває на стаціонарному лікуванні, за відсутності протипоказань або непереносимості.
Ці переваги бета-блокаторів спостерігали в пацієнтів як з ІХС, так і без неї, як із ЦД, так і без нього, в осіб похилого віку, і в жінок, і в чоловіків, у різних етнічних і расових групах, але не в пацієнтів із фібриляцією передсердь (ФП). Продовжувати лікування слід навіть якщо спостерігається полегшення симптомів – це допоможе знизити ризик великих СС-подій. Приймання бета-блокаторів треба розпочинати з низьких дозувань, після чого їх поступово збільшувати для досягнення цільових, які довели ефективність у великих клінічних випробуваннях, за умови їх доброї переносимості.
Антагоністи мінералокортикоїдних рецепторів (АМР). АМР, що відомі також як антагоністи альдостерону або анти-мінералокортикоїди, забезпечують стійке зниження смертності, ризику госпіталізації через СН і частоту раптової серцевої смерті в пацієнтів із СНзнФВ. У пацієнтів із симптомною СНзнФВ ІІ‑ІV ФК за NYHA препарати групи АМР (спіронолактон або еплеренон) рекомендовані для зниження захворюваності і смертності, якщо ШКФ >30 мл/хв/1,73 м2 і рівень сироваткового калію <5,0 мЕкв/л. Ретельний моніторинг рівня калію, ниркової функції та дозування діуретиків треба проводити як на старті терапії АМР, так і пізніше, зокрема, для мінімізації ризику гіперкаліємії та ниркової недостатності (клас 1, рівень А). Швидкість клубочкової фільтрації (ШКФ) ≤30 мл/хв/1,73 м2 і/або рівень сироваткового калію ≥5,0 мЕкв/л є протипоказанням для призначення АМР.
Для пацієнтів із симптомною СНзнФВ ІІ‑ІV ФК за NYHA терапія АМР має високу економічну ефективність. Якщо в пацієнтів, які приймають АМР, рівень сироваткового калію не може бути утриманий на рівні <5,5 мЕкв/л, АМР слід відмінити для уникнення розвитку небезпечної для життя гіперкаліємії (клас 3: шкідливо, рівень B-NR).
Інгібітори натрійзалежного котранспортера глюкози 2-го типу (іНЗКТГ‑2). До GDMT для пацієнтів із СНзеФВ, за настановою 2022 року, належать чотири класи препаратів – інгібітори РААС, бета-блокатори, АМР і іНЗКТГ‑2 – клас цукрознижувальних засобів, відомих також як гліфлозини, або флозини. Пацієнтам із симптомною хронічною СНзнФВ, незалежно від наявності ЦД 2-го типу, рекомендовано застосування іНЗКТГ‑2 для зниження ризику госпіталізації через СН і СС-смертність. Терапія іНЗКТГ‑2 у пацієнтів із симптомною хронічною СНзнФВ має середню економічну цінність.
Гідралазин і ізосорбіду динітрат. У пацієнтів, які мали або мають симптоми СНзнФВ та які не можуть приймати препарати першої лінії, як-от ІРАН, іАПФ або БРА, через непереносимість або ниркову недостатність, для зниження захворюваності та смертності може бути розглянута комбінація гідралазину і ізосорбіду динітрату (клас 2b, рівень C‑LD).
Рекомендації з лікування пацієнтів на стадіях С і D СНзнФВ підсумовано у таблиці 3.
Препарати із недоведеною цінністю та такі, що можуть погіршувати перебіг СНзнФВ. До них належать:
- Дигідропіридинові блокатори кальцієвих каналів (БКК) (клас 3: не ефективно, рівень А).
- Негідропіридинові БКК (клас 3: шкідливо, рівень А).
- Вітаміни, харчові добавки та гормональна терапія за винятком випадків, коли необхідна корекція специфічного дефіциту (клас 3: не ефективно, рівень B-R).
- Антиаритмічні препарати класу 1С і дронедарон, адже вони можуть підвищувати ризик смерті (клас 3: шкідливо, рівень А).
- тіазолідиндіони, адже вони збільшують ризик погіршення симптомів СН і госпіталізації (клас 3: шкідливо, рівень А).
Інгібітори дипептидилпептидази (ДПП‑4), саксагліптин і алогліптин, у пацієнтів із ЦД 2-го типу і високим СС-ризиком підвищують ризик госпіталізації через СН, тому їхнього застосування в пацієнтів із СН слід уникати (клас 3: шкідливо, рівень B-R).
НПЗП у пацієнтів із СНзнФВ погіршують симптоми СН, тому їх застосування треба уникати або за можливості – припиняти (клас 3: шкідливо, рівень B-NR).
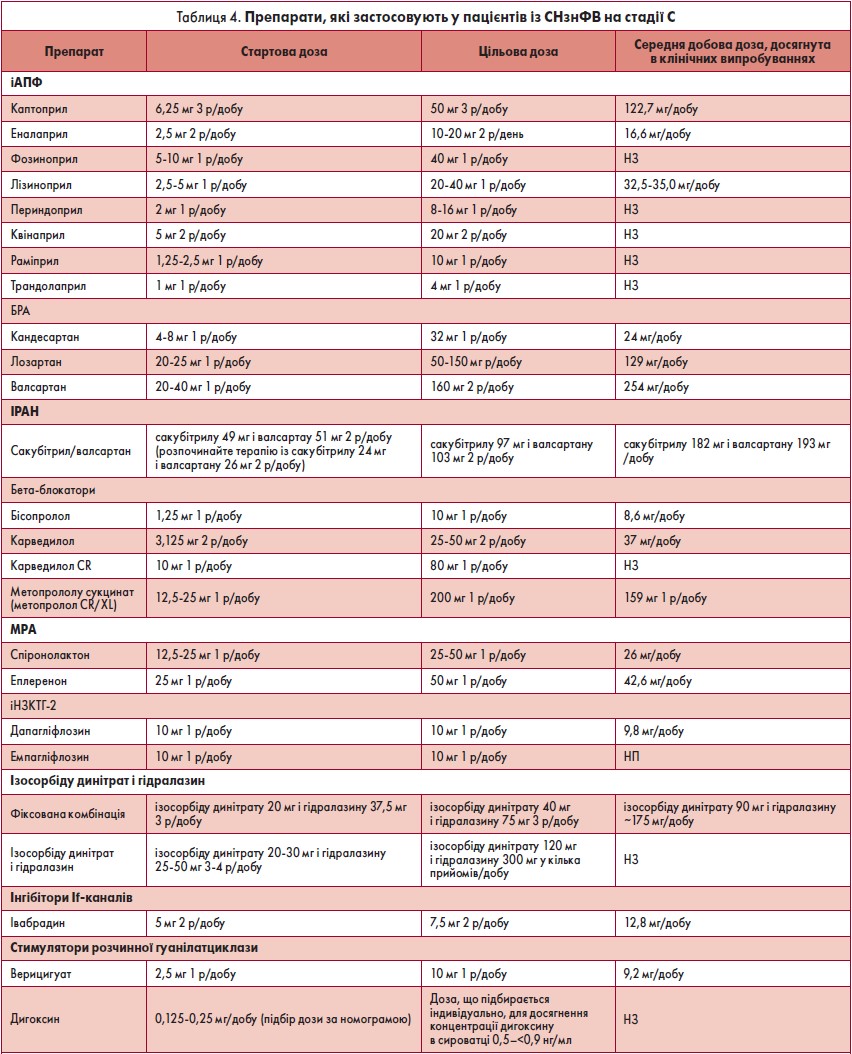
Додаткова медикаментозна терапія СН на стадії С
Івабрадин. Для пацієнтів із симптомною стабільною хронічною СНзнФВ (ІІ‑ІІІ ФК за NYHA, ФВ ЛШ ≤35%), які отримують GDMT, зокрема бета-блокатор у максимальній переносимій дозі, та які мають синусовий ритм із ЧСС ≥70 уд./хв у спокої, застосування івабрадину може бути доцільним для зниження ризику госпіталізацій через СН і СС-смерть (клас 2a, рівень B-R).
Дигоксин. У пацієнтів із симптомною СНзнФВ, попри GDMT, або таких, які не переносять GDMT, слід розглянути призначення дигоксину для зниження ризику госпіталізацій через СН (клас 2b, рівень B-R).
Стимулятори розчинної гуанілатциклази. У деяких пацієнтів високого ризику із СНзнФВ та нещодавнім погіршенням СН, які вже отримують GDMT, може бути розглянуто застосування перорального стимулятора розчинної гуанілатциклази (рГЦ) (верицигуат) для зниження ризику госпіталізації через СН, а також СС-смерть (клас 2b, рівень B-R) (табл. 4).
Примітка. НЗ – не застосовується; НП – не повідомлялося.
Адаптовано за AHA/ACC/HFSA (2022).
Апаратні й інтервенційні методи лікування СНзнФВ
Перед встановленням імплантованого кардіовертера-дефібрилятора (ІКД) і проведенням серцевої ресинхронізуючої терапії (СРТ) необхідно переглянути і оптимізувати медикаментозну терапію та оцінити, чи не покращується ФВ ЛШ. Зокрема, пацієнтам із неішемічною дилатаційною кардіоміопатією (ДКМ) або ІХС через принаймні 40 днів після ІМ з ФВ ЛШ ≤35% і симптомами II або III ФК за NYHA, які постійно отримують GDMT та мають очікувану тривалість життя > 1 року, для первинної профілактики раптової серцевої смерті рекомендовано ІКД-терапію (клас 1, рівень А).
Трансвенозна ІКД має особливо високу економічну цінність, коли ризик смерті пацієнта внаслідок шлуночкової аритмії є високим, а ризик смерті через інші причини – низьким.
Для первинної профілактики раптової серцевої смерті ІКД-терапію рекомендовано також пацієнтам через принаймні 40 днів після ІМ з ФВ ЛШ ≤30% і симптомами I ФК за NYHA, які постійно отримують GDMT та мають очікувану тривалість життя >1 року (клас 1, рівень B-R).
Пацієнтам із ФВ ЛШ ≤35%, синусовим ритмом, тривалістю комплексу QRS ≥150 мс із морфологією блокади лівої ніжки пучка Гіса (БЛНПГ), із симптомами II, III або амбулаторного IV ФК за NYHA, які постійно отримують GDMT, для зниження загальної смертності і ризику госпіталізацій, полегшення симптомів і підвищення якості життя рекомендовано СРТ (клас 1, рівень B-R). Доцільною СРТ може бути і для пацієнтів із зазначеними показниками, але без морфології БЛНПГ (клас 2а, рівень B-R), а також для пацієнтів із тривалістю QRS120‑149 мс із морфологією БЛНПГ(клас 2a, рівень B-R). У пацієнтів, які мають ФВ ЛШ ≤35%, отримують GDMT і проходять процедуру встановлення нового пристрою або його заміни з очікуваною потребою взначній (>40%) стимуляції шлуночків, СРТ також може бути корисною (клас 2a, рівень B-NR).
Для пацієнтів із блокадою серця високого ступеня або повною блокадою серця і ФВ ЛШ 36‑50% СРТ також є доцільною для зниження загальної смертності та ризику госпіталізацій, полегшення симптомів і поліпшення якості життя (клас 2a, рівень B-R).
У пацієнтів із ФП і ФВ ЛШ ≤35%, які отримують GDMT, СРТ може бути доцільною для зниження загальної смертності, полегшення симптомів, поліпшення якості життя та збільшення ФВ ЛШ, якщо пацієнт потребує стимуляції шлуночків або відповідає іншим критеріям для проведення СРТ і абляція атріовентрикулярного вузла або фармакологічний контроль ЧСС забезпечать майже 100% стимуляції шлуночків із СРТ (клас 2a, рівень B-NR).
Зокрема, у пацієнтів із генетичною аритмогенною кардіоміопатією з високим ризиком раптової смерті і з ФВ ЛШ ≤45% імплантація ІКД є доцільною для зниження ризику раптової смерті (клас 2a, рівень B-NR).
СРТ не рекомендовано пацієнтам:
- із тривалістю QRS <120 мс (клас 3: шкідливо; рівень B-R);
- із симптомами I або ІІ ФК за NYHA, із тривалістю QRS <150 мс без морфології БЛНПГ (клас 3: шкідливо, рівень B-NR).
Пацієнтам із коморбідностями або астенією, що обмежують виживаність до <1 року, ІКД і СРТ із дефібриляцією (СРТ-Д) не рекомендовано (клас 3: шкідливо, рівень C‑LD).
Із СН зазвичай пов’язана ІХС, тож у деяких пацієнтів із СНзнФВ (ФВ ≤35%) і відповідною анатомією коронарної системи хірургічна реваскуляризація міокарда в поєднанні з GDMT є доцільною для полегшення симптомів, зниження ризику госпіталізації через серцеві причини та довгострокової смертності з усіх причин (клас 1, рівень B-R).
Клапанна хвороба серця (КХС)
КХС – одна зі значущих причин СН. У пацієнтів із СН підхід до лікування КХС має бути мультидисциплінарним і проводитися за клінічною настановою щодо ведення пацієнтів із КХС для запобігання погіршенню СН і небажаним клінічним результатам (клас 1, рівень B-R).
Пацієнтам із хронічною тяжкою вторинною недостатністю мітрального клапана (НМК) і СНзнФВ перед будь-яким втручанням через вторинну НМК, пов’язану з дисфункцією ЛШ, рекомендовано оптимізацію GDMT (клас 1, рівень C‑LD) і повторне обстеження щодо НМК. Оптимізація GDMT може усунути потребу у втручанні. Для пацієнтів зі стійкою тяжкою вторинною НМК, яка зберігається, попри GDMT, доцільною може бути хірургічна або транскатетерна (залежно від сценарію) реконструкція.
Ведення пацієнтів зі вторинною НМК може залежати від ступеня НМК порівняно зі ступенем ремоделювання ЛШ. НМК, непропорційна до ремоделювання ЛШ, може краще відповідати на процедурні втручання, що зменшують НМК, зокрема на СРТ, транскатетерну реконструкцію мітрального клапана «край-до-краю» та хірургію мітрального клапана. Пропорційна НМК може реагувати на заходи, які сприяють зворотному ремоделюванню ЛШ і зменшують його об’єм, зокрема на GDMT і СРТ.
У пацієнтів із симптомним стенозом аортального клапана поліпшити виживаність і функцію ЛШ, а також полегшити симптоми може транскатетерна або хірургічна реконструкція аортального клапана.
Ведення пацієнтів із вторинною недостатністю трикуспідального клапана (НТК) потребує пошуку причини хвороби, як-от легенева гіпертензія, недостатність ПШ і СНзнФВ. Для пацієнтів зі стійкою НТК може бути корисним скерування до мультидисциплінарної команди спеціалістів для розгляду можливих втручань.
СН із помірно зниженою фракцією викиду (СНпзнФВ)
Проспективні РКД за участю пацієнтів із СНпзнФВ (ФВ ЛШ 41‑49%) не проводилися, отже, всі дані щодо їхнього лікування були отримані шляхом post hoc аналізу або аналізу в підгрупах за даними попередніх РКД, у яких частина учасників мали СН, що нині класифікована як СНпзнФВ, тобто ФВ ЛШ у них становила від 41 до 49%. Пацієнти з ФВ ЛШ у нижній частині цього діапазону значень відповідають на медикаментозну терапію у подібний до пацієнтів із СНзнФВ спосіб, тому для їх лікування може бути доцільним використання GDMT, розробленої для лікування СНзнФВ. У пацієнтів із СНпзнФВ препарати групи SGLT2i можуть бути корисними задля зниження ризику госпіталізації через СН і СС-смерть (клас 2a, рівень B-R).
Для пацієнтів, які мали раніше або зараз мають симптоми СНпзнФВ (ФВ ЛШ 41‑49%), може бути розглянуто застосування бета-блокаторів із доведеною при СНзнФВ ефективністю, ІРАН, іАПФ, БРА і АМР для зниження ризику госпіталізацій через СН і СС-смерть, особливо серед пацієнтів із ФВ ЛШ у нижній частині діапазону значень (клас 2b, рівень B-NR). Пацієнти із СНпзнФВ мають періодично вимірювати ФВ ЛШ для визначення напряму патологічного процесу.
СН зі скорегованою фракцією викиду (СНскФВ)
Зокрема, у пацієнтів із СН із ФВ ЛШ, скоригованою завдяки лікуванню, необхідно продовжувати GDMT для запобігання погіршенню СН і дисфункції ЛШ навіть у пацієнтів, у яких симптоми зникли (клас 1, рівень B-R).
Усунення симптомів і поліпшення серцевої функції і показників біомаркерів внаслідок лікування свідчить не про повне і стійке одужання, а швидше про ремісію, яка потребує продовженнятерапії. Так, пацієнтів із СН на стадії С визначають як осіб зі структурною хворобою серця із симптомами СН, які наявні зараз або спостерігалися раніше.
СН зі збереженою ФВ (СНзбФВ)
СНзбФВ (ФВ ЛШ ≥50%) широко поширена – на неї припадає до 50% пацієнтів із СН. Донедавна результати клінічних випробувань загалом розчаровували: бракувало переваг лікування щодо зниження смертності, щодо зниження ризику госпіталізації – незначні. Наразі рекомендованим є лікування, яке зазвичай застосовують у пацієнтів із СН: із використанням діуретиків для зменшення застою і полегшення симптомів, визначення і терапія специфічних причин СН, як-от амілоїдоз, а також коморбідностей, як-от АГ, ІХС та ФП.
Пацієнти із СНзбФВ і АГ мають отримувати лікарські препарати, у дозах, що забезпечують цільовий АТ за опублікованими клінічними настановами (клас 1, рівень C‑LD).
Для пацієнтів із СНзбФВ препарати класу SGLT2i можуть бути корисними для зниження ризику госпіталізації через СН і СС-смертність (клас 2a, рівень B-R).
У пацієнтів із СНзбФВ лікування ФП може сприяти полегшенню симптомів (клас 2a, рівень C-EO). Зокрема, у деяких пацієнтів із СНзбФВ препарати класів АМР, БРА, ІРАН можуть бути розглянуті для зниження ризику госпіталізації, особливо серед пацієнтів із ФВ ЛШ у нижній частині діапазону значень (клас 2b, рівень B-R). Водночас рутинне застосування нітратів або інгібіторів фосфдіестерази‑5 для підвищення активності або якості життя в пацієнтів із СНзбФВ є неефективним (клас 3: не ефективно, рівень B-R).
Стадія D: прогресуюча СН
У частини пацієнтів із хронічною СН хвороба прогресує і постійно виникають тяжкі симптоми, попри максимальну GDMT. Для пацієнтів із прогресуючою СН, якщо це не суперечить меті пацієнта, рекомендоване вчасне скерування до вузькопрофільного спеціаліста із СН для перегляду ведення СН й оцінювання можливості застосування складних технологій лікування, наприклад, пристрою допомоги лівому шлуночку (ПДЛШ), трансплантації серця, паліативної допомоги тощо (клас 1, рівень C‑LD). Сигналом про можливу потребу в скеруванні пацієнта до вузькопрофільного спеціаліста із СН можуть бути такі клінічні ознаки:
- Неодноразова госпіталізація або візити до відділення екстреної допомоги впродовж останніх 12 місяців.
- Потреба у в/в введенні інотропних засобів.
- Збереження симптомів ІІІ‑IV ФК за NYHA, попри застосовану терапію.
- Суттєве зниження здатності до фізичних навантажень (пікове VO2 <14 мл/кг/хв; відстань у тесті 6-хвилинної ходьби <300 м; або нездатність пройти один квартал по рівній місцевості через задишку і втому).
- Непереносимість інгібіторів РААС через гіпотензію або погіршення функції нирок.
- Непереносимість бета-блокаторів через погіршення СН або гіпотензію.
- Нещодавня потреба в підвищенні дози діуретиків для підтримки об’ємного статусу, часто до дозування, еквівалентного >160 мг/день фуросеміду, або додаткова терапія метолазоном.
- Стійкі застійні явища.
- Прогресуюче погіршення функції нирок або печінки.
- Погіршення недостатності правих відділів серця або вторинна легенева гіпертензія.
- Часте зниження систолічного АТ ≤90 мм рт. ст..
- Серцева кахексія.
- Стійка гіпонатріємія (рівень сироваткового натрію <134 мЕкв/л).
- Стійка або повторювана шлуночкова аритмія; часті розряди ІКД.
- Підвищення прогнозованої 1-річної смертності (>20%) за моделями виживання, наприклад MAGGIC, SHFM.
Для допомоги певній групі пацієнтів із СН, які стійкі до інших видів терапії і страждають від гіпоперфузії периферичних органів, можуть бути застосовані парентеральні інотропи з різним механізмом дії (інгібування фосфодіестерази, стимуляція адренергічних або допамінергічних рецепторів, сенситизація до кальцію та ін.).
Але довгострокове постійне в/в введення інотропних агентів у пацієнтів із СН є потенційно шкідливим (клас 3: шкідливо, рівень B-R), із двома винятками:
1) як засоби перехідної терапії – «мосту» – у пацієнтів із прогресуючою СН (стадія D) стійкою до GDMT та апаратної терапії, які очікують на механічну підтримку кровообігу (МПК) або трансплантацію серця (клас 2а, рівень B-NR);
2) як засоби паліативної терапії для контролю симптомів і поліпшення функціонального статусу в деяких пацієнтів із СН на стадії D, попри оптимальну GDMT й апаратну терапію (клас 2b, рівень B-NR).
У пацієнтів із прогресуючою СНзнФВ для збільшення тривалості життя й поліпшення функціональної здатності застосовують механічну підтримку кровообігу (МПК). Пристрої МПК вирізняються за локалізацією імпланта, принципом дії, характеристикою потоку, механізмом насоса й тим, який шлуночок або шлуночки підтримують. Вони можуть бути ефективними для короткотривалої підтримки (від годин до днів) і для тривалого використання (від місяців до років). Для деяких пацієнтів із прогресуючою СНзнФВ і симптомами IV ФК за NYHA, яких вважають залежними від постійного в/в введення інотропів або тимчасової МПК, тривала імплантація пристрою механічної допомоги лівому шлуночку (ПДЛШ) є ефективною для поліпшення функціонального статусу, якості життя і виживаності (клас 1, рівень А). У пацієнтів із прогресуючою СНзнФВ, гемодинамічним компромісом і шоком застосування тимчасової МПК, зокрема черезшкірних і екстракорпоральних ПДЛШ, є доцільним як «мосту» і «міст до прийняття рішення» (клас 2а, рівень B-NR).
Деяким пацієнтам із СН, що прогресує попри GDMT, для поліпшення виживаності та якості життя, рекомендовано трансплантацію серця (клас 1, рівень C‑LD). За даними Міжнародного товариства серцевої і легеневої трансплантації (ISHLT) і Об’єднаної мережі спільного використання органів (UNOS), медіана виживання дорослих реципієнтів наразі становить >12 років, тоді як медіана виживання пацієнтів із СН на стадії D без застосування складних методів терапії – <2 років.
Пацієнти, госпіталізовані з гострою декомпенсованою СН
У пацієнтів, госпіталізованих із СН, необхідно оцінити тяжкість застійних явищ і адекватність перфузії для медичного сортування й початку лікування, а також чинники, що передували події, та загальну динаміку хвороби для призначення відповідної терапії (клас 1, рівень C‑LD). Початкове медичне сортування передбачає виявлення пацієнтів із ГКС, які можуть потребувати негайної реваскуляризації. За відсутності ІХС маніфестація СН із посиленням гемодинамічної декомпенсації може свідчити про запальну хворобу серця, особливо, коли наявні блокада провідності або шлуночкові аритмії. Проте більшість госпіталізацій через декомпенсовану СН не є дійсно «гострими», а являють собою результат поступового збільшення тиску наповнення на тлі структурної хвороби серця, часто з чинниками-провокаторами, які можливо визначити. План лікування пацієнта, госпіталізованого із СН, визначає його особливості, наявні чинники ризику, які можуть бути модифіковані, обстеження для визначення причини СН, коморбідності та потреби в титруванні GDMT.
Зокрема, у пацієнтів із СНзнФВ під час перебування в стаціонарі для поліпшення клінічних результатів застосована раніше GDMT має бути продовжена й оптимізована за винятком випадків, коли наявні протипоказання (клас 1, рівень B-NR). Незначне погіршення функції нирок або безсимптомне зниження АТ під час перебування в стаціонарі через СН не є приводом для рутинного припинення застосування діуретиків та інших препаратів GDMT (клас 1, рівень B-NR). Якщо під час перебування у стаціонарі потрібно перервати GDMT, її слід якнайшвидше відновити й надалі оптимізувати (клас 1, рівень B-NR). Якщо пацієнт до госпіталізації через СНзнФВ не отримував GDMT, її необхідно розпочати під час перебування у стаціонарі після досягнення клінічної стабільності (клас 1, рівень B-NR).
Пацієнти із СН, які госпіталізовані з ознаками значного перевантаження рідиною, потребують негайного в/в введення петльових діуретиків (клас 1, рівень B-NR). Зокрема, в/в введення петльових діуретиків забезпечує найшвидше й найефективніше усунення симптомів і ознак застою, які призводять до госпіталізації через СН. У пацієнтів, госпіталізованих із СН, із діурезом, недостатнім для полегшення симптомів і ознак застою, доцільним є посилення режиму застосування діуретичних препаратів завдяки або підвищенню дози в/в петльового діуретика, або додаванню другого діуретика (клас 2а, рівень B-NR).
Пацієнти, госпіталізовані із СН, потребують титрування діуретиків та інших лікарських препаратів, рекомендованих Настановами, для усунення застійних явищ, полегшення симптомів і зниження ризику повторної госпіталізації (клас 1, рівень B-NR). Титрування препаратів для досягнення ефективного діурезу може потребувати подвоєння початкової дози, додавання тіазидного діуретика або препарату класу АМР, що, окрім переваг для ССС, має також діуретичний ефект. Головна мета терапії – усунення ознак і симптомів застою до виписки зі стаціонару, адже стійкий застій під час виписки пов’язаний із вищою частотою повторних госпіталізацій і смертністю.
Пацієнтам, госпіталізованим із СН, рекомендовано проводити профілактику венозної тромбоемболії (клас 1, рівень B-R).
СН і коморбідна патологія
Мультиморбідність – поширене явище в пацієнтів із СН, причому >85% пацієнтів мають ≥2 додаткові хронічні стани. Так, АГ, ІХС, ЦД, анемія, хронічна хвороба нирок, ожиріння й астенія є найпоширенішими супутніми захворюваннями / станами в пацієнтів із СН. Вони ускладнюють лікування СН і чинять значний вплив на прогноз. Рекомендації з лікування пацієнтів із СН і деякими коморбідними станами підсумовано у таблиці 5.
СН і вагітність
Жінкам із СН або кардіоміопатією (зокрема, перипартальною) в анамнезі необхідно забезпечити пацієнт-орієнтоване консультування щодо контрацепції та ризику погіршення стану ССС під час вагітності (клас 1, рівень C‑LD). У жінок із гострою СН, спричиненою перипартальною кардіоміопатією, і ФВ ЛШ <30%, після встановлення діагнозу і до 6‑8 тижня після пологів може бути доцільною антикоагулянтна терапія, хоча її ефективність і безпечність невідомі (клас 2b, рівень C‑LD). Жінкам із СН або кардіоміопатією, під час вагітності або в разі її планування не слід застосовувати іАПФ, БРА, ІРАН, АМР, НЗКТГ‑2i, івабрадин і верицигуат через значний ризик для плода (клас 3: шкідливо, рівень C‑LD).
Висновки
Підсумовуючи основні новації, запропоновані цією настановою (AHA/ACC/HFSA, 2022) щодо ведення пацієнтів із СН, було впроваджено нову термінологію щодо стадій СН, яка є зрозумілішою для лікарів первинної ланки і нефахівців і акцентує увагу на безсимптомних стадіях, коли важливою є первинна профілактика СН.
З огляду на поширеність у світі АГ, ЦД і ожиріння особи з ризиком СН становлять більшу частину населення планети, отже, ведення стадії А СН фокусується на встановлених принципах первинної профілактики ССЗ, як-от контроль АТ, рівня глюкози в крові та маси тіла, фізичні вправи та здорове харчування. Документ визначає підвищений рівень натрійуретичних пептидів як індикатор ризику СН, що може бути корисним для скринінгу пацієнтів.
Крім того, у рекомендаціях уточнено класифікацію СН на основі ФВ ЛШ, наприклад, окрім СНзнФВ (ФВ ЛШ ≤40%) і СНзбФВ (ФВ ЛШ ≥50%), визначено також СНпзнФВ (ФВ ЛШ від 41 до 49%) і СНскФВ (вихідна ФВ ЛШ ≤ 40% з наступним вимірюванням >40%).
Згідно з цим документом до GDMT пацієнтів із СНзнФВ і СНпзнФВ нині належать препарати чотирьох класів: до інгібітора РААС, бета-блокатора і АМР додано іНЗКТГ‑2.
Оновлено й додано також рекомендації щодо ведення пацієнтів із гострою декомпенсованою СН, амілоїдною хворобою серця, а також супутніми захворюваннями, зокрема ФП, дефіцитом заліза, апное уві сні, ІХС, КХС, кардіоміопатією і СН, пов’язаною з вагітністю та хіміотерапією раку. Вперше надано оцінку економічної ефективності різних методів лікування СН.
Примітка. 1Клас (сила) рекомендації: 1 – сильна; 2а – помірна; 2b – слабка; 3: неефективно – помірна; 3: шкідливо – сильна. Рівень (якість) доказів: А – докази високої якості з ≥1 РКД або мета-аналіз даних РКД високої якості; B-R – докази помірної якості з ≥1 РКД або мета-аналіз даних РКД помірної якості; B-NR – докази помірної якості з ≥1 добре спланованих, якісно виконаних нерандомізованих обсерваційних або реєстрових досліджень, метааналіз даних таких досліджень; C‑LD – результати досліджень з обмеженнями за дизайном або під час проведення, метааналіз таких досліджень; C-EO – консенсусні експертні висновки на підставі клінічного досвіду.
Підготувала Тетяна Ткаченко