24 березня, 2023
Застосування діуретиків за умов порушеного вуглеводного та ліпідного метаболізму
 До найчастіше вживаних груп медикаментів належать діуретики, які збільшують об’єм виділеної сечі, посилюють екскрецію натрію, впливають на ренін-ангіотензин-альдостеронову систему. Їх застосування навіть у метаболічно компрометованих пацієнтів за принципом «комбінуй та перемагай» дозволяє не лише підтримувати глікемічний контроль, а й лікувати коморбідні стани (Bell D.S.H., Combine and Conquer: With Type 2 Diabetes Polypharmacy Is Essential Not Only to Achieve Glycemic Control but Also to Treat the Comorbidities and Stabilize or Slow the Advancement of Diabetic Nephropathy. J Diabetes Res. 2022; 4; 2022: 7787732).
До найчастіше вживаних груп медикаментів належать діуретики, які збільшують об’єм виділеної сечі, посилюють екскрецію натрію, впливають на ренін-ангіотензин-альдостеронову систему. Їх застосування навіть у метаболічно компрометованих пацієнтів за принципом «комбінуй та перемагай» дозволяє не лише підтримувати глікемічний контроль, а й лікувати коморбідні стани (Bell D.S.H., Combine and Conquer: With Type 2 Diabetes Polypharmacy Is Essential Not Only to Achieve Glycemic Control but Also to Treat the Comorbidities and Stabilize or Slow the Advancement of Diabetic Nephropathy. J Diabetes Res. 2022; 4; 2022: 7787732).
Найефективніше посилення діурезу з’являється внаслідок зменшення реабсорбції іонів натрію, що реалізується декількома шляхами:
1) зменшення проникності іонів Na+ через апікальну частину епітеліоцитів у канальцях та петлі Генле;
2) підвищення осмотичного тиску в просвіті канальців;
3) пригнічення синтезу альдостерону, який регулює реабсорбцію іонів Na+ у дистальних канальцях;
4) пригнічення синтезу ангіотензину ІІ (АТ ІІ), який регулює продукцію альдостерону.
За даними доказової медицини, діуретики рекомендовані для постійного застосування пацієнтам із низкою хвороб, насамперед з артеріальною гіпертензією (АГ) та серцевою недостатністю, набряковим синдромом будь-якого іншого походження. На сьогодні запропоновано та використовується щонайменше 5 класифікацій діуретиків (табл. 1). Синтезуються нові препарати, продовжується вивчення метаболічних ефектів нового класу діуретиків (акваретики) – антагоністів V2-рецепторів вазопресину (толваптан; відсутній на ринку України), на відміну від популярного салуретика фуросеміду, при застосуванні якого із часом осмотичні зміни спричиняють незначну екскрецію натрію, однак результати клінічного вивчення ще не узагальнені. Основним показанням до застосування толваптану є гіпонатріємія <150 мекв/л, а також помірна гіпонатріємія в хворих на серцеву недостатність, цироз печінки та синдром неадекватної секреції антидіуретичного гормона (синдром Шварца – Бартера).
Першими препаратами, в яких лікарі помітили діуретичну активність, були токсичні похідні ртуті, що застосовувалися для лікування сифілісу, а також перші антибактеріальні сульфонаміди, в котрих сечогінна дія зумовлювалася пригніченням ферменту карбоангідрази. Це стало підставою для синтезу в 1951 р. діуретика ацетазоламіду. Широке клінічне використання сечогінних засобів розпочалося із середини минулого століття, коли в 1956 р. був синтезований та призначений перший тіазидний діуретик – хлортіазид, схожий за будовою на ацетазоламід і сульфаніламіди. Спостереження клініцистів показали, що в хворих, які отримували сульфаніламіди, розвивалися метаболічний алкалоз та олужнення сечі внаслідок активації діурезу з виділенням бікарбонату натрію. В 1958 р. створено потужніший тіазидний діуретик – гідрохлортіазид, а в 1959 р. – хлорталідон. Наприкінці 60-х років синтезовано фуросемід у Німеччині й етакринову кислоту в США, які отримали свою назву – петлеві діуретики (за місцем їхньої дії у петлі Генле ниркових канальців). Унаслідок цілеспрямованого вивчення антикалійуретичної активності 25 тис. хімічних сполук у 1966 р. було виділено амілорид.
Отже, в сучасній клінічній практиці існує багато діуретиків, які не є однорідною з хімічного погляду групою, тому їхній вплив має певні особливості, в т. ч. на стан метаболічних процесів, особливо в пацієнтів з їх порушеннями.
Застосування діуретиків за умов порушеного вуглеводного метаболізму
Втручаючись у більшість метаболічних процесів і маючи системну дію, діуретики змінюють також обмін вуглеводів, сприяючи маніфестації субклінічних порушень метаболізму глюкози, виникненню чи прогресуванню цукрового діабету (ЦД), а також підвищенню потреби в інсуліні в інсулінозалежних пацієнтів. Однак відмовитися від застосування діуретиків у таких хворих неможливо, насамперед з огляду на потребу лікування АГ, діабетичної нефропатії з нефротичним синдромом, хронічної серцевої недостатності (ХСН). Особливої гостроти проблема використання діуретиків набуває за умов тривалого застосування препаратів.
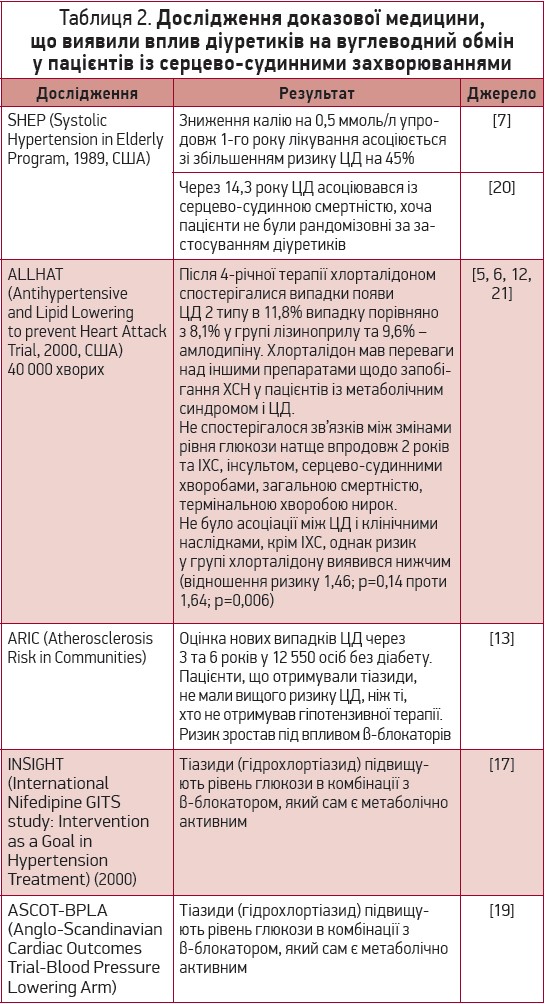
Не всі діуретики негативно впливають на метаболізм вуглеводів [9]. Зокрема, результати дворічного спостереження показали, що діуретик середньої сили індапамід не порушує толерантності до глюкози [15]. Натомість підвищений ризик виникнення ЦД доведений для найуживаніших тіазидів – гідрохлортіазиду [4] та хлорталідону [12] (табл. 2).
Провідний механізм реалізації несприятливого впливу діуретиків на гомеостаз глюкози вважають гіпокаліємією [7, 9, 10], оскільки внутрішньоклітинний калій необхідний для утворення інсуліну. На думку інших дослідників, тіазидам не слід приписувати прямого діабетогенного ефекту, оскільки погіршення вуглеводного метаболізму переважно спостерігаються серед осіб із уже наявними порушеннями цього метаболізмому: з метаболічним синдромом, інсулінорезистентністю, а також у тих, що одночасно з діуретинами застосовують метаболічно несприятливі неселективні β-блокатори [2]. Систематизований огляд 59 клінічних досліджень продемонстрував, що ризик тіазид-індукованої гіпокаліємії та розвитку ЦД був особливо помітним за вживання дуже високих доз діуретиків, що перевищують звичайні терапевтичні дози: 100 мг/добу хлорталідону і 400 мг/добу гідрохлортіазиду [23].
За комбінації діуретика з інгібітором ангіотензинперетворювального ферменту негативна дія на метаболізм глюкози була менш вираженою [9, 22]. Так, у хворих на ішемічну хворобу серця (ІХС) та АГ трандолаприл мав захисний ефект щодо вуглеводного балансу під час використання разом із гідрохлортіазидом і верапамілом, але не чинив такої протекторної дії за поєднання з гідрохлортіазидом, атенололом [18], тому ця протекція може бути зумовлена не дією трандолаприлу, а верапамілу зокрема.
З огляду на провідний патогенетичний механізм протекторний вплив на метаболізм глюкози мають також препарати калію та калійзберігальні діуретики, що призначаються разом із тіазидами [16]. Крім того, комбінація тіазидних діуретиків з антагоністом альдостерону може не лише запобігати розвитку ЦД, а й покращити контроль артеріального тиску [11], тому найперспективнішим є застосування цих препаратів у складі фіксованих комбінацій у низьких дозах.
Погіршення вуглеводного балансу на тлі застосування діуретиків може погіршувати контроль артеріального тиску [8] та значно збільшувати серцево-судинний ризик, сприяючи розвитку ХСН і виникненню фібриляції передсердь [4, 23]. У хворих на АГ, у яких за 16 років спостереження розвинувся ЦД (54% приймали діуретики), кардіоваскулярний ризик збільшився втричі, однак асоціацій між застосуванням діуретиків і гострими кардіоваскулярними подіями встановлено не було [4]. Крім негативної дії на метаболізм глюкози, в пацієнтів з їхніми порушеннями діуретики можуть спричиняти інші численні метаболічні зміни. Так, у хворих на ЦД та ожиріння діуретики підвищували рівні загального холестерину (ЗХС) і тригліцеридів (ТГ) у сироватці крові, зумовлювали не лише гіперурикемію, а й клінічно значущу подагру [14].
Отже, дані щодо впливу діуретиків на серцево-судинний ризик, ускладнення та метаболічний фон дотепер залишаються фрагментарними і дискусійними, що стало підставою оцінки їхнього впливу на стан регуляції обміну глюкози й виникнення ЦД у хворих на ІХС у тривалому проспективному дослідженні, проведеному співробітником кафедри внутрішньої медицини № 2 Львівського національного медичного університету ім. Данила Галицького, доцентом О.Я. Королюк, під спостереженням якої упродовж 40 міс перебували 92 пацієнти (39 жінок і 53 чоловіки) віком 37-84 роки (медіана складала 63 роки) з ІХС, стабільною стенокардією чи постінфарктним коронарокардіосклерозом. Було встановлено, що ЦД 2 типу значно частіше спостерігався серед пацієнтів, яким призначали комбінацію діуретиків, порівняно із хворими, котрі застосовували монотерапію діуретиком (індапамід, фуросемід, гідрохлортіазид), або з особами, які взагалі не застосовували в лікуванні сечогінний засіб, причому слід зауважити про відсутність істотних відмінностей між групами з терапією лише одним діуретиком у фармакологічному комплексі, хоча, за даними літератури, метаболічно найсприятливіший вплив має тіазидоподібний діуретик індапамід [24].
Отже, в пацієнтів, що тривалий час приймали сечогінні препарати в помірних дозах, частіше спостерігали погіршення стану регуляції обміну глюкози та виникнення ЦД 2 типу, а найкращі результати виявлено в хворих, які приймали індапамід, проте, за багатьма літературними джерелами, різниця виявилася неістотною порівняно із фуросемідом чи гідрохлортіазидом.
Принципи застосування діуретиків у хворих із порушеннями вуглеводного обміну
Засади раціонального застосування діуретиків за порушеного вуглеводного метаболізму (табл. 3) слід ураховувати в клінічній практиці, особливо в пацієнтів із ЦД, метаболічним синдромом, ожирінням чи надмірною масою тіла, наявними вже порушеннями ліпідного спектра крові, а також у тих, хто приймає інші препарати з негативним впливом на вуглеводний обмін (β-блокатори, статини), в пацієнтів літнього віку зі сповільненням усіх метаболічних процесів.
Застосування діуретиків за порушень ліпідного метаболізму
Оскільки діуретики впливають на життєво важливі процеси детоксикації, сечоутворення, сечовиділення, мають системну дію, їх застосування (особливо тривале чи у високих дозах) супроводжується виникненням низки побічних ефектів, зумовлених, крім зміни водно-електролітно-лужного балансу, гіперліпідемією, хоча дані про це є ще більше фрагментарними, ніж щодо порушень вуглеводного балансу, та залежать від класової приналежності препарату; прицільно така дія діуретиків на метаболізм ліпідів не вивчалася.
Під дією застосування діуретиків описано виникнення гіпертригліцеридемії з розвитком синдрому мультифакторіальної хіломікронемії, особливо за умов призначення діуретиків особам із надмірною масою тіла чи ожирінням, неконтрольованим ЦД, насамперед у випадках одночасного застосування їх з β-блокаторами, кортикостероїдами, антипсихотичними засобами, антидепресантами й естрогенами. В таких пацієнтів з’являється ризик розвитку життєво загрозливого панкреатиту, гострих кардіоваскулярних ускладнень, а також спостерігається швидке прогресування жирової хвороби печінки до розвитку печінкової недостатності [25], тобто негативна дія діуретиків на ліпідний метаболізм потенціюється за умов попередніх порушень ліпідного метаболізму чи застосування препаратів, які також зумовлюють чи поглиблюють такі порушення.
Отже, немає сумнівів, що в хворих з ожирінням і порушеннями вуглеводного обміну діуретики можуть підвищувати рівні ЗХС та ТГ у сироватці крові, а також зумовлювати гіперурикемію, подагру [14].
Найбільше відомо щодо дії на ліпідний метаболізм тіазидів та антагоністів мінералокортикоїдів. Так, у пацієнтів, котрі приймали невеликі дози альдостерону, спостерігалися підвищення маси тіла та збільшення ліпідів плазми, що автори пояснюють впливом на андрогени і зменшення кардіопротекторного адипонектину [29]. Інший антагоніст мінералокортикостероїдів – калійзберігальний діуретик еплеренон – не впливав позитивно на розподіл жирової тканини, показники ліпідного метаболізму та інсулінорезистентність, хоча явно негативного впливу не встановлено [26]. Крім того, за результатами рандомізованого подвійного сліпого дослідження, порівняння дії канренону (споріднений до спіронолактону) з гідрохлортіазидом у комбінаціях з антагоністом рецепторів АТ ІІ у пацієнтів із ЦД 2 типу показало, що за використання комбінації з гідрохлортіазидом параметри ліпідного метаболізму були гіршими через збільшення ЗХС і ТГ [33], тобто тіазиди загалом чинять гіперліпідемічний ефект, механізм якого остаточно не встановлений.
Натомість для осмотичного діуретика слабкої сили (манітолу) в експерименті встановлено його вплив на зміну білої жирової тканини на буру, що, на думку дослідників, покращує регуляцію маси тіла й активує ліпідний метаболізм [27, 28]. Однак ці експериментальні результати наразі не знайшли свого відображення в клінічному застосуванні.
Принципи застосування діуретиків у хворих із порушеннями ліпідного метаболізму
Отже, діуретики, безумовно, слід призначати в усіх випадках, коли вони показані (АГ, ХСН, набряковий синдром іншого походження), оскільки, за даними доказової медицини, вони істотно впливають на прогноз і запобігають виникненню ускладнень. Крім того, слід ураховувати, що діуретики покращують якість життя та є препаратами симптоматичного лікування. Однак певні застереження щодо застосування діуретиків у пацієнтів із порушеннями ліпідного профілю все ж таки існують. Засади раціонального застосування діуретиків за порушеного ліпідного метаболізму слід ураховувати в хворих із ЦД, метаболічним синдромом, ожирінням чи надмірною масою тіла, попередньо діагностованими порушеннями ліпідного метаболізму, в пацієнток із полікістозом яєчників та в тих, хто приймає інші препарати з негативним впливом на ліпідний обмін, хворих літнього і старечого віку зі сповільненням усіх метаболічних процесів (табл. 4).
Висновки
Діуретики є неоднорідним за хімічним складом класом препаратів із різним механізмом і силою дії, однак їм загалом притаманний негативний ефект на вуглеводний та ліпідний метаболізм, що залежить від застосованого препарату. Погіршення вуглеводного та ліпідного метаболізму зазвичай є дозозалежним ефектом; за стандартних терапевтичних доз ці ефекти виражені незначно, а з урахуванням певних засад раціонального застосування діуретики, безумовно, слід використовувати, оскільки користь від цього значно перевищує ризик.
Список літератури знаходиться в редакції.