2 травня, 2023
Сучасні стандарти профілактики та лікування НПЗП-асоційованих ушкоджень шлунка і кишечнику
 Щороку в світі стрімко підвищується кількість пацієнтів, котрі отримують нестероїдні протизапальні препарати (НПЗП), отже, зростають проблеми, асоційовані з використанням цих засобів, у т. ч. ушкодження шлунково-кишкового тракту (ШКТ). Безумовно, це потребує формування нових і зваженіших та раціональніших підходів до профілактики й лікування таких станів, тому над вирішенням цієї задачі працюють провідні світові, в т. ч. українські, фахівці в галузі гастроентерології, фармакології, а також інших сфер медицини.
Щороку в світі стрімко підвищується кількість пацієнтів, котрі отримують нестероїдні протизапальні препарати (НПЗП), отже, зростають проблеми, асоційовані з використанням цих засобів, у т. ч. ушкодження шлунково-кишкового тракту (ШКТ). Безумовно, це потребує формування нових і зваженіших та раціональніших підходів до профілактики й лікування таких станів, тому над вирішенням цієї задачі працюють провідні світові, в т. ч. українські, фахівці в галузі гастроентерології, фармакології, а також інших сфер медицини.
Про алгоритми ведення хворих із НПЗП-асоційованими ушкодженнями шлунка та кишечнику кореспонденту нашої редакції розповів член-кореспондент НАМН України, директор ДУ «Інститут гастроентерології НАМН України» (м. Дніпро), доктор медичних наук, професор Юрій Миронович Степанов.
? Наскільки актуальною є проблема ушкоджень шлунка та кишечнику, пов’язаних із прийомом НПЗП?
– Величезна кількість людей регулярно вживає НПЗП, що спричиняє певні ускладнення. Так, на сьогодні виразкові ураження шлунка та дванадцятипалої кишки спостерігаються в ≈25% пацієнтів, які постійно застосовують НПЗП, причому в 2-3% діагностуються такі ускладнення, як кровотеча та перфорація. Показово, що 80% хворих із серйозними ускладненнями, пов’язаними із НПЗП, не мали попередньої симптоматики. Наразі кількість пацієнтів, які проходять тривалі курси із прийомом НПЗП і низьких доз ацетилсаліцилової кислоти (АСК) (75-325 мг), зростає. Частота АСК‑індукованих ушкоджень слизової оболонки (виразки та ерозії) у пацієнтів, котрі приймають низькі дози АСК, коливається від 8 до 60%.
Сучасні дані свідчать про те, що НПЗП збільшують ризик кровотечі та перфорації нижніх відділів ШКТ такою самою мірою, як у верхніх відділах ШКТ. Новим трендом у практиці лікування хворих можна вважати НПЗП‑ентеропатії – ушкодження слизової тонкої кишки.
За даними досліджень, навіть короткотривале застосування низьких доз АСК зумовлює НПЗП‑ентеропатію, в т. ч. ерозії та виразки. Кишково-розчинні форми АСК не продемонстрували своєї переваги над звичайними формами АСК; на відміну від останніх вони мають тенденцію спричиняти більше ушкоджень слизової дистальних відділів тонкого кишечнику (Smecuol E. et al., 2009; Endo H. et al., 2012; Watande T. et al.. 2008). Крім того, антиагрегантна терапія не рекомендована особам без супутньої серцево-судинної патології через те, що вона збільшує ризик великих кровотеч (European Society of Cardiology, 2016).
Інші дослідження показали, що в ≈70% пацієнтів з артритом, які отримували НПЗП протягом >3 міс, діагностували запалення кишечнику, яке супроводжувалося кровотечею та втратою білка навіть після закінчення терапії; ці симптоми можуть зберігатися >16 міс.
Залізодефіцитну анемію через крововтрату в тонкому кишечнику виявлено в 41% хворих із ревматоїдним артритом, котрі приймали НПЗП.
У 68% добровольців, яким вводили 75 мг диклофенаку протягом 2 тиж, спостерігалося значне ушкодження слизової. Макроскопічне ушкодження відбувалося у 80% пацієнтів, котрі приймали низькі дози АСК протягом 2 тиж. Ушкодження, пов’язані з НПЗП, здебільшого відбувалися в дистальному відділі тонкої кишки та товстій кишці, а найчастіше – в ілеоцекальній ділянці (Lanza F. L. et al., 2009; Adebajo D. et al., 2006).
? Якими є фактори ризику при шлункових і кишкових кровотечах?
– Основними факторами ризику гастроінтестинальних кровотеч є похилий вік, ознаки шоку (частота серцевих скорочень >100/хв, систолічний артеріальний тиск <100 мм рт. ст.), супутня патологія (особливо печінкова та ниркова недостатність, дисемінована пухлина), патологія, що спричинила кровотечу (наприклад, пухлина), наявність ендоскопічних ознак (активна струминна кровотеча, великі варикози тощо), повторна кровотеча (збільшує летальність у 10 разів).
Варто зауважити, що всі НПЗП незалежно від способу введення мають потенціал до НПЗП‑гастропатій.
Згідно з Міжнародним консенсусом з ведення хворих із НПЗП‑гастропатіями (2018), найпоширеніші немодифіковані фактори ризику НПЗП‑гастропатій – вік (>60 років), пептична виразка в анамнезі й ускладнення, як-от шлункова кровотеча в анамнезі. Модифіковані фактори ризику НПЗП‑гастропатій включають одночасне застосування АСК й інших НПЗП, системних кортикостероїдів, антикоагулянтів/антиагрегантів і селективних інгібіторів зворотного захоплення серотоніну. Ризик розвитку НПЗП‑гастропатій підвищує інфекція H. pylori. Рекомендується, щоб лікарі розглянули можливість наявності інфекції H. pylori та вилікували її, якщо вона є, перед призначенням НПЗП. Сумісна терапія з інгібіторами протонної помпи (ІПП) є кращим підходом для профілактики НПЗП‑гастропатій. Як альтернативу можна використовувати Н2-блокатор. Пацієнтам із діагнозом НПЗП‑гастропатій рекомендується обрання гастропротекторних засобів (у лікувальних дозах) (Hunt R. et al., 2018).
? Які на сьогодні існують рекомендації щодо ведення пацієнтів із НПЗП‑асоційованими ушкодженнями шлунка?
– Згідно з Корейським консенсусом (клінічні рекомендації з ятрогенної пептичної виразки, переглянуте видання 2020 року), рекомендується, щоб пацієнти, для котрих заплановано довготривалу терапію НПЗП і низькими дозами АСК, пройшли обстеження й лікування щодо інфекції H. pylori для запобігання появі пептичної виразки та її ускладнень. Хворим групи високого ризику, які тривало приймають НПЗП, рекомендується отримувати низькі дози ІПП для запобігання появі пептичної виразки та її ускладнень. Пацієнтам із високим ризиком НПЗП‑індукованої пептичної виразки та низьким ризиком серцево-судинних захворювань рекомендовано призначати інгібітор циклооксигенази‑2 (ЦОГ) як НПЗП. Доцільно якнайшвидше відновити прийом АСК для осіб, які отримували його для вторинної серцево-судинної або цереброваскулярної профілактики, після того, як кровотеча з пептичної виразки була успішно контрольована за допомогою ендоскопічного гемостазу. Також рекомендується якнайшвидше відновити прийом антикоагулянтів для пацієнтів, які потребують тривалої антикоагулянтної терапії, після того, як кровотечу з пептичної виразки було успішно зупинено за допомогою ендоскопічного гемостазу. Особам групи високого ризику, котрі приймають антикоагулянти, для запобігання появі кровотеч у верхніх відділах ШКТ пропонується призначати ІПП (Joo M. K. et al., 2020).
Хворим, які отримують терапію НПЗП без антитромбоцитарних препаратів, призначення ІПП рекомендується лише за наявності ризику шлунково-кишкових ускладнень. В осіб із високим ризиком гастродуоденальної події та низьким ризиком серцево-судинної події найкращою стратегією запобігання ушкодженню, пов’язаному із застосуванням НПЗП, є комбінація селективного інгібітора ЦОГ‑2 та ІПП.
У Маастрихському консенсусі (VI, 2022) зазначено, що НПЗП, АСК, інфекція H. pylori є незалежними факторами ризику виразкової хвороби шлунка та дванадцятипалої кишки, а також її ускладнень. Більшість (але не всі) досліджень доводять, що H. pylori-інфіковані пацієнти мають підвищений ризик виразкової хвороби та її ускладнень порівняно з хворими, котрі не є H. pylori-інфікованими, при застосуванні НПЗП, інгібіторів ЦОГ‑2 або АСК. Деякі випробування демонструють синергічний або щонайменше додатковий ризик, коли наявні обидва фактори (інфекція H. pylori та НПЗП або АСК) порівняно з кожним фактором окремо. Загалом ерадикація H. pylori знижує ризик пептичної виразки в пацієнтів, котрі мають тривалу терапію НПЗП. Цю перевагу зафіксовано в наївних хворих, які розпочинають приймати НПЗП, але не застосовано до осіб, що вже їх приймають протягом тривалого часу.
Пацієнтам групи високого ризику, як-от особи з попередньою виразковою хворобою, також необхідно продовжувати терапію ІПП для подальшого зниження ризику рецидиву виразки під час терапії НПЗП. H. pylori підвищує ризик пептичної виразки та виразкової кровотечі в хворих, які приймають низькі дози АСК, а ерадикація знижує ризик рецидиву пептичної виразки. Однак потенційний сприятливий ефект систематичної ерадикації H. pylori в усіх, хто застосовує АСК, виявляється сумнівним через величезну кількість людей, які приймають низькі дози АСК в усьому святі (Malfertheiner P. et al., 2022).
? Чи відрізняються рекомендації щодо ведення пацієнтів із НПЗП‑асоційованими ушкодженнями кишечнику?
– Варто пам’ятати, що ІПП не є корисними для профілактики ентеропатії, спричиненої НПЗП, вони можуть бути навіть шкідливими. Існують інші альтернативи для профілактики і лікування гастродуоденопатії та ентеропатії, спричинених НПЗП, які мають обмежену корисність і доступність (розглядаються ребаміпід, мізопростол, метронідазол, сульфасалазин, пробіотики). На цьому тлі варто призупинити прийом НПЗП, якщо це можливо (Bielsa-Fernandez M.V. et al., 2020).
Серед гастроцитопротекторів дуже добре зарекомендував себе ребаміпід (в Україні зареєстровано лікарський засіб Елкоцин®, таблетки, вкриті плівковою оболонкою, 100 мг, виробник АТ «Київмедпрепарат», корпорація «Артеріум»), який має низку клінічних ефектів.
Елкоцин® збільшує кількість поверхневого шлункового слизу, стимулює регенерацію слизової оболонки, забезпечує цитопротекторний ефект, сприяє захисту слизової оболонки від ушкоджувальних факторів, чинить протизапальний ефект, покращує кровообіг у слизовій оболонці та стимулює проліферацію клітин.
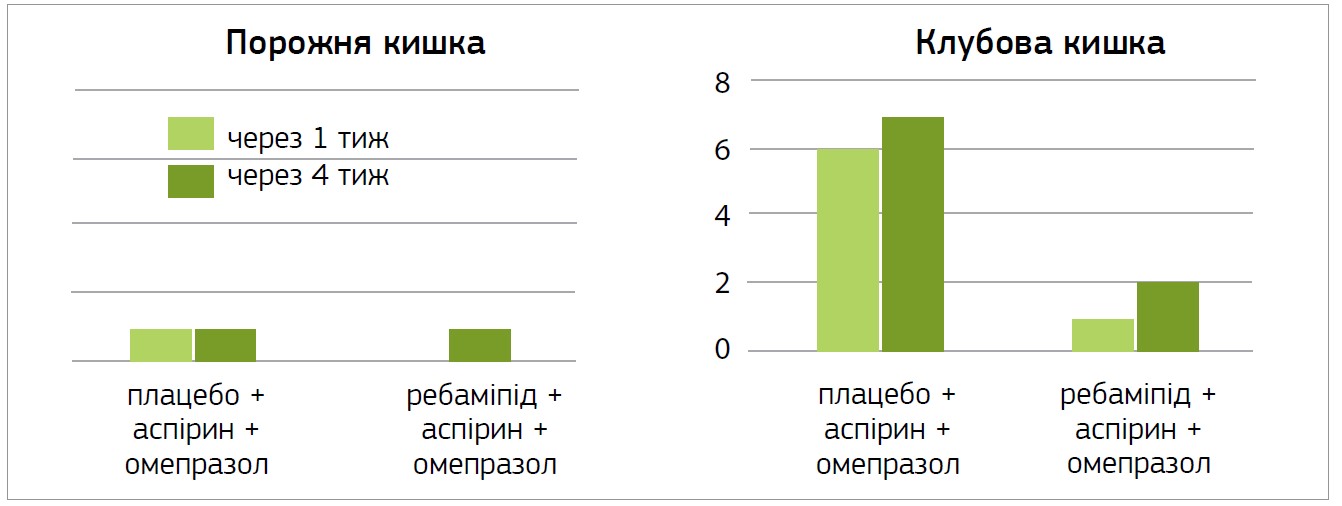
Дослідження 2011 року, метою якого було оцінити вплив прийому низьких доз АСК протягом 4 тиж на ускладнення з боку тонкої кишки, а також вивчити профілактичний ефект ребаміпіду, показало високу ефективність препарату. Розриви слизової оболонки на порожній кишці, що визначаються як множинні ерозії та/або виразки, через 1 тиж мали місце в одного учасника, через 4 тиж – так само в одного; на клубовій кишці через 1 тиж – в 6 пацієнтів, через 4 тиж – в 6 осіб (рис. 1).
Рис. 1. Вплив прийому плацебо, АСК, омепразолу протягом 4 тиж на ускладнення з боку тонкої кишки, профілактичний ефект ребаміпіду
Отже, ребаміпід може запобігати ушкодженням тонкої кишки та бути препаратом вибору для лікування ускладнень тонкої кишки, спричинених прийомом АСК (Mizukami K. et al., 2011).
Дослідження 2013 року оцінювало ефективність і безпеку ребаміпіду для профілактики та лікування гастроентеропатії, спричиненої НПЗП. Ребаміпід продемонстрував сприятливий ефект проти ураження тонкої кишки (загальний ВР 2,70; 95% ДІ 1,02-7,16; p=0,045) порівняно з групою плацебо. Середня частота побічних явищ становила ≈36,1% (0-70,0%), але жодної серйозної події не було зареєстровано (Zhang S. et al., 2013).
? Чи є ребаміпід ефективним у разі НПЗП‑індукованих уражень шлунка?
– Ефективність ребаміпіду у випадку уражень шлунка, зумовлених прийомом НПЗП, було доведено в дослідженнях. Так, у випробуванні Soo-Heon Park і співавт. порівнювали НПЗП‑індуковані шлунково-кишкові ускладнення в групах, які отримували ребаміпід і мізопростол. Пацієнтів рандомізували на дві групи прийому звичайних НПЗП. Додатково хворим однієї групи призначали ребаміпід, другої – мізопростол. Результати дослідження показали, що поширеність активної виразки шлунка становила 7/176 (3,9%) у групі ребаміпіду та 3/156 (4,4%) у групі мізопростолу. Кумулятивні випадки пептичної виразки в підгрупі високого ризику становили 6/151 (4,0%) для ребаміпіду та 6/154 (3,9%) для мізопростолу. Отже, ребаміпід у випробуванні запобігав пептичній виразці, спричиненій НПЗП, так само ефективно, як і мізопростол у пацієнтів, які отримували тривалу терапію НПЗП. Ребаміпід може бути корисним терапевтичним варіантом для профілактики виразки ШКТ, спричиненої прийомом НПЗП, завдяки терапевтичному ефекту (Soo-Heon Park et al., 2007).
Під час ще одного дослідження вивчали ефективність ребаміпіду – захисного агента слизової оболонки шлунка – як при органічній (включаючи НПЗП‑асоційовані гастропатії), так і функціональній диспепсії. Результати продемонстрували, що загалом поліпшення симптомів диспепсії було значно кращим у разі застосування ребаміпіду порівняно із плацебо-контрольним препаратом (відносний ризик (ВР) 0,77, 95% довірчий інтервал (ДІ) 0,64-0,93; станадартизована різниця середнівх (СРС) -0,46, 95% ДІ від -0,83 до -0,09). Значне покращення симптомів спостерігалося як у сукупних ВР, так і в СРС у суб’єктів з органічною диспепсією (ВР 0,72, 95% ДІ 0,61-0,86; СРС -0,23, 95% ДІ від -0,4 до -0,07), тоді як спостерігалося поліпшення симптомів функціональної диспепсії (ФД) у загальній СРС, але не ВР (СРС -0,62, 95% ДІ -1,16-0,08; ВР 1,01, 95% ДІ від -0,71 до -1,45). Отже, ребаміпід ефективний при органічній диспепсії (включаючи НПЗП‑асоційовані гастропатії) та може полегшити симптоми ФД (Jaafar M. H. et al., 2018).
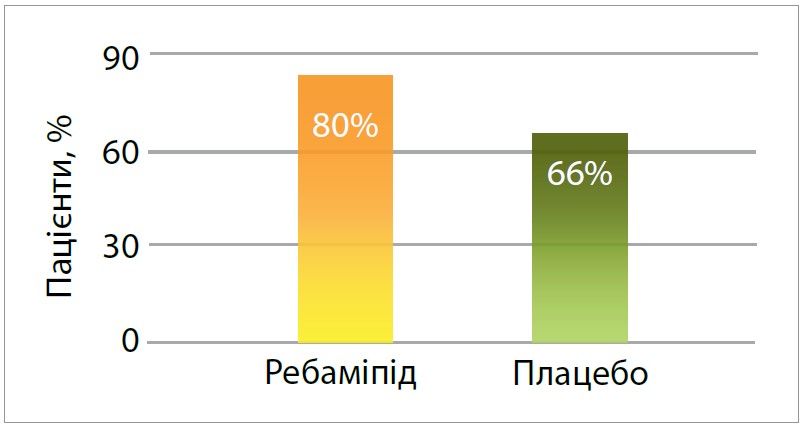
Результати рандомізованого подвійного сліпого плацебо-контрольованого дослідження довели, що ребаміпід – це гастропротекторний і протизапальний препарат, що сприяє загоєнню виразки шлунка після ерадикаційної терапії H. pylori в японській популяції (з ребаміпідом – 80%, група плацебо – 66%) (Terano A. et al., 2007) (рис. 2).
Рис. 2. Вплив ребаміпіду на загоєння виразки шлунка після ерадикаційної терапії H. pylori
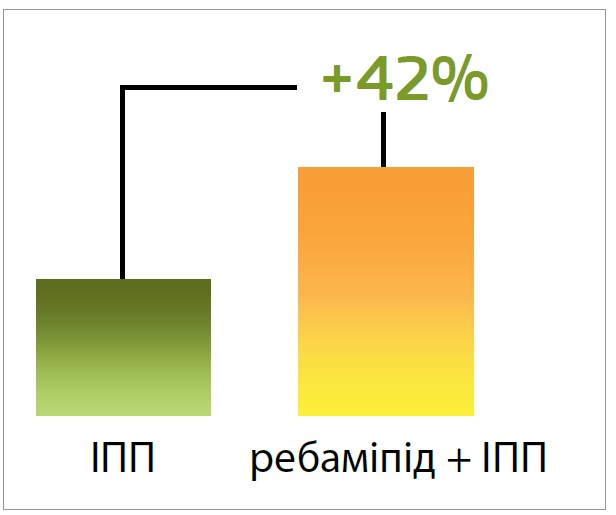
У комбінації з ІПП ребаміпід (Елкоцин®) підвищує імовірність загоєння виразки на 42% через 4 тиж лікування. Це довели результати метааналізу 9 рандомізованих контрольованих випробувань, до яких залучили 1170 пацієнтів (Junyuan Liu et al., 2020) (рис. 3).
Рис. 3. Вплив ребаміпіду в комбінації з ІПП на загоєння виразки через 4 тиж лікування
Таким чином, актуальні дані показали, що ребаміпід є ефективним і безпечним для захисту від гастродуоденальних ускладнень та уражень нижніх відділів ШКТ, спричинених НПЗП (Zhang S. et al., 2013).
Отже, патогенетична суть гастропатії будь-якого ґенезу загалом полягає у порушенні скоординованих процесів клітинного оновлення, факторів агресії та захисту в слизовій оболонці гастродуоденальної зони, що може спричинити серйозні наслідки: від ерозій, виразкового дефекту до гастродуоденальної кровотечі. Препаратами вибору для лікування і профілактики зазначених станів є ІПП, що знижують кислотну агресію, а також Елкоцин® (ребаміпід) як ефективний цитопротектор.
Підготував Олександр Соловйов
Медична газета «Здоров’я України 21 сторіччя» № 7 (543), 2023 р.