7 травня, 2023
Практичні рекомендації щодо ведення пацієнтів зі спонтанними внутрішньомозковими крововиливами
Внутрішньомозковий крововилив (ВМК) визначають як гостру локальну кровотечу з кровоносних судин у паренхіму головного мозку. У США ВМК становлять приблизно 10% усіх випадків інсульту на рік та, зокрема, є серйозною проблемою для охорони здоров’я в усьому світі. Серед інших форм гострого інсульту ВМК пов’язані з мінімальною тенденцією до поліпшення стану або її відсутністю, а також із найвищим рівнем ранньої смертності. Тобто ВМК потребують запровадження нових методів лікування і поліпшення застосування наявних підходів у межах первинної та вторинної профілактики, невідкладної стаціонарної допомоги, реабілітації та відновлення після інсульту. Американська асоціація серця (AHA, 2022) разом з Американською асоціацією з вивчення інсульту (ASA, 2022) розробили оновлені настанови, у яких синтезували наявні дані щодо ВМК у практичні рекомендації як допомогу лікарям для застосування у реальних клінічних умовах. Пропонуємо до вашої уваги огляд статті S. M. Greenberg et al.; AHA/ASA «2022 Guideline for the management of patients with spontaneous intracerebral hemorrhage: a guideline from the American Heart Association/American Stroke Association». Stroke. 2022 Jul; 53 (7): e282-e361), у якому висвітлено основні положення цього документа.
Внутрішньомозковий крововилив (ВМК) виникає як наслідок певних уражень (часто супутніх) головного мозку судинного ґенезу. Найпоширенішими церебральними патологіями дрібних судин, які спричиняють більшість первинних ВМК, є артеріолосклероз і церебральна амілоїдна ангіопатія (ЦАА). Основними чинниками ризику розвитку артеріолосклерозу вважають артеріальну гіпертензію (АГ), цукровий діабет (ЦД) і вік. Своєю чергою, ключові чинники ризику ЦAA – це вік і генотипи аполіпопротеїну E, що містять алелі ε2 або ε4 (Boyle et al., 2018). На тлі ВМК уражається навколишня тканина головного мозку – через тиск, зумовлений різким збільшенням об’єму гематоми, і через залучення вторинних фізіологічних і клітинних шляхів, які запускаються утворенням гематоми та продуктів метаболізму крові у її складі. Серед вторинних фізіологічних і клітинних механізмів ушкодження, спричинених ВМК, – набряк мозку, запалення та біохімічна токсичність продуктів крові, як-от гемоглобін, залізо і тромбін (Wilkinson et al., 2018).
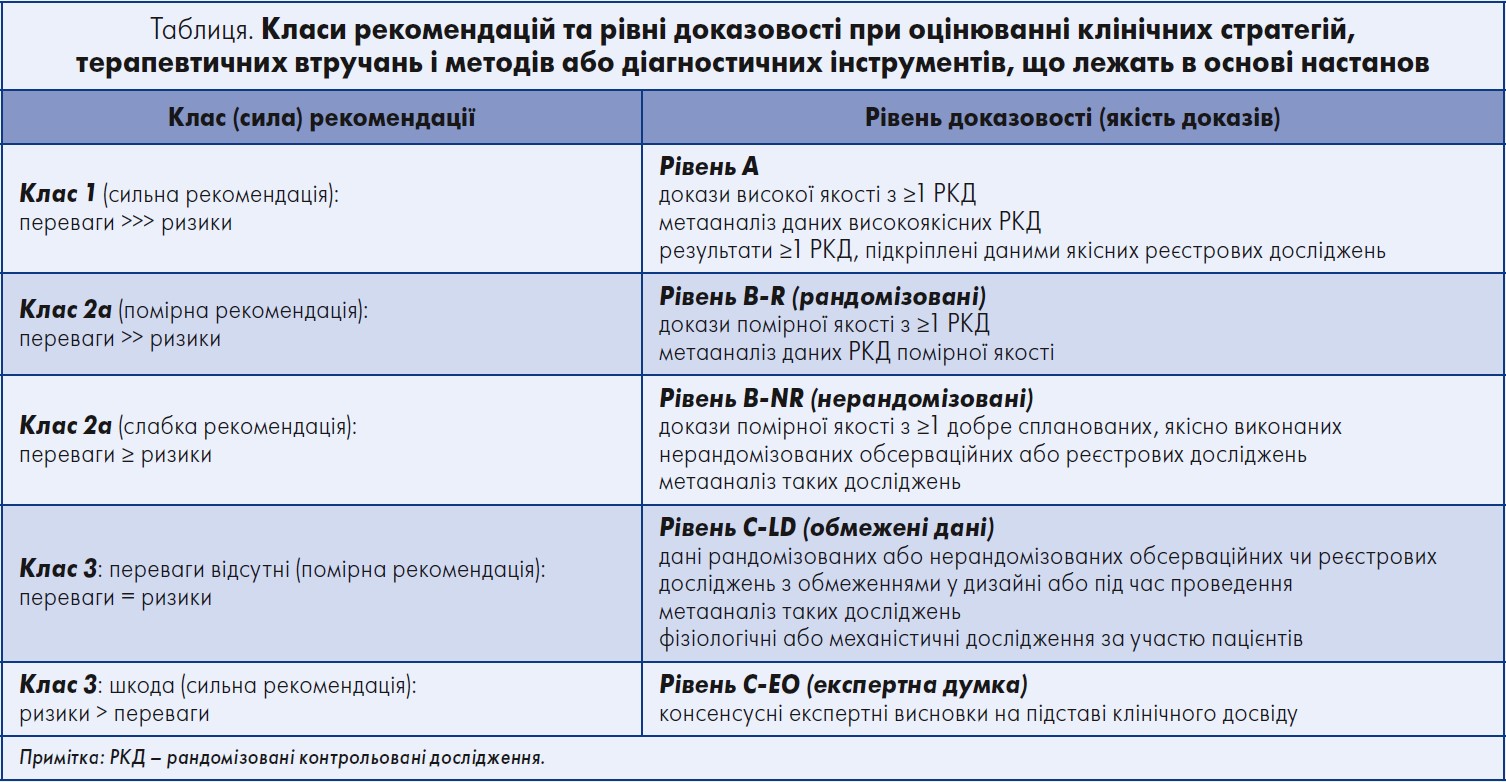
У настанові АНА/ASA увагу зосереджено на спонтанних ВМК, що не викликані травмою голови та не пов’язані з видимою структурною причиною, як-от судинна мальформація, мішкоподібна аневризма або новоутворення, схильне до крововиливів. Рекомендації охоплюють повний перебіг первинних ВМК – від організації невідкладної допомоги, початкової діагностики та оцінювання, екстрених медичних і хірургічних втручань до подальшого стаціонарного лікування ускладнень після ВМК, реабілітації, відновлення та вторинної профілактики рецидивних ВМК. У таблиці наведено класи рекомендацій і рівні доказовості.
Адаптовано за S. M. Greenberg et al.; AHA/ASA. «2022 Guideline for the management of patients with spontaneous intracerebral hemorrhage: a guideline from the American Heart Association/American Stroke Association». Stroke. 2022 Jul. Vol. 53, № 7: e282-e361.
Організація догоспітальної та первинної допомоги
Потреба в належній організації системи охорони здоров’я для надання оптимальної допомоги при інсульті набуває все більшого значення в усьому світі. Розвиток регіональних систем для забезпечення первинної допомоги при ВМК і швидкого скерування до медзакладів із можливістю нейрореаніматології та нейрохірургії за потреби є пріоритетним. Розроблення та впровадження програм громадської освіти щодо інсульту для різних груп населення, орієнтованих на раннє розпізнавання та визначення потреби у швидкому зверненні по невідкладну допомогу для пацієнтів з інсультом, зокрема спонтанними ВМК, є важливими для пришвидшення встановлення діагнозу й призначення лікування (клас 1, рівень B-R) (Jackson et al., 2020; Bray et al., 2018). В осіб із раптовою появою неврологічних симптомів або ознак, пов’язаних із потенційним спонтанним ВМК, під час надання первинної допомоги рекомендовано використовувати інструменти з розпізнавання й визначення тяжкості інсульту для виявлення потенційного інсульту (клас 1, рівень B-R) (Oostema et al., 2021; Zhelev et al., 2019).
У разі інсульту для надання невідкладної допомоги пацієнтам зі спонтанними ВМК необхідно забезпечити доступ до всіх регіональних систем допомоги, як-от заклади охорони здоров’я, де є можливість отримати первинну діагностику й лікування, а також до установ, у яких виконують нейрореабілітацію та застосовують методи нейрохірургії (клас 1, рівень C‑LD) (Ganesh et al., 2016). Особам із передінсультним станом, зокрема зі спонтанним ВМК, необхідно забезпечити швидше встановлення діагнозу й призначення терапії в мобільних блоках для лікування інсульту (за їх наявності), ніж транспортування до найближчого медзакладу, що спеціалізується на лікуванні інсульту (клас 2a, рівень B-R) (Helwig et al., 2019; Walter et al., 2012). Крім того, доцільним є навчання фахівців, які надають первинну допомогу щодо оцінювання стану пацієнта з потенційними спонтанними ВМК і забезпечення підтримки дихання й кровообігу для виявлення та лікування неврологічних порушень на догоспітальному етапі (клас 2a, рівень C‑LD) (Slavin et al., 2018; Stiell et al., 2008).
Діагностика й обстеження пацієнтів із ВМК
Гострий перебіг ВМК
Збільшення розмірів гематоми пов’язане з гіршими клінічними наслідками ВМК. Нині відомо про низку нейровізуалізаційних маркерів, які разом із клінічними (як-от час від початку інсульту та застосування антитромботичних засобів) допомагають спрогнозувати ризик збільшення гематоми. Ці маркери охоплюють ознаки, які можна виявити завдяки виконанню безконтрастної комп’ютерної томографії (КТ) як найчастіше використовуваного методу нейровізуалізації при ВМК.
У пацієнтів зі спонтанними ВМК для визначення типу кровотечі й ризику несприятливих наслідків слід провести такі заходи, як:
- Збір анамнезу.
- Фізикальне обстеження.
- Рутинні лабораторні дослідження й тестування під час госпіталізації: загальний аналіз крові, вимірювання протромбінового часу, міжнародного нормалізованого відношення (МНВ), часткового тромбопластинового часу, розрахункової швидкості клубочкової фільтрації; рівнів креатиніну, глюкози, серцевого тропоніну, маркерів запалення.
- Токсикологічний скринінг.
- Електрокардіографія (клас 1, рівень C‑LD) (He et al., 2020; Zheng et al., 2018).
Пацієнтам із симптомами інсульту для підтвердження діагнозу спонтанного ВМК рекомендовано виконати нейровізуалізацію за допомогою КТ або магнітно-резонансної томографії (МРТ) (клас 1, рівень B-NR) (Kidwell et al., 2004; Romanova et al., 2014). Для хворих зі спонтанними ВМК та/або внутрішньошлуночковими крововиливами (ВШК) серійна КТ голови може бути корисною впродовж перших 24 год після появи симптомів для оцінювання збільшення гематоми (клас 2a, рівень B-NR) (Maas et al., 2013). В осіб зі спонтанними ВМК та/або ВШК і з низьким показником за шкалою ком Глазго (GCS) або неврологічними порушеннями серійна КТ голови, ймовірно, знадобиться для визначення збільшення гематоми, розвитку гідроцефалії чи набряку мозку (клас 2а, рівень C‑LD) (Ding et al., 2012; Abdel Fattah et al., 2012).
Пацієнтам зі спонтанним ВМК рекомендовано виконати КТ-ангіографію (КТА) упродовж перших кількох годин після початку ВМК для визначення ризику розвитку неврологічних ускладнень (клас 2b, рівень B-NR) (Phan et al., 2019). Також може бути доцільним використання безконтрастної КТ для ідентифікації хворих із ризиком неврологічних розладів (клас 2b, рівень B-NR) (Morotti et al., 2020).
Патогенез ВМК
Як інші форми інсульту, ВМК виникають внаслідок певного комплексу судинних порушень. Важливим є вивчення підходів до ідентифікації маркерів патогенезу як мікро-, так і макросудинних крововиливів.
Рекомендовано виконати невідкладну КТА та розглянути виконання венографії для виключення макросудинних ускладнень або церебрального венозного тромбозу в пацієнтів: віком <70 років із лобарними спонтанними ВМК; віком <45 років зі спонтанними ВМК у глибокій / задній черепній ямці; віком 45‑70 років зі спонтанними ВМК у глибокій / задній черепній ямці та без АГ в анамнезі (клас 1, рівень B-NR) (Hilkens et al., 2018; van Asch et al., 2015).
Пацієнтам зі спонтанними ВМК і без паренхіматозного крововиливу доцільно виконати катетерну внутрішньоартеріальну цифрову субтракційну ангіографію (ЦСА) для виключення макросудинних уражень (клас 1, рівень B-NR) (Hilkens et al., 2016).
Хворим зі спонтанними ВМК і результатами КТА або МР-ангіографії (МРА), які вказують на макросудинні ураження, слід якнайшвидше виконати катетерну внутрішньоартеріальну ЦСА для підтвердження та лікування основних внутрішньочерепних судинних мальформацій (клас 1, рівень C‑LD). Катетерна внутрішньоартеріальна ЦСА є розумним вибором для виключення макросудинних ускладнень для пацієнтів: віком <70 років із лобарними спонтанними ВМК; віком <45 років із ВМК у глибокій / задній черепній ямці; віком 45‑70 років із ВМК у глибокій / задній черепній ямці без АГ в анамнезі та негативних результатів неінвазивних методів візуалізації (КTA ± венографія та МРТ / МРА) (клас 2а, рівень B-NR) (Olavarría et al., 2014; Wilson et al., 2017). Пацієнтам зі спонтанними ВМК і негативними результатами КTA / венографії доцільно виконати МРТ та МРА, щоб встановити немакросудинну причину ВМК, серед яких:
- ЦAA;
- глибока перфоративна васкулопатія;
- кавернозна мальформація;
- злоякісне новоутворення (клас 2а, рівень B-NR) (Kamel et al., 2013; Lummel et al., 2012).
Для пацієнтів зі спонтанним ВМК, яким під час госпіталізації виконали КТ або МРТ, може бути корисним проведення КTA+венографії або MРA+венографії для виключення макросудинних ускладнень чи церебрального венозного тромбозу (клас 2а, рівень C‑LD) (van Asch et al., 2015). Хворим зі спонтанними ВМК, негативним результатом катетерної внутрішньоартеріальної ЦСА та без чіткого діагнозу мікросудинних чи інших структурних ускладнень може бути доцільним повторна ЦСA через 3‑6 місяців після початку ВМК для виявлення раніше прихованого судинного ураження (клас 2b, рівень C‑LD) (Hino et al., 1998).
Лікування пацієнтів із ВМК
Інтенсивне зниження артеріального тиску
Більшість пацієнтів із гострими ВМК мають підвищений артеріальний тиск (АТ), асоційований із суттєвим збільшенням розмірів гематоми, розвитком неврологічних ускладнень і летальними наслідками (Rodriguez-Luna et al., 2013; Sakamoto et al., 2013). Методи лікування, які обмежують варіабельність АТ після ВМК від легкого до помірного ступеня тяжкості та забезпечують його плавний і стійкий контроль, очевидно, сприяють обмеженню збільшення розмірів гематоми та забезпечують кращий функціональний результат.
У пацієнтів зі спонтанними ВМК, які потребують різкого зниження АТ, рекомендовано послідовно титрувати дозу препаратів для забезпечення стійкого контролю АТ, з униканням піків і значної варіабельності систолічного АТ (САТ), для поліпшення функціональних наслідків (клас 2а, рівень B-NR) (Moullaali et al., 2019). Будь-який антигіпертензивний препарат зі швидким початком і короткою тривалістю дії, ймовірно, є ефективним для полегшення титрування та стійкого контролю АТ для мінімізації варіабельності САТ, хоча венозні вазодилататори можуть бути шкідливими через венодилатацію та її вплив на гемостаз і внутрішньочерепний тиск (Bath et al., 2019). Для зниження ризику неврологічних ускладнень і поліпшення функціональних результатів у пацієнтів зі спонтанними ВМК, у яких розглядається необхідність невідкладного зниження АТ, може знадобитися початок лікування протягом 2 год після виникнення ВМК для досягнення цільового показника вже за годину (клас 2а, РД C‑LD) (Li et al., 2020; Wang et al., 2015).
У пацієнтів зі спонтанними ВМК легкого та середнього ступенів тяжкості при САТ 150‑220 мм рт. ст. різке його зниження до цільового рівня 140 мм рт. ст. для підтримання в діапазоні 130‑150 мм рт. ст. є безпечним і доцільним, щоб поліпшити функціональні результати (клас 2b, рівень B-R) (Gong et al., 2017; Lattanzi et al., 2017). Ефективність і безпека інтенсивного зниження АТ у хворих із тяжким спонтанним ВМК або в тих, хто потребує хірургічної декомпресії, недостатньо підтверджені (клас 2b, рівень C‑LD) (Qureshi et al., 2020). В осіб зі спонтанними ВМК легкого й середнього ступенів тяжкості при САТ>150 мм рт. ст. різке його зниження є потенційно небезпечним (клас 3: шкода, рівень B-R) (Arima et al., 2015).
Гемостаз і коагулопатія
ВМК, пов’язані з антикоагулянтною терапією. Лікування антикоагулянтами у разі ВМК асоційоване з високою захворюваністю та смертністю хворих. Зокрема, у пацієнтів із ВМК, які отримують антикоагулянтну терапію, можуть спостерігатися:
- підвищення ризику розширення гематоми;
- швидке погіршення стану;
- негативні клінічні результати.
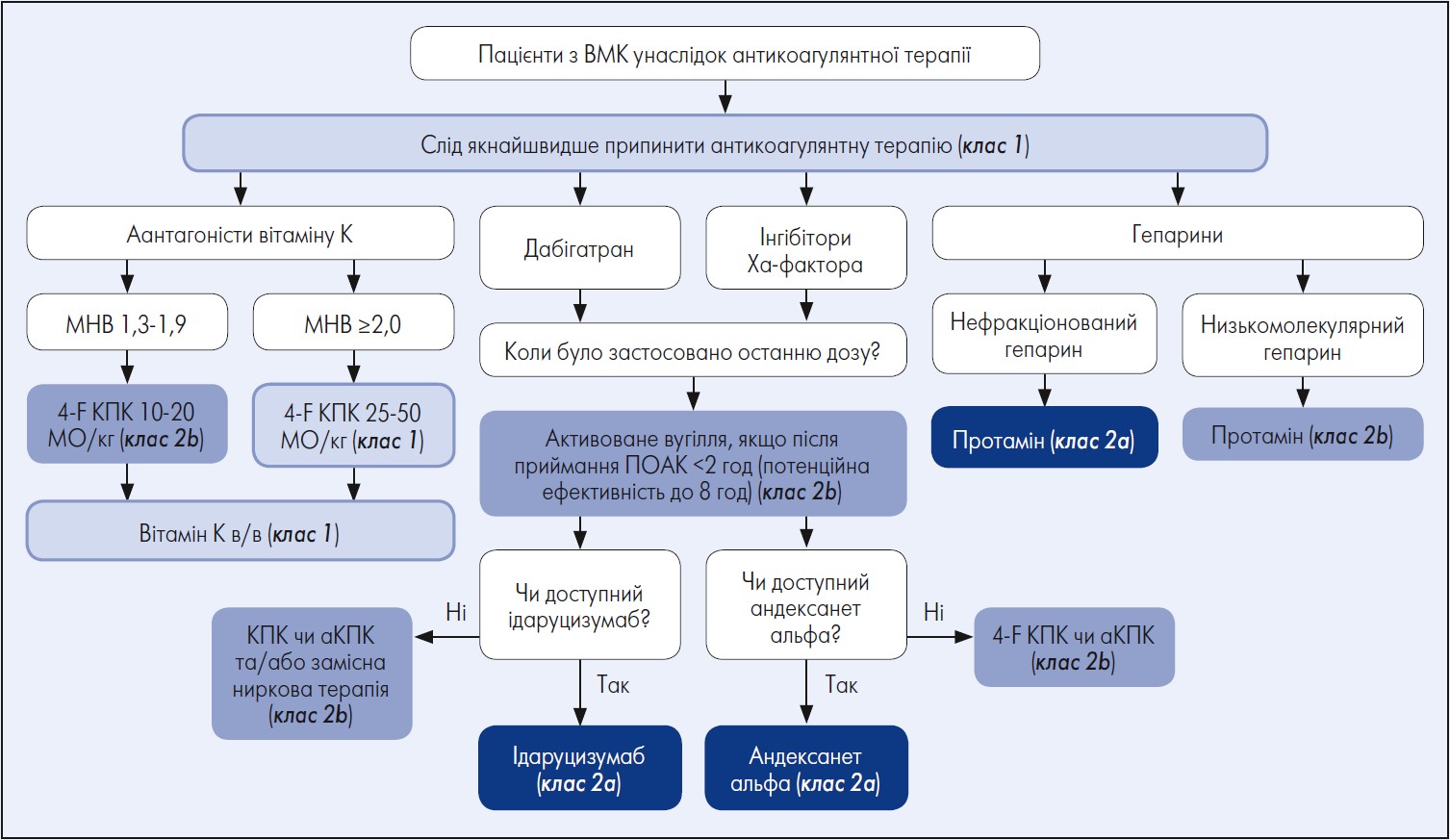
Тож в осіб зі спонтанними ВМК, пов’язаними із застосуванням антикоагулянтів, лікування слід негайно припинити для поліпшення виживаності (рисунок) (клас 1, рівень C‑LD) (Hanger et al., 2013).
Примітки: МНВ – міжнародне нормалізоване відношення; КПК – концентрат протромбінового комплексу; аКПК – активований КПК; 4-F – 4-факторний; в/в – внутрішньовенно; ПОАК – прямі оральні антикоагулянти.
Рисунок. Лікування ВМК, пов’язаної з антикоагулянтною терапією
Адаптовано за S. M. Greenberg et al.; AHA/ASA. «2022 Guideline for the management of patients with spontaneous intracerebral hemorrhage: a guideline from the American Heart Association / American Stroke Association». Stroke. 2022 Jul. Vol. 53, № 7: e282-e361.
У хворих зі спонтанними ВМК, асоційованими з використанням антагоністів вітаміну К (АВК), та МНВ ≥2,0 рекомендовано надати перевагу 4-факторному (4-F) концентрату протромбінового комплексу (КПК) порівняно зі свіжозамороженою плазмою для швидкої корекції МНВ та зменшення неврологічних ускладнень (клас 1, рівень B-R) (Steiner et al., 2016).
Пацієнтам зі спонтанними ВМК, пов’язаними з лікуванням АВК, слід виконати внутрішньовенне (в/в) введення вітаміну K безпосередньо після замісної терапії факторами згортання крові, щоб запобігти подальшому підвищенню МНВ і розвитку неврологічних порушень (клас 1, рівень C‑LD) (Dentali et al., 2006; Yasaka et al., 2002). У пацієнтів зі спонтанними ВМК, спричиненими АВК, та з МНВ 1,3‑1,9 КПК може бути розумним вибором для досягнення швидкої корекції МНВ і зменшення неврологічних ускладнень (клас 2b, рівень C‑LD) (Hanger et al., 2013).
Для усунення антикоагулянтного ефекту в пацієнтів зі спонтанними ВМК, пов’язаними із терапією прямим інгібітором фактора Xa, доцільно застосовувати андексанету альфа (клас 2а, рівень B-NR) (Connolly et al., 2019; Demchuk et al., 2021).
У хворих зі спонтанними ВМК, що асоційовані із застосуванням дабігатрану, ідаруцизумаб здатний зменшити його антикоагулянтну дію (клас 2а, рівень B-NR) (Pollack et al., 2017).
ВМК, асоційовані з антиагрегантами. У пацієнтів зі спонтанними ВМК, які отримують лікування ацетилсаліциловою кислотою і потребують невідкладного нейрохірургічного втручання, можна розглянути переливання тромбоцитів для зменшення післяопераційної кровотечі та смертності (клас 2b, рівень C‑LD) (Li et al., 2017). Для осіб зі спонтанними ВМК, які застосовують антиагреганти, ефективність застосування десмопресину з/без переливання тромбоцитів для зменшення розширення гематоми невідома (клас 2b, рівень C‑LD) (Mengel et al., 2020; Schmidt et al., 2019).
Своєю чергою, для хворих зі спонтанними ВМК, які приймають ацетилсаліцилову кислоту і не потребують невідкладної операції, переливання тромбоцитів є потенційно небезпечним (клас 3: шкода, рівень B-R) (Baharoglu et al., 2016).
Загальна гемостатична терапія. Нині невідомо про ефективність застосування рекомбінантного фактора VIIa для поліпшення функціональних результатів у пацієнтів зі спонтанними ВМК (із/без симптому «плями») (клас 2b, рівень B-R) (Mayer et al., 2008). Крім того, недостатньо встановлено ефективність транексамової кислоти для поліпшення функціональних результатів у хворих зі спонтанними ВМК (із/без симптому «плями» або зі змішаними ознаками) (клас 2b, рівень B-R) (Liu et al., 2021; Meretoja et al., 2020).
Загальна стаціонарна допомога
Стаціонарне лікування. Пацієнтам зі спонтанними ВМК рекомендовано надавати медичну допомогу в спеціалізованому стаціонарному (наприклад, інсультному) відділенні мультидисциплінарною командою для поліпшення клінічних результатів і зниження рівня смертності (клас 1, рівень А) (Langhorne et al., 2013, 2020). Пацієнти зі спонтанними ВМК можуть отримати повний спектр невідкладної допомоги в інсультному центрі (клас 1, рівень B-NR) (Parry-Jones et al., 2019). Для зменшення смертності хворих зі спонтанними ВМК і клінічною гідроцефалією необхідно перевести до медичного центру, де є можливість надавати нейрохірургічну допомогу (клас 1, рівень B-NR) (Abid et al., 2013).
Для поліпшення результатів і зниження частоти летальних випадків пацієнтам із помірними або тяжкими спонтанними ВМК, ВШК, гідроцефалією або інфратенторіальною локалізацією доцільно надавати допомогу в спеціалізованих неврологічних відділеннях інтенсивної терапії, а не в загальних (клас 2а, рівень B-NR) (Burns et al., 2013; Knopf et al., 2012). Осіб із ВШК або інфратенторіальними / великими супратенторіальними ВМК слід скеровувати до медичних центрів, які мають можливість надавати нейрохірургічну допомогу (клас 2b, рівень B-NR) (Parry-Jones et al., 2019).
Профілактика та лікування гострих клінічних ускладнень. Для зменшення інвалідизації та смертності у пацієнтів зі спонтанними ВМК рекомендовано використовувати стандартизовані протоколи (клас 1, рівень B-R) (Middleton et al., 2017; Purvis et al., 2019). Щоб знизити рівень інвалідизації та ризик пневмонії, перед початком лікування пероральними засобами таким хворим слід виконати скринінг на дисфагію (клас 1, рівень B-NR) (Feng et al., 2019; Hines et al., 2016).
У пацієнтів зі спонтанними ВМК постійний кардіомоніторинг упродовж перших 24‑72 год після госпіталізації є доцільним для виявлення таких клінічних станів, як:
- серцеві аритмії;
- ішемія міокарда (клас 2а, рівень C‑LD) (Alkhachroum et al., 2019).
Зокрема, для поліпшення клінічних результатів на момент госпіталізації та протягом всього періоду перебування у стаціонарі у таких хворих слід виконати діагностичне лабораторне та рентгенографічне дослідження на наявність інфекції (клас 2а, рівень C‑LD) (Lindner et al., 2019; Murthy et al., 2016).
Профілактика й терапія тромбозів. У неамбулаторних пацієнтів зі спонтанними ВМК для профілактики венозної тромбоемболії – тромбозу глибоких вен і тромбоемболії легеневої артерії (ТЕЛА) з моменту встановлення діагнозу рекомендовано застосовувати переміжну пневмокомпресію (клас 1, рівень B-R) (Dennis et al., 2013; Yogendrakumar et al., 2020). Також для цієї категорії хворих може бути корисним призначення нефракціонованого (НФГ) або низькомолекулярного гепарину (НМГ) у низьких дозах для зниження ризику ТЕЛА (клас 2а, рівень C‑LD) (Paciaroni et al., 2011; Pan et al., 2020). Щоб оптимізувати переваги запобігання тромбозу в неамбулаторних пацієнтів зі спонтанним ВМК через 24‑48 год від його початку, ймовірно, із профілактичною метою доцільно застосовувати НФГ або НМГ у низьких дозах (клас 2b, рівень C‑LD) (Faust et al., 2017; Ianosi et al., 2019).
У неамбулаторних хворих зі спонтанними ВМК застосування самих лише градуйованих компресійних панчіх (завдовжки до коліна або стегна) для профілактики венозної тромбоемболії не є ефективним (клас 3: шкода, рівень B-R) (Dennis et al., 2009; Yogendrakumar et al., 2020).
Для пацієнтів із гострими спонтанними ВМК і проксимальним тромбозом глибоких вен або ТЕЛА можна розглянути відстрочення лікування НФГ або НМГ на 1‑2 тижні після виникнення ВМК (клас 2b, рівень C‑LD) (Byrnes et al., 2012; Matsushima et al., 2016).
Протиепілептична терапія. Пацієнтам зі спонтанними ВМК, порушенням свідомості та підтвердженими методом електрокардіографії епілептичними нападами для зниження частоти летальних випадків слід призначити протинападові препарати (клас 1, рівень C‑LD) (Mehta et al., 2018; Vespa et al., 2003). Для поліпшення функціональних результатів і запобігання пошкодженню головного мозку внаслідок тривалих повторюваних нападів хворим зі спонтанними ВМК та епілептичними нападами рекомендовано протинападову терапію (клас 1, рівень С-ЕО). У пацієнтів зі спонтанним ВМК і непояснюваним аномальним психічним статусом або підозрою на наявність нападів доцільно виконати безперервну електроенцефалографію впродовж 24 год для діагностування електрографічних судом та епілептиформних розрядів (клас 2а, рівень C‑LD) (Claassen et al., 2007).
Профілактичне застосування протинападових засобів у пацієнтів зі спонтанними ВМК без ознак епілептичних нападів не є доцільним (клас 3: шкода, рівень B-NR) (Angriman et al., 2019; Spoelhof et al., 2019).
Хірургічні втручання у пацієнтів із ВМК
Видалення гематоми
Для пацієнтів із супратенторіальними ВМК об’ємом 20‑30 мл за показника 5‑12 балів за шкалою GCS малоінвазивна евакуація гематоми за допомогою ендоскопічної або стереотаксичної аспірації з/без використання тромболітиків може бути корисною для зниження рівня смертності порівняно з лише медикаментозним лікуванням (клас 2а, рівень B-R) (Guo et al., 2020; Zhou et al., 2020). Однак для поліпшення функціональних результатів ефективність такої процедури у цій когорті хворих є невизначеною (клас 2b, рівень B-R) (Scaggiante et al., 2018; Sondag et al., 2020).
Для зменшення смертності в осіб зі спонтанними ВМК, великими ВШК та порушенням свідомості рекомендовано надати перевагу зовнішньому вентрикулярному дренуванню (ЗВД) порівняно з лише фармакотерапією (клас 1, рівень B-NR) (Lovasik et al., 2016; Herrick et al., 2014). Для пацієнтів із показником за GCS >3 балів і первинною внутрішньошлуночковою гематомою або збільшенням її розмірів через спонтанний супратенторіальний ВМК об’ємом <30 мл малоінвазивна евакуація із ЗВД та застосуванням тромболітиків є дієвішою та безпечнішою, ніж тільки ЗВД для зниження частоти летальних випадків (клас 2a, рівень B-R) (Hanley et al., 2017; Wang et al., 2017). Проте ефективність цих терапевтичних заходів для поліпшення функціональних результатів у згаданій когорті групи хворих є невизначеною (Baker et al., 2018; Khan et al., 2014). У більшості пацієнтів зі спонтанними супратенторіальними ВМК помірного або тяжкого ступеня користь краніотомії для евакуації гематоми для поліпшення функціональних результатів або зменшення смертності до кінця не встановлено (клас 2b, рівень A) (Mendelow et al., 2013; Pantazis et al., 2006). Однак для осіб із супратенторіальними ВМК, стан яких погіршується, така процедура може бути розглянена як рятувальний захід (клас 2b, рівень C‑LD) (Bhaskar et al., 2017).
Для зменшення смертності у хворих із ВМК мозочка, у яких наявні неврологічні ускладнення, компресія стовбура мозку та/або гідроцефалія внаслідок обструкції шлуночків, або ВМК об’ємом ≥15 мл, рекомендовано негайне хірургічне видалення гематоми із/без ЗВД, а не лише медикаментозне лікування (клас 1, рівень B-NR) (Kuramatsu et al., 2019; Singh et al., 2020).
Краніектомія
Для пацієнтів із супратенторіальними ВМК, які перебувають у комі, мають великі гематоми зі значним зміщенням середньої лінії або ж підвищений внутрішньочерепний тиск, який не піддається медикаментозному лікуванню, можна розглянути декомпресивну краніектомію з/без евакуації гематоми для зниження рівня смертності (клас 2b, рівень C‑LD) (Gildersleeve et al., 2019; Iwuchukwu et al., 2020). Ефективність такої процедури для поліпшення функціональних результатів у цієї категорії хворих є невизначеною (клас 2b, рівень C‑LD) (Pedro et al., 2020; Rasras et al., 2018).
Реабілітація, відновлення та ускладнення після ВМК
Реабілітація та одужання є важливими чинниками, що мають вплив як на наслідки ВМК, так і якість життя пацієнтів. За ВМК легкого й помірного ступенів тяжкості необхідна скоординована мультидисциплінарна стаціонарна допомога та подальші методи підтримувальної терапії. Для поліпшення функціональних наслідків, а також зниження частоти захворюваності й смертності у пацієнтів зі спонтанним ВМК рекомендовано багатопрофільну реабілітацію (клас 1, рівень А) (Langhorne et al., 2020). Для осіб зі спонтанними ВМК середнього ступеня тяжкості можна розглянути ранню реабілітацію через 24‑48 год після ВМК для поліпшення функціональних результатів та зменшення смертності (клас 2b, рівень B-R) (Anderson et al., 2017; Liu et al., 2014). Тоді як дуже рання та інтенсивна мобілізація (протягом перших 24 год) у пацієнтів зі спонтанними ВМК пов’язана з меншою ймовірністю ефективного одужання (клас 3: шкода, рівень B-R) (Bernhardt et al., 2015, 2020).
Пацієнтам зі спонтанними ВМК і депресією від помірної до тяжкої для зменшення симптомів депресії рекомендовано відповідні доказові методи лікування, включно із психо- та фармакотерапією (клас 1, рівень B-R) (Burton et al., 2015; Kubiszewski et al., 2020). Крім того, в осіб, які перенесли спонтанні ВМК, у післягострому періоді для виявлення випадків постінсультної депресії та тривоги доцільно використовувати спеціальні інструменти скринінгу (клас 1, рівень B-NR) (Meader et al., 2014). Призначення когнітивного скринінгу в пацієнтів зі спонтанними ВМК у післягострому періоді є корисним для виявлення таких можливих ускладнень, як: когнітивні порушення; деменція (клас 1, рівень B-NR) (Lees et al., 2014).
Своєю чергою, для поліпшення когнітивних результатів пацієнтів зі спонтанними ВМК та когнітивними розладами доцільно скерувати для отримання когнітивної терапії (клас 2а, рівень B-NR) (Bahar-Fuchs et al., 2019; Loetscher et al., 2019).
Для пацієнтів зі спонтанними ВМК та наявними раніше чи новими розладами настрою, які потребують призначення фармакотерапії, продовження або початок приймання селективних інгібіторів зворотного захоплення серотоніну може бути ефективним (клас 2b, рівень C‑LD) (Jensen et al., 2019; Birks et al., 2018). В осіб зі спонтанними ВМК та когнітивними порушеннями лікування інгібіторами холінестерази або мемантином доцільно розглянути для поліпшення когнітивних результатів (клас 2b, рівень C‑LD) (McShane et al., 2019).
Профілактика ВМК
Прогнозування ризику ВМК
Для поліпшення прогнозування чи прийняття рішень щодо лікування пацієнтів зі спонтанними ВМК доцільно брати до уваги такі чинники ризику рецидиву ВМК, як:
- Лобарна локалізація первинного ВМК.
- Похилий вік.
- Наявність, кількість і лобарна локалізація мікрокрововиливів на МРТ.
- Наявність дисемінованого кортикального поверхневого сидерозу на МРТ.
- Погано контрольована АГ.
- Належність до азійської або негроїдної раси.
- Наявність алелів ε2 або ε4 гена аполіпопротеїну E (клас 2а, рівень B-NR) (Leasure et al., 2020; Charidimou et al., 2017).
Контроль АТ
У хворих зі спонтанним ВМК рекомендовано контролювати АТ для запобігання рецидиву кровотечі (клас 1, рівень B-R) (Biffi et al., 2015; Chapman et al., 2004). Зокрема, для запобігання рецидиву кровотечі та можливості запровадження тривалого лікування у цієї категорії пацієнтів доцільно знизити САТ до 130 мм рт. ст. і діастолічний АТ (ДАТ) до 80 мм рт. ст. (клас 2а, рівень B-NR) (Hilkens et al., 2017).
Призначення антитромботичних засобів
Для пацієнтів зі спонтанними ВМК та клінічними станами, що підвищують ризик розвитку тромбоемболічних ускладнень, наприклад із механічним клапаном або кардіостимулятором лівого шлуночка, необхідне раннє відновлення антикоагулянтної терапії для запобігання тромбоемболічним подіям (клас 2а, рівень C‑LD) (Cho et al., 2019; Kuramatsu et al., 2018).
У хворих зі спонтанними ВМК, які мають показання для призначення антиагрегантів, можна розглянути поновлення такого лікування для уникнення тромбоемболічних подій з урахуванням співвідношення користі та ризику (клас 2b, рівень B-R) (Ding et al., 2018; RESTART Collaboration, 2019).
Також в осіб із неклапанною фібриляцією передсердь (ФП) і спонтанними ВМК, імовірно, слід розглянути відновлення застосування антикоагулянтів для запобігання тромбоемболічним ускладненням і зниження рівня смертності від усіх причин на підставі користі й ризику (клас 2b, рівень B-NR) (Korompoki et al., 2017; Poli et al., 2018).
У пацієнтів із ФП та спонтанними ВМК, для яких було прийняте рішення відновити антикоагулянтну терапію, для оптимізації балансу користі й ризику варто розглянути доцільність її початку через 7‑8 тижнів після ВМК на підставі індивідуальних характеристик хворого (клас 2b, рівень C‑LD) (Pennlert et al., 2017).
Крім того, для зниження ризику тромбоемболічних подій в осіб ізФП та спонтанними ВМК, яким протипоказано призначення антикоагулянтів, можна розглянути закриття вушка лівого передсердя (клас 2b, рівень C‑LD) (Hucker et al., 2020; Schrag et al., 2021).
Застосування інших методів терапії
У пацієнтів зі спонтанними ВМК і встановленими показаннями для призначення статинів переваги та ризики терапії щодо наслідків і рецидиву ВМК порівняно із загальною профілактикою серцево-судинних подій є невизначеними (клас 2b, рівень B-NR) (Ribe et al., 2020; Doerrfuss et al., 2020).
Регулярне тривале застосування нестероїдних протизапальних препаратів у хворих зі спонтанними ВМК потенційно небезпечне через підвищену ймовірність розвитку повторних ВМК (клас 3: шкода, рівень B-NR) (Islam et al., 2018; Ungprasert et al., 2016).
Модифікація способу життя та навчання пацієнтів і доглядальників
Пацієнтам зі спонтанними ВМК для зниження АТ рекомендовано змінити спосіб життя (клас 2а, рівень C‑LD) (Lawrence etal., 2015). Також таким хворим слід уникати зловживання алкоголем для зниження тяжкості АГ та ризику рецидиву ВМК (клас 2а, рівень C‑LD) (Chen et al., 2017; Costa et al., 2018). Для поліпшення функціонального відновлення особам зі спонтанними ВМК може бути доцільною модифікація способу життя, зокрема навчання та консультування під наглядом (клас 2b, рівень C‑LD) (Liljehult et al., 2020).
Психосоціальна освіта для осіб, які здійснюють догляд пацієнтів зі спонтанними ВМК, може бути корисною для підвищення активності та якості життя хворих (клас 2а, рівень C‑LD) (Minshall et al., 2019).
Підготувала Олена Коробка
Оригінальний текст документа читайте на сайті
www.ahajournals.org