19 березня, 2024
Стандарт медичної допомоги «Передчасний розрив плідних оболонок»
Наказ Міністерства охорони здоров’я України від 25.08.2023 № 1533
 Загальна частина
Загальна частина
Діагноз: Передчасний розрив плідних оболонок
Коди стану або захворювання. НК 025:2021 «Класифікатор хвороб та споріднених проблем охорони здоров’я»:
O42 Передчасний розрив плідних оболонок
O42.0 Передчасний розрив плідних оболонок, початок пологів у межах 24 годин
O42.1 Передчасний розрив плідних оболонок, початок пологів після 24-годинного безводногоперіоду
O42.11 Передчасний розрив плідних оболонок, початок пологів у період від 1 до 7 днів
O42.12 Передчасний розрив плідних оболонок, початок пологів пізніше ніж через 7 днів
O42.2 Передчасний розрив плідних оболонок, затримка пологів у зв’язку із проведенням терапії
O42.9 Передчасний розрив плідних оболонок, неуточнений
Розробники:
Жабченко Ірина Анатоліївна – завідувач відділення патології вагітності та пологів державної установи «Інститут педіатрії, акушерства і гінекології імені акад. О.М. Лук’янової Національної академії медичних наук України», заступник голови робочої групи з клінічних питань (за згодою);
Артьоменко Володимир Вікторович – професор кафедри акушерства і гінекології Одеського національного медичного університету;
Дубоссарська Юліанна Олександрівна – завідувач кафедри акушерства, гінекології та перинатології факультету післядипломної освіти Дніпровського державного медичного університету;
Корнієць Неля Григорівна – завідувач кафедри акушерства та гінекології державного закладу «Луганський державний медичний університет»;
Ліхачов Володимир Костянтинович – завідувач кафедри акушерства та гінекології № 2 Полтавського державного медичного університету;
Олешко Віктор Федорович – асистент кафедри акушерства та гінекології № 3 Національного медичного університету ім. О.О. Богомольця;
Хаджинова Наталія Афанасіївна – начальник відділу реалізації політики у сфері медичного забезпечення Департаменту медичних послуг Міністерства охорони здоров’я України.
Методичний супровід та інформаційне забезпечення
Гуленко Оксана Іванівна – начальник відділу стандартизації медичної допомоги Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України», заступник голови робочої групи з методологічного супроводу.
Рецензенти:
Булавенко Ольга Василівна – завідувач кафедри акушерства та гінекології № 2 Вінницького Національного медичного університету ім. М.І. Пирогова, д. мед. н., професор;
Бенюк Василь Олексійович – завідувач кафедри акушерства та гінекології № 3 Національного медичного університету ім. О.О. Богомольця, д. мед. н., професор.
Дата оновлення стандарту – 2028 рік.
Перелік скорочень
АР – амніотична рідина
АТ – артеріальний тиск
ВІЛ – вірус імунодефіциту людини
ДРПО – допологовий розрив плідних оболонок
ІАР – індекс амніотичної рідини
ЗОЗ – заклад охорони здоров’я
КМП – клінічний маршрут пацієнта
КТГ – кардіотокографія
МВК – максимальна вертикальна кишеня
ПДРПО – передчасний допологовий розрив плідних оболонок
ПРПО – передчасний розрив плідних оболонок
РРПО – ранній розрив плідних оболонок
РДС – респіраторний дистрес-синдром
СГВ – стрептококи групи В
ТДРПО – терміновий допологовий розрив плідних оболонок
УЗД – ультразвукове дослідження
ЧД – частота дихання
ЧСС – частота серцевих скорочень
Розділ І. Організація надання медичної допомоги при передчасному розриві плідних оболонок
1. Положення стандарту
Жінки з підозрою або доведеним передчасним розривом плідних оболонок (ПРПО) госпіталізуються до ЗОЗ, у яких надають спеціалізовану медичну допомогу для діагностики, лікування та розродження.
2. Обґрунтування
Допологовий розрив плідних оболонок (ДРПО) відбувається до початку пологової діяльності і класифікується відповідно до терміну вагітності, на якому він стався: терміновий, передчасний або ранній.
Терміновий допологовий розрив плідних оболонок (ТДРПО): спонтанний розрив плідних оболонок до моменту початку пологової діяльності на 37‑му тижні вагітності або пізніше.
Передчасний допологовий розрив плідних оболонок (ПДРПО): спонтанний розрив плідних оболонок до початку пологової діяльності у терміні з 22‑го до 37‑го тижня вагітності.
Ранній розрив плідних оболонок (РРПО): спонтанний розрив оболонок, який відбувся до моменту настання гестаційного віку життєздатності. Клінічно межа життєздатності (повні 22 тижні вагітності) визначається як термін вагітності, при якому плід має 50% шансів на виживання після народження.
Латентний період визначається як часовий інтервал між ДРПО і початком спонтанної пологової діяльності.
3. Критерії якості медичної допомоги
Обов’язкові:
1) Існують локально узгоджені письмові документи, що координують та інтегрують медичну допомогу для забезпечення діагностики, лікування та розродження вагітних із ДРПО.
2) Існує задокументований індивідуальний план обстеження, лікування та розродження вагітної із ДРПО, узгоджений із пацієнткою, членами сім’ї/особами, які здійснюють догляд.
3) Пацієнтки і, за згодою, члени сім’ї/особи, які здійснюють догляд, забезпечуються у доступній формі інформацією щодо стану пацієнтки з ДРПО, плану обстеження, лікування, методу розродження, подальшого спостереження за породіллею і новонародженим та можливих наслідків.
4) Вагітні із ТДРПО та ПДРПО госпіталізуються до акушерських ЗОЗ, при РРПО — до гінекологічних стаціонарів.
Бажані:
5) У ЗОЗ, де надають медичну допомогу вагітним, розміщуються інформаційні матеріали стосовно проявів та профілактики ДРПО, щодо факторів ризику ДРПО та хоріоамніоніту, наведених у додатках 1, 3 до цього Стандарту.
Розділ ІІ. Діагностика при передчасному розриві плідних оболонок
1. Положення стандарту
Діагноз ДРПО встановлюється на підставі скарг, анамнестичних даних, загального фізикального, акушерського, інструментального та лабораторного обстеження.
2. Обґрунтування
Діагностичними ознаками ДРПО під час огляду за допомогою дзеркал є пряме витікання АР із шийки матки та її скупчення в задньому склепінні піхви. Для підтвердження факту наявності АР при ДРПО застосовується визначення наявності симптому «папороті» — дослідження висохлої вагінальної рідини під мікроскопом.
3. Критерії якості медичної допомоги
Обов’язкові:
1) Діагностика ДРПО включає оцінку клінічних ознак, збір анамнезу, аналіз даних загального фізикального й акушерського обстеження, УЗД плода та лабораторних досліджень відповідно до додатка 2 до цього Стандарту.
2) Скринінг на ВІЛ проводиться згідно з галузевими стандартами у сфері охорони здоров’я.
3) Бактеріологічне дослідження матеріалу з піхви та прямої кишки на СГВ здійснюється при ПДРПО у терміні вагітності до 34 тижнів або в терміні 36+0-37+6 тижнів вагітності всім жінкам, незалежно від запланованого способу розродження, крім випадків наявності бактеріурії СГB (Streptococcus agalactiae) під час даної вагітності або народження інфікованого СГB новонародженого в анамнезі.
4) Жінкам із ризиком інфікування генітальним герпесом або з генітальним герпесом в анамнезі проводиться огляд зовнішніх статевих органів та огляд у дзеркалах для виключення активних уражень під час госпіталізації і на початку пологів.
5) Ультразвукова діагностика олігогідрамніону здійснюється шляхом оцінки максимальної вертикальної кишені (МВК) АР.
6) Для діагностики хоріоамніоніту у жінок із ДРПО використовується поєднання клінічної оцінки та лабораторних ознак згідно з додатком 3 до цього Стандарту.
7) У випадках передчасних пологів, оперативного розродження шляхом кесаревого розтину, хоріоамніоніту та перинатальної смерті при ДРПО проводиться патолого-анатомічне дослідження посліду.
Бажані:
8) У складних клінічних випадках діагностика ДРПО проводиться за допомогою експрес-тестів, заснованих на виявленні інсуліноподібного фактора росту, що зв’язує білок 1.
Розділ ІІІ. Ведення, лікування та розродження вагітної з допологовим розривом плідних оболонок
1. Положення стандарту
Тактика ведення пацієнтки із ДРПО визначається терміном вагітності, станом матері та плода і передбачає термінове розродження (активна тактика) або пролонгування вагітності та ретельний моніторинг (очікувальна тактика).
2. Обґрунтування
Активна тактика ведення застосовується у вагітних із ТДРПО, а також при ПДРПО в будь-якому терміні вагітності за наявності протипоказань для очікувальної тактики.
Очікувальна тактика з ретельним моніторингом ознак інфекції, відшарування плаценти або початку пологової діяльності показана при ПДРПО для пролонгування латентного періоду принаймні до 34 тижнів вагітності при задовільному стані матері та плода, за відсутності показань для ургентного розродження. Розродження слід відкласти щонайменше на 48 год після введення курсу антенатальних глюкокортикостероїдів, якщо стан вагітної та плода є стабільним. Якщо є докази колонізації піхви та прямої кишки СГВ, слід розглянути індукцію пологів.
Тактика ведення вагітної із РРПО є індивідуальною і визначається стандартами у сфері охорони здоров’я. При РРПО введення токолітиків, магнію сульфату й антенатальних глюкокортикостероїдів не показано.
3. Критерії якості медичної допомоги
Обов’язкові:
1) Тактика ведення вагітності із ДРПО обирається індивідуально відповідно до алгоритмів, наведених у додатках 4, 5 до цього Стандарту.
2) При виборі активної тактики вагітним із ДРПО проводиться внутрішнє акушерське дослідження з оцінкою зрілості шийки матки за шкалою Бішопа в модифікації J. Burnett (2008); за умови «зрілої» шийки матки (8-13 балів) та відсутності протипоказань до вагінального розродження розпочинається індукція пологів за допомогою внутрішньовенного введення окситоцину.
3) Ургентне розродження вагітних із ДРПО показано за наявності дистресу плода, випадіння петель пуповини, клінічних ознак інфекції або передчасного відшарування плаценти.
4) Проведення кесаревого розтину у жінок із ДРПО здійснюється за показаннями та відповідно до галузевих стандартів у сфері охорони здоров’я.
5) У разі розродження шляхом операції кесаревого розтину для зниження ризику ендометриту та інших інфекційних ускладнень рекомендовано промивання піхви 1% розчином повідон-йоду.
6) При очікувальній тактиці при ПДРПО протягом латентного періоду проводиться моніторинг стану вагітної (вимірювання температури тіла – щодня, ЧСС – двічі на добу; загальний аналіз крові та С-реактивний білок – залежно від клінічного перебігу, але не рідше ніж 2 рази на тиждень).
7) За очікувальної тактики при ПДРПО під час латентного періоду для моніторингу стану плода здійснюється аускультація серцебиття плода двічі на добу та актографія щодня; після 28 тижнів вагітності проводиться КТГ – не рідше 2 разів на тиждень; УЗД для оцінки МВК АР – щотижня, фетометрія – кожні 2-3 тижні, доплерометрія кровотоку артерії пуповини – за показаннями.
8) Призначення антибактеріальних лікарських засобів здійснюється відповідно до додатка 5 до цього Стандарту за наявності показань:
– ТДРПО, якщо латентний період перевищує 12 год;
– очікувальна тактика у вагітних із ПДРПО і РРПО;
– вагітні із ДРПО, у яких статус СГВ позитивний або невідомий;
– наявність ознак хоріоамніоніту.
9) Для профілактики респіраторного дистрес-синдрому в недоношених новонароджених призначення одного курсу антенатальних глюкокортикостероїдів внутрішньом’язово вагітним із ПДРПО показано:
– у терміні з 24+0 до 34 тижнів;
– у терміні 34+0-36+6 тижнів, якщо планується очікувальна тактика до 37 тижнів і глюкокортикостероїди не призначалися на ранніх термінах вагітності.
10) Повторний курс антенатальних глюкокортикостероїдів можливий з урахуванням інтервалу після останнього курсу, терміну вагітності та ймовірності пологів протягом наступних 48 год відповідно до стандартів у сфері охорони здоров’я.
11) Якщо передчасні пологи очікуються впродовж 24 год, призначення магнію сульфату для нейропротекції плода у терміні від 24+0 до 32+0 тижнів вагітності здійснюється згідно зі стандартами медичної допомоги.
12) Короткостроковий токоліз (48 год) у вагітних із ПДРПО розпочинається під час транспортування до ЗОЗ, де надається спеціалізована медична допомога у складних неонатальних випадках, або для призначення глюкокортикостероїдів.
13) Ведення передчасних та термінових пологів при ДРПО здійснюється за відповідними стандартами медичної допомоги.
14) За наявності багатоплідної вагітності, ВІЛ, первинного генітального герпесу, аномальних вагінальних виділень, хоріоамніоніту тактика ведення вагітності та пологів при ДРПО здійснюється відповідно до чинних галузевих стандартів у сфері охорони здоров’я.
Бажані:
15) Жінкам із ПДРПО та їхнім партнерам слід запропонувати консультацію психолога під час вагітності та після передчасних пологів.
Індикатори якості медичної допомоги
Перелік індикаторів якості медичної допомоги
1. Наявність у ЗОЗ клінічного маршруту пацієнтки з ПРПО.
Паспорти індикаторів якості медичної допомоги
1. Наявність у ЗОЗ клінічного маршруту пацієнтки (КМП) із ПРПО.
Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги
Індикатор ґрунтується на положеннях Стандарту медичної допомоги «Передчасний розрив плідних оболонок».
Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів у регіоні. Якість надання медичної допомоги пацієнткам, відповідність надання медичної допомоги вимогам КМП, відповідність КМП чинним Стандартам медичної допомоги даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження КМП у ЗОЗ.
Бажаний рівень значення індикатора:
2023 рік – 90%;
2024 рік та подальший період – 100%.
Інструкція з обчислення індикатора
ЗОЗ, що має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються лікарями акушерами-гінекологами ЗОЗ, що надають спеціалізовану медичну допомогу пацієнткам, розташованих на території обслуговування, до структурних підрозділів із питань охорони здоров’я місцевих державних адміністрацій.
Дані надаються поштою, у тому числі електронною.
Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від лікарів акушерів-гінекологів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнткам, зареєстрованих на території обслуговування.
Значення індикатора обчислюється як відношення чисельника до знаменника.
Знаменник індикатора складає загальна кількість лікарів акушерів-гінекологів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнткам, зареєстрованих на території обслуговування.
Джерелом інформації є звіт структурних підрозділів із питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про лікарів акушерів-гінекологів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнткам, зареєстрованих на території обслуговування.
Чисельник індикатора складає загальна кількість лікарів акушерів-гінекологів ЗОЗ, що надають спеціалізовану медичну допомогу пацієнткам, зареєстрованих на території обслуговування, для яких задокументований факт наявності КМП із ПРПО (наданий екземпляр КМП).
Джерелом інформації є КМП із ПРПО, наданий лікарями акушерами-гінекологами ЗОЗ, що надають спеціалізовану медичну допомогу пацієнткам.
Значення індикатора наводиться у відсотках.
Перелік літературних джерел, використаних при розробці стандарту медичної допомоги
- Електронний документ «Клінічна настанова, заснована на доказах «Передчасний розрив плідних оболонок», 2023 рік
- Наказ Міністерства охорони здоров’я України від 13 лютого 2006 року № 67 «Про затвердження форм первинної облікової документації в закладах, що надають медичну допомогу вагітним, роділлям та породіллям, та інструкцій щодо їх заповнення», зареєстрованим у Міністерстві юстиції України 02 березня 2006 року за № 221/12095.
- Наказ Міністерства охорони здоров’я України від 31 жовтня 2011 року № 726 «Про вдосконалення організації надання медичної допомоги матерям та новонародженим у перинатальних центрах», зареєстрований у Міністерстві юстиції України 19 січня 2012 року за № 68/20381.
- Наказ Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований у Міністерстві юстиції України 28 квітень 2012 року за № 661/20974.
- Наказ Міністерства охорони здоров’я України від 28 вересня 2012 року № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований у Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
- Наказ Міністерства охорони здоров’я України від 29 травня 2013 року № 435 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну та стаціонарну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрований у Міністерстві юстиції України 17 червня 2013 року за № 990/23522.
- Наказ Міністерства охорони здоров’я України від 03 серпня 2021 року № 1614 «Про організацію профілактики інфекцій та інфекційного контролю в закладах охорони здоров’я та установах/закладах надання соціальних послуг/соціального захисту населення», зареєстрований у Міністерстві юстиції України 11 жовтня 2021 року за № 1318/36940.
- Наказ Міністерства охорони здоров’я України від 5 січня 2022 року № 8 «Про затвердження Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги “Кесарів розтин”».
- Наказ Міністерства охорони здоров’я України від 26 січня 2022 року № 170 «Про затвердження Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги “Фізіологічні пологи”».
- Наказ Міністерства охорони здоров’я України від 26 квітня 2022 року № 692 «Про затвердження клінічної настанови, заснованої на доказах, “Профілактика передачі ВІЛ від матері до дитини”» та стандартів медичної допомоги «Профілактика передачі ВІЛ від матері до дитини».
- Наказ Міністерства охорони здоров’я України від 17 травня 2022 року № 822 «Про затвердження Стандарту медичної допомоги “Парентеральна періопераційна антибіотикопрофілактика”».
- Наказ Міністерства охорони здоров’я України від 18 травня 2022 року № 823 «Про затвердження Стандарту медичної допомоги “Раціональне застосування антибактеріальних i антифунгальних препаратів із лікувальною та профілактичною метою”».
- Наказ Міністерства охорони здоров’я України від 09 серпня 2022 року № 1437 «Про затвердження Стандарту медичної допомоги “Нормальна вагітність”».
- Наказ Міністерства охорони здоров’я України від 16 червня 2023 року № 1102 «Про затвердження п’ятнадцятого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
В.о. директора Департаменту
медичних послуг Тетяна ОРАБІНА
Додаток 1
до Стандарту медичної допомоги «Передчасний розрив плідних оболонок» (підпункт 5 пункту 3 розділу І)
Фактори ризику допологового розриву плідних оболонок
|
Фактори ризику |
|
|
Материнські фактори |
|
|
Матково-плацентарні фактори |
|
|
Фактори з боку плода |
|
Додаток 2
до Стандарту медичної допомоги «Передчасний розрив плідних оболонок» (підпункт 1 пункту 3 розділу ІІ)
Діагностика при допологовому розриві плідних оболонок
|
Метод обстеження |
Діагностичні ознаки |
|
Скарги |
|
|
Анамнез |
|
|
Об’єктивне обстеження |
|
|
Акушерське обстеження (огляд у дзеркалах) |
|
|
УЗД плода |
|
|
Додаток 3
до Стандарту медичної допомоги «Передчасний розрив плідних оболонок» (підпункт 5 пункту 3 розділу І, підпункт 6 пункту 3 розділу ІІ)
Фактори ризику хоріоамніоніту
Клінічні та лабораторні ознаки хоріоамніоніту
Імовірний діагноз:
Лихоманка — температура тіла ≥39,0 °C одноразово, АБО від 38,0 °C до 38,9 °C під час двох або більше вимірювань з інтервалом у 30 хв без іншої явної причини ПЛЮС одна або більше ознак із наступних:
- початкова ЧСС плода >160 уд./хв протягом ≥10 хв, за винятком акцелерацій, децелерацій і періодів помітної варіабельності;
- кількість лейкоцитів у крові матері >15 г/л за відсутності використання антенатальних глюкокортикостероїдів і зсув лейкоформули вліво;
- гнійна АР, що витікає із цервікального каналу, візуалізується при огляді у дзеркалах.
Підтверджений діагноз:
Усе вищезазначене ПЛЮС об’єктивні лабораторні ознаки інфекції, а саме:
- лабораторні дослідження АР, отриманої шляхом амніоцентезу: позитивне фарбування за Грамом на наявність бактерій, низький рівень глюкози, високий вміст лейкоцитів за відсутності домішок крові, або позитивні результати посіву
АБО
- патологогістологічні ознаки інфекції, або запалення, або обох цих станів у плаценті, плідних оболонках або судинах пуповини (фунісит).
Додаток 4
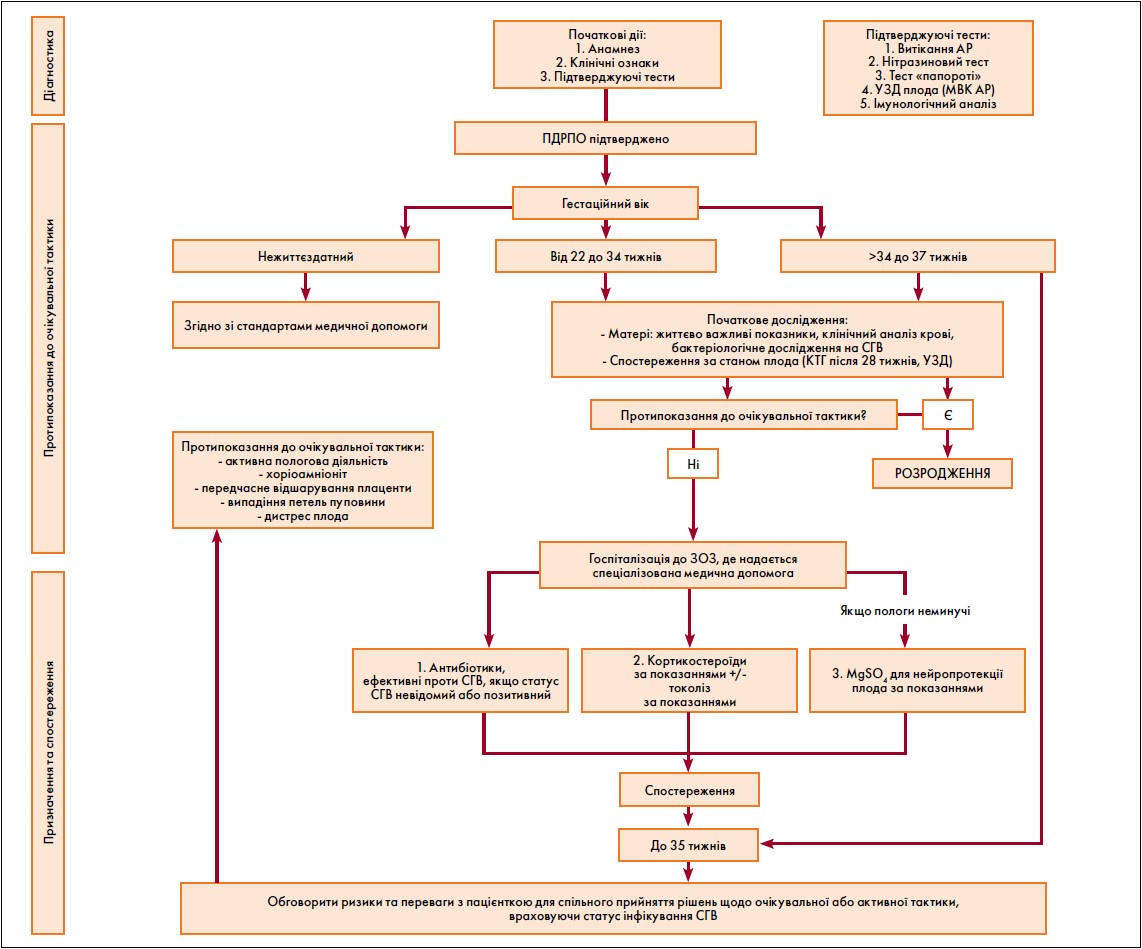
до Стандарту медичної допомоги «Передчасний розрив плідних оболонок» (підпункт 1 пункту 3 розділу ІІІ)
Алгоритм ведення вагітної із ПДРПО при передчасних пологах
Додаток 5
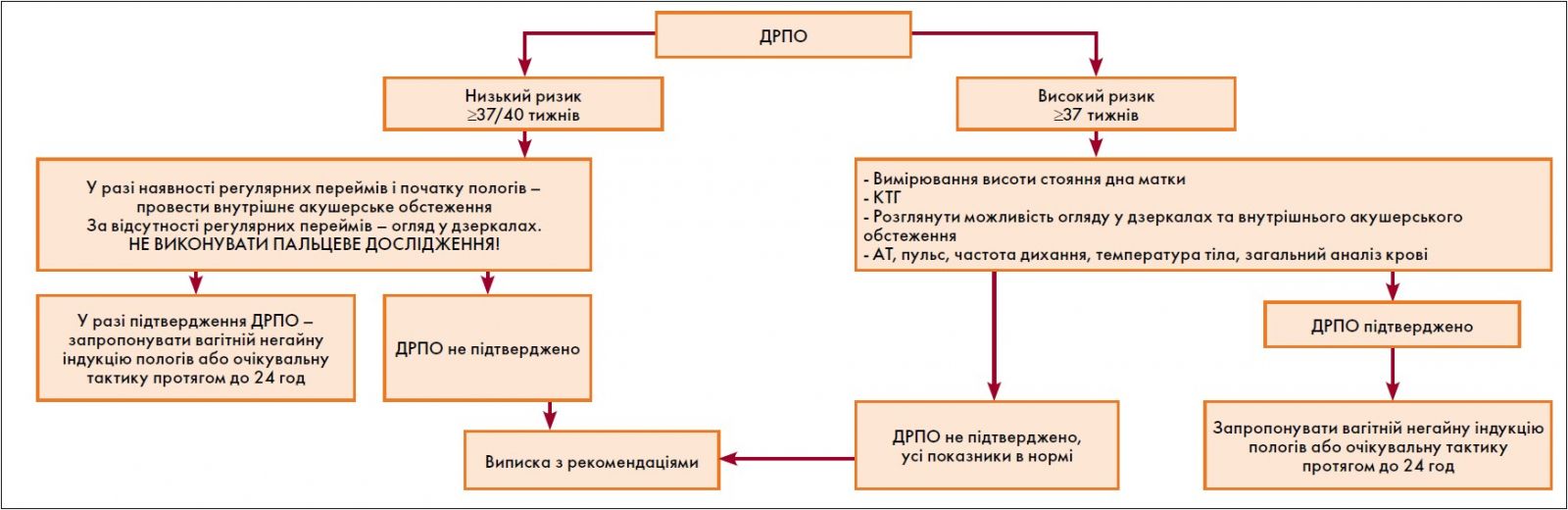
до Стандарту медичної допомоги «Передчасний розрив плідних оболонок» (підпункт 1 пункту 3 розділу ІІІ)
Алгоритм ведення вагітної із ДРПО при доношеній вагітності
Додаток 6
до Стандарту медичної допомоги «Передчасний розрив плідних оболонок» (підпункт 8 пункту 3 розділу ІІІ)
Схеми призначення антибактеріальних лікарських засобів при передчасному розриві плідних оболонок
|
Назва лікарського засобу |
Дозування, шлях введення, тривалість курсу |
|
Макроліди |
|
|
Еритроміцин |
250 мг перорально кожні 6 год протягом 10 днів |
|
Азитроміцин |
1 г перорально одноразово 500 мг до 1 г перорально одноразово, потім по 250 мг перорально кожні 24 год протягом 4 днів |
|
Кларитроміцин |
500 мг перорально кожні 12 год протягом 7 днів |
|
Додатково антибактеріальні препарати, ефективні проти СГВ |
|
|
Ампіцилін + Амоксицилін |
2 г внутрішньовенно кожні 6 год протягом 2 днів
500 мг перорально кожні 8 год протягом 5 днів
|
|
Бензилпеніцилін |
5 млн міжнародних одиниць (МО) внутрішньовенно, потім 2,5-3,0 млн МО кожні 4 год протягом 2 днів |
|
Рекомендовані схеми прийому антибіотиків для інтранатальної профілактики при інфікуванні СГВ Бензилпеніцилін – 5 млн МО внутрішньовенно, потім 2,5-3,0 млн МО кожні 4 год до народження дитини або Якщо жінка має алергію на пеніцилін, але має низький ризик анафілаксії: цефазолін – 2 г внутрішньовенно, потім 1 г кожні 8 год до народження дитини або Якщо у жінки є алергія на пеніцилін та існує ризик анафілаксії: кліндаміцин – 900 мг внутрішньовенно кожні 8 год до народження дитини (якщо ізолят чутливий до кліндаміцину без індукованої резистентності) або ванкоміцин – 1 г внутрішньовенно кожні 12 год до народження дитини |
|
Примітки:
- Використовують дві схеми лікування антибіотиками: 1) макроліди (еритроміцин, або азитроміцин, або кларитроміцин) окремо або в комбінації із групою антибіотиків покриття СГВ на 2 дні (якщо статус СГВ невідомий або позитивний) або 2) комбінація ампіциліну/амоксициліну та макроліду незалежно від статусу СГВ.
- Недоцільне продовження антибактеріальної терапії у латентному періоді понад 10 днів.