17 липня, 2024
Дерматофітія стоп: оновлений огляд і практичні рекомендації
Дерматофітія стоп (ДС; tinea pedis, «стопа атлета») – поверхнева грибкова інфекція шкіри стопи, спричинена переважно дерматофітами. В усьому світі ДС є чи не найпоширенішою грибковою інфекцією шкіри в підлітків і дорослих. ДС є значною проблемою охорони здоров’я, оскільки є заразною, часто рецидивує та слугує важливим резервуаром для грибкових уражень інших частин тіла.
Епідеміологія
Глобальна поширеність ДС становить близько 3%, а протягом життя на ДС хворіють до 70% людей. Пік захворюваності припадає на вік 16-45 років – найактивніший період роботи й відпочинку. Зараження відбувається через тісний контакт з інфікованими особами, тваринами (зокрема домашніми), контамінованими предметами чи ґрунтом. Найпоширенішою є передача між членами родини через прямий чи непрямий контакт зі спорами збудника, інфікованими фрагментами шкіри, зараженими речами (взуттям, шкарпетками, постільною білизною тощо). Можлива також автоінфекція. Розвитку ДС сприяє тривале носіння тісного взуття, що створює вологе й тепле середовище.
Хвороба є поширенішою серед людей, які займаються спортом (особливо якщо ходять босоніж у роздягальнях), військовослужбовців, робітників фізичної праці. До інших факторів, котрі підвищують схильність до розвитку ДС, належать tinea pedis в особистому чи сімейному анамнезі, теплий вологий клімат, гіпергідроз (особливо підошовний), тривале перебування ніг у воді, спільне купання / використання туалетів, відвідування громадських басейнів, недостатній догляд за ногами, погана особиста гігієна, мацерація шкіри, цукровий діабет, хвороба периферичних судин, атопічний дерматит, псоріаз, ожиріння, імунодефіцит, депресія, шизофренія, генетична схильність тощо.
Патофізіологія
Грибок-збудник виробляє та вивільняє ферменти, як-от протеази, котрі перетравлюють кератин, і кератиназу, яка проникає в ороговілу тканину. Згодом гіфи грибка потрапляють у роговий шар і поширюються навколо. Інфекція зазвичай обмежується неживими ороговілими шарами, оскільки грибок не здатний проникати глибше в тканини здорового імунокомпетентного хазяїна. Лущення є результатом підвищеного відновлення епітелію після запалення. Також стінка гриба містить манани, які пригнічують імунну систему макроорганізму, зменшують лімфопроліферативну реакцію та проліферацію кератиноцитів; це призводить до зниження швидкості лущення ураженої шкіри й подовжує інфекцію. Розвитку грибка сприяють потовиділення та тепло.
Гістопатологія
Гістологічні знахідки включають гіперкератоз, акантоз, наявність нейтрофілів у дермі, гіф між нижньою частиною паракератотичного рогового шару та верхнім нормальним роговим шаром у вигляді плетеного кошика («симптом бутерброда»). Гіфи краще візуалізуються за фарбування гематоксиліном та еозином.
Клінічні прояви
Розрізняють три основні клінічні форми ДС: міжпальцеву, гіперкератотичну (типу «мокасин») і везикулобульозну (запальну).
Найпоширеніша міжпальцева форма проявляється почервонінням, сріблясто-білим лущенням, мацерацією зазвичай у ділянці перетинки між четвертим і п’ятим пальцями (рис. 1, 2). Уражена ділянка може стати білою з мокнуттям. Головним симптомом є свербіж. Часто є периферичні тріщини, які здатні спричиняти біль і відчуття печіння. Також можуть уражатися прилеглі ділянки шкіри, як-от підошва (рис. 2). Вторинні бактеріальні інфекції грампозитивними (Staphylococcus aureus, стрептококи) та грамнегативними бактеріями (Escherichia coli, Klebsiella spp., Proteus spp., Pseudomonas aeruginosa) в міжпальцевих ділянках можуть призвести до появи неприємного запаху, мацерації, ерозій та утворення кірочок – цей стан називають дерматофітозним комплексом.
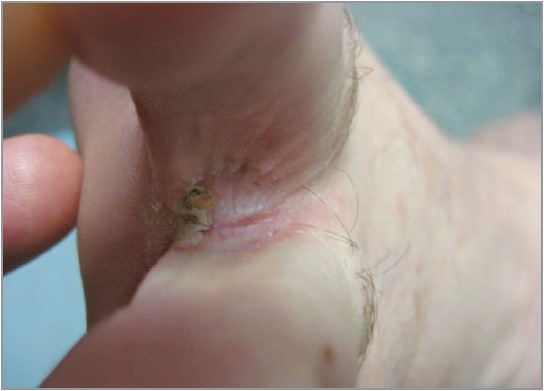
Рис. 1. Міжпальцева tinea pedis: мацерація, десквамація, тріщина між пальцями
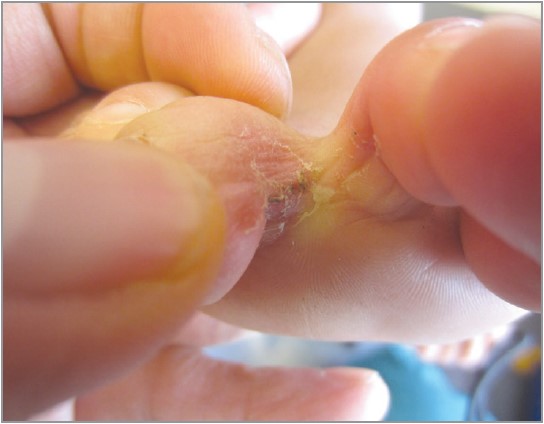
Рис. 2. Міжпальцева tinea pedis: еритема, лущення між пальцями та прилеглою шкірою
Друга за поширеністю гіперкератотична форма характеризується хронічними гіперкератотичними лускатими бляшками з різним ступенем почервоніння основи на п’ятах, підошвах, латеральній і медіальній сторонах, а також дистальному тильному відділі стопи (відповідає шкірі, покритій взуттям) (рис. 3). Еритема помітніша на дистальній тильній частині однієї чи обох стоп. Уздовж краю стопи можна побачити комірець лущення типу «мокасин». Іноді можуть з’являтися тріщини. Гіперкератотична ДС може злегка свербіти, але найчастіше перебігає безсимптомно. Хвороба часто є хронічною й досить стійкою до лікування.
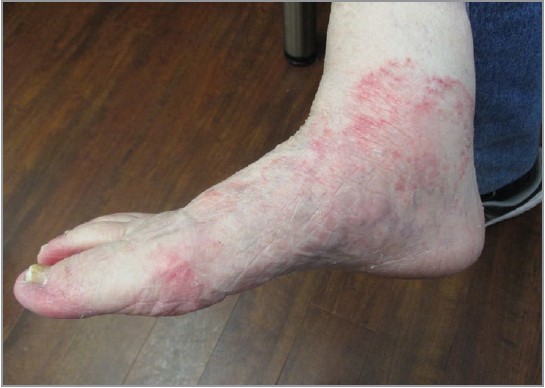
Рис. 3. Дифузна еритема та лущення на підошві та медіальній стороні стопи в пацієнта з гіперкератотичною (типу «мокасин») tinea pedis
Везикулобульозна (запальна) форма зазвичай проявляється сильним свербінням, болючими везикулами та/або булами на тлі еритеми (рис. 4, 5). Везикули здебільшого мають діаметр від 1 до 3 мм. Злиття везикул призводить до утворення бул. Вогнища ураження прогресують набагато швидше, ніж за інших форм tinea pedis. У разі розриву везикул та/або бул виділяється серозна чи гнійна рідина з оголенням червоної й такої, що сочиться, поверхні.
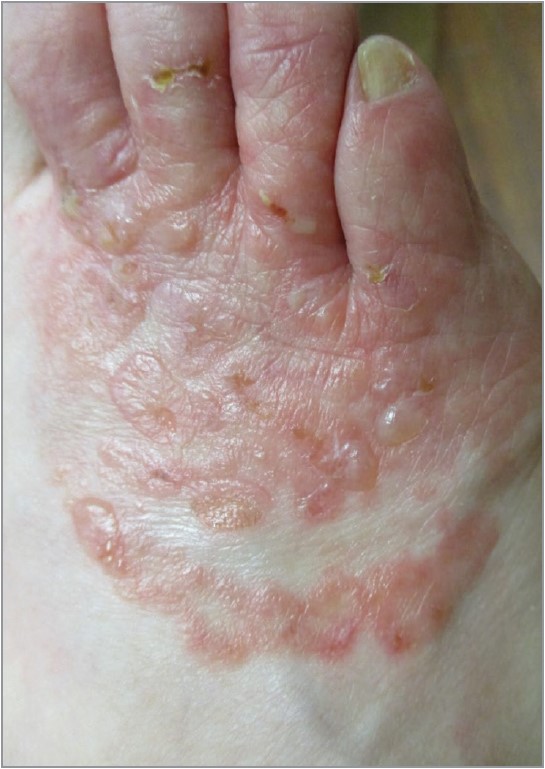
Рис. 4. Везикулобульозна (запальна) tinea pedis: сверблячі везикули та були на тлі еритеми на тильній поверхні правої стопи
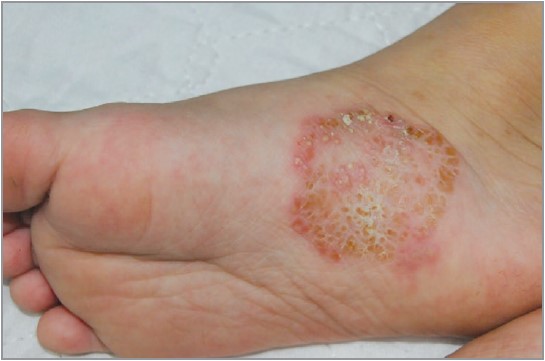
Рис. 5. Везикулобульозна (запальна) tinea pedis: сверблячі везикули та були на медіальній підошовній поверхні лівої стопи
Виразкова форма трапляється рідко й переважно проявляється міжпальцевими ерозіями та виразками, котрі швидко поширюються. Цей стан частіше спостерігається в пацієнтів із хворобами периферичних судин, цукровим діабетом або імунодефіцитом. Виразки часто ускладнюються вторинною бактеріальною інфекцією.
Tinea incognito (нерозпізнана, атипова дерматофія) може виникнути, якщо tinea pedis помилково лікувати імуносупресантами, зокрема інгібіторами кальциневрину або кортикостероїдами, що призводить до втрати типового вигляду ураження. Свербіж може бути мінімальним або відсутнім. Чітка межа ураження зазвичай відсутня, еритема та лусочки можуть бути менш помітні, можливі папули й пустули.
Дуже рідко ДС проявляється розсіяними безсимптомними пурпуровими папулами на підошовній поверхні стопи за відсутності свербежу, еритеми, мацерації, десквамації та везикул.
У 7-17% пацієнтів із tinea pedis спостерігається т. зв. дерматофітидна реакція – вторинне висипання зазвичай у формі симетричних сверблячих везикул або папул на віддалених ділянках, приміром на долонях і бічних сторонах пальців рук. Імовірна причина – імунологічна реакція на грибок. Цей висип не містить грибкових елементів і минає самостійно після успішного лікування ДС.
Діагностика
Більшість лікарів діагностують ДС на підставі клінічної картини. У сумнівних випадках виконують дослідження нативного препарату під мікроскопом із використанням 10% KOH. Культуральне дослідження – золотий стандарт діагностики дерматофітозів – використовують рідко через високу вартість і тривалий час до отримання результатів (7-14 днів). Найсучасніший метод – ДНК‑чип, що дає змогу швидко встановити діагноз. ДНК грибка ампліфікують за допомогою полімеразної ланцюгової реакції з подальшим аналізом шляхом гібридизації на мікрочипі; чутливість методу досягає 96,3%.
Диференційна діагностика включає попрілості, спричинені Candida чи бактеріальною інфекцією, атопічний дерматит, ксероз, іритативний чи алергічний контактний дерматит, міжпальцеву еритразму, імпетиго, пухирі тертя, пухирчатку, целюліт, простий герпес, гостру долонно-підошовну (дисгідротичну) екзему, коросту, ямчастий кератоліз, ювенільний підошовний дерматоз, долонно-підошовний псоріаз, долонно-підошовний пустульоз, долонно-підошовну кератодермію, ексфоліативний кератоліз (сухий пластинчастий дисгідроз), грибоподібний мікоз, червоний волосяний лишай.
Ускладнення
Tinea pedis, особливо везикобульозна та виразкова форми, створює ворота для проникнення бактерій, тому може ускладнюватися бактеріальною суперінфекцією, як-от целюліт (найчастіше), піодермія та лімфангіт. Також грибок може поширюватися в інші частини тіла, зокрема нігті (оніхомікоз), пахову ділянку (tinea cruris), кисті (tinea manuum), ділянки бороди (tinea barbae) й обличчя (tinea faciei). Грибок може вражати волосяний фолікул з утворенням перифолікулярного гранулематозного запалення (гранулема Майоккі). Інвазія підшкірної клітковини призводить до підшкірної дерматофітії.
Лікування
Загальні заходи. Оскільки грибки найкраще розвиваються у вологому теплому середовищі, пацієнтам слід рекомендувати носити нетісні чисті шкарпетки з натурального волокна чи бавовни та взуття (в ідеалі – сандалі) й ретельно витирати ноги після купання. Слід уникати тривалого використання тісного взуття. Неможливо переоцінити важливість належного миття ніг, дотримання правил особистої гігієни та належної дезінфекції взуття. Гаряче прання шкарпеток або кросівок також може вбити грибок. Рекомендовано нанесення підсушувальних й антисептичних порошків на ноги (особливо між пальцями) та всередину взуття. За наявності гіпергідрозу ніг його слід належним чином лікувати.
Місцева протигрибкова терапія є основою лікування поверхневої або локалізованої tinea pedis. Протигрибкові препарати для місцевого застосування зазвичай використовують 1-2 рази на день протягом 1-6 тиж залежно від тяжкості ураження, типу використовуваного препарату та реакції уражень на лікування. Встановлено, що міжпальцева дерматофітія здебільшого потребує 1 тиж лікування, тоді як гіперкератотична – 4 тиж.
Серед сучасних місцевих протигрибкових препаратів на особливу увагу заслуговує сертаконазол (Залаїн®), який є похідним імідазолу та бензотіофену. Завдяки наявності в його структурі молекул двох активних компонентів він має широкий спектр дії стосовно патогенних грибів, низки грампозитивних бактерій і найпростіших. За фунгістатичний ефект відповідає азольне кільце, яке порушує синтез ергостеролу – одного з основних компонентів клітинної мембрани грибів. Фунгіцидна дія препарату зумовлена бензотіофеном, структурно схожим на триптофан. Убудовуючись у клітинну мембрану гриба замість молекул триптофану, бензотіофен підвищує її проникність, що спричиняє втрату внутрішньоклітинної АТФ, руйнування цитоскелета та лізис клітинних органел. Цей механізм також перешкоджає утворенню гіф, запобігаючи їхній інвазії в тканини.
Завдяки високій ліпофільності бензотіофену сертаконазол тривалий проміжок часу (≈72 год) утримується шкірою й не потрапляє до системної циркуляції, має додаткові протизапальний і протисвербіжний ефекти.
Сертаконазол проявляє активність щодо всіх клінічно важливих дерматофітів; найвищу активність він продемонстрував проти Trichophyton rubrum, Trichophyton tonsurans, що є основними збудниками ДС. Висока фунгіцидна активність сертаконазолу дає змогу досягти рівня ерадикації в >90% випадків, а також знизити ризик рецидиву. Водночас сертаконазол є дуже безпечним: у разі місцевого застосування він не зазнає системної абсорбції, а єдиним протипоказанням є підвищена чутливість до компонентів.
Більшість рецидивів ДС пов’язані з поганим комплаєнсом, що частіше спостерігається в осіб, котрі працюють багато годин на день чи застосовують кілька ліків; окрім того, пацієнти зазвичай передчасно припиняють терапію, якщо немає швидкої відповіді. Покращити прихильність до лікування здатне призначення сертаконазолу, який може застосовуватися 1 раз на день і чинить помітний симптоматичний ефект.
Системну протигрибкову терапію слід розглянути в разі великої зони ураження, рецидивної, хронічної чи стійкої до місцевого лікування хвороби, а також в імуноскомпрометованих пацієнтів і за наявності супутнього оніхомікозу. Перорально призначають тербінафін 2 тиж, ітраконазол 1 тиж чи флуконазол 2-6 тиж; дозування залежить від маси тіла. Використання перорального кетоконазолу не рекомендовано через несприятливий профіль ризику та користі.
Додаткове лікування. У разі бактеріальної інфекції разом із протигрибковими засобами доцільно застосовувати антибіотики. За умови призначення Залаїну 2% крему в цьому може не бути потреби з огляду на виражену активність сертаконазолу проти основних бактеріальних збудників, які спричиняють інфекції шкіри, зокрема стафіло- та стрептококів. У разі міжпальцевої ДС рекомендовано використовувати сепаратори між ураженими пальцями для кращої аерації та підсушування. У лікуванні гіперкератотичної ДС може бути ефективним поєднання місцевого протигрибкового препарату з топічним кератолітиком, як-от саліцилова кислота, молочна кислота чи сечовина.
За умови належного протигрибкового лікування прогноз є сприятливим, натомість за відсутності терапії вогнища ДС можуть персистувати та прогресувати. Поширеними факторами гіршого прогнозу є імунодефіцит, гіпергідроз і цукровий діабет.
За матеріалами: Leung A. K.C., Barankin B., Lam J. M. et al. Tinea pedis: an updated review. Drugs Context. 2023; 12: 2023-5-1.
Підготував Олексій Терещенко
Медична газета «Здоров’я України 21 сторіччя» № 10 (571), 2024 р



