22 грудня, 2020
Стратегія вибору антикоагулянтної терапії у пацієнтів із неклапанною фібриляцією передсердь
Пацієнтам із фібриляцією передсердь неклапанної етіології (нФП) з метою запобігання розвитку тромбоемболічних ускладнень можна призначати прямі пероральні антикоагулянти (ПОАК). За результатами рандомізованих клінічних досліджень, ПОАК не поступаються антагоністам вітаміну К (АВК) або перевершують їх в ефективності (профілактика ішемічного інсульту / системної емболії) і мають переваги щодо безпеки (нижчий ризик геморагічних ускладнень). На відміну від АВК, при застосуванні ПОАК відсутня необхідність рутинного лабораторного контролю стану коагуляції. Але який саме ПОАК призначити конкретному хворому? Чи буде антикоагулянт ефективним та безпечним за наявності тих чи інших коморбідних станів у літніх пацієнтів? Відповіді на ці запитання шукали учасники симпозіуму в межах Х ювілейної науково-практичної конференції Асоціації аритмологів України, що відбулася 1‑3 липня 2020 року.
 Керівник відділу аритмій серця ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України (м. Київ), співголова Всеукраїнської Асоціації аритмологів України, модератор робочої групи з порушень ритму серця Всеукраїнської асоціації кардіологів України, д. мед. н., професор Олег Сергійович Сичов присвятив доповідь можливостям сучасної антикоагулянтної терапії у пацієнтів із поліморбідністю та осіб літнього віку із нФП. Також спікер розглянув питання взаємодій ПОАК з іншими лікарськими засобами.
Керівник відділу аритмій серця ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України (м. Київ), співголова Всеукраїнської Асоціації аритмологів України, модератор робочої групи з порушень ритму серця Всеукраїнської асоціації кардіологів України, д. мед. н., професор Олег Сергійович Сичов присвятив доповідь можливостям сучасної антикоагулянтної терапії у пацієнтів із поліморбідністю та осіб літнього віку із нФП. Також спікер розглянув питання взаємодій ПОАК з іншими лікарськими засобами.
Про поліморбідність у пацієнта із нФП йде мова за наявності ≥3 хронічних захворювань. Така значна кількість супутніх станів є маркером крихкості (старечої немочі), підвищує ризик поліпрагмазії та розвитку небажаних явищ лікарських засобів. В осіб із нФП коморбідна патологія також пов’язана зі зростанням імовірності розвитку тромбоемболії та кровотеч, що було підтверджено в субаналізі дослідження ARISTOTLE (Alexander et al., 2018).
Лектор нагадав, що у рандомізованому подвійному сліпому випробуванні ARISTOTLE (n=18 201), в якому брав участь Інститут кардіології ім. акад. М.Д. Стражеска, порівнювали ефективність і безпеку апіксабану, інгібітора Ха-фактора зсідання крові, та препарату групи АВК варфарину в пацієнтів із нФП. Апіксабан (5 мг двічі на день) продемонстрував суттєві переваги порівняно з варфарином (цільове міжнародне нормалізоване відношення [МНВ] 2,0-3,0).
У групі апіксабану отримані такі результати порівняно з варфарином (Granger et al., 2011):
- нижчий ризик розвитку інсульту та системної емболії на 21% (р=0,01);
- менша ймовірність великої кровотечі – на 31% (р<0,001);
- нижчий ризик летальних випадків із будь-яких причин – на 11% (р=0,047).
У субаналізі випробування ARISTOTLE ефективність і безпеку апіксабану та варфарину порівнювали в 16 800 осіб віком ≥55 років із нФП та поліморбідністю (Alexander et al., 2018). На початку дослідження було зібрано інформацію про наявність в учасників 17 різних коморбідних станів, зокрема захворювань ендокринної, серцево-судинної, опорно-рухової, травної, дихальної систем, нирок, крові тощо.
Залежно від кількості наявних супутніх патологій хворих поділили на три категорії: 0‑2 коморбідних захворювання у 36,2% пацієнтів, 3‑5 – у 50,6%; ≥6 – у 13,2%. Період спостереження становив у середньому 1,8 року. Поліморбідність виявлено у 63% хворих, причому ті, в кого було ≥3 коморбідних станів, частіше були старшими за тих, хто мав 0‑2 супутні захворювання, вищий ризик розвитку інсульту за шкалою CHA2DS2-VASc та отримував удвічі більше препаратів. Частота виникнення інсульту / системної емболії, великої кровотечі та смерті з розрахунку на 100 пацієнто-років була вищою серед хворих із більшою кількістю коморбідних станів навіть з огляду на вік, стать, расу та регіон проживання.
Порівняння ефективності й безпеки апіксабану і варфарину в осіб із нФП та різною кількістю коморбідностей показало, що апіксабан має переваги щодо частоти інсульту / системної емболії, великих кровотеч і смерті в усіх категоріях пацієнтів. Особливо треба відзначити зниження ризику внутрішньочерепної кровотечі у пацієнтів, які отримували апіксабан, порівняно з тими, хто застосовував варфарин. Хворі на апіксабані мали 6+ супутніх патологій: відносний ризик (ВР) 0,28; 95% довірчий інтервал (ДІ) 0,09‑0,84 (Alexander et al., 2018). Таким чином, ефективність та безпеку апіксабану, а також його переваги перед АВК доведені у поліморбідних пацієнтів із нФП.
Професор О.С. Сичов звернув увагу слухачів на такий важливий аспект терапії пацієнтів із нФП, як лікарські взаємодії. Так, апіксабан є субстратом транспортного Р-глікопротеїну та цитохрому CYP3A4, що бере участь у метаболізмі апіксабану в печінці. Варфарин – субстрат низки печінкових цитохромів. Як на ефекти апіксабану та варфарину впливають інші лікарські засоби, що отримує хворий? Відповідь на це запитання було отримано внаслідок проведення спеціального субаналізу результатів дослідження ARISTOTLE.
До субаналізу були включені 5547 пацієнтів, з яких 2722 одночасно отримували апіксабан та препарати, що потенційно могли з ним взаємодіяти (комбіновані інгібітори або індуктори Р-глікопротеїну та CYP3A4), а 2825 – варфарин і ліки, які потенційно могли з ним взаємодіяти. Серед учасників переважали жінки, хворі, які застосовували ацетилсаліцилову кислоту (АСК) та мали кровотечі в анамнезі. Вплив взаємодій лікарських засобів на ефекти апіксабану та варфарину порівнювали за допомогою моделювання пропорційних ризиків Кокса. Субаналіз дослідження ARISTOTLE не виявив значної різниці щодо ефективності (ризик інсульту та системної емболії) і безпеки (ризик великих кровотеч) препаратів (Washam et al., 2019). Це має принципове значення в терапії нФП, адже таким пацієнтам часто призначають ліки, які можуть взаємодіяти із ПОАК.
Певні труднощі становить антикоагулянтна терапія у літніх пацієнтів із нФП через поширеність у цій популяції хронічної хвороби нирок (ХХН), підвищеного ризику кровотеч/інсульту, поліпрагмазії, травм через падіння (Kirchhof et al., 2016). Згідно з даними дослідження ARISTOTLE за участю 31% пацієнтів ≥75 років, апіксабан показав переваги перед варфарином у всіх вікових групах (Granger et al., 2011):
- виявився ефективнішим щодо запобігання інсульту (ВР 0,79; 95% ДІ 0,66‑0,95);
- продемонстрував кращу безпеку стосовно ймовірності великих кровотеч (ВР 0,69; 95% ДІ 0,60‑0,80).
Важливо зазначити, що апіксабан перевершує варфарин, зокрема, й у хворих старечого віку зі значним порушенням функції нирок (швидкість клубочкової фільтрації [ШКФ] ≤30 мл/хв) щодо зниження ризику як інсульту та системної емболії (ВР 0,29; 95% ДІ 0,08‑1,07), так і великих кровотеч (ВР 0,35; 95% ДІ 0,14‑0,86) (Halvorsen et al., 2014). Таким чином, у пацієнтів літнього віку із нФП апіксабан запобігає більшій кількості інсультів та пов’язаний із меншим ризиком великих кровотеч порівняно з варфарином.
Для оптимізації фармакотерапії пацієнтів віком ≥65 років 2008 р. було створено класифікацію FORTA (Fit fOR The Aged – «підходить для літніх людей»). Відповідно до класифікації препарати поділено на чотири класи на підставі користі й безпеки для хворих похилого та старечого віку (Wehling, 2013). Вісім препаратів були розглянуті з позиції тривалої терапії нФП в осіб похилого віку шляхом комплексного аналізу якості, результатів клінічних досліджень і оцінки групою з десяти європейських експертів (OAC-FORTA, 2016). Апіксабан був класифікований як FORTA-A (найбільш оптимальний коефіцієнт ризику та користі) та препарат, що має велику доказову базу із застосування у літніх людей (Wehling et al., 2017).
Олег Сергійович акцентував на важливості правильного призначення дози ПОАК. Адже за результатами дослідження ORBIT-AFII один із семи пацієнтів із нФП отримує ПОАК у низькій дозі, причому в більшості випадків підстав для її зменшення, згідно з інструкцією, немає. Хворі, які безпідставно отримували знижену дозу ПОАК, порівняно з тими, хто приймав стандартну, мали підвищений ризик тромбоемболічних подій (ВР 1,56; 95% ДІ 0,92‑2,67) та смерті (ВР 2,61; 95% ДІ 1,86‑3,67) (Steinberg et al., 2019).
Тож слід пам’ятати, що всі ПОАК мають два рекомендованих режими дозування. Відповідно до інструкції, стандартна доза апіксабану становить 5 мг двічі на день. Нижчу дозу апіксабану 2,5 мг два рази на добу застосовують у пацієнтів, які відповідають принаймні двом із трьох критеріїв ABC:
- A (age) – вік ≥80 років;
- B (body) – маса тіла ≤60 кг;
- C (creatinine) – рівень креатиніну ≥1,5 мг/дл.
Окрім того, знижену дозу апіксабану призначають особам із тяжкою нирковою недостатністю, коли кліренс креатиніну (КК) становить 15‑29 мл/хв.
 Антикоагулянтна терапія у пацієнтів із нФП та супутніми захворюваннями, зокрема, порушенням функції нирок, цукровим діабетом (ЦД) та ожирінням стала темою доповіді старшої наукової співробітниці відділу аритмій серця ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, к. мед. н. Олени Миколаївни Романової. Спікерка нагадала слухачам, що, згідно із практичною настановою Європейської асоціації серцевого ритму (EHRA, 2018), в осіб із нФП та порушенням функції нирок дозу ПОАК призначають залежно від показника КК (Steffel et al., 2018). Але ця рекомендація лишає багато запитань: чи варто взагалі таким хворим призначати ПОАК? Якщо так, то який саме? Як вести пацієнтів із термінальною стадією ниркової недостатності?
Антикоагулянтна терапія у пацієнтів із нФП та супутніми захворюваннями, зокрема, порушенням функції нирок, цукровим діабетом (ЦД) та ожирінням стала темою доповіді старшої наукової співробітниці відділу аритмій серця ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, к. мед. н. Олени Миколаївни Романової. Спікерка нагадала слухачам, що, згідно із практичною настановою Європейської асоціації серцевого ритму (EHRA, 2018), в осіб із нФП та порушенням функції нирок дозу ПОАК призначають залежно від показника КК (Steffel et al., 2018). Але ця рекомендація лишає багато запитань: чи варто взагалі таким хворим призначати ПОАК? Якщо так, то який саме? Як вести пацієнтів із термінальною стадією ниркової недостатності?
Важливі результати були отримані у вищезгаданому дослідженні ARISTOTLE: апіксабан виявився ефективнішим (нижчий ризик інсульту / системної емболії) та безпечнішим (нижчий ризик великої кровотечі) за варфарин у пацієнтів із нФП незалежно від функції нирок, зокрема у пацієнтів із ШКФ ≤50 мл/хв (Hohnloser et al., 2012). Крім того, у 93% (n=16 859) учасників дослідження ARISTOTLE протягом тривалого періоду (медіана – 1,8 року) проводили серійні вимірювання рівня креатиніну, що дозволило спостерігати функцію нирок у динаміці та проаналізувати її зв’язок із лікуванням та клінічними результатами. Було показано, що погіршення функції нирок (визначали як зниження рівня ШКФ на >20% протягом року) корелює з підвищенням ризику серцево-судинних подій та великих кровотеч. Проте переваги апіксабану щодо ефективності та безпеки порівняно з варфарином у пацієнтів зберігаються незважаючи на погіршення функції нирок (Hijazi et al., 2016).
Також було зазначено, що за результатами дослідження ARISTOTLE у пацієнтів із нФП та пізніми стадіями ХХН (КК 25‑30 мл/хв.), які отримували апіксабан у дозі 5 або 2,5 мг двічі на день, спостерігалася нижча частота кровотеч, ніж у групі варфарину. При цьому різниця у частоті була суттєвішою, ніж в осіб із КК >30 мл/хв (Stanifer et al., 2020).
Олена Миколаївна акцентувала на тому, що на сьогодні КК <15 мл/хв є протипоказанням до призначення ПОАК (виключення – апіксабан у США). Однак серед таких пацієнтів нФП є поширенішою (11‑13%), ніж у загальній популяції, при цьому вони мають у 1,5 рази вищий ризик розвитку інсульту та удвічі – кровотеч (Olesen et al., 2012). Застосування варфарину в даній групі хворих пов’язане з додатковою небезпекою, зокрема складністю контролю МНВ та підвищеною кальцифікацією ниркових судин. Тому існує нагальна потреба у дослідженні можливостей антикоагулянтної терапії для пацієнтів із нФП та термінальною стадією ХХН.
У 2019 р. були оприлюднені результати RENAL-AF – першого рандомізованого дослідження безпеки ПОАК (апіксабану) порівняно з варфарином в осіб із нФП та термінальною стадією ХХН на гемодіалізі. Учасники отримували апіксабан (5 мг два рази на добу; 2,5 мг двічі на день у деяких хворих) або варфарин (цільове МНВ – 2,0‑3,0).
Дослідження припинили передчасно, зокрема, через труднощі із залученням пацієнтів на гемодіалізі, але було продемонстровано подібні показники великих та клінічно значущих невеликих кровотеч у групах апіксабану та варфарину (Pokorney, 2019).
О.М. Романова приділила увагу веденню хворих на нФП та ЦД, адже відомо, що останній є фактором ризику розвитку інсульту та системної емболії в осіб із нФП. Цим пацієнтам було присвячено субаналіз результатів дослідження ARISTOTLE, в якому порівнювали ефективність і безпеку терапії апіксабаном та варфарином в осіб із нФП, пацієнтів із/без ЦД (Ezekowitz et al., 2014). Серед учасників приблизно 25% мали ЦД. У середньому вони демонстрували вищий ризик тромбоемболічних ускладнень за шкалою CHA2DS2-VASc, ніж пацієнти без цієї недуги. Апіксабан показав переваги в ефективності порівняно з варфарином незалежно від наявності у хворого ЦД.
Особи із ЦД, які отримували апіксабан, продемонстрували такі клінічні результати порівняно із варфарином:
- нижчий ризик інсульту / системної емболії (ВР 0,75; 95% ДІ 0,52‑1,05);
- меншу ймовірність смерті з будь-яких причин (ВР 0,83; 95% ДІ 0,67‑1,02) та серцево-судинної летальності (ВР 0,89; 95% ДІ 0,66‑1,20).
Ризик великих кровотеч у пацієнтів із ЦД у групах апіксабану та варфарину був подібним (Ezekowitz et al., 2014).
На додачу, було проведено субаналіз у межах дослідження ARISTOTLE щодо прогностичної значимості ЦД з/без лікування інсуліном у великій когорті пацієнтів з нФП. Хворі застосовували антикоагулянт (ЦД відсутній, n=13 588; ЦД, що не лікується інсуліном: без ліків, n=1055; лише пероральні протидіабетичні препарати, n=2726; ЦД, що лікується інсуліном, n=832). В осіб із ЦД, що отримували інсулін, рівень смертності від ССЗ був значно вищим порівняно із хворими, що не використовували інсулін або не мали ЦД (De Caterina et al., 2019). При цьому жоден метод лікування ЦД не пов’язаний із підвищенням ризику інсульту / системної емболії (De Caterina et al., 2019).
Лекторка відзначила актуальність на світовому рівні проблеми ожиріння, яке набуло масштабів пандемії. В Україні кількість осіб з ожирінням з 2001 по 2012 рр. зросла на 30% і надалі продовжує збільшуватися; надлишкову масу тіла мають 70% населення країни. Що стосується пацієнтів із нФП, за наявності ожиріння зниження ваги разом із контролем інших факторів ризику мусять бути розглянуті з метою зменшення тяжкості хвороби та виразності симптомів. Це підтверджують результати дослідження LEGACY (Pathak et al., 2015). Ожиріння має тісний патофізіологічний зв’язок із ФП, зокрема через хронічне запалення та перикардіальне ожиріння. Позбавлення надлишкової ваги – важлива складова лікування нФП.
Кореляцію між індексом маси тіла (ІМТ) та результатами антикоагулянтної терапії апіксабаном або варфарином вивчали у межах субаналізу дослідження ARISTOTLE. Згідно зі значенням ІМТ, учасників розподілили на три категорії: із нормальною (ІМТ <25 кг/м2), надлишковою вагою (ІМТ 25‑29 кг/м2), ожирінням (ІМТ >30 кг/м2). Пацієнти, які отримували апіксабан, при порівнянні з групою варфарину мали нижчий ризик інсульту / системної емболії, великих кровотеч та смерті з усіх причин незалежно від значення ІМТ (Sandhu et al., 2015).
На завершення О.М. Романова підкреслила необхідність урахування коморбідностей пацієнтів при терапії нФП. Залишаються відкритими питання з приводу застосування ПОАК у пацієнтів із нФП на термінальній стадії ХХН, але вже сьогодні наявні свідчення ефективності та безпеки апіксабану в осіб із ХХН, ЦД та ожирінням.
 Складним завданням є призначення антитромботичного лікування пацієнтам із нФП після гострого коронарного синдрому (ГКС) або черезшкірного коронарного втручання (ЧКВ). Як поєднати антикоагулянтну та антитромботичну терапію і при цьому мінімізувати ризик кровотеч розповів провідний науковий співробітник відділу реанімації та інтенсивної терапії ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, д. мед. н. Олег Ігорович Іркін. Спікер нагадав слухачам, що у пацієнтів із нФП турбулентні токи крові та зниження швидкості кровотоку в передсердях ведуть до активації «внутрішнього» шляху згортання крові, наслідком чого є утворення в сітці фібрину із включенням еритроцитів так званого червоного тромбу.
Складним завданням є призначення антитромботичного лікування пацієнтам із нФП після гострого коронарного синдрому (ГКС) або черезшкірного коронарного втручання (ЧКВ). Як поєднати антикоагулянтну та антитромботичну терапію і при цьому мінімізувати ризик кровотеч розповів провідний науковий співробітник відділу реанімації та інтенсивної терапії ННЦ «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України, д. мед. н. Олег Ігорович Іркін. Спікер нагадав слухачам, що у пацієнтів із нФП турбулентні токи крові та зниження швидкості кровотоку в передсердях ведуть до активації «внутрішнього» шляху згортання крові, наслідком чого є утворення в сітці фібрину із включенням еритроцитів так званого червоного тромбу.
Для профілактики тромбоутворення в передсердях, як відомо, призначають антикоагулянти. Натомість під час ГКС, коли відбувається розрив атеросклеротичної бляшки, активується «зовнішній» шлях зсідання крові, в якому важлива роль належить тромбоцитам, а результатом є утворення так званого білого тромбу. З метою профілактики тромбоутворення, спричиненого атеросклерозом, показано антитромботичну терапію. Обидва види лікування підвищують імовірність розвитку кровотеч. Таким чином, при терапії пацієнтів із нФП після ГКС та/або ЧКВ потрібно віднайти баланс між ефективним запобіганням тромбоутворенню та прийнятним ризиком виникнення кровотеч. Пацієнтам із нФП після ГКС та/або ЧКВ до 2012 р. призначали подвійну або потрійну антитромботичну терапію, що включала АВК як антикоагулянт. Згодом з’явилися ПОАК, що дозволило знизити ризик кровотеч в осіб із нФП після ЧКВ (дослідження PIONEER AF-PCI, RE-DUAL, ENTRUST-AF-PCI).
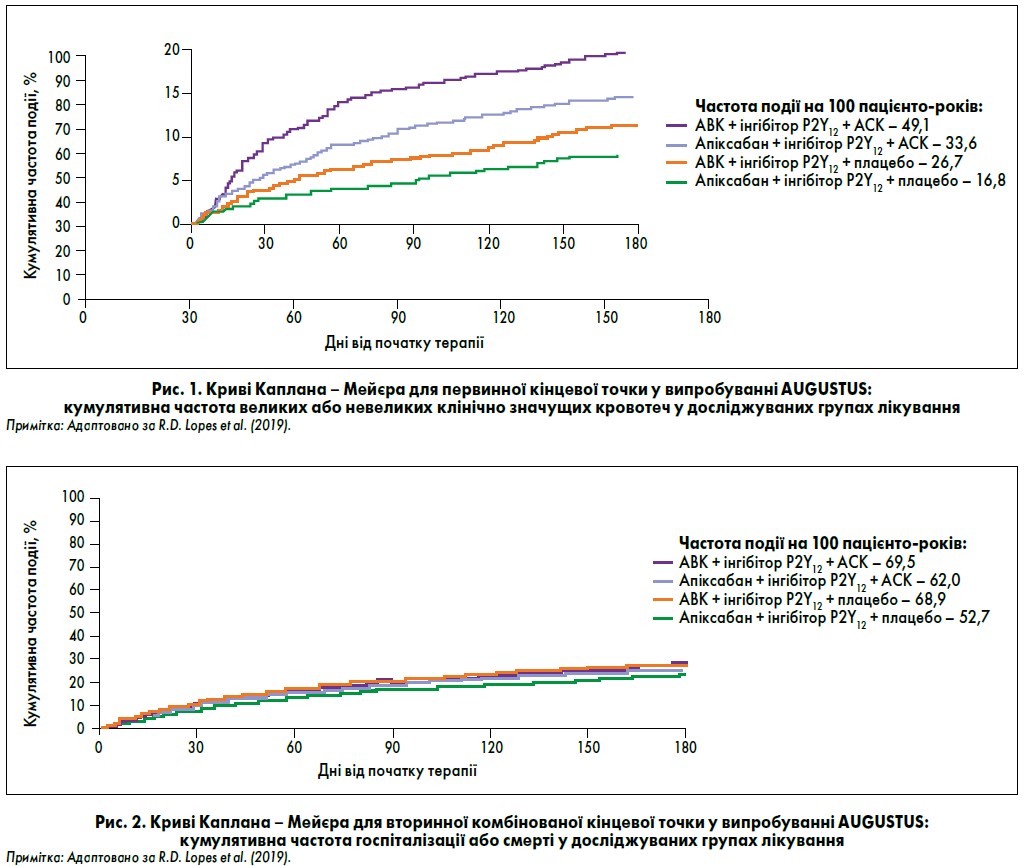
У 2019 р. було опубліковано результати випробування AUGUSTUS ACS/PCI, в якому порівнювали ефекти апіксабану та АВК як компонентів антитромботичної терапії у пацієнтів із нФП після ГКС або ЧКВ (Lopes et al., 2019). Як зазначив лектор, великою перевагою дослідження є клінічно правильний підхід до оцінки терапевтичної стратегії, адже порівнювані схеми лікування включали або не включали АСК.
В AUGUSTUS ACS/PCI був залучений 4641 пацієнт із нФП, що протягом останніх 14 днів переніс ГКС або ЧКВ, із середнім ризиком тромбоемболічних ускладнень за шкалою CHA2DS2-VASc 3,9 та кровотеч за шкалою HAS-BLEED 2,9. В усіх хворих критерієм включення у дослідження було попереднє призначення інгібітора P2Y12 принаймні на шість наступних місяців (92% отримували клопідогрель).
Пацієнтів рандомізували у чотири групи, які протягом шістьох місяців отримували одну з комбінацій:
- апіксабан (5 мг двічі на день) + інгібітор P2Y12 + АСК;
- АВК (цільове МНВ – 2,0‑3,0) + інгібітор P2Y12 + АСК;
- апіксабан (5 мг два рази на день) + інгібітор P2Y12 + плацебо;
- АВК (цільове МНВ – 2,0‑3,0) + інгібітор P2Y12 + плацебо.
Первинною кінцевою точкою виступала велика або клінічно значуща невелика кровотеча, вторинною – госпіталізація або смерть. У групах апіксабану спостерігалася менша кількість кровотеч, ніж при лікуванні з використанням АВК (ВР 0,69; 95% ДІ 0,58‑0,81). Цей результат цілком узгоджувався з отриманими даними попередніх досліджень апіксабану або АВК (ARISTOTLE).
Також у черговий раз було показано, що включення до схем антитромботичної терапії АСК підвищує ризик кровотеч порівняно із плацебо (ВР 1,89; 95% ДІ 1,59‑2,24). Найменшу ймовірність кровотеч мали пацієнти, які отримували апіксабан (5 мг двічі на день) + інгібітор P2Y12 + плацебо, найвищий – АВК (цільове МНВ – 2,0‑3,0) + інгібітор P2Y12 + АСК (рис. 1). Що стосується ефективності комбінацій, суттєвої різниці щодо зниження ризику госпіталізації та смерті для різних схем лікування не було (рис. 2). Але при аналізі частоти різних ішемічних подій у групах апіксабану спостерігалися удвічі менша ймовірність розвитку інсульту (ВР 0,50; 95% ДІ 0,26‑0,97) та на 17% – госпіталізацій (ВР 0,83; 95% ДІ 0,74‑0,93), ніж у групах АВК. Включення АСК у схеми лікування практично не впливало на ризик ішемічних подій.
О.І. Іркін навів результати метааналізу досліджень PIONEER AF-PCI, RE-DUAL, ENTRUST-AF-PCI та AUGUSTUS ACS/PCI із загальною участю 10 234 хворих на нФП після ГКС та/або ЧКВ, де порівнювали ефективність і безпеку подвійної та потрійної антитромботичної терапії. Згідно з отриманими даними, подвійна антитромботична терапія, особливо при включенні ПОАК замість АВК та інгібітора P2Y12, пов’язана зі зниженням ризику кровотеч, зокрема великих та внутрішньочерепних. Натомість потрійна терапія має певні переваги щодо ймовірності виникнення тромбозу стента (Gargiulo et al., 2019).
В оновленому мережевому метааналізі шести рандомізованих досліджень (n=12 158) стратегії антитромботичної терапії у пацієнтів із нФП після ЧКВ підтверджено, що застосування ПОАК та інгібітора P2Y12 є безпечнішим та одночасно не менш ефективним, ніж комбінацій із АСК (Chua et al., 2020). Під час приймання АСК ризик розвитку кровотеч зростав як протягом перших 30 днів, так і надалі – до шести місяців тривалості дослідження. Що стосується тромбозу стента, переваги АСК виявлялися лише в перші 30 днів, а потім вплив препарату на їхню частоту не відрізнявся від плацебо (Alexander et al., 2020).
Насамкінець Олег Ігорович зазначив, що провідні професійні товариства підтримують призначення пацієнтам із нФП після ЧКВ подвійної терапії, що включає ПОАК та інгібітор P2Y12. Тоді як тривалість потрійної терапії, яку застосовують, коли високий ризик ішемічних подій переважає імовірність кровотеч, має бути якнайменшою – до 30 днів (Bainey et al., 2019).
Підготувала Тетяна Ткаченко
Статтю надруковано за підтримки компанії «Пфайзер»
PP-ELI-UKR-0093
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 5 (72) 2020 р.