12 вересня, 2023
Застосування ацетилсаліцилової кислоти для профілактики серцево-судинних захворювань: переваги, проблеми та шляхи їх подолання
Ацетилсаліцилову кислоту (АСК) уже понад 100 років застосовують у медичній практиці, вона є одним із найпопулярніших лікарських препаратів як для профілактики, так і лікування різних захворювань. АСК у низьких дозах (АСК НД) належить до найпоширеніших лікарських засобів у світі, який використовують у клінічній практиці для первинної та вторинної профілактики серцево-судинних і тромботичних цереброваскулярних подій (Patrono et al., 2005). Проте застосування антитромбоцитарної терапії АСК потребує особливої уваги до таких питань безпеки, як приймання оптимальних доз і спеціальних форм препарату.
Починаючи з 80-х років XX століття, АСК активно використовують у клінічній практиці для лікування пацієнтів з ішемічною хворобою серця (ІХС) із метою запобігання розвитку гострого коронарного синдрому (ГКС) та інфаркту міокарда (ІМ). Відомо, що перші клінічні дослідження (VA, RISC, ISIS‑2) надали переконливі дані про зниження ризику розвитку гострого ІМ та гострої коронарної смерті: від 41 до 70% на тлі приймання АСК. Зокрема, 2002 р. у журналі Antithrombotic Trialists’ Collaboration було опубліковано результати метааналізу 287 рандомізованих клінічних досліджень за участю 135 тис. пацієнтів, який засвідчив, що за призначення АСК як антиагреганта спостерігали зниження на 25% ризику розвитку серцево-судинних ускладнень.
До того ж цей метааналіз переконливо продемонстрував, що застосування високих доз АСК (500‑1500 мг) не має переваг щодо терапевтичної ефективності перед середніми (160‑325 мг) і низькими (75‑150 мг) дозами та часто супроводжується гастротоксичними ускладненнями. Подібні результати лягли в основу постулату – оптимальна доза АСК для тривалої профілактики ССЗ у пацієнтів із високим ризиком перебуває в межах 75‑150 мг на добу (ATC, 2002; Hart et al., 2007; Шилов, 2013).
Американська Діабетологічна Асоціація (ADA, 2015) рекомендує АСК у дозі від 81 до 325 мг для вторинної профілактики уражень великих судин у хворих на діабет віком від 30 років, що поєднується з компонентами метаболічного синдрому, атерогенною дисліпідемією, високим артеріальним тиском, ІХС, курінням.
Крім того, встановлено доцільність призначення АСК хворим із фібриляцією передсердь (як альтернатива варфарину), захворюваннями периферичних артерій (стенозом сонних артерій) та термінальною хронічною нирковою недостатністю (що потребують гемодіалізу) (АTC, 2002).
У незалежних дослідженнях (ESSENCE, PRISM PLUS) було встановлено, що у пацієнтів із ГКС без підйому сегмента ST на ЕКГ найближчий прогноз залежить від попереднього приймання АСК до розвитку загострення ІХС (Sabatine et al., 2002; Mega et al., 2005). Так, у дослідженні PRISM PLUS при застосуванні АСК у хворих із ГКС частота розвитку ІМ, рефрактерної стенокардії та раптової смерті до 7-го дня спостереження становила 12,1% серед тих, хто не приймав раніше АСК, та 23,5% – серед тих, хто приймав АСК до розвитку загострення. Цей факт отримав назву «аспіриновий парадокс», а D.L. Bhatt та E.J. Topol (2004) прирахували АСК до «субоптимальних антитромбоцитарних засобів».
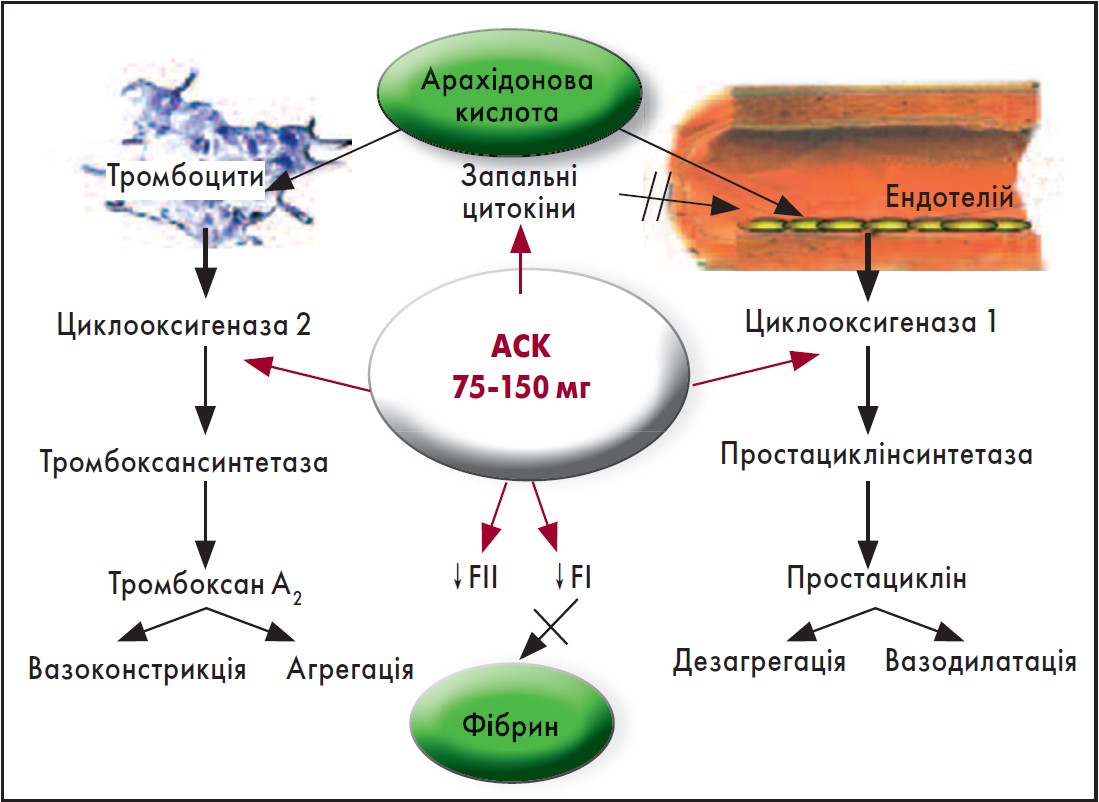
Механізм дії АСК представлено на рисунку 1. Препарат передусім незворотно інгібує циклооксигеназу (ЦОГ)-2 тромбоцитів та ендотелію судин, пригнічуючи утворення тромбоксану А2 (потужного індуктора агрегації тромбоцитів та вазоконстрикції, продукту метаболізму арахідонової кислоти), а у великих дозах – ЦОГ‑1, попередника простацикліну (дезагреганта й вазодилататора). АСК та інші нестероїдні протизапальні препарати (НПЗП), як-от індометацин, діючи на рівні метаболізму арахідонової кислоти, у великих дозах одночасно блокують синтез простациклінів, що опосередковано може підтримувати агрегаційний стан тромбоцитів внаслідок зменшення вмісту простациклінів та їх дезагрегаційного ефекту (Шилов, 2013).
Рис. 1. Механізм дії ацетилсаліцилової кислоти
Адаптовано за А.М. Шилов. Ацетилсалициловая кислота – антиагрегант для профилактики и лечения сердечно-сосудистых заболеваний. Трудный пациент. 2013. Вып. 4. С. 3-8.
Побічні ефекти з боку шлунково-кишкового тракту при застосуванні АСК
Проте використання АСК НД також стало загальновідомим як пов’язане з ризиком серйозних ускладнень у верхніх відділах шлунково-кишкового тракту (ШКТ), як-от пептична виразка та кровотеча (Weil et al., 1995). Зі старінням населення застосування АСК НД продовжує зростати, тож властивість АСК, навіть у низьких дозах, спричиняти шлунково-кишкові пошкодження, стала клінічною проблемою, яка потребує уваги. Донедавна основну увагу зосереджували на ураженні шлунка та дванадцятипалої кишки, а потенціал АСК НД спричиняти пошкодження тонкої кишки залишався предметом дебатів. Однією з причин були труднощі в оцінюванні стану тонкої кишки й детальній характеристиці ентеропатій, спричинених АСК і НПЗП.
Власне, останнім часом серед гастроентерологів зростає увага до несприятливого впливу АСК на тонку кишку, особливо тому, що нові ендоскопічні методи, як-от капсульна та балонна ендоскопія, стали доступними для оцінювання ураження тонкої кишки. Це дає змогу безпосередньо візуалізувати тонку кишку і встановити її пошкодження, викликане АСК та іншими НПЗП.
Результати кількох досліджень, проведених у західних країнах, не надали підтверджень про будь-які пошкодження слизової оболонки (виразки або ерозії) у здорових добровольців, спричинені короткочасним введенням НПЗП (Maiden et al., 2005; Goldstein et al., 2007).
Проте здійснене в Японії дослідження продемонструвало, що в таких осіб значно збільшується частота ділянок із втратою ворсинок і виразок у проксимальному та дистальному відділах тонкої кишки (Fujimori et al., 2010). Зокрема, йшлося про розриви слизової оболонки, які частіше спостерігали в порожній кишці, ніж у клубовій, у пацієнтів із ревматоїдним артритом за тривалого лікування НПЗП (Sugimori et al., 2008). Ці результати свідчать, що тривалість терапії НПЗП та історія хвороби можуть мати вплив на розподіл ушкоджень. Дослідження методом капсульної ендоскопії, виконані за участю здорових добровольців, підтвердили, що короткочасне приймання АСК НД може викликати запалення слизової оболонки тонкої кишки (Endo et al., 2009а).
Крім того, було доведено, що тривале застосування АСК НД призводить до різноманітних уражень тонкої кишки, як-от численні петехії, втрата ворсинок, ерозії та круглі, неправильної форми або так звані «штамповані» виразки. У деяких пацієнтів виникали оперізувальні («циркулярні») виразки зі стриктурами (Endo et al., 2009b; Watanabe et al., 2008; Shiotani et al., 2011).
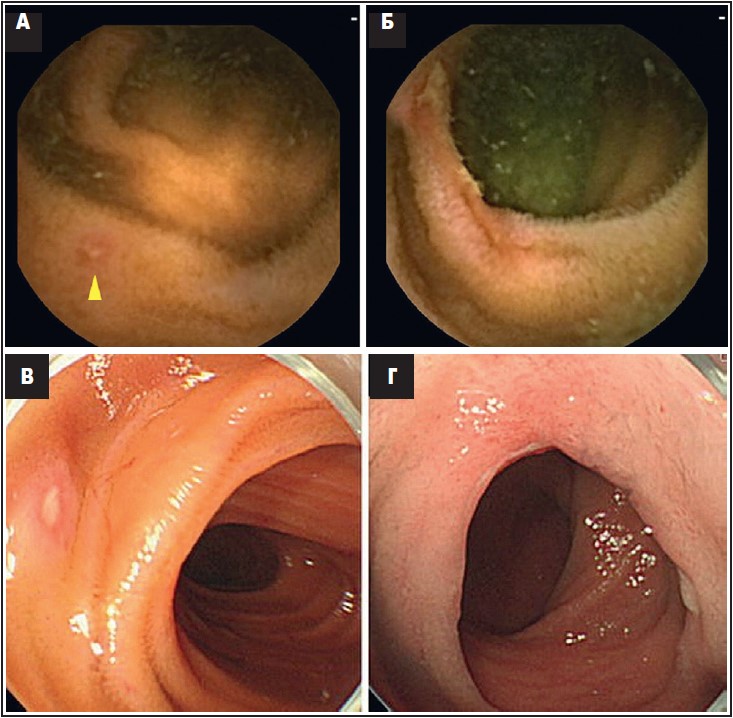
На рисунку 2 зображено типові ендоскопічні результати у пацієнтів, які приймали АСК НД.
Примітки: А, Б – зображення, отримані методом капсульної ендоскопії: А – незначне ушкодження слизової оболонки (стрілка), Б – циркулярне ушкодження слизової оболонки; В, Г – зображення, отримані методом ендоскопії із застосуванням балона: В – ерозія тонкої кишки, Г – циркулярна виразка.
Рис. 2. Ендоскопічні зображення ушкоджень тонкого кишківника, спричинених прийманням аспірину в низьких дозах
Адаптовано за H. Endo et al. Small bowel injury in low-dose aspirin users. J Gastroenterol. 2015 Apr. Vol. 50, № 4. Р. 378-86.
Клінічні симптоми ентеропатій, спричинених НПЗП, та способи оцінювання їхньої тяжкості
Ушкодження, описані вище, можуть спричиняти такі ускладнення, як явна кровотеча, перфорація, стриктура із симптомами гострої або підгострої непрохідності (хронічний колькоподібний біль у животі, здуття живота, блювання), гіпоальбумінемія, прихована кровотеча, яка може призвести до розвитку залізодефіцитної анемії. Так, у проспективних дослідженнях із використанням капсульної ендоскопії для оцінювання шкідливого впливу НПЗП, зокрема АСК НД, на тонку кишку більшість пацієнтів були безсимптомними, попри високу частоту кишкових патологій (Fujimori et al., 2009). Проте у деяких пацієнтів, які приймали НПЗП, розвинулися такі абдомінальні симптоми, як диспепсія та нудота, причому вони не реагували на лікування препаратами, що пригнічують кислотність. Отже, можливо, не всі, ушкодження кишківника можуть супроводжуватися явними симптомами (Watanabe et al., 2020).
Капсульна ендоскопія допомагає виявити невеликі ураження. Однак у багатьох пацієнтів, які приймали НПЗП, за наявності таких уражень не було ні явних симптомів, ні відхилень щодо лабораторних показників. Тому клінічне значення спричинених НПЗП патологій тонкої кишки, виявлених за допомогою капсульної ендоскопії, нині обговорюється. Деякі дослідники використовують для оцінювання тяжкості ушкоджень, спричинених НПЗП, шкалу Льюїса, за якою запальні зміни тонкої кишки можна класифікувати на три групи: нормальний стан або клінічно незначущі, легкі запальні зміни слизової оболонки та помірні або тяжкі зміни (Rimbas et al., 2011).
Як відомо, у жодному дослідженні не повідомлялося про кореляцію цих груп із клінічними показниками, що застосовують у пацієнтів з ентеропатією, спричиненою НПЗП. Інша система класифікації пошкоджень, викликаних НПЗП, базується на класифікації патологій тонкої кишки на нормальний стан, червону пляму, малу ерозію, велику ерозію та виразку. Ендоскопічні результати для цих категорій оцінюють від 0 до 4 балів, де 0 означає нормальний стан; 1 – червоні плями; 2‑1‑4 ерозії; 3 – >4 ерозії; 4 – великі ерозії / виразки (Graham et al., 2005).
Виокремлюють три рівня залежно від тяжкості ушкодження – його відсутність (0‑1), легке (2) і серйозне ураження (3‑4). Пацієнти із серйозними ушкодженням мали значно нижчі концентрації гемоглобіну і тенденцію до зниження рівня сироваткового альбуміну порівняно з тими, у яких таких уражень не було (Watanabe et al., 2013).
Отже, тяжке ушкодження, визначене за цією класифікацією, є клінічно значущим станом, який потребує терапевтичного втручання.
Маркери індукованого НПЗП ураження тонкого кишківника
Капсульна ендоскопія є неінвазивним діагностичним методом, який виявляє наявність і тяжкість викликаних НПЗП ушкоджень тонкої кишки, проте цей метод вартісний і потребує багато часу. Тому є потреба в простих неінвазивних чутливих маркерах ураження тонкого кишківника, спричиненого НПЗП. Для оцінювання кишкової проникності та запалення використовували визначення екскретованої із сечею етилендіамінтетраоцтової кислоти, міченої хромом‑51, і фекальних нейтрофілів, мічених індієм‑111, відповідно (Bjarnason et al., 1993). Проте ці методи не застосовують широко, зокрема, бракує досліджень із зіставленням цих методів і капсульної ендоскопії.
Кальпротектин – білок, який виділяється активованими або ушкодженими гранулоцитами, моноцитами та макрофагами. Оскільки він стабільний у фекаліях, фекальний кальпротектин можна використовувати як біомаркер кишкових розладів, особливо запальних захворювань ШКТ (Pathirana et al., 2018).
L. Maiden et al. (2005) продемонстрували користь фекального кальпротектину як біомаркера ентеропатії, спричиненої НПЗП, однак результати цього дослідження не підтвердили значущої кореляції між вмістом фекального кальпротектину й результатами капсульної ендоскопії. Отже, нині не існує біомаркерів ентеропатії, спричиненої НПЗП, які можна застосовувати як альтернативу прямому оцінюванню за допомогою капсульної або балонної ендоскопії.
Поширеність ушкоджень тонкого кишківника АСК НД
У середині 2000-х років серія досліджень із використанням капсульної ендоскопії продемонструвала високий потенціал НПЗП загалом (і АСК НД зокрема) спричиняти ушкодження тонкої кишки, незалежно від тривалості терапії.
У таблиці наведено дані щодо поширеності розривів слизової оболонки тонкої кишки у пацієнтів, які отримували АСК НД для профілактики ССЗ.
|
Таблиця. Поширеність розривів слизової оболонки тонкої кишки, за даними капсульної ендоскопії, у пацієнтів, які приймали АСК НД для профілактики ССЗ |
|||||
|
Публікація з результатами дослідження |
Кількість учасників |
Тип АСК НД (якщо вказано) |
Тривалість приймання |
Характеристика учасників |
Поширеність розривів слизової оболонки (%) |
|
Watanabe et al., 2008 |
11 |
Таблетки, вкриті кишковорозчинною оболонкою (+інгібітор протонної помпи) |
>3 місяці |
Пацієнти, які тривалий час приймали АСК НД і страждали на виразкову хворобу |
91 |
|
Sumecuol et al., 2009 |
20 |
Таблетки, вкриті кишковорозчинною оболонкою (+езомепразол) |
2 тижні |
Здорові добровольці |
20 |
|
Endo et al., 2009а |
10 |
Таблетки, вкриті кишковорозчинною оболонкою |
2 тижні |
Здорові добровольці |
30 |
|
Endo et al., 2009b |
22 |
АСК НД |
>3 місяці |
Пацієнти з латентними шлунково-кишковими кровотечами, які тривалий час приймали АСК НД |
46 (виразки тонкої кишки) |
|
Hara et al., 2018 |
45 |
АСК НД |
>2 тижні |
Пацієнти, які тривалий час приймали АСК НД |
51 |
|
Адаптовано за T. Watanabe et al. Current knowledge on non-steroidal anti-inflammatory drug-induced small-bowel damage: a comprehensive review. J Gastroenterol. 2020 May. Vol. 55, № 5. Р. 481‑495. |
|||||
Сьогодні вже відомо, що місцевий вплив НПЗП на тонку кишку є ключовим чинником індукції її ушкодження (Watanabe et al., 2011). Раніше, на підставі результатів клінічних досліджень із визначення кишкової проникності та вмісту фекальних запальних маркерів, вважали, що АСК не може чинити місцевого впливу на тонку кишку, оскільки відразу всмоктується в шлунку та дванадцятипалій кишці, не потрапляючи до ентерогепатичного кровообігу (Bjarnason et al., 1993). Проте F.K. Chan et al. (2016) повідомили про випадок тяжкої ентеропатії, спричиненої АСК НД, що призвело до зміни сприйняття безпеки АСК для нижніх відділів ШКТ і сприяло ширшому використанню капсульної ендоскопії для оцінювання ульцерогенного потенціалу АСК НД.
Результати були вражаючими: в одному з досліджень капсульна ендоскопія виявила розриви слизової оболонки тонкої кишки у 10 із 11 пацієнтів, які приймали таблетки АСК, вкриті кишковорозчинною оболонкою, для лікування ССЗ або цереброваскулярних захворювань, при цьому максимальна кількість розривів слизової оболонки становила 33 випадки (Watanabe et al., 2008).
Рівень поширеності розривів слизової варіював залежно від дизайну дослідження, проте зареєстровані показники були такими самими високими, як і за приймання неселективних НПЗП.
Однією з причин дуже високої частоти ушкоджень, спричинених кишковорозчинним АСК, на думку дослідників, є посилений місцевий ефект, через вплив на слизову оболонку тонкої кишки високих концентрацій АСК, яка розчиняється в тонкій кишці. Фактично, використання таблеток АСК, вкритих кишковорозчинною оболонкою, було пов’язане з більшою поширеністю розривів слизової оболонки кишківника, порівняно із застосуванням буферизованих форм АСК, які розчиняються в шлунку або дванадцятипалій кишці (Endo et al., 2012).
Чинники ризику ентеропатії, індукованої НПЗП
На відміну від ураження верхніх відділів ШКТ, чинники ризику ушкодження тонкої кишки, зумовленого НПЗП, зокрема АСК НД, нині не встановлено. Нещодавно як лабораторні, так і клінічні дослідження продемонстрували, що застосування інгібіторів протонної помпи (ІПП) може посилити ураження тонкої кишки, зумовлене НПЗП. Результати досліджень на тваринах переконливо свідчать, що ентеробактерії, особливо грамнегативні бактерії, є найважливішим чинником кишкової виразки, що розвивається під впливом НПЗП (Otani et al., 2017).
Зокрема, у перехресному дослідженні було виявлено, що одночасне приймання препаратів, які пригнічують кислотність (ІПП та антагоністів Н2-рецепторів), а також похилий вік є чинниками ризику ентеропатії у тих, хто застосовує НПЗП (Watanabe et al., 2013).
Утім, залишається незрозумілим, чи є загострення ентеропатії під впливом ІПП клінічно значущим, тому необхідні подальші широкомасштабні, подвійні сліпі, рандомізовані дослідження для визначення частоти ускладнених виразок кишківника.
Для синдрому надмірного бактеріального росту (СНБР) у тонкій кишці характерні різні клінічні стани, пов’язані з надмірною кількістю бактерій у проксимальному відділі тонкої кишки. Власне, СНБР асоціюється з декількома станами та захворюваннями, як-от синдром подразненого кишківника, що ставить питання про його роль в ентеропатії, спричиненій НПЗП. Результати перехресного дослідження, засвідчили, що СНБР, діагностований за допомогою лактулозно-водневого дихального тесту, був незалежним чинником ризику розвитку серйозного ураження тонкої кишки у тих, хто постійно приймає НПЗП, зокрема й АСК НД (Muraki et al., 2014).
Є також дані про те, що куріння, одночасне лікування варфарином і наявність деяких однонуклеотидних поліморфізмів генів, що кодують CYP4F11 і CYP2D6, вважаються чинниками ризику для АСК-індукованих кровотеч у тонкому кишківнику (Shiotani et al., 2013). Тоді як наявність супутніх захворювань (як-от ССЗ, хронічна хвороба нирок, цироз печінки, хронічна обструктивна хвороба легень, колагеноз та злоякісні пухлини) і одночасне застосування НПЗП, зокрема й АСК НД, були пов’язані з підвищеним ризиком стенозу тонкої кишки внаслідок фіброзування підслизового шару (Ishihara et al., 2014).
Однак більшість досліджень, присвячених чинникам ризику, охоплювали невелику кількість суб’єктів, тому всі згадані результати потребують підтвердження у масштабних дослідженнях (Watanabe et al., 2020).
Патофізіологія ентеропатії, індукованої НПЗП
Інгібування ЦОГ та місцевий ефект
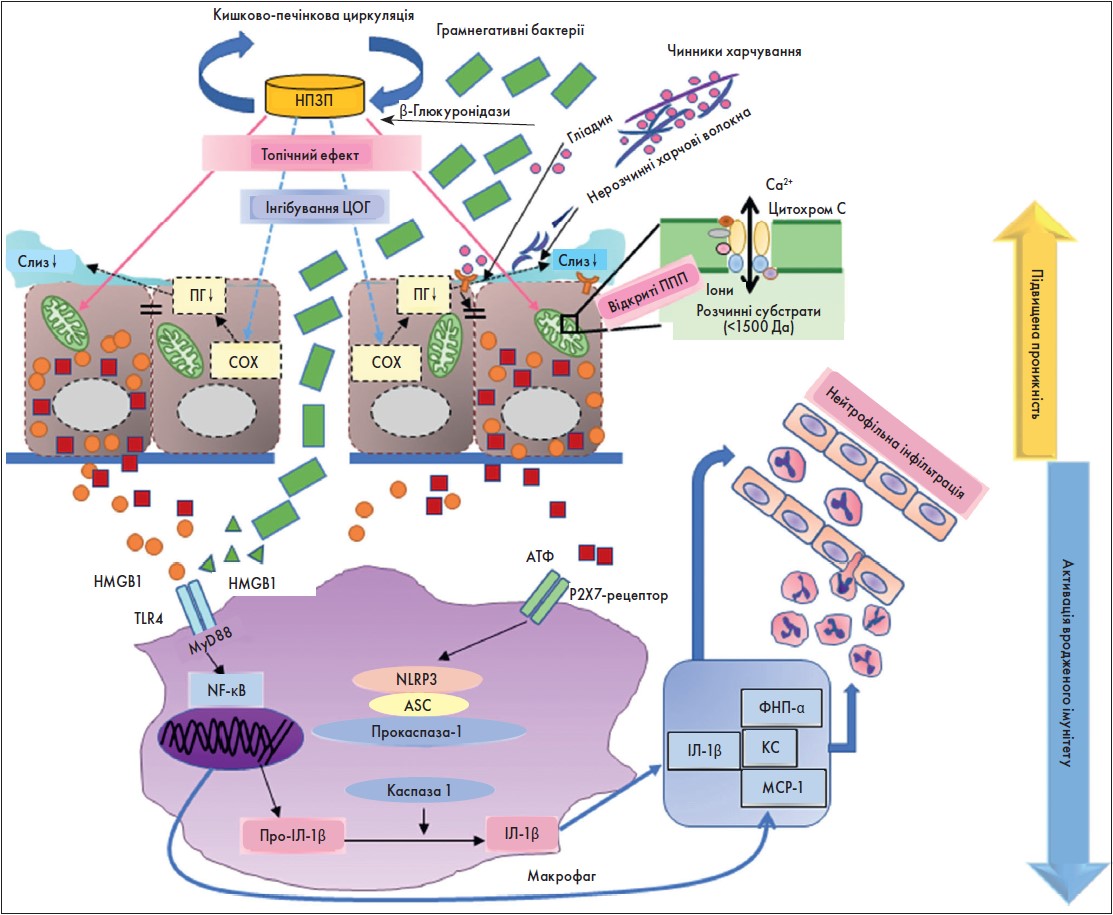
Подібно до верхніх відділів ШКТ, важливим механізмом виникнення індукованого НПЗП ураження тонкої кишки є інгібування ЦОГ. Оскільки простагландини (ПГ) також відіграють вирішальну роль у підтримці структурної цілісності кишківника завдяки активізації кровотоку слизової оболонки, регуляції співвідношення слизу / рідини та перистальтики кишківника, зокрема дефіцит ПГ після інгібування ЦОГ призводить до порушення захисної системи слизової оболонки в тонкій кишці (рис. 3) (Takeuchi and Satoh, 2015).
Примітки: ЦОГ – циклооксигеназа; ПГ – простагландини; ППП – пори підвищеної проникності; HMGB1 – білок 1 високомобільної групи (амфотерин); ЛПС – ліпополісахарид; TLR4 – Toll-подібний рецептор 4; MyD88 – білок 88 первинної відповіді мієлоїдного диференціювання; NF-κB – ядерний фактор-κB; NLRP3 – NOD-подібний рецептор, що містить піриновий домен 3; ASC – апоптоз-асоційований білок із каспазо-зв’язувальним доменом; Про-ІЛ-1β – про-інтерлейкін-1β; ІЛ-1β – інтерлейкін-1β; ФНП-α – фактор некрозу пухлини α; ХК – хемоаттрактант кератиноцитів; MCP-1 – білок хемоаттрактанта моноцитів-1.
Рис. 3. Механізм підвищення кишкової проникності та активації вродженої імунної системи за розвитку індукованого НПЗП ураження тонкої кишки
Адаптовано за T. Watanabe et al. Current knowledge on non-steroidal anti-inflammatory drug-induced small-bowel damage: a comprehensive review. J Gastroenterol. 2020 May. Vol. 55, № 5. Р. 481-495.
Проте, на відміну від верхніх відділів ШКТ, самого лише дефіциту ПГ недостатньо, щоб призвести до ушкодження тонкої кишки. Вважається, що місцевий ефект НПЗП, який не залежить від ЦОГ і потребує контакту препарату зі слизовою оболонкою з боку просвіту, відіграє так само важливу роль у ранніх процесах ураження, як і дефіцит ПГ (Watanabe et al., 2011; Bjarnason et al., 2018). Така пряма дія здебільшого передбачає вплив НПЗП, зокрема АСК НД, що всмоктується епітеліальними клітинами, на мітохондрії і полягає в блокуванні окисного фосфорилювання та, як наслідок, пригніченні клітинного дихання (рис. 3) (Somasundaram et al., 1997; Jacob et al., 2007).
Також описано, що АСК у пероральній формі, яка негайно всмоктується у верхніх відділах ШКТ, не потрапляючи до кишково-печінкової циркуляції, не провокувала морфологічних змін у мітохондріях і утвореннях виразок у тонкій кишці. Коли ж АСК вводили безпосередньо до тонкої кишки, це призводило до серйозного ушкодження слизової оболонки дистально від місця введення, що переконливо свідчить про необхідність місцевого ефекту під час індукції мітохондріальних розладів (Somasundaram et al., 1997).
У детальному аналізі S. Somasundaram et al. (2000) було продемонстровано, що інгібування ЦОГ (дефіцит ПГ) і мітохондріальні розлади внаслідок блокування окисного фосфорилювання є необхідними для індукування виразки тонкої кишки. Нині накопичено багато свідчень того, що блокувальна активність НПЗП загалом пояснюється утворенням так званої мітохондріальної пори перехідної проникності, яка містить білки, що з’єднують внутрішню та зовнішню мембрани мітохондрій (Masubuchi et al., 2002).
Цей процес пов’язаний із мітохондріальною дисфункцією, деполяризацією мітохондрій, припиненням синтезу АТФ, вивільненням іонів Ca2+ і пригніченням клітинного дихання (Scatena et al., 2007).
Утворення такої пори дає змогу низькомолекулярним субстратам (<1500 Да) вільно проникати до мітохондріального матриксу, що призводить до набухання мітохондрій і загибелі клітин (апоптозу або некрозу) через вивільнення цитохрому С до цитозолі (рис. 3) (Chan et al., 2010).
Внаслідок таких початкових розладів, зумовлених інгібуванням ЦОГ і місцевим впливом на мітохондрії, кишкова проникність підвищується з порушенням бар’єрної функції, що призводить до проникнення до тонкої кишки чинників ушкодження просвіту, як-от ентеробактерії та жовч. Крім того, нещодавні дослідження засвідчили, що харчові чинники (нерозчинні харчові волокна і компонент пшеничної клейковини гліадин) також задіяні у підвищенні кишкової проникності під час розвитку ушкоджень, спричинених НПЗП (Satoh et al., 2009; Shimada et al., 2019).
Усі ці процеси призводять до розвитку серії запальних явищ, достатніх для індукції макроскопічної виразки.
Ентеробактерії та жовч
Доведено, що кишкові бактерії відіграють вирішальну роль у розвитку виразки тонкої кишки, спричиненої НПЗП. Цілком можливо, що серед усіх бактерій саме грамнегативні кишкові бактерії мають головне значення у розвитку виразок тонкої кишки.
Як відомо, НПЗП призводили до збільшення кількості грамнегативних бактерій у тонкій кишці під час розвитку травми та психологічного стресу, що зумовлювало зростання тяжкості ушкодження, спричиненого індометацином (Hagiwara et al., 2004; Yoshikawa et al., 2017).
Тобто важливу роль у патогенезі ураження тонкої кишки відіграє жовч. Патогенна роль жовчних кислот в ушкодженні була продемонстрована як у дослідженнях in vivo, так і in vitro (Bernardes-Silva et al., 2004; Zhou et al., 2010).
Хоча точні механізми досі нез’ясовані, описано, що деякі жовчні кислоти, зокрема дезоксихолева кислота й тауродезоксихолат, індукують прозапальний цитокін інтерлейкін (ІЛ)-8 і активують ядерний фактор-κB (NF-κB) у клітинах, а хенодезоксихолат залучений до відкривання мітохондріальної пори перехідної проникності (Muhlbauer et al., 2004; Rolo et al., 2001).
НПЗП, які не проходять кишково-печінкову циркуляцію, не спричиняють значних кишкових виразок, а от залученість у кишково-печінковій циркуляції призводить до повторного та тривалого впливу НПЗП на слизову оболонку кишківника, достатнього для індукції його ушкодження (LoGuidice et al., 2012).
Активація вродженого імунітету грамнегативними бактеріями та іншими чинниками
Відомо, що НПЗП здатні спричиняти надмірну експресію фактора некрозу пухлини- (ФНП-) у тонкій кишці, що було пов’язано з розвитком макроскопічних виразок кишківника і передувало підвищенню активності мієлопероксидази, маркера нейтрофільної інфільтрації. Інгібітори ФНП-α та ІЛ‑1β / ФНП-α запобігали ураженню кишківника, зумовленого індометацином, із пригніченням підвищення активності мієлопероксидази (Bertrand et al., 1998).
Разом із висновками про те, що ампіцилін пригнічує спричинене індометацином ушкодження тонкої кишки (що було пов’язано зі зменшенням кількості ентеробактерій, які проникають до слизової оболонки кишківника, та активності мієлопероксидази), ці результати переконливо свідчать про важливість кишкових бактерій у розвитку запальних каскадів під час розвитку індукованої НПЗП ентеропатії.
Сімейство Toll-подібних рецепторів (TLR) відіграє вирішальну роль у вроджених імунних реакціях проти мікробних патогенів, а також у подальшій індукції адаптивних імунних реакцій. Зокрема, TLR розпізнають специфічні молекулярні моделі, виявлені в широкому діапазоні мікробних патогенів, відомі як патоген-асоційовані молекулярні структури. Наприклад, виявлено, що TLR4 є рецептором для ліпополісахариду, основного компонента клітинної стінки грамнегативних бактерій. Зв’язування ліганду з TLR активує подальші сигнальні шляхи, зокрема NF-kB, мітоген-активовані протеїнкінази та шляхи інтерферону типу I, що індукує прозапальні цитокіни та хемокіни й знищує патогени.
Хоча після активації TLR4 описано два сигнальні шляхи: залежний від білка 88 первинної відповіді мієлоїдного диференціювання (MyD88-залежний) і MyD88-незалежний, для лінії мишей MyD88 –/– було продемонстровано резистентність до ушкоджень, зумовлених НПЗП, на такому самому рівні, як і для лінії TLR4 –/–. Отже, вісь TLR4/MyD88 відіграє ключову роль урозвитку індукованої НПЗП ентеропатії (Kawai et al., 2001).
Білок 1 високомобільної групи (амфотерин, або HMGB1), який вивільняється з клітин під час некротичної клітинної смерті та активно секретується моноцитами, здійснює прозапальну дію через TLR2 і рецептор кінцевих продуктів неферментативного глікування (RAGE), а також TLR4 (Yu et al., 2006).
У разі ентеропатії, спричиненої НПЗП, спостерігалося помітне цитоплазматичне забарвлювання HMGB1 в уражених епітеліальних клітинах, і рекомбінантний HMGB1 посилював ушкодження через активацію NF-κB і мітоген-активованих протеїнкіназ (Nadatani et al., 2012).
HMGB1, що вивільняється з уражених епітеліальних клітин, призводить до ушкодження, зумовленого НПЗП, через TLR4. Отже, як екзогенні, так і ендогенні ліганди TLR4 діють узгоджено, зумовлюючи кишкове запалення, яке призводить до ентеропатії.
Нещодавнє дослідження засвідчило, що запальні сигнали, зумовлені НПЗП, також активували NLRP3-інфламасоми, які містять Nod-подібний рецептор сімейства NALP, асоційований з апоптозом плямистий білок із доменом рекрутування каспази (адаптерний білок) і про-каспазу‑1. Розпізнавання ендогенних та екзогенних сигналів, що виникають через внутрішньоклітинні або позаклітинні стресори, активує утворення інфламасоми, призводячи до розщеплення та активації прокаспази‑1 (Yu and Finlay, 2008).
Як тільки каспаза‑1 активується, вона сприяє переходу про-ІЛ‑1β і про-ІЛ‑18 в їхні зрілі активні форми. Лікування рекомбінантним ІЛ‑1β посилювало індуковане НПЗП ушкодження кишківника, тоді як in vivo блокування ІЛ‑1β за допомогою нейтралізувальних антитіл сповільнювало його.
З огляду на те, що як TLR4, так і NLRP3-інфламасоми загалом експресуються на макрофагах у тонкій кишці під час розвитку ушкодження, опосередкована макрофагами активація вродженої імунної системи та нейтрофільна інфільтрація є ключовими подіями на пізній фазі розвитку виразки кишківника, спричиненої НПЗП (Nadatani et al., 2012; Higashimori et al., 2016) (рис. 2).
Шляхи профілактики та лікування ентеропатій, спричинених прийманням АСК НД
Оскільки, як описано вище, є кілька етапів повного розвитку виразки кишківника, спричиненої НПЗП, препарати, які перешкоджають одному з цих етапів, можуть бути ефективними для запобігання та лікування індукованої НПЗП ентеропатії. Так, про таку результативність деяких препаратів, як-от мізопростол, метронідазол і сульфасалазин, повідомлялося ще 20 років тому (Watanabe et al., 2020).
У цих дослідженнях ефективність опосередковано оцінювали через вимірювання таких маркерів, як рівень гемоглобіну та фекальна екскреція радіомічених нейтрофілів. Сьогодні можливо безпосередньо визначати вплив ліків на ентеропатію за допомогою ендоскопії тонкої кишки. Так, користь кількох препаратів було продемонстровано в клінічних випробуваннях із застосуванням капсульної ендоскопії.
Рекомендованим лікуванням для пацієнтів з ентеропатією, спричиненою НПЗП, зокрема АСК НД, є скасування цих препаратів. Проте припинення їх приймання НПЗП часто призводить до рецидиву сильного болю. Що стосується пацієнтів із ССЗ, у яких розвинулися шлунково-кишкові кровотечі, то припинення ними застосування АСК НД було пов’язане з поганим прогнозом, зокрема високим рівнем смертності (Chan et al., 2016). Тому багато пацієнтів із такою ентеропатією не можуть припинити приймання НПЗП або АСК НД.
Один з очевидних шляхів підвищення безпеки лікування АСК – зниження дози, оскільки ризик ускладнень із боку ШКТ є дозозалежним. Інший напрям у підвищенні безпеки терапії АСК – це здійснення комплексу спеціальних профілактичних заходів щодо захисту ШКТ. Усім пацієнтам із анамнезом виразкової хвороби перед початком тривалої терапії АСК рекомендовано діагностування та ерадикацію Helicobacter pylori (Остроумова и соавт., 2012).
Зокрема, у пацієнтів, які приймають АСК і мають підвищений ризик розвитку ускладнень із боку ШКТ, доцільно розглянути питання про одночасне призначення АСК та ІПП (Abraham et al., 2010).
Ще одним напрямом для зниження ризику розвитку побічних ефектів із боку ШКТ на тлі приймання АСК є створення спеціальних, так званих забуферених лікарських форм АСК. Вони поєднують у собі АСК (в ефективних і безпечних дозах – 75 і 150 мг) і антацид, який не всмоктується, гідроксид магнію. Такі антациди є одними з препаратів, які найчастіше застосовують для лікування захворювань шлунка, зокрема виразкової хвороби. Їхній позитивний ефект полягає в адсорбції соляної кислоти.
До того ж антациди, що не всмоктуються, мають низку інших позитивних властивостей:
- Знижують протеолітичну активність шлункового соку (за допомогою адсорбції пепсину, підвищення pH середовища, внаслідок чого пепсин стає неактивним).
- Мають обволікувальні властивості.
- Зв’язують лізолецитин і жовчні кислоти, що чинять несприятливий вплив на слизову оболонку шлунка.
Імовірно, найважливішою для профілактики АСК-індукованих ускладнень є цитопротективна дія антацидів, зумовлена підвищенням рівня ПГ у стінці шлунка, посиленням секреції бікарбонатів і збільшенням вмісту глікопротеїнів шлункового слизу. Гідроксид магнію, що входить до забуферених шлунковорозчинних форм АСК, є найбільш швидкодіючим антацидом, на відміну від гідроксиду алюмінію.
Це дуже важливий момент, оскільки АСК швидко всмоктується зі шлунка, як відомо, значні концентрації у плазмі крові досягаються вже через 15‑20 хв. Результати спеціально проведених досліджень засвідчили, що гідроксид магнію не чинить клінічно значущого впливу на всмоктування АСК (Ушкалова, 2006).
Частим побічним ефектом АСК із боку ШКТ є диспепсія (за даними деяких досліджень, у 50% випадків і більше), причому під час езофагогастродуоденоскопії не виявляються ерозивно-виразкові та запальні зміни. Цей симптомокомплекс насправді є найчастішою причиною відмови пацієнтів від приймання АСК. Проте поєднання АСК з гідроксидом магнію допомагає різко знизити частоту диспепсії та підвищити прихильність пацієнтів до лікування. Отже, АСК є одним з основних препаратів для ефективної первинної та вторинної профілактики ССЗ. Для підвищення безпеки терапії рекомендовано приймати АСК у дозі 75 мг, а також у спеціальних лікарських формах.
Для зменшення частоти ураження ШКТ у тих, хто приймає АСК НД, клініцистам важливо підтвердити відмінності в шлунково-кишковій токсичності різних типів препаратів АСК за клінічного застосування. Дані низки досліджень демонструють, що кишковорозчинна форма АСК може бути більш шкідливою для слизової оболонки тонкого кишківника, ніж буферизований препарат АСК (який містить антацид гідроксид магнію).
У пацієнтів, які приймають АСК НД, ідеальним підходом до лікування уражень тонкої кишки була б відміна цього препарату, однак більшість використовує його як засіб антитромбоцитарної терапії, тож і його скасування може збільшити ризик серцево-судинної / цереброваскулярної захворюваності та смертності.
Тож пошук засобів для лікування ентеропатій, спричинених застосуванням АСК, та запобігання їм нині лишається актуальним завданням для клініцистів.
Підготувала Наталія Купко