15 серпня, 2021
ПОАК у пацієнтів із фібриляцією передсердь і супутньою хронічною хворобою нирок або печінки: рекомендації EHRA 2021
Згідно із сучасними рекомендаціями, оральні антикоагулянти, котрі не є антагоністами вітаміну K (non-vitamin K antagonist oral anticoagulant, ПОАК), розглядають як антикоагулянти першої лінії для запобігання інсульту в пацієнтів із фібриляцією передсердь (ФП). Порівняно з антагоністами вітаміну K, як-от варфарин, ПОАК (апіксабан, едоксабан, ривароксабан, дабігатран) мають покращене співвідношення ефективності/безпеки та передбачуваний антикоагулянтний ефект без необхідності регулярного моніторингу коагуляції.
Європейська асоціація ритму серця (European Heart Rhythm Association, EHRA) нещодавно представила оновлені настанови з використання ПОАК у пацієнтів із ФП. У цій публікації наведені особливості застосування ПОАК у пацієнтів із ФП, які страждають на хронічну хворобу нирок (ХХН) або хронічну хворобу печінки (ХХП).
ПОАК у пацієнтів із ХХН
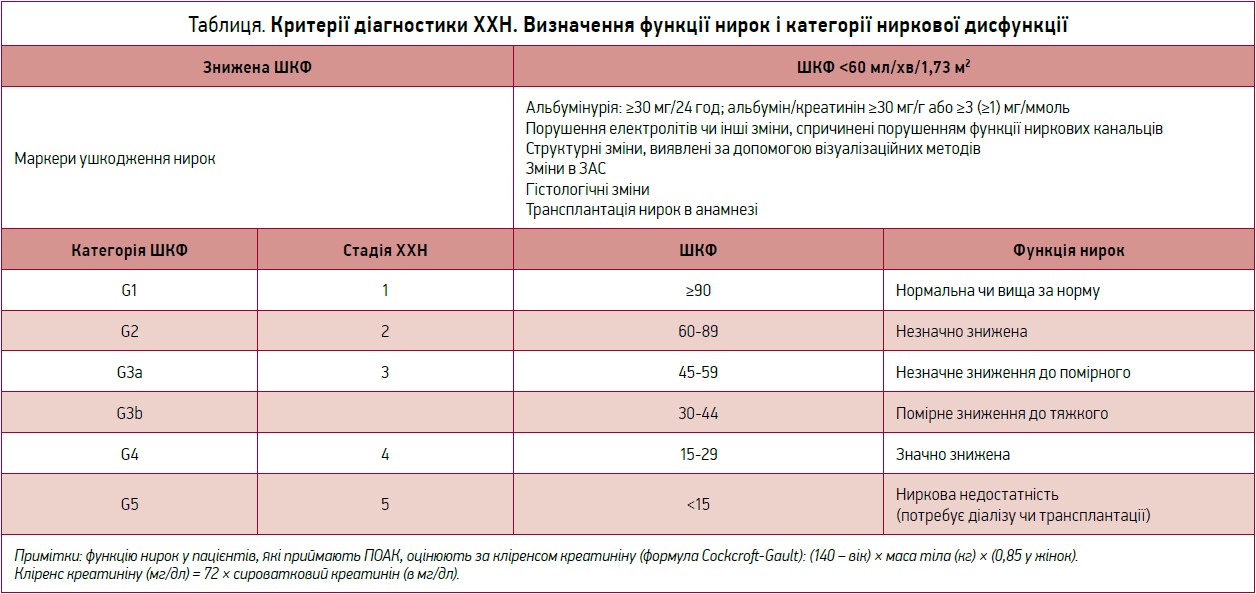
Фібриляція передсердь і ХХН є поширеними коморбідними захворюваннями. ФП створює передумови для виникнення та прогресування ХХН, і навпаки, частота випадків ФП зростає в пацієнтів зі зниженою функцією нирок. У хворих із ФП і супутньою ХХН спостерігають підвищений рівень захворюваності та смертності, що зумовлено високим ризиком тромбоутворення та кровотечі, а також складністю стратифікації ризику й лікування. Оцінка функції нирок є особливо актуальною, адже всі чотири наявні ПОАК частково виводяться нирками: дабігатран має найвищий відсоток виведення нирками (близько 80%); едоксабан – 50%, ривароксабан – 35%, апіксабан – 27%.
У таблиці представлені критерії діагностики ХХН, визначення функції нирок і категорії ниркової дисфункції.
Терапія оральними антикоагулянтами (ОАК) у пацієнтів із тяжкою ХХН (кліренс креатиніну 15-29 мл/хв)
На сьогодні немає переконливих даних рандомізованих клінічних досліджень щодо застосування варфарину з метою профілактики тромбоутворення в пацієнтів із ФП і супутньою ХХН, які потребують діалізу. Дослідження ПОАК не включали хворих із кліренсом креатиніну <30 мл/хв, за винятком декількох пацієнтів із кліренсом креатиніну 25-30 мл/хв, які приймали апіксабан. У США (але не у Європі) низькі дози дабігатрану (75 мг 2 р/добу) є рекомендованими для осіб із тяжкою ХХН (кліренс креатиніну 15-29 мл/хв) на підставі досліджень фармакокінетики препарату. Ривароксабан, апіксабан й едоксабан (але не дабігатран) схвалені у Європі для використання в пацієнтів із тяжкою ХХН (стадія 4, швидкість клубочкової фільтрації (ШКФ) 15-29 мл/хв) у режимі зниженого дозування. Дані обсерваційних досліджень продемонстрували ефективність і безпеку всіх трьох інгібіторів фактора Ха порівняно з антагоністами вітаміну K у пацієнтів із тяжкою дисфункцією нирок, але інтерпретація цих даних потребує обережності у зв’язку з високою ймовірністю впливу на результат сторонніх факторів. У рекомендаціях Європейського товариства кардіологів (ESC, 2020) зазначено, що в пацієнтів із кліренсом креатиніну 15-29 мл/хв інгібітори фактора Ха слід застосовувати з обережністю та в нижчій дозі.
Найнижчий відсоток виведення препарату нирками серед ПОАК має апіксабан (27%), і зниження його дози на 50% є доцільним лише в окремих ситуаціях; крім того, в пацієнтів із порушеною функцією нирок апіксабан забезпечує більше зниження частоти великих кровотеч (порівняно з варфарином), ніж у пацієнтів зі збереженою нирковою функцією. З огляду на індивідуальну фармакокінетику ПОАК (27% виведення нирками для апіксабану), критерії зниження дози (50% зниження для апіксабану й едоксабану) та наявні дані рандомізованих клінічних досліджень у пацієнтів зі зниженою функцією нирок перевагу мають апіксабан та едоксабан.
Оральна антикоагулянтна терапія в пацієнтів із термінальною стадією ХХН (ШКФ <15 мл/хв та/або діаліз)
Численні обсерваційні дослідження ПОАК та антагоністів вітаміну K продемонстрували суперечливі результати щодо ефективності і ризику кровотечі в пацієнтів із термінальною стадією ХХН. В аналізі 4537 пацієнтів, так само як і в метааналізі 16 випробувань, що досліджували 71 877 хворих, яким проводили діаліз і в яких спостерігалася ФП (близько 3 тис. учасників приймали ПОАК), не продемонстровано ефективності щодо ризику інсульту та тромбоемболії, натомість виявлено підвищення частоти випадків кровотеч у пацієнтів, котрі отримували оральні антикоагулянти, порівняно з тими, хто їх не отримував.
Використання антагоністів вітаміну K у пацієнтів із термінальною стадією ХХН у деяких випадках може зумовити кальцифілаксію – стан, який супроводжується болем і є потенційно летальним, що спричиняється оклюзією поверхневих артерій та артеріол. Наявні суперечливі дані щодо клінічного значення посиленої кальцифікації великих судин і судин нирок, спричинених вживанням антагоністів вітаміну K.
Ефективність та безпека прийому ПОАК у пацієнтів із термінальною стадією ниркової дисфункції чи у хворих, яким проводять діаліз, не є підтвердженими та потребують подальших досліджень. Рівні препарату в плазмі крові під час прийому апіксабану в дозі 2,5 мг 2 р/добу (а також прийому 5 мг у дослідженні, презентованому ESC у 2020 році), едоксабану в дозі 15 мг 1 р/добу та ривароксабану 10 мг 1 р/добу чи 15 мг виявилися подібними до таких, що спостерігалися в пацієнтів, котрі приймали повну дозу і не мали порушень функції нирок. Дані продемонстрували вищу частоту госпіталізації чи летельних наслідків у результаті кровотечі в діаліз-залежних пацієнтів, які приймали дабігатран або ривароксабан (порівняно з хворими, котрі приймали антагоністи вітаміну K). Дані нещодавніх досліджень свідчать про відсутність статистично значимої різниці в частоті тромбоемболії чи кровотеч під час прийому апіксабану/ривароксабану порівняно з варфарином. Два рандомізованих контрольованих дослідження були ініційовані для порівняння апіксабану й антагоністів вітаміну K – RENAL-AF у США та AXADIA в Німеччині. Обидва дослідження не включали контрольну групу пацієнтів, які б не приймали оральні антикоагулянти, та продемонстрували проблеми набору учасників. Дослідження RENAL-AF було передчасно зупинено після залучення 154 пацієнтів і продемонструвало схожу частоту щодо тяжких та клінічно важливих нетяжких кровотеч. Значний відсоток хворих, котрі приймали варфарин, перебував за межами терапевтичного вікна (час у терапевтичному вікні складав 44%), а також близько 50% пацієнтів, які приймали апіксабан, отримували препарат у дозі 5 мг 2 р/добу. Наразі проводиться третє дослідження (менше за об’ємом), що порівнює варфарин, апіксабан і відсутність терапії оральними антикоагулянтами. Незважаючи на брак даних щодо використання ПОАК (або оральних антикоагулянтів загалом) у діаліз-залежних пацієнтів, є тенденція до частішого їх призначення.
Використання ПОАК чи антагоністів вітаміну K у пацієнтів із термінальним захворюванням нирок або хворих, яким потрібен діаліз, вимагає індивідуалізованого вирішення ситуації, адже немає достовірних даних щодо доцільності застосування цих лікарських засобів. Вимірювання рівня ПОАК у плазмі крові може бути доцільним, але не вивчалося клінічно в проспективних дослідженнях, тому має використовуватися насамперед у спеціалізованих центрах. Пацієнти повинні бути поінформовані про брак даних; водночас їм слід надати інформацію щодо обраного препарату чи стратегії лікування, включно з оцінкою можливої користі чи її відсутності та підвищеним ризиком ускладнень. Таких хворих необхідно залучати до клінічних досліджень, щоб покращити доказову базу для цієї когорти. Не існує переконливої доказової бази рандомізованих клінічних досліджень щодо застосування альтернативних стратегій профілактики інсульту, як-от імплантація системи оклюзії вушка лівого передсердя.
Наразі відсутня інформація щодо застосування ПОАК у пацієнтів із ФП після трансплантації нирок. Якщо таким хворим необхідне призначення ПОАК, дозування і режим прийому слід обирати відповідно до передбачуваної функції нирок; водночас слід ураховувати ризик можливої взаємодії між ПОАК і препаратом імуносупресивної терапії.
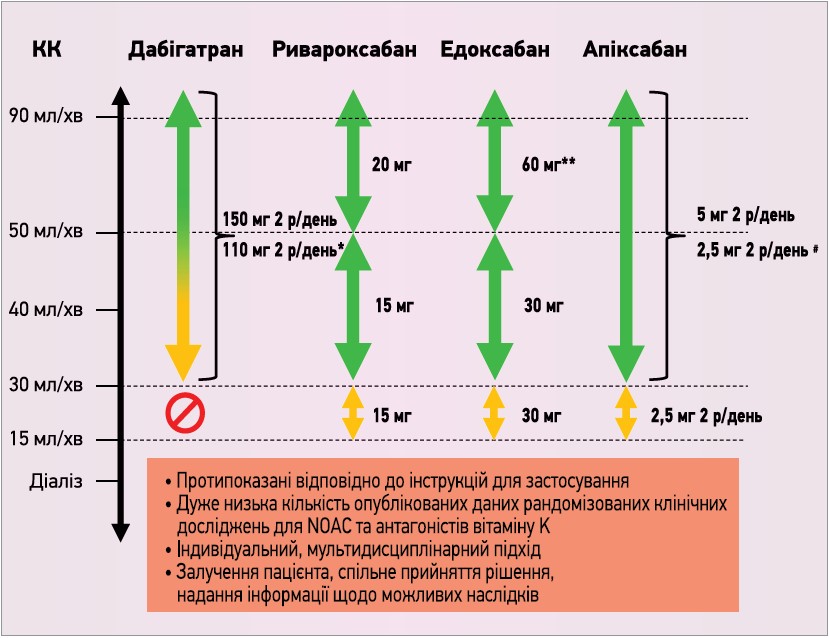
Практичні рекомендації щодо використання ПОАК відповідно до ниркової функції наведені на рисунку 1.
Рис. 1. Застосування ПОАК відповідно до ниркової функції
* 110 мг 2 р/д в пацієнтів із високим ризиком кровотечі.
** Можуть застосовуватися інші критерії зниження дози (маса тіла ≤60 кг, супутня терапія потужним інгібітором Р-Gp). Відповідно до ЕМА, едоксабан слід призначати «за високого КК після ретельної оцінки індивідуального ризику тромбоемболії та кровотечі».
# Дозу 2,5 мг 2 р/д призначають лише за наявності принаймні двох критеріїв із наступних: вік ≥80 років, маса тіла ≤60 кг, креатинін ≥1,5 мг/дл (133 мкмоль/л).
Примітки: помаранчеві стрілки означають, що застосування можливе, але з обережністю. КК – кліренс креатиніну.
ПОАК при захворюваннях печінки
Хронічна хвороба печінки пізніх стадій асоціюється з підвищеним ризиком кровотеч, але водночас є протромботичним розладом. Крім того, тяжка ХХП може глибоко змінювати печінковий кліренс і метаболізм препаратів, а порушена функціональність печінкових ферментів і транспортерів може впливати на терапевтичну відповідь і полегшувати розвиток лікарсько-індукованого ураження печінки.
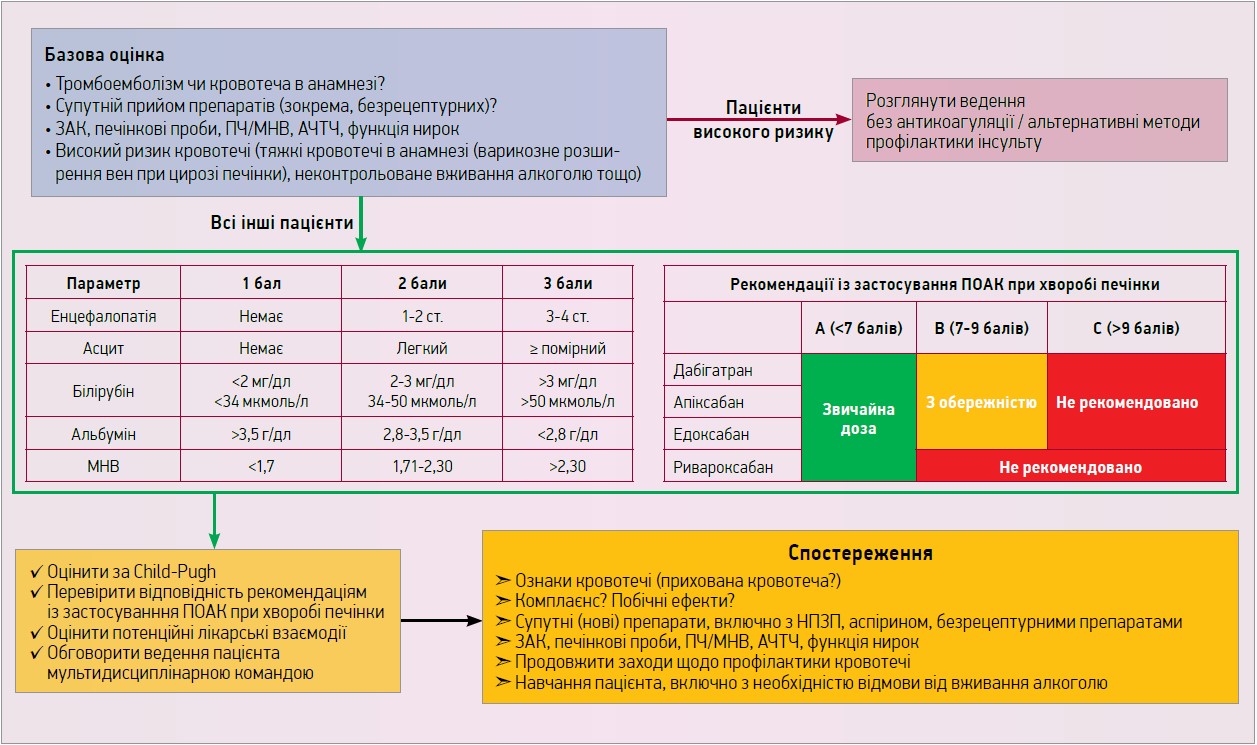
Застосування антагоністів вітаміну K у пацієнтів із ХХП пізніх стадій і коагулопатією ускладнюється через властиві таким хворим підвищені значення міжнародного нормалізованого відношення і труднощі з вибором відповідного препарату. Пацієнтів зі значною активною ХХП, включно із цирозом, а також хворих зі стійким (підтвердженим повторним аналізом з інтервалом ≥1 тиж) підвищенням печінкових ферментів або білірубіну (наприклад, аланінамінотрансферази або аспартарамінотрансферази ≥2 разів від верхньої межі норми – ВМН – або загального білірубіну ≥1,5 разів від ВМН) виключали з участі в ключових клінічних дослідженнях ПОАК при ФП. Отже, всі чотири ПОАК протипоказані пацієнтам із ХХП, асоційованою з клінічно маніфестованою коагулопатією та клінічно значимим ризиком кровотеч, включно з хворими на цироз печінки стадії С за Child-Pugh. Ривароксабан також не слід застосовувати в пацієнтів із ФП та цирозом стадії В за Child-Pugh через понад удвічі підвищену експозицію препарату в таких хворих. Дабігатран, апіксабан й едоксабан у пацієнтів із цирозом стадії В за Child-Pugh можуть використовуватися з обережністю. Нещодавні дані з реєстрів свідчать, що навіть у пацієнтів із ФП та різними стадіями супутньої хвороби печінки ПОАК можуть асоціюватися з нижчою частотою кровотеч і нижчою загальною смертністю. Початок антикоагулянтної терапії та подальше спостереження таких хворих рекомендовано здійснювати в спеціалізованих центрах із залученням мультидисциплінарної команди (включно з гепатологом і гематологом).
Після відкликання з ринку у 2006 році прямого інгібітора тромбіну ксимелагатрану внаслідок його гепатотоксичних ефектів виникло занепокоєння щодо потенційної здатності ПОАК спричиняти лікарсько-індуковане ураження печінки. Утім, у метааналізі 29 рандомізованих контрольованих досліджень (n=152 116) не спостерігалося жодних сигналів щодо підвищеного ризику гепатотоксичності при застосуванні прямого інгібітора тромбіну дабігатрану або інгібіторів фактора Ха. Насправді ризик ураження печінки при лікуванні ПОАК може бути навіть нижчим, ніж при застосуванні антагоністів вітаміну K.
Практичні рекомендації щодо застосування ПОАК у пацієнтів із захворюваннями печінки наведено на рисунку 2.
Рис. 2. ПОАК у пацієнтів із хворобою печінки
Примітки: АЧТЧ – активований частковий тромбопластиновий час, ЗАК – загальний ангаліз крові, НПЗП – нестероїдні протизапальні препарати, МНВ – міжнародне нормалізоване відношення, ПЧ – протромбіновий час.
За матеріалами: Steffel J. et al. 2021 European Heart Rhythm Association Practical Guide on the Use of Non-Vitamin KAntagonist Oral Anticoagulants in Patients with Atrial Fibrillation. Europace. 2021 Apr 25; euab065.
Підготувала Тетяна Ведмідь
Медична газета «Здоров’я України 21 сторіччя» № 13-14 (506-507), 2021 р.