17 жовтня, 2021
Пріоритетність вакцинації в пацієнтів із серцево‑судинними захворюваннями
Триває оголошена Всесвітньою організацією охорони здоров’я пандемія коронавірусної хвороби (COVID‑19) [1]. Захворюваність на COVID‑19 постійно зростає й тому потребує ефективного й сучасного підходу до фармакотерапії та профілактики, особливо в пацієнтів із захворюваннями серцево-судинної системи. Політика розподілу вакцин проти COVID‑19 передбачає пріоритетність надання вакцин особам, які мають найбільші ризики несприятливих наслідків. Перевага віддається особам старших вікових груп і пацієнтам із супутніми захворюваннями [2, 3]. До них належать серцево-судинні захворювання (ССЗ), цукровий діабет, ожиріння, тютюнопаління тощо. Американська колегія кардіологів (ACC) представила результати даних метааналізу з метою надати науково обґрунтовані докази щодо ризику COVID‑19 у пацієнтів із ССЗ.
Коронавірусна інфекція має серйозні негативні наслідки для здоров’я людини, проте ризик зараження вірусом SARS-CoV‑2 можна зменшити, дотримуючись режиму носіння масок і соціальної дистанції [4].
Ризик розвитку тяжкої COVID‑19 корелює з похилим віком і наявними супутніми захворюваннями. Доведено, що пацієнти віком понад 75 років мають у 8 разів більший ризик госпіталізації й у 220 разів більший ризик смерті порівняно з пацієнтами віком від 18 до 29 років [5]. Тому пріоритетність під час вакцинації надається людям похилого віку. Наявні супутні захворювання також значно збільшують ризик тяжких наслідків COVID‑19. У результаті дослідження, що включало 202 005 пацієнтів із коронавірусною інфекцією, було доведено, що рівень смертності зростав із кількістю супутніх захворювань: частка летальних випадків у пацієнтів з 1 супутнім захворюванням становила 6%, а в пацієнтів, які мали ≥6 супутніх захворювань, – 21% [6].
У різних наукових дослідженнях було встановлено, що більш слабкі, літні пацієнти [7], населення різних расових, етнічних груп і різних соціальних рівнів [8-11] мають вищий рівень смертності. Причинами є вища поширеність ССЗ, недоступність системи охорони здоров’я та бідність [12].
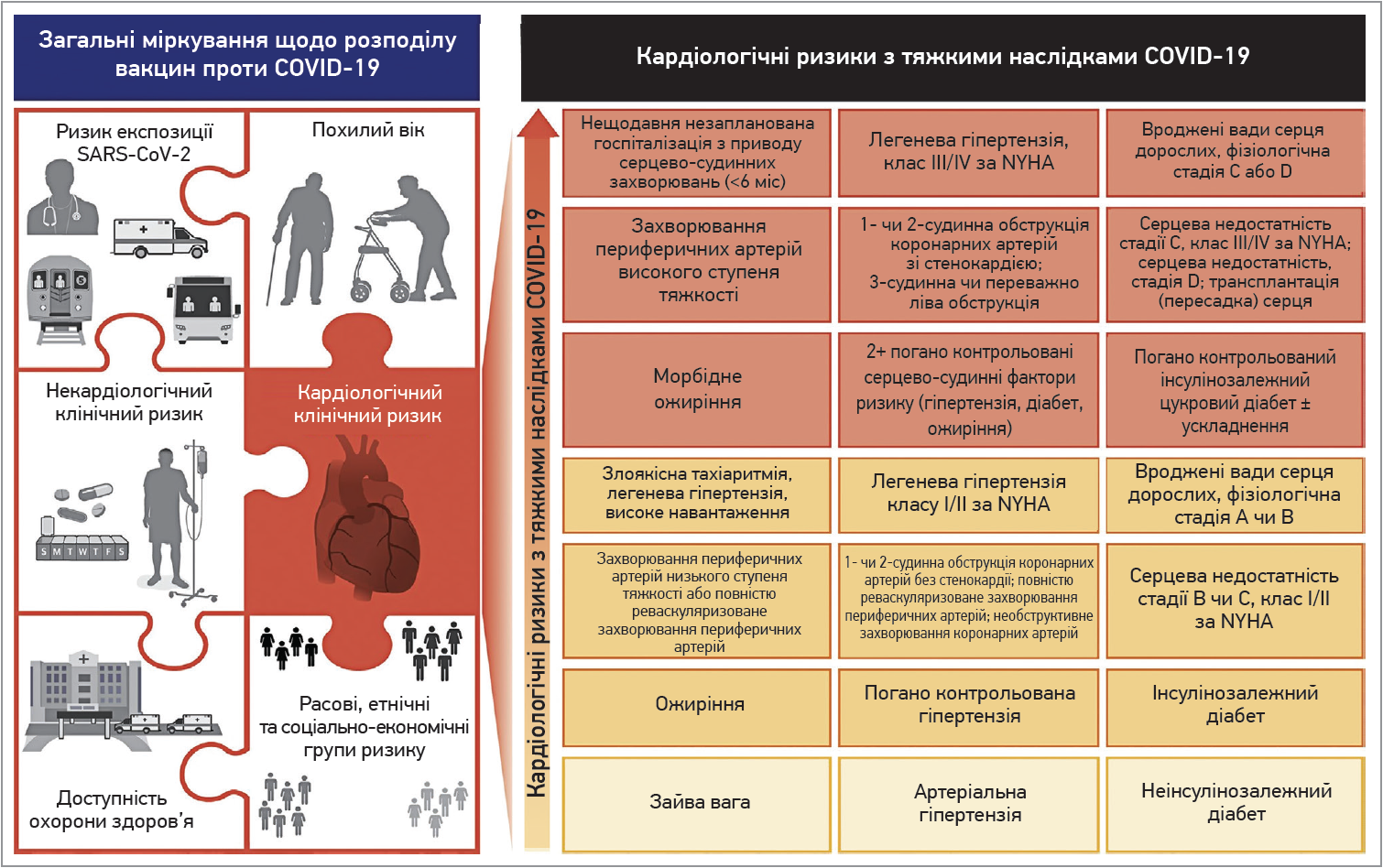
Для досягнення колективного імунітету діє стратегія розподілу вакцин (рис.).
Рис. Пріоритетність вакцинації в пацієнтів із серцево-судинними захворюваннями
ССЗ та COVID‑19
Численні дослідження довели зв’язок між ССЗ і високою захворюваністю та смертністю в пацієнтів із COVID‑19 [13-23].
У великому багатонаціональному дослідженні, що включало 11 766 випадків COVID‑19, наявність ССЗ була незалежним провісником тяжкого перебігу коронавірусної інфекції [24]. Крім того, наявність ССЗ є ключовим чинником ризику розвитку серцево-судинних ускладнень COVID‑19 [25, 26].
Гіпертонічна хвороба
Дослідження в Китаї довело, що гіпертонічна хвороба є чинником ризику тяжчого перебігу COVID‑19 [27-30]. Велике наукове дослідження в США, в якому взяли участь 11 721 пацієнт у 38 штатах, встановило, що 46,7% осіб із COVID‑19 мали гіпертонічну хворобу [31], а в тяжкохворих пацієнтів реанімаційного відділення гіпертонічна хвороба була присутня в 63% випадків [32]. Усі дані сучасних наукових досліджень указують на те, що пацієнти з гіпертензією мають гірші результати лікування й тяжчий перебіг COVID‑19 [33-35]. Частка пацієнтів, які мають гіпертонічну хворобу та потрапляють у реанімаційне відділення, становила 28,8%; пацієнти, які не мають гіпертонічної хвороби, потрапляють у відділення інтенсивної терапії в 14,1% випадків [36]. Смертність від COVID‑19 у 3 рази вища в пацієнтів із гіпертензією порівняно з пацієнтами без неї [37]. Пацієнти з нелікованою гіпертензією мають у 2,5 рази вищий рівень смертності порівняно з пацієнтами, які лікують її [38].
Отже, хворі на артеріальну гіпертензію, особливо з неконтрольованою хворобою в літньому віці та супутніми захворюваннями, мають підвищений ризик розвитку негативних наслідків, пов’язаних із COVID‑19.
Цукровий діабет
У великому когортному дослідженні в США (31 461 пацієнт) цукровий діабет було зафіксовано в 15% пацієнтів із ССЗ та COVID‑19, він посів друге місце у структурі супутніх захворювань. Перше місце належить легеневим захворюванням (17,5%) [39]. Серед усіх госпіталізованих пацієнтів цукровий діабет траплявся у 25,2-35,8% випадків [17, 32, 40].
Існує зв’язок між цукровим діабетом і негативними наслідками COVID‑19. У тяжкому стані у відділення інтенсивної терапії потрапляють 11,7% пацієнтів із цукровим діабетом; пацієнти без нього мають тяжкий стан у 4% випадків [41]. Доведено, що наявність цукрового діабету підвищує рівень смертності від COVID‑19 [33, 42-44]. При дослідженні залежності рівня смертності від рівня глікозильованого гемоглобіну (HbA1c) було встановлено, що пацієнти з його рівнем >10% мали вищу смертність порівняно з тими, в кого рівень HbA1c був між 6,5 та 7,0% [45]. Пацієнти з інсуліновою залежністю, поганим глікемічним контролем та/або мікросудинними й макроваскулярними ускладненнями мають особливо високий ризик негативних наслідків COVID‑19.
Ожиріння
Ожиріння є надзвичайно поширеним чинником ризику ССЗ та було зафіксовано в 16% пацієнтів із COVID‑19 [31]. Ступінь надлишкової ваги визначається за індексом маси тіла (ІМТ): 25-29 кг/м2 – зайва вага; 30-40 кг/м2– ожиріння; >40 кг/м2 – морбідне ожиріння. Зайва вага, ожиріння, морбідне ожиріння були зафіксовані в третини стаціонарних пацієнтів, які надійшли з COVID‑19 [32, 46]. Тяжкохворі відділень інтенсивної терапії страждають на ожиріння в 46% випадків [22]. Пацієнти з ожирінням потребують інтубації в 43,4% випадків, пацієнти без ожиріння – в 31,9% [32]. Пацієнти з ожирінням потребують штучної вентиляції легень у 18,3% випадків [31]. Впливає на перебіг COVID‑19 і показник ІМТ: зв’язок між ІМТ і смертністю від COVID‑19 має J-подібну залежність [47].
Отже, ожиріння є важливим чинником ризику ССЗ і такі пацієнти мають найвищий ризик негативних наслідків COVID‑19.
Атеросклеротичні захворювання серцево-судинної системи
Поширеність у хворих на COVID‑19 ішемічної хвороби серця коливається від 8,6 до 13,7%, захворювання периферичних артерій – 8,1% [32, 48, 49]. У хворих із попередньо перенесеним інфарктом показник смертності був вищим. Ризик застосування механічної інтубації та смерті був вищим у пацієнтів з ішемічною хворобою серця та захворюванням периферичних артерій [50, 51].
Порушення серцевого ритму
Особи з порушеннями серцевого ритму, фібриляцією передсердь і підвищеним рівнем ангіотензинперетворювального ферменту‑2 мають підвищений ризик загострення основних захворювань на тлі COVID‑19 і вищий ризик захворюваності та смертності від COVID‑19 [51-54]. Хворі на тахікардії та кардіоміопатії також належать до групи високого ризику. Крім того, антикоагулянтна терапія не впливає на смертність у госпіталізованих пацієнтів [54, 55]. Вищий ризик захворюваності та смертності від COVID‑19 мають й особи зі шлуночковими аритміями, імплантованими кардіовертерами-дефібриляторами [56, 57].
Серцева недостатність
Наукові дослідження чітко вказують на наявність негативних наслідків COVID‑19 за серцевої недостатності. Дослідження в США за участю 31 461 пацієнта виявило, що 7,3% із них мали серцеву недостатність в анамнезі [8]. Смертність від COVID‑19 за серцевої недостатності становила 30,8%, у пацієнтів без цього синдрому – 6,3% [48, 58].
Серцева недостатність є встановленим чинником ризику негативних наслідків COVID‑19, і пацієнтів із декомпенсацією та/або порушенням серцевого функціонування варто вважати такими, що підлягають найбільшому ризику.
Трансплантація серця в анамнезі
Пацієнти, які перенесли трансплантацію серця, мають підвищений ризик негативних результатів COVID‑19, імовірно, частково через імунодефіцитний статус. Великі рандомізовані дослідження для таких клінічних випадків відсутні, але є результати різних серій досліджень. У когортному дослідженні з Італії, що включало 47 пацієнтів із перенесеними трансплантаціями серця, смертність була майже вдвічі більшою, ніж у пацієнтів без трансплантації в анамнезі (29,7% проти 15,4%) [59]. У серії випадків у Німеччині (21 пацієнт із трансплантацією серця в анамнезі) встановлено, що 38,1% хворих потребували штучної вентиляції легень; 87,5% померли [60]. Невеликі когортні дослідження в США показали такі самі негативні результати: з 28 пацієнтів із попередньою трансплантацією серця та коронавірусною інфекцією 22 потребували госпіталізації, з яких 7 – штучної вентиляції легень; 7 осіб померли [61].
Отже, пацієнти з трансплантацією серця в анамнезі та ті, що перебувають у списках на трансплантацію серця, хворі з допоміжними пристроями для лівого шлуночка мають особливо високий ризик розвитку COVID‑19.
Легенева гіпертензія
Пацієнти з легеневою гіпертензією мають підвищений ризик смерті від COVID‑19. Проведене в США дослідження довело, що госпіталізація пацієнтів із легеневою гіпертензією при COVID‑19 становила 30% [62], смертність – 12%. Такі пацієнти також мають особливо високий ризик негативних результатів коронавірусної інфекції.
Вроджені вади серця в дорослих
Натепер є дуже обмежені дані про зв’язок між уродженою вадою серця та результатами в пацієнтів із COVID‑19. Результати одноцентрового когортного дослідження в Нью-Йорку, в якому взяли участь 53 пацієнти зі вродженими вадами серця, 43 (81%) з яких були дорослими, показали, що смертність від COVID‑19 у такій групі становила 5,7% [63].
Незважаючи на те що необхідні масштабніші багатоцентрові дослідження за участю осіб зі вродженими вадами серця, можна вважати, що такі пацієнти мають найбільший ризик захворіти на COVID‑19.
Пріоритетність вакцинації в пацієнтів із ССЗ
З огляду на наявні результати досліджень запропоновано розподіл пріоритетів вакцинації з урахуванням індивідуального ризику та ризику ССЗ (рис.). Важливо, що ця схема не передбачає, що особи з низьким ризиком ССЗ мають уникати вакцинації. Навпаки, її мета – наголошення на тому, що особи з високим ризиком ССЗ мають бути пріоритетними для вакцинації. Відповідно, їх необхідно заохочувати до швидкої вакцинації.
Пацієнти з чинниками ризику ССЗ мають різний ризик несприятливих наслідків COVID‑19 залежно від тяжкості супутніх захворювань. Пацієнти з розвиненішими ССЗ мають більший ризик порівняно з тими, в кого ССЗ добре контрольовані [37, 63]. Тобто пацієнтів із неконтрольованою гіпертензією, інсулінозалежним діабетом або цукровим діабетом із мікроваскулярними та/або макроваскулярними ускладненнями, ожирінням, аритмією, серцевою недостатністю варто вважати групою з вищим ризиком.
Список літератури знаходиться в редакції.
Підготувала Тетяна Івко