26 січня, 2023
Роль сертаконазолу в лікуванні дерматомікозів
Поверхневі грибкові інфекції шкіри часто зустрічаються в клінічній практиці та включають інфекції, викликані дерматофітами і дріжджовими грибами [1-3]. Хоча грибкові інфекції шкіри рідко загрожують життю, вони можуть серйозно впливати на якість життя пацієнтів. Найпоширенішими є дерматофітні інфекції, які уражають ороговілі тканини шкіри, волосся та нігті [1‑3]. Сьогодні у зв’язку зі зростанням резистентності до антимікотичних препаратів залишається актуальним питання вибору оптимального лікування грибкових захворювань шкіри, що враховують результати сучасних клінічних досліджень.
Наразі основним підходом до лікування грибкової інфекції шкіри є протигрибкові препарати для місцевого застосування, представлені двома ключовими класами препаратів, – аліламінами та азолами. Аліламіни пригнічують скваленепоксидазу, яка є життєво важливим ферментом у біосинтезі ергостеролу для формування клітинної мембрани грибка [3]. Подальші зміни у формуванні клітинної мембрани грибка призводять до клітинної проникності та пригнічення росту [6]. До аліламінових протигрибкових агентів, що застосовуються в клінічній практиці, належать нафтифін, бутенафін і тербінафін [6]. Азольні протигрибкові препарати також зменшують синтез ергостеролу шляхом пригнічення ферменту 14-альфа-деметилази, що призводить до руйнування клітинної мембрани грибка [6]. Азольні протигрибкові препарати, що застосовуються в клінічній практиці, містять два або три атоми азоту в азольному кільці й класифікуються як імідазоли (наприклад, кетоконазол, міконазол, клотримазол) чи тріазоли (наприклад, ітраконазол і флуконазол) [3].
Особливе місце займає сертаконазол, що характеризується подвійним механізмом дії; він містить 1-азолову та бензотіофенову групу, тому має як фунгістатичні, так і фунгіцидні властивості. Азолова структура перешкоджає синтезу ергостерину – одного з основних компонентів мембрани грибкової клітини (фунгістатична дія). Бензотіофенова група, яка за структурою схожа на триптофан, здатна вбудовуватися в мембрану гриба замість молекул триптофану, а також підвищує її проникність і провокує розрив плазматичної мембрани грибкової клітини, що спричиняє її загибель (фунгіцидна дія). Бензотіофен є ліпофільним фрагментом, що значно підвищує проникнення препарату в шкіру та її придатки [4].
При місцевому застосуванні протигрибкових засобів активний препарат має проходити через роговий шар до життєздатного епідермісу, тому проникність препарату відіграє важливу роль у забезпеченні кінцевої клінічної ефективності [4]. Основна проблема місцевого застосування протигрибкових препаратів – низька швидкість дифузії препаратів через роговий шар, що складається з кератиноцитів, оточених ліпідною матрицею. Сертаконазол за рахунок своїх ліпофільних властивостей здатен швидко проникати в шкіру, що було доведено результатами клінічних досліджень.
Показовою є робота Susilo та співавт., де оцінювали швидкість та ступінь проникнення сертаконазолу нітрату 2% крему до рогового шару епідермісу. До випробування залучили здорових добровольців, які зазнали 8 застосувань сертаконазолу нітрату 2% крему або плацебо протягом інтервалів часу в діапазоні між 0 і 48 год [5]. Крем із нітратом сертаконазолу проникав через шкірний покрив, певна кількість препарату фіксувалася в підшкірному шарі протягом 30 хв після його початкового нанесення. Плато сертаконазолу було досягнуто через 3 год після нанесення та зберігалося протягом 48 год [29]. Розрахунковий середній рівень проникнення сертаконазолу нітрату підшкірно після нанесення 100 мг крему становив 1409 мкг через 30 хв після нанесення і до 9029 мкг через 3 год. Автори дійшли висновку, що швидке проникнення крему з нітратом сертаконазолу характеризує його як сприятливий протигрибковий препарат [5].
Ефективність сертаконазолу
Активність сертаконазолу в дослідженях in vitro
Активність сертаконазолу in vitro A. J. Carrillo-Muñoz і співавт. порівнювали з активністю тербінафіну та біфоназолу проти 180 видів Candida, дріжджів Cryptococcus neoformans і 53 дерматофітів. Мінімальні інгібувальні концентрації (МІК) визначали методом мікророзведення в буферному рідкому середовищі Сабуро (рН 5,6). Сертаконазол (середня арифметична МІК складає 1,24 мг/л) був статистично активнішим за біфоназол (МІК 6,54 мг/л) і тербінафін (МІК 12,61 мг/л) проти штамів дріжджів; значення МІК для сертаконазолу виявилися загалом достовірно нижчими для кожного досліджуваного виду дріжджів. МІК для C. parapsilosis (0,26 мг/л) продемонструвала вищу активність сертаконазолу проти цього виду на відміну від C. tropicalis (МІК 1,49 мг/л). Що стосується дерматофітів, то МІК для тербінафіну (0,05 мг/л) були нижчими, ніж для сертаконазолу (МІК 0,41 мг/л) і біфоназолу (МІК 1,04 мг/л). Ці результати, отримані в тих самих експериментальних умовах, підтверджують хорошу протигрибкову активність сертаконазолу проти дріжджів і дерматофітів із нижчими МІК, отриманими при місцевому застосуванні. Результати досліджень in vitro корелюють із результатами клінічних досліджень щодо порівняння ефективності сертаконазолу з іншими протигрибковими засобами.
В іншому дослідженні тих самих авторів фунгістатичну та фунгіцидну дію сертаконазолу проти дерматофітів оцінювали шляхом тестування 150 клінічних ізолятів збудників Тinea pedis, Trichophyton rubrum, Trichophyton mentagrophytes та Epidermophyton floccosum. Загальні арифметичні середні для фунгістатичної та фунгіцидної активності сертаконазолу проти цих ізолятів становили 0,26 і 2,26 мкг/мл відповідно, хоча значення були вищими для T. mentagrophytes, ніж для інших.
Отримані дані показали, що сертаконазол демонструє фунгіцидний та фунгістатичний профіль із більшою активністю проти T. rubrum і E. floccosum, ніж проти T. mentagrophytes. Подвійна фунгіцидна та фунгістатична дія сертаконазолу узгоджується з його ефективністю, продемонстрованою в рандомізованих плацебо-контрольованих клінічних дослідженнях [7].
Ефективність сертаконазолу в клінічних дослідженнях
Клінічна ефективність сертаконазолу підтверджена при різних мікозах шкіри, включаючи дерматофітію, кандидоз, Malassezia spp.-асоційований дерматит (Ms-АД) та лишай [8]. Застосування різноманітних місцевих форм сертаконазолу (крем, гель, розчин, порошок і шампунь) визнано безпечним через низьку системну абсорбцію, тривале утримання на шкірі, хорошу переносимість [9].
Щоб порівняти ефективність і переносимість сертаконазолу та крему з міконазолом при шкірних дерматофітіях, A. Sharma і співавт. провели проспективне рандомізоване багатоцентрове порівняльне дослідження IV фази. Для участі було відібрано 260 пацієнтів зі шкірними дерматофітіями. Після отримання інформованої згоди хворим призначили крем сертаконазол (2%) або крем міконазол (2%) місцево 2 р/день протягом 2 тиж. Маркерами ефективності лікування були зміни в середніх показниках еритеми, свербежу, лущення, еритеми/свербежу, печіння/мокання, лущення/пустули та загальної оцінки. Також оцінювали безпеку і переносимість. Загалом 122 пацієнти в групі сертаконазолу та 128 хворих групи міконазолу завершили дослідження з 10 вибулими. Спостерігалося значуще зниження (р<0,05) середніх показників симптомів і загальних балів із 1-го тиж, яке зберігалося до 2 тиж і було статистично значущим (р<0,05) на користь сертаконазолу. Крім того, 62,3% хворих мали повне клінічне одужання в групі сертаконазолу (р<0,05) порівняно з 44,6% пацієнтів, які отримували міконазол. Обидва препарати добре переносилися; 5 хворих у групі сертаконазолу та 9 пацієнтів групи міконазолу повідомили про побічні ефекти від легкого до помірного. Терапія кремом сертаконазол (2%) забезпечила кращу ефективність і переносимість порівняно з кремом міконазол (2%), а це свідчить, що сертаконазол може бути обґрунтованим терапевтичним вибором при шкірних дерматофітіях [10].
Ефективність 2% кремів міконазолу нітрату і сертаконазолу H. Ghaninejad та співавт. порівнювали в подвійному сліпому клінічному дослідженні, проведеному на пацієнтах зі встановленим діагнозом шкірної дерматофітії. Оцінки проводилися на 0-й, 15-й, 29-й і 43-й день у дерматологічній клініці. Одужання визначали відповідно до клінічної оцінки, підтвердженої мікроскопічним дослідженням і посівом. Групи були схожими за віком, статтю, масою тіла та клінічними проявами. Повідомлені побічні ефекти (найчастіше хворі скаржилися на свербіж) виникли у 22 (40,0%) і 15 (33,3%) пацієнтів у групах сертаконазолу та міконазолу відповідно (p=0,28), але не були настільки серйозними, щоб припинити лікування. На 15-й день лікування хворі групи сертаконазолу мали достовірно вищий відсоток одужання, ніж пацієнти групи міконазолу (р<0,01). Отже, сертаконазол був кращим за міконазол у забезпеченні ранньої відповіді в пацієнтів із підтвердженим діагнозом шкірної дерматофітії [11].
В іншому дослідженні М. Shivamurthy та співавт. порівняли ефективність лікування дерматофітозів, викликаних Tinea cruris, на 60 пацієнтах, які були розподілені на дві рівні групи. Хворі 1-ї групи отримували місцеве лікування сертаконазолом як тестовим препаратом, тоді як пацієнти 2-ї групи – місцеве лікування клотримазолом як стандартним препаратом. Пацієнтам рекомендували наносити препарат на уражену ділянку 2 р/день протягом 3 тиж. Для оцінки ефективності обрали такі параметри, як еритема, лущення, свербіж, межі та розмір ураження.
Загальна оцінка включала всі ступені еритеми, свербежу, лущення, країв і розміру ураження. В групі сертаконазолу спостерігалося значне зменшення еритеми (p<0,02), лущення (p<0,001), свербежу (p<0,001) і країв ураження (p<0,001). Середня різниця та стандартне відхилення загальних показників для групи сертаконазолу становили 8,80 і 1,52, а для групи клотримазолу – 7,20 і 1,69 відповідно. Автори дійшли висновку, що місцевий сертаконазол демонструє швидше покращення клінічних параметрів, ніж місцевий клотримазол протягом 3 тиж лікування [12].
Високу ефективність сертаконазол продемонстрував у лікуванні Malassezia spp.-асоційованого дерматиту (Ms-АД). Засобами вибору при легко-помірному перебігу цього захворювання є кетоконазол, циклопірокс, клотримазол, сертаконазол; тяжкий та/або резистентний перебіг захворювання вважається приводом для призначення тербінафіну, ітраконазолу [13]. Кожен із цих антифунгальних препаратів має свої сильні та слабкі сторони. Так, застосування кетоконазолу хоча і сприяє швидкому зникненню симптомів, але пов’язано з частими рецидивами захворювання; використання циклопіроксу характеризується приблизно такою самою частотою невдалої ремісії, як прийом кетоконазолу [14, 15]. Топічні форми клотримазолу, тіоконазолу, міконазолу й еконазолу провокують виникнення контактної алергії у 18,5; 40,7; 48,9 та 51,9% випадків відповідно [16].
Так, у низці клінічних досліджень, проведених групою дослідників під керівництвом M. Goldust та опублікованих у 2013 р., зіставляється ефективність сертаконазолу з іншими засобами в лікуванні Ms-АД. Науковці продемонстрували, що рівень задоволення ефективністю лікування (87,6%) серед пацієнтів, які протягом 28 діб наносили на шкіру 2% крем сертаконазолу, достовірно перевищував такий у групі хворих, котрі використовували 1% крем клотримазолу; через 1 міс після завершення лікування в групі сертаконазолу не було зафіксовано жодного рецидиву захворювання. Рівень задоволення пацієнтів, які застосовували 2% крем сертаконазолу протягом 28 діб, значно перевищував такий при нанесенні 1% крему пімекролімусу (90 vs 80% відповідно; р=0,006) та 0,03% крему такролімусу (90 vs 83,3% відповідно; р=0,006). Ступінь задоволення лікуванням сертаконазолом перевищував такий 1% гідрокортизоном (85,1 vs 76,9% відповідно) за відсутності рецидиву захворювання в жодній групі, тобто протизапальна та протисвербіжна активність сертаконазолу не поступається такій кортикостероїдного засобу.
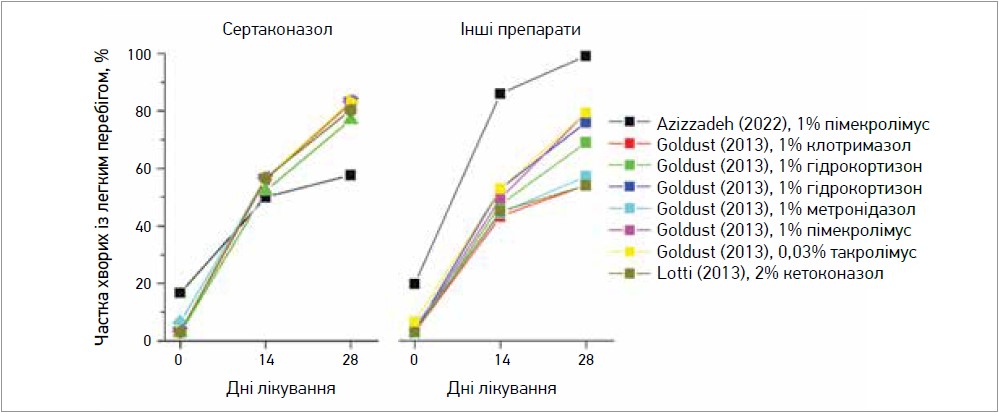
Пряме порівняння ефективності 2% крему кетоконазолу та 2% крему сертаконазолу переконливо свідчило на користь останнього [17]. Найвагоміший внесок у доказову базу ефективності сертаконазолу зробив нещодавно опублікований метааналіз, заснований на оцінці результатів подвійних сліпих рандомізованих досліджень, в яких ефективність цього протигрибкового засобу порівнювалася з різноманітними препаратами, що використовуються для лікування Ms-АД: 1% пімекролімус, 1% клотримазол, 1% гідрокортизон, 1% метронідазол, 0,03% такролімус, 2% кетоконазол (рис. 1) [20].
Рис. 1. Кількість пацієнтів із мінімальними проявами Ms-АД на 0-ву, 14-ту та 28-му добу лікування сертаконазолом порівняно з іншими препаратами (Georgescu S. et al., 2022)
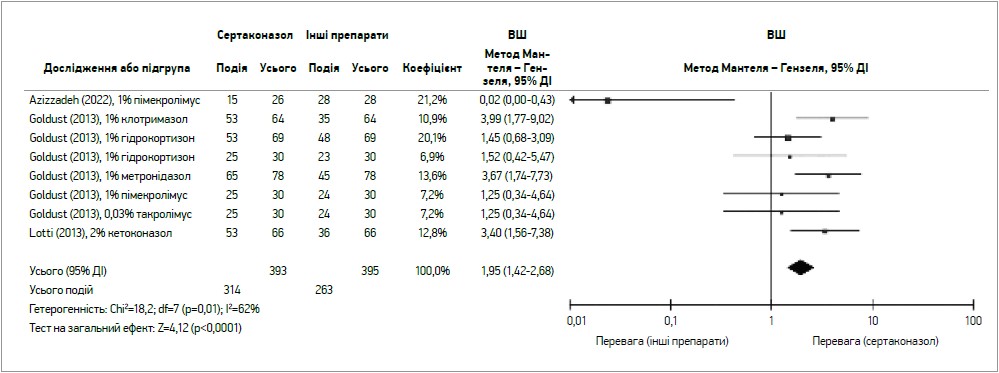
Сертаконазол приймали 393 пацієнти, інші препарати – 395 хворих. Ефективність 28-добового лікування сертаконазолом майже вдвічі перевищувала результативність інших препаратів (відношення шансів (ВШ) 1,95; 95% ДІ 1,42-2,68; р<0,0001) (рис. 2).
Рис. 2. Ефективність лікування Ms-АД сертаконазолом протягом 28 діб порівняно з іншими препаратами (Georgescu S. et al., 2022)
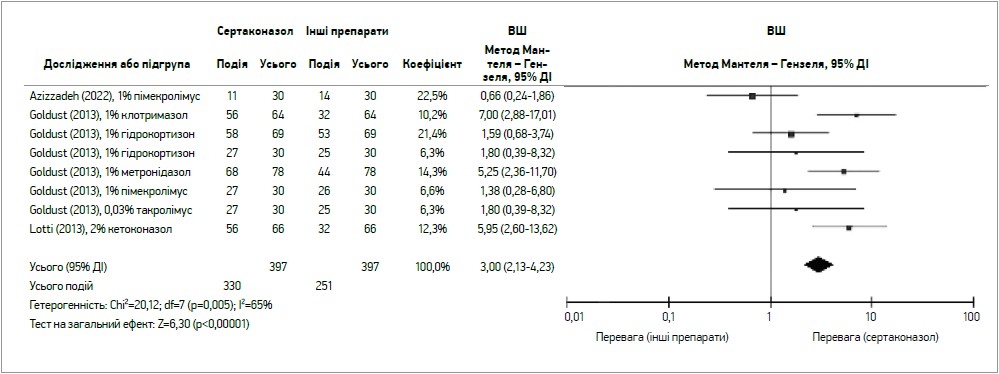
Прийом сертаконазолу протягом 28 діб асоціювався з найвищим рівнем задоволеності пацієнтів призначеним лікуванням (ВШ 3,00; 95% ДІ 2,13-4,23; р<0,00001) порівняно з іншими препаратами (рис. 3).
Рис. 3. Задоволеність лікуванням сертаконазолом порівняно з іншими препаратами (Georgescu S. et al., 2022)
Отже, метааналіз підтвердив високу ефективність сертаконазолу в лікуванні Ms-АД.
Протизапальна активність
Раніше повідомлялося, що сертаконазол виявляв протизапальну активність in vitro шляхом пригнічення вивільнення прозапальних цитокінів, а також демонстрував ефективну протизапальну активність in vivo проти широкого спектра моделей дермального запалення (Liebel et al., 2006) [21].
R. Sur та співавт. дослідили клітинні механізми, за допомогою яких сертаконазол проявляє свою протизапальну дію в кератиноцитах і мононуклеарних клітинах периферичної крові людини. Виявилося, що це впливає на прозапальну протеїнкіназу, активовану мітогеном p38 (p38 MAP‑кіназу), циклооксигеназу‑2 (ЦОГ‑2) і подальше вивільнення простагландину Е2 (PGE2). Автори дійшли висновку, що сертаконазол впливає на шлях p38-COX‑2-PGE2, який забезпечує протизапальні терапевтичні переваги препарату [22].
Результати дослідження F. Liebel та співавт. свідчать про те, що певні протигрибкові агенти (незалежно від знищення грибка) чинять протизапальну дію, яка може забезпечити терапевтичні переваги для подразненої шкіри, пов’язаної з грибковими інфекціями. З досліджених протигрибкових засобів (бутоконазол, циклопіроксоламін, флуконазол, міконазолу нітрат, сертаконазолу нітрат, терконазол, тіоконазол, кетоконазол) було виявлено, що тільки сертаконазолу нітрат значно зменшує вивільнення цитокінів з активованих лімфоцитів, пом’якшує запалення на тваринних моделях контактного дерматиту і нейрогенного запалення. Крім того, сертаконазолу нітрат пригнічував контактну гіперчутливість на експериментальній моделі. Місцеве застосування сертаконазолу нітрату в клінічно значущих концентраціях призвело до ефективної протизапальної та протисвербіжної дії. Ці властивості сертаконазолу пов’язані з його здатністю інгібувати прозапальні цитокіни, зокрема фактор некрозу пухлини-альфа (TNF‑α), інтерферон-гамма (IFN‑γ), інтерлейкіни (IL‑8, IL‑2), гранулоцитарно-макрофагальний колонієстимулювальний фактор (GM-CSF), які вивільняються під дією дерматофітної інфекції та беруть участь у розвитку шкірних реакцій гіперчутливості уповільненого типу [23].
Боротьба зі свербежем має важливе значення в клінічній практиці. Сильний свербіж не лише суттєво знижує якість життя пацієнта, а й може призвести до формування хибного кола «свербіж – подряпина», що спричиняє порушення цілісності шкіри та зниження її бар’єрної стійкості до інфекцій [24].
Зазвичай уражені запальні зміни шкіри, що виникають під впливом грибкової інфекції, супроводжуються розвитком еритеми, свербежу та лущення; це може потребувати застосування місцевих кортикостероїдів, які часто додають до протигрибкової терапії, щоб забезпечити швидке полегшення симптомів [25]. Утім, потенційна загроза розвитку індукованої стероїдами атрофії шкіри може обмежити терапевтичне використання комбінованої протигрибкової / стероїдної терапії [26]. Потужна протизапальна та протисвербіжна дія сертаконазолу допомагає уникнути необхідності додавання місцевих кортикостероїдів у низки пацієнтів і запобігти пов’язаних з їхнім застосуванням ускладнень.
Оптимальний сертаконазол – Залаїн
Згідно з даними численних клінічних досліджень, сертаконазол продемонстрував високу ефективність у лікуванні багатьох поширених форм дерматомікозів. На вітчизняному фармацевтичному ринку сертаконазол представлений Залаїном у вигляді 2% крему. Залаїн (сертаконазол) має високу фунгіцидну активність щодо патогенних грибів родини Malassezia, Candida, а також дерматофітів, грампозитивних стафіло- і стрептококів. Протизапальна та протисвербіжна активність Залаїну перевищує таку інших антифунгальних (клотримазол, кетоконазол, нафтифін, міконазол) і протизапальних (гідрокортизон, такролімус) засобів. Залаїн наносять тонким шаром 1-2 р/добу на уражені ділянки шкіри, захоплюючи приблизно 1 см здорової шкіри навколо зони ураження. Застосування Залаїну сприяє швидкому купіруванню симптомів та відновленню шкіри.
Підготувала Тетяна Можина