17 лютого, 2022
Сучасні концепції ведення діабетичної полінейропатії
Діабетична нейропатія – це стан, що розвивається у хворих на цукровий діабет (ЦД), виникнення якого не можна пов’язати з іншими причинами периферичної нейропатії. Найчастішою формою цього розладу є діабетична сенсорна полінейропатія (ДСПН), яка уражає приблизно 30-38% хворих на діабет. ДСПН розвивається внаслідок порушення метаболізму й мікроциркуляції на тлі хронічної гіперглікемії та інших факторів кардіоваскулярного ризику, часто поєднується з автономною нейропатією, за відсутності лікування стає хронічною і прогресує. Найважливішими факторами розвитку й прогресування діабетичної нейропатії є неадекватний глікемічний контроль, центральне ожиріння, тривалість діабету й вік пацієнта, артеріальна гіпертензія, куріння та дисліпідемія. З’являється все більше доказів того, що ризик полінейропатії також підвищується за предіабету. Больова ДСПН, яку визначають у 26% хворих на діабет, різко погіршує якість життя пацієнта; відтак, необхідні ефективні стратегії своєчасної діагностики і належного лікування цієї патології.
Діагностика ДСПН
Діагноз ДСПН базується на результатах неврологічного обстеження (оцінці сенсорної й рухової функцій) з урахуванням даних загальномедичного та неврологічного анамнезу. Про ураження чутливих нервів свідчать позитивні симптоми, як-от печіння, поколювання, «стріляючий» або «пронизуючий» біль, парастезії, дизестезії та сенсорна атаксія, а також негативні симптоми: знижена температурна, больова, тактильна й вібраційна чутливість, підвищена чутливість до звичайних (алодинія) та больових (гіпералгезія) тактильних стимулів. Для оцінки нейропатії слід застосовувати стандартизовані шкали, наприклад Мічиганський інструмент для скринінгу нейропатії (MNSI), шкалу нейропатичних симптомів (NSS), шкалу загальних симптомів (TSS) тощо.
Деякі характеристики вказують на інші причини нейропатії й потребують детальнішого обстеження; це, зокрема, виражена асиметрія неврологічного дефіциту, переважання рухового дефіциту, мононейропатія, залучення черепно-мозкових нервів, швидкий розвиток або прогресування, погіршення попри оптимальний глікемічний контроль, переважання симптомів у верхніх кінцівках, а також недіабетична нейропатія в сімейному анамнезі.
Диференційний діагноз має включати нейропатії, зумовлені зловживанням алкоголем, уремією, гіпотиреозом, моноклональною гаммапатією, дефіцитом вітаміну В12, хворобою периферичних артерій, злоякісним новоутворенням, інфекційним захворюванням, впливом нейротоксичних препаратів та ін. Для цього зазвичай виконують загальний аналіз крові й імуноелектрофорез, визначають рівні креатиніну, С-реактивного білка, тиреотропного гормона, вітаміну В12, фолієвої кислоти й печінкових ферментів.
Лікування ДСПН та нейропатичного болю
Є три головні принципи ведення ДСПН: 1) вплив на причини, включно зі зміною способу життя, інтенсивним контролем глікемії та факторів кардіоваскулярного ризику; 2) патогенетично спрямована терапія; 3) симптоматичне полегшення болю.
Вплив на причини ДСПН
Доведено, що зниження маси тіла за наявності ожиріння поліпшує функцію та структуру нервів. У дослідженні DCCT/EDIC за участю пацієнтів із ЦД 1 типу було продемонстровано, що суворий метаболічний контроль до майже нормального рівня глюкози крові відтерміновує й певною мірою попереджає розвиток ДСПН. Водночас докази поліпшення природного перебігу ДСПН у пацієнтів із ЦД 2 типу за допомогою контролю глікемії є доволі обмеженими.
Патогенетично спрямована терапія
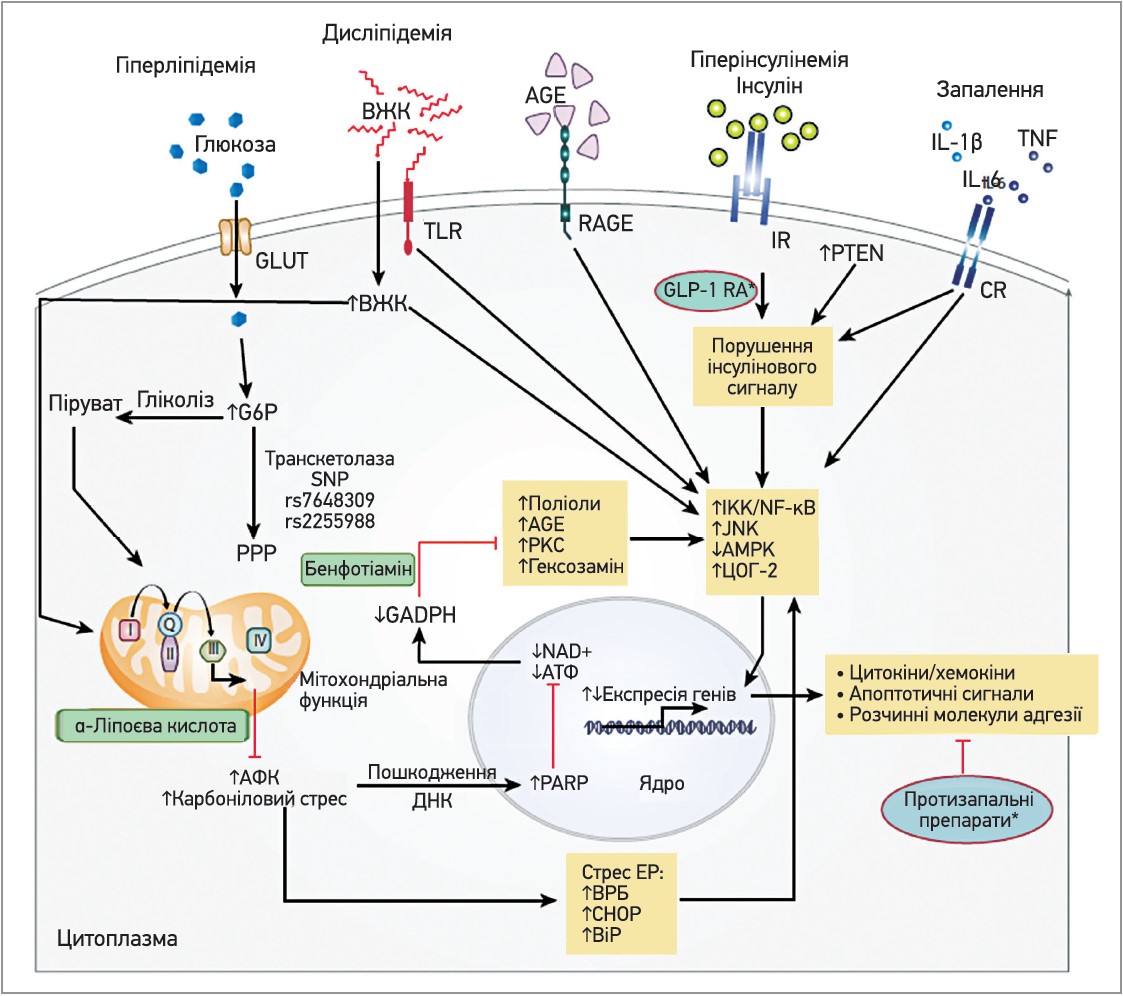
Нещодавні експериментальні докази підтвердили, що в патогенез діабетичної нейропатії залучена низка факторів (рис. 1). Гіперглікемія й дисліпідемія підвищують доступність відповідних субстратів для мітохондрій, що, своєю чергою, призводить до їхньої дисфункції з надмірним утворенням активних форм кисню (АФК) й реактивних карбонілів. АФК та пошкодження ДНК внаслідок карбонілового стресу активує полі(АДФ-рибоза)-полімеразу‑1. У результаті виснажуються окислений НАДФН й АМФ, інактивується гліцеральдегід‑3-фосфатдегідрогеназа. Інактивація останньої активує шкідливі сигнальні шляхи поліолу, дексозаміну, протеїнкінази С і кінцевих продуктів глікування. Надмірна продукція АФК й реактивних карбонілів підвищує стрес ендоплазматичного ретикулуму. Крім того, нормальній передачі сигналів інсуліну перешкоджають гіперінсулінемія та запалення. Зрештою, активуються окислювальний стрес і запальні шляхи, патологічно експресуються різноманітні розчинні молекули адгезії та гени, підвищуються рівні цитокінів і хемокінів, прискорюється апоптоз.
Рис. 1. Шляхи діабетичної нейропатії на клітинному рівні та точки прикладання патогенетичної терапії – бенфотіаміну й α-ліпоєвої кислоти
Примітки: AGE – кінцеві продукти глікування; AMPK – 5’аденозинмонофосфат-активована протеїнкіназа; BiP – зв’язувальний білок імуноглобуліну; CHOP – білок, гомологічний білку, який зв’язує ССААТ-енхансер; CR – цитокіновий рецептор; ER – ендоплазматичний ретикулум; G6P – глюкозо‑6-фосфат; GLP‑1 RA – агоніст рецепторів глюкагоноподібного пептиду‑1; GLUT – глюкозний транспортер; IKK – кіназа IκB; IL – інтерлейкін; IR – рецептор інсуліну; JNK – c-Jun N-термінальна кіназа; GAPDH – гліцеральдегід‑3-фосфатдегідрогеназа; NAD+ – окислений нікотинамідаденіндинуклеотид; NF-κB – ядерний фактор каппа В; RAGE – рецептор кінцевих продуктів глікування; PARP – полі(АДФ-рибоза)-полімераза; PKC – протеїнкіназа С; РРР – пентозофосфатний шлях; PTEN – ген гомолога фосфатази й тензину; SNP – однонуклеотидний поліморфізм; TLR – Toll-подібні рецептори; TNF – фактор некрозу пухлини; АТФ – аденозинтрифосфат; АФК – активні форми кисню; ВЖК – вільні жирні кислоти; ВРБ – відповідь розгорнутого білка; ДНК – дезоксирибонуклеїнова кислота; ЦОГ‑2 – циклооксигенеза‑2.
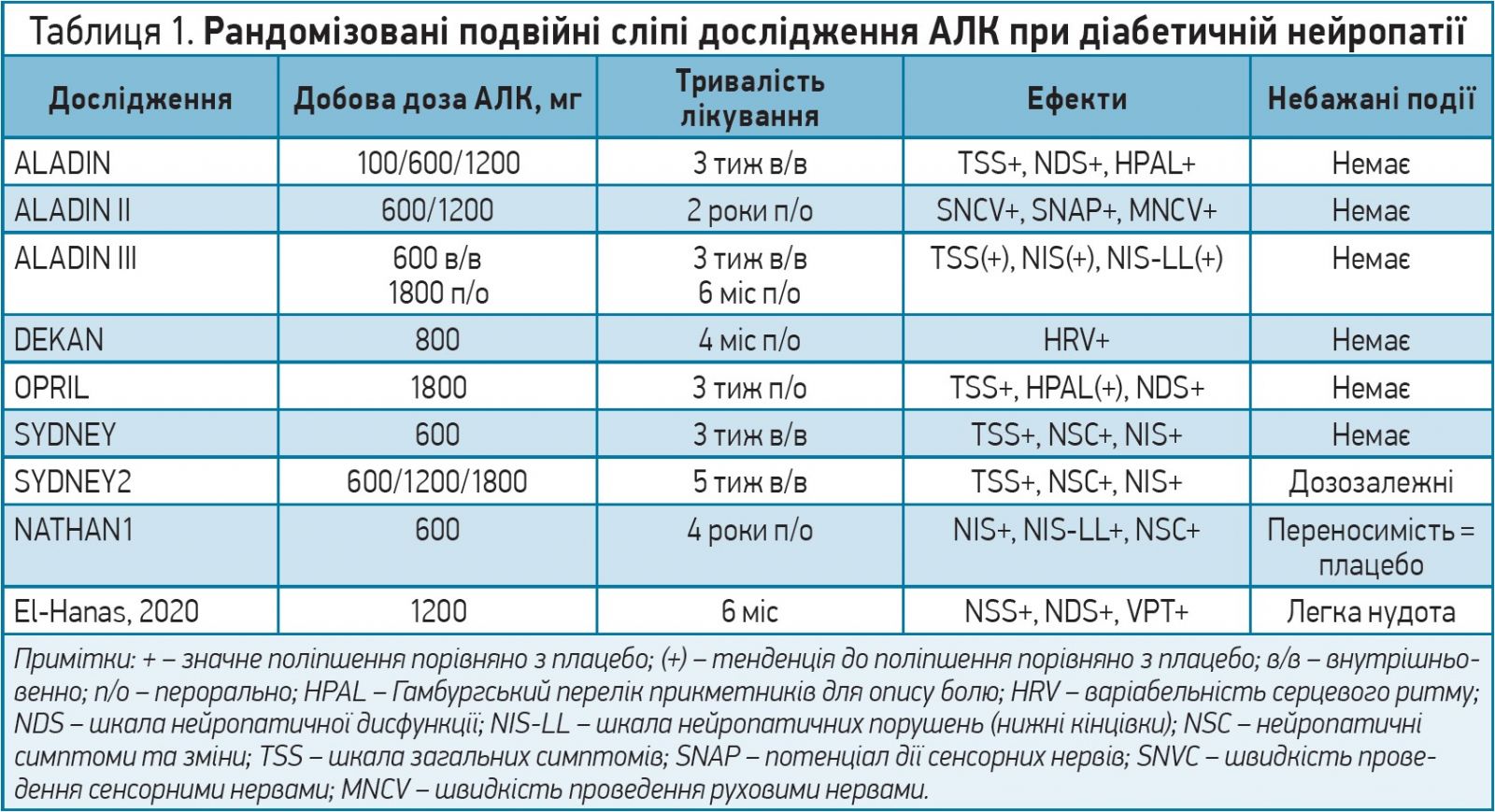
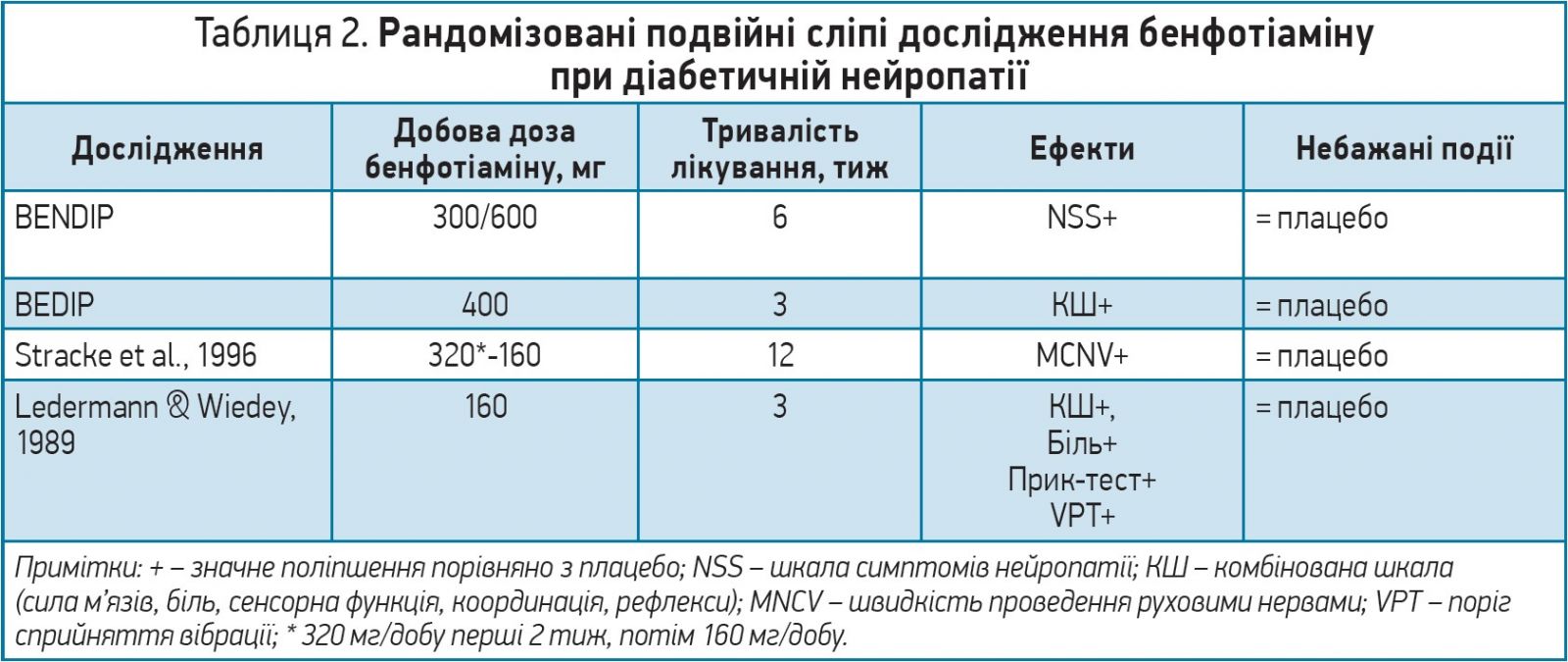
! Серед численних засобів, спрямованих на вищезазначені патогенетичні механізми, для клінічного застосування в багатьох країнах схвалені лише дві молекули – α-ліпоєва кислота (АЛК) і бенфотіамін.
Результати рандомізованих плацебо-контрольованих досліджень антиоксиданту АЛК у лікування ДСПН представлені в таблиці 1. Загалом ці дослідження, а також 7 великих метааналізів свідчать, що АЛК за внутрішньовенного застосування (600 мг/добу) зменшує нейропатичні симптоми й ознаки вже після 3 тиж лікування. Крім того, пероральна терапія АЛК (600 мг/добу) тривалістю до 5 тиж полегшує біль, парестезію й оніміння на клінічно значимому рівні. У дослідженні NATHAN 1 за участю 460 пацієнтів із діабетом і легкою чи помірною, переважно безсимптомною ДСПН відзначали зменшення нейропатичного дефіциту після 4 років лікування АЛК. Отже, це дослідження свідчить про здатність АЛК змінювати природний перебіг ДСПН. Важливо, що протягом 4-річного періоду терапія АЛК добре переносилася. Післямаркетингові дослідження також підтвердили виключно сприятливий профіль безпеки АЛК.
Тіамін (вітамін В1) належить до водорозчинних вітамінів. Це есенціальний кофактор численних ферментів, залучених у метаболізм вуглеводів. Бенфотіамін (S-бензоїлтіамін-О-монофосфат) є жиророзчинним синтетичним попередником тіаміну. Перевагами бенфотіаміну є пасивна абсорбція, швидше проникнення крізь кишковий бар’єр і здатність досягати вищих концентрацій у плазмі, крові й еритроцитах. Експериментальні дані свідчать, що бенфотіамін активує транскетолазу, зсуваючи гексозо- й тріозофосфати на пентозофосфатний шлях, а також пригнічує утворення кінцевих продуктів глікування, захищаючи від хронічних ускладнень діабету. У пацієнтів із діабетом і ДСПН ефективність бенфотіамну вивчали в 4 рандомізованих подвійних сліпих клінічних дослідженнях тривалістю 3-12 тиж (табл. 2). При застосуванні в монотерапії та в комбінації з вітамінами піродиксином (вітаміном В6) та ціанокобаламіном (вітаміном В12) бенфотіамін зменшував нейропатичні симптоми й ознаки, прискорював провідність руховими нервами і водночас продемонстрував чудовий профіль безпеки. Загалом отримані дані свідчать на користь ефективності бенфотіаміну стосовно нейропатичних симптомів та, ймовірно, нейропатичного дефіциту і нервової провідності. Оптимальна доза бенфотіаміну при ДСПН становить 300 мг двічі на день.
Симптоматичне лікування больової ДСПН
Досягнення клінічно значимого полегшення нейропатичного болю в пацієнтів із ДСПН є складним завданням у клінічній практиці. Прості аналгетики є неефективними, до того ж відповідь на якийсь один препарат часто є недостатньою. Як правило, найкраще застосовувати аналгетики поетапно, досягаючи адекватного полегшення болю з прийнятними небажаними ефектами та дотримуючись таких правил:
- необхідно підбирати й ретельно титрувати оптимальний препарат для кожного пацієнта;
- висновок про неефективність препарату можна робити лише через 2-4 тиж лікування в адекватній дозі;
- можуть бути корисними комбінації знеболювальних засобів, особливо з огляду на те, що значима відповідь на монотерапію спостерігається тільки в 50% випадків;
- слід зважати на потенційні лікарські взаємодії.
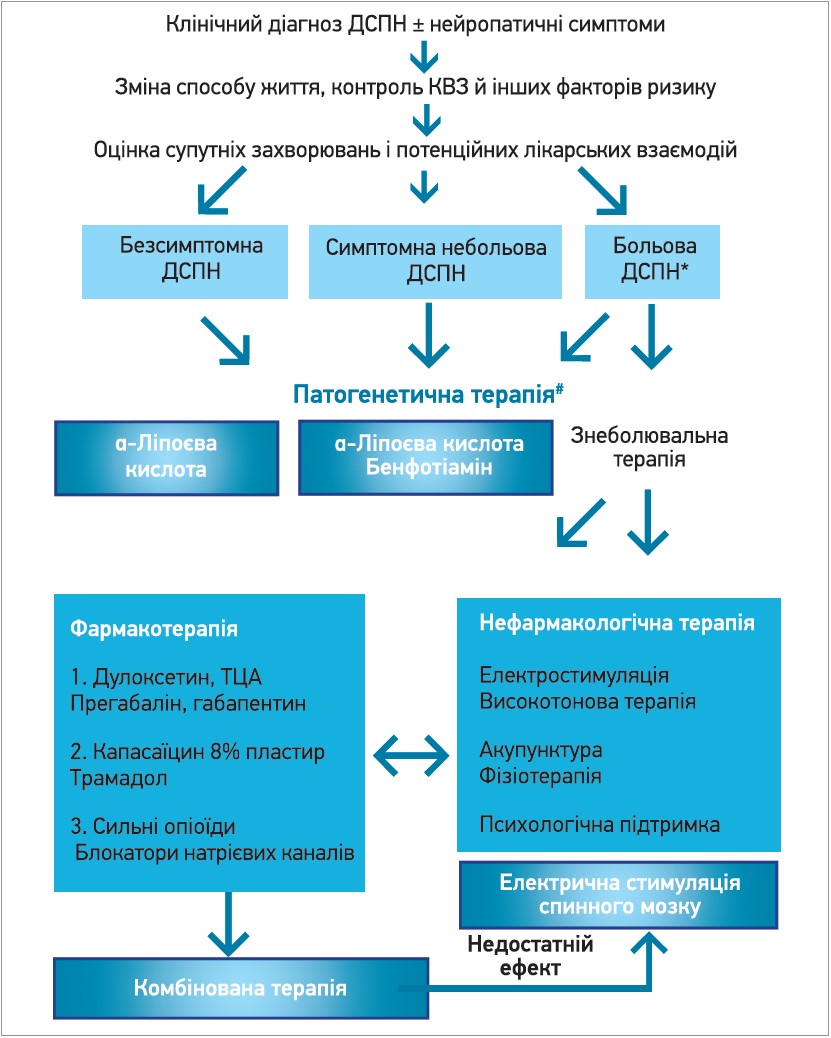
На рисунку 2 зображений алгоритм лікування ДСПН, заснований на доказах.
Рис. 2. Алгоритм лікування ДСПН
Примітки: * біль впливає на якість життя; # також зменшує неврологічний дефіцит й ознаки ДСПН; КВЗ – кардіоваскулярне захворювання.
Список літератури знаходиться в редакції.
Адаптований переклад статті: Ziegler D., Papanas N., Schnell O. et al. Current concepts in the management of diabetic polyneuropathy. J Diabetes Investig 2021; 12: 464-475.
Підготував Олексій Терещенко