2 травня, 2022
ADA 2022: рекомендації щодо менеджменту дітей і підлітків із цукровим діабетом
Лікування дітей і підлітків із цукровим діабетом (ЦД) відрізняється від рутинної терапії дорослих із цим захворюванням. Епідеміологія, патофізіологія, особливості розвитку ЦД і відповідь на терапію у дітей і дорослих часто відрізняються. Існують також відмінності в догляді за дітьми й підлітками з ЦД 1/2 типів, а також іншими формами ЦД.
У 202 2 р. Американська діабетологічна асоціація (American Diabetes Association – ADA) оновила клінічні настанови «Стандарти надання медичної допомоги особам із ЦД». Пропонуємо ознайомитися з основними рекомендаціями щодо менеджменту дітей і підлітків із ЦД.
2 р. Американська діабетологічна асоціація (American Diabetes Association – ADA) оновила клінічні настанови «Стандарти надання медичної допомоги особам із ЦД». Пропонуємо ознайомитися з основними рекомендаціями щодо менеджменту дітей і підлітків із ЦД.
Навчання та підтримка педіатричних пацієнтів із ЦД
14.1. Особи молодого віку з ЦД 1 типу та їхні батьки мають отримувати індивідуалізоване навчання щодо самообслуговування при ЦД відповідно до національних стандартів діагностики й лікування пацієнтів (з урахуванням особливостей локальних протоколів; рівень доказів (РД) В)
Дієтотерапія
14.2. Індивідуальне дієтичне харчування дітей і підлітків із ЦД 1 типу є обов’язковою складовою терапії ЦД (РД А).
14.3. Контроль уживання вуглеводів є ключовим компонентом в оптимізації глікемічного контролю (РД В).
14.4. Повноцінність харчування особи з ЦД має оцінюватись досвідченим дієтологом під час встановлення діагнозу, а надалі – щороку (РД В).
Фізична активність
14.5. Усім пацієнтам молодого віку з ЦД 1 типу рекомендована фізична активність у межах 60 хв/день, а також інтенсивні силові вправи принаймні тричі на тиждень (РД С).
14.6. Часте вимірювання рівня глюкози перед, під час і після фізичних вправ (за допомогою глюкометра чи системи постійного моніторингу рівня глюкози) є важливим у профілактиці, виявленні й лікуванні гіпо- і гіперглікемій, пов’язаних із фізичною активністю (РД С).
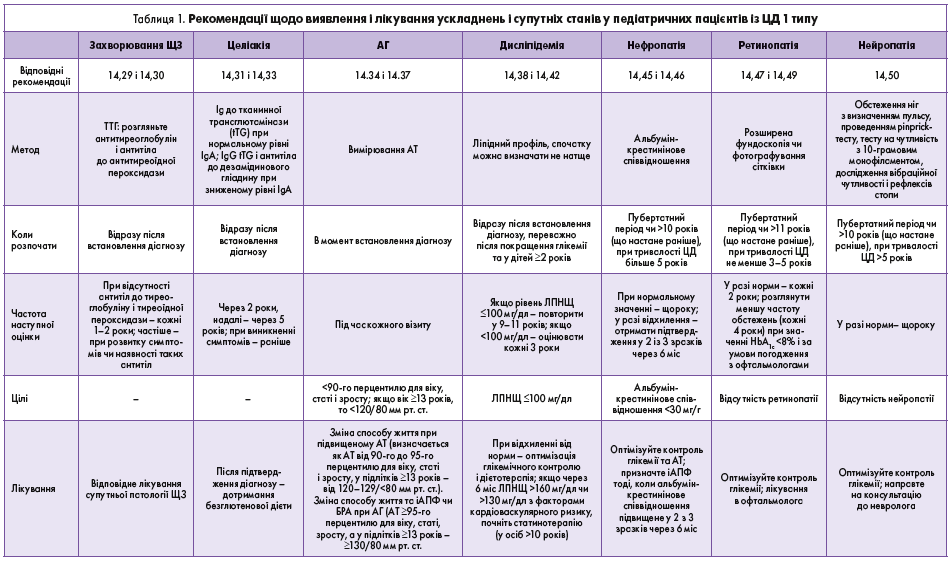
14.7. Молодь та їхніх батьків/опікунів потрібно інформувати щодо цільових значень глікемії перед, під час і після фізичної активності, а також щодо методів її корекції (РД Е).
14.8. Люди молодого віку та їхні батьки/опікуни мають навчитися запобігати розвитку гіпоглікемії під час, безпосередньо після, а також наступної ночі після фізичної активності. Лікування гіпоглікемії має бути доступним перед, під час і після відповідної активності (РД С).
Психосоціальні питання
14.9. Під час діагностики та подальшого спостереження оцініть психосоціальні питання та сімейні стреси, які можуть впливати на лікування ЦД, а також направте пацієнта до досвідченого спеціаліста з психічного здоров’я, бажано з досвідом роботи з дітьми з ЦД (РД Е).
14.10. Фахівці з психічного здоров’я мають бути невід’ємною складовою мультидисциплінарної команди фахівців (РД Е).
14.11. Заохочуйте сім’ї осіб із ЦД до навчань і враховуйте, що передчасне виникнення ЦД в осіб молодого віку може призводити до діабетичного вигорання, субоптимального ведення захворювання чи погіршення контролю глікемії (РД А).
14.12. Надавачі медичних послуг мають оцінити безпечність їжі, наявність житла, медичну грамотність, фінансові бар’єри та соціальну підтримку і на підставі отриманої інформації обирати стратегію менеджменту (РД Е).
14.13. Надавачі медичних послуг мають запитувати осіб молодого віку та їхніх батьків/опікунів про соціальну адаптацію (відносини з однолітками) та успішність у школі для визначення необхідності подальших обстежень (РД В).
14.14. Оцініть психосоціальний і діабет-асоційований дистрес, який зазвичай починається із 7-8 років (РД В).
14.15. Пропонуйте підліткам проводити час наодинці з їхнім(-іми) опікуном(-ами), починаючи з 12 років, або коли це відповідає розвитку (РД Е).
14.16. Починаючи з пубертатного віку рекомендовано включати прегравідарну підготовку до рутинного менеджменту всіх дівчат репродуктивного віку з ЦД (РД А).
14.17. Проведіть скринінг серед пацієнтів віком 10-12 років із ЦД 1 типу щодо порушення харчування. Для скринінгу рекомендовано використовувати «Опитувальник розладів харчової поведінки при ЦД» (Diabetes Eating Problems Survey-Revised – DEPS-R), який є надійним, швидким і достовірним інструментом скринінгу для визначення порушень харчової поведінки (РД В).
Контроль глікемії, способи введення інсуліну і поставлені цілі
14.18. Усі діти й підлітки з ЦД 1 типу мають контролювати рівень глюкози (від 6 до 10 разів на день, за допомогою глюкометра чи системи безперервного моніторингу рівня глюкози), у тому числі перед їжею чи перекусами або в певних ситуаціях, наприклад під час фізичних вправ, водіння чи за наявності ознак гіпоглікемії (РД В).
14.19. Безперервний моніторинг рівня глюкози в режимі реального часу (РД В) чи періодичне визначення рівня глюкози (РД Е) рекомендовані для молодих осіб із ЦД, які отримують щоденні багаторазові ін’єкції інсуліну чи вводять його за допомогою інсулінової помпи і здатні застосовувати засіб безпечно (самостійно чи з допомогою членів родини). Вибір пристрою має ґрунтуватися на особливостях пацієнта, його бажанні і потребах (РД А).
14.20. Молодим людям із ЦД 1 типу слід рекомендувати системи доставки інсуліну тоді, коли пацієнти здатні їх безпечно використовувати (самостійно чи з допомогою членів родини). Під час вибору пристрою потрібно враховувати індивідуальні особливості пацієнта, його бажання та потреби (РД А).
14.21. Особам молодого віку з ЦД 1 типу, які отримують багаторазові щоденні ін’єкції інсуліну, потрібно рекомендувати інсулінові помпи (у разі можливості їх безпечного використання). Вибір пристрою залежить від індивідуальних особливостей пацієнта, його бажання і потреб (РД А).
14.22. Необхідно стимулювати пацієнтів застосовувати в школах системи безперервного моніторингу рівня глюкози, інсулінових помп, інсулінових ручок із можливістю підключення до смартфону (connected insulin pens), а також автоматизованих систем доставки інсуліну (РД Е).
14.23. Цільовий рівень глікованого гемоглобіну (НbА1с) є індивідуальним і має періодично переглядатися. Рівень НbА1с <7% (53 ммоль/моль) підходить для більшості дітей (РД В).
14.24. Менш суворі цільові рівні НbА1с (наприклад, <7,5% (55 ммоль/моль) можуть підходити для пацієнтів, які:
- не можуть повідомити про симптоми гіпоглікемії;
- не знають ознак гіпоглікемії;
- не мають доступу до аналогових інсулінів, систем доставки інсуліну і/або систем безперервного моніторингу рівня глюкози;
- не можуть регулярно контролювати рівень глюкози;
- мають інші фактори, які підвищують рівень НbА1с (РД В).
14.25. Ще менш суворе цільове значення НbА1с (наприклад, <8% (64 ммоль/моль) може бути оптимальним для пацієнтів із тяжкою гіпоглікемією в анамнезі, при очікуваній обмеженій тривалості життя, а також тоді, коли шкода від лікування може бути більшою за користь (РД В).
14.26. Суворіші цільові рівні НbА1с (наприклад, <6,5% (48 ммоль/моль) можна запропонувати для окремих пацієнтів за умови, що їх можна буде досягти без ризику розвитку значної гіпоглікемії і негативного впливу на самопочуття, а також у тих осіб, які мають неглікемічні фактори, які знижують рівень НbА1с (наприклад, зниження тривалості життя еритроцитів). Нижчі цільові рівні можуть також бути доречними під час фази «медового місяця» (РД В).
14.27. Крім оцінки рівня НbА1с бажано враховувати показники, отримані при безперервному моніторингу рівня глюкози протягом останніх 14 днів (або довше в пацієнтів із нестабільним рівнем глікемії). Треба оцінювати час у межах цільового рівня (70-180 мг/дл), а також нижче (<70 і <54 мг/дл) і вище цільового рівня (>180 мг/дл) (РД Е).
Аутоімунні захворювання
14.28. За наявності симптомів аутоімунних захворювань їх потрібно оцінювати відразу після встановлення діагнозу ЦД 1 типу (РД В).
Захворювання щитоподібної залози (ЩЗ).
14.29. Після встановлення діагнозу ЦД 1 типу в дітей потрібно розглянути необхідність визначення антитіл до тиреоїдної пероксидази і тиреоглобуліну (РД В).
14.30. Визначте рівень тиреотропного гормону (ТТГ) після стабілізації стану пацієнта чи невдовзі після корекції глікемії. У разі нормального значення ТТГ перевіряйте його кожні 1-2 роки, а за наявності антитіл до тиреоїдної пероксидази і тиреоглобуліну, симптомів дисфункції чи збільшення ЩЗ – частіше (РД В).
Целіакія
14.31. Обстежуйте молодих осіб із ЦД 1 типу на целіакію шляхом визначення антитіл (IgA) до тканинної трансглютамінази, у разі задокументованих нормальних сироваткових рівнів IgA, відразу після встановлення діагнозу ЦД або IgG до тканинної трансглютамінази й дезамінованих пептидів гліадину, якщо рівень IgA недостатній (РД В).
14.32. Проведіть повторний скринінг через 2 роки після встановлення діагнозу ЦД, а потім – кожні 5 років. Частіше обстежуйте пацієнтів за наявності відповідних симптомів, а також целіакії в родичів першого ступеня споріднення (РД В).
14.33. Особи з підтвердженою целіакією мають отримувати безглютенову дієту для лікування і профілактики ускладнень захворювання. Пацієнтів слід направити на консультацію до дієтолога, який має досвід менеджменту пацієнтів із ЦД і целіакією (РД В).
Оцінка кардіоваскулярного ризику
Скринінг артеріальної гіпертензії (АГ)
14.34. Пацієнтам під час кожного візиту слід рутинно вимірювати артеріальний тиск (АТ). У молодих пацієнтів із високим АТ оцінку його рівня рекомендовано розглядати на підставі трьох окремих вимірювань (≥90-го перцентилю для віку, статі і зросту або в підлітків ≥13 років АТ ≥120/80 мм рт. ст.) (РД В).
Лікування АГ
14.35. Лікування підвищеного АТ (АТ від 90-го до 95-го перцентилю для статі, віку і зросту або в підлітків ≥13 років 120-129/<90 мм рт. ст.) полягає у зміні способу життя, який має охоплювати здорове харчування, фізичну активність, сон і, за потреби, корекцію маси тіла (РД С).
14.36. При підтвердженій АГ (стійке підвищення АТ ≥95-го перцентилю для віку, статі і росту або в підлітків ≥13 років – ≥130/90 мм рт. ст.) крім модифікації способу життя слід призначати інгібітори ангіотензинперетворювального ферменту (іАПФ) чи блокатори рецепторів ангіотензину (БРА). У зв’язку з потенційними тератогенними ефектами цих препаратів їх застосування слід уникати в жінок репродуктивного віку, які не користуються надійними засобами контрацепції (РД В).
14.37. Мета лікування АГ полягає в досягненні рівня АТ <90-го перцентилю для статі, віку і зросту або в підлітків ≥13 років – <130/80 мм рт. ст. (табл. 1, 2) (РД С).
Скринінг дисліпідемії
14.38. Ліпідний профіль потрібно визначати після встановлення діагнозу, бажано після покращення рівня глікемії, у віці ≥2 років. Якщо початковий рівень холестерину (ХС) ліпопротеїдів низької щільності (ЛПНЩ) становить ≤100 мг/дл (2,6 ммоль/л), повторне обстеження слід провести у віці 9-11 років. Початкове обстеження має проводитися натще і може не включати визначення рівня ХС ЛПВЩ.
14.39. Якщо рівень ХС у межах норми (<100 мг/дл (2,6 ммоль/л)), повторно ліпідний профіль треба оцінювати 1 раз на 3 роки (РД Е).
Лікування дисліпідемії
14.40. При дисліпідемії початкове лікування спрямоване на корекцію глікемії й обмеження вживання жирів (до 25-30% добової кількості калорій), насичених жирів (<7% добової кількості калорій), зменшення вживання ХС (<200 мг/добу), виключення трансжирів і збільшення вживання мононенасичених жирів (<10% добової кількості калорій) (РД А).
14.41. У пацієнтів віком >10 років можна розглянути застосування статинотерапії тоді, коли після зміни харчування і способу життя рівень ХС ЛПНЩ становить >160 мг/дл (4,1 ммоль/л) в осіб без факторів ризику або >130 мг/дл (3,4 ммоль/л) в осіб з >1 фактором ризику серцево-судинних ускладнень (РД Е).
У зв’язку з потенційними тератогенними ефектами статинів їх не рекомендується застосовувати в жінок репродуктивного віку, які не користуються надійними засобами контрацепції (РД В).
14.42. При лікуванні цільовий рівень ХС ЛПНЩ становить <100 мг/дл (2,6 ммоль/л) (РД Е).
Куріння
14.43. Під час кожного візиту до лікаря пацієнтів із ЦД треба опитувати щодо куріння. Особам, які не палять, потрібно рекомендувати утримуватися від паління, а тим, хто вже палить, – надати рекомендації щодо відмови від нього (РД А).
14.44. Не рекомендуйте використання електронних сигарет (РД А).
Мікросудинні ускладнення
Скринінг на виявлення нефропатії
14.45. Потрібно щороку визначати альбумінурію (краще в ранковій порції сечі) для оцінки співвідношення альбумін/креатинін. Це дослідження рекомендовано проводити в пацієнтів віком >10 років або з початком статевого дозрівання (залежно від того, що настане раніше). Обстеження проводять за умови тривалості ЦД >5 років (РД В).
ЦД 2 типу
Сучасні дані свідчать, що частота ЦД 2 типу серед осіб молодого віку продовжує зростати. На сьогодні у США захворюваність становить приблизно 5 тис нових випадків на рік. Відповідно до прогнозу Центрів із контролю і профілактики захворювань США (Centers for Disease Control and Prevention – CDC), кількість пацієнтів із ЦД 2 типу збільшуватиметься на 2,3% щороку, а поширеність в осіб віком <20 років збільшиться вчетверо протягом наступних 40 років. Дані літератури свідчать, що ЦД 2 типу в молоді відрізняється не лише від ЦД 1 типу, але і від ЦД 2 типу в дорослих і характеризується швидким прогресувальним зниженням функції β-клітин і швидким розвитком ускладнень [3, 179].
Скринінг і діагностика
14.51. Оцінку ризику виникнення предіабету і/або ЦД 2 типу слід проводити з моменту статевого дозрівання чи з 10 років (залежно від того, що настане раніше) в осіб із надмірною масою тіла (індекс маси тіла (ІМТ) ≥85-го перцентилю) чи ожирінням (ІМТ ≥95-го перцентилю), а також у пацієнтів з >1 додатковим фактором ризику розвитку ЦД (див. рисунок).
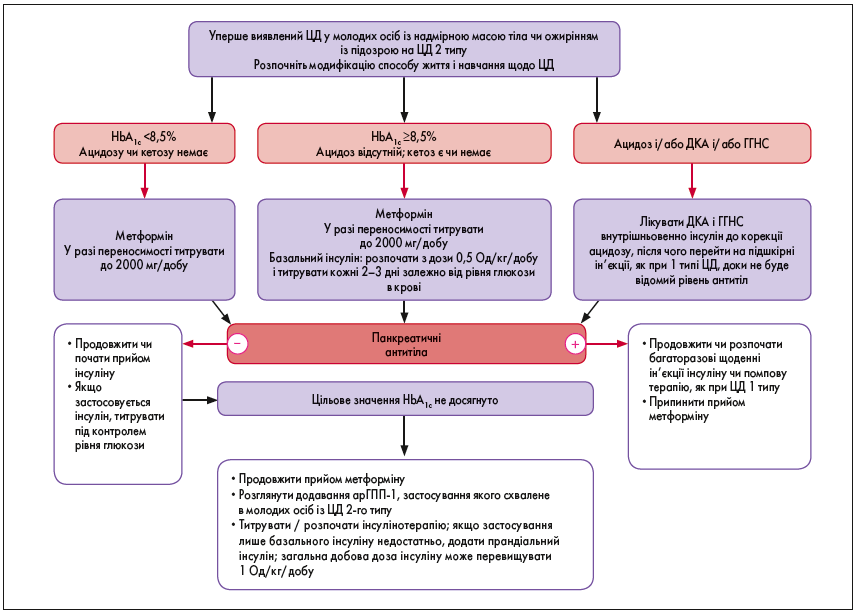 Рис. Лікування вперше виявленого ЦД у молодих осіб із зайвою вагою або ожирінням
Рис. Лікування вперше виявленого ЦД у молодих осіб із зайвою вагою або ожирінням
Примітки: ДКА – діабетичний кетоацидоз; ГГНС – гіперглікемічний гіперосмолярний некетоацидотичний синдром; арГПП-1 - агоністи рецепторів глюкагоноподібного пептиду-1.
14.52. За відсутності відхилень скринінг проводять кожні 3 роки, а при підвищенні ІМТ – частіше (РД С).
14.53. Для діагностики предіабету чи ЦД в дітей і підлітків можна використовувати визначення глюкози в плазмі натще, глюкозотолерантний тест і визначення рівня НbА1с (РД В).
Проблеми діагностики
Через значне поширення ожиріння в дітей відрізнити ЦД 1 типу від ЦД 2 типу може бути складно. Надмірна маса тіла й ожиріння часто наявні в дітей із ЦД 1 типу, а діабет-асоційовані антитіла і кетоацидоз можуть спостерігатись у педіатричних пацієнтів із ЦД 2 типу. Наявність антитіл до острівців підшлункової залози асоціюється зі швидшим прогресуванням інсулінової недостатності.
На момент встановлення діагнозу ЦД 2 типу серед осіб віком 10-19 років кетоацидоз визначався майже в 6% осіб. Також ЦД 2 типу (хоча і нечасто) може спостерігатися і в дітей віком <10 років, що необхідно враховувати при проведенні диференційної діагностики. Окрім того, ожиріння може сприяти розвитку ЦД 1 типу, що ще більше стирає межі між типами ЦД. Однак встановлення точного діагнозу є критично важливим, адже режим лікування, навчання, дієта і перебіг захворювання в пацієнтів із різними типами ЦД значно відрізняються.
Ведення пацієнтів
Модифікація способу життя
14.55. Усіх пацієнтів молодого віку з ЦД 2 типу та їхні родини слід навчати самообслуговуванню при ЦД, а також забезпечувати їм специфічну підтримку відповідно до локальних протоколів (РД В).
14.56. Молоді люди з надмірною вагою/ожирінням і ЦД 2 типу та члени їхніх родини мають бути навчені стратегії, спрямованій на зниження маси тіла на 7-10% (РД С).
14.57. Враховуючи необхідність довготривалого контролю маси тіла в молодих осіб із ЦД 2 типу, модифікація способу життя має ґрунтуватися на моделі постійного догляду, яка входить до схеми лікування ЦД (РД Е).
14.58. Дітей і підлітків із предіабетом і ЦД 2-го типу слід заохочувати до щоденної середньо- і високоінтенсивної фізичної активності (не менш ніж 60 хв на добу), при цьому силові вправи потрібно виконувати принаймні тричі на тиждень (РД В). Тривалість сидіння потрібно зменшити (РД С).
14.59. Діти і підлітки з ЦД 2 типу мають вживати достатню кількість поживних речовин. У харчуванні треба зменшити кількість калорійних харчових продуктів, бідних на поживні речовини, особливо це стосується цукровмісних напоїв (РД В).
Глікемічні цілі
14.60. Контроль рівня глюкози крові має бути індивідуальним і враховувати фармакологічне лікування пацієнта (РД Е).
14.61. Безперервний моніторинг рівня глюкози потрібно запропонувати пацієнтам із ЦД 2 типу молодого віку, які отримують інсулін за допомогою багаторазових щоденних ін’єкцій чи постійної підшкірної інфузії (у разі можливості безпечного використання). Вибір пристрою залежить від індивідуальних особливостей пацієнта, його бажання і потреб (РД Е).
14.62. Показники глікемії слід оцінювати кожні 3 міс (РД Е).
14.63. Для більшості дітей і підлітків із ЦД 2 типу рівень НbА1с <7% (53 ммоль/моль) є оптимальним. Суворіший цільовий рівень НbА1с (наприклад, <6,5% (48 ммоль/моль)) може підходити для окремих пацієнтів, якщо вони здатні його досягти без епізодів значної гіпоглікемії чи інших побічних ефектів терапії. До таких пацієнтів можуть належати особи з короткою тривалістю ЦД і незначним порушенням функції β-клітин, а також ті, у кого лікування лише за допомогою модифікації способу життя чи застосування метформіну забезпечило нормалізацію маси тіла (РД Е).
14.64. Менш суворі цільові рівні НbА1с (наприклад, 7,5% (58 ммоль/моль)), можуть бути доречними при підвищеному ризику розвитку гіпоглікемії (РД Е).
14.65. Цільовий рівень НbА1с для пацієнтів, які отримують інсулінотерапію, має визначатись індивідуально з урахуванням відносно низької частоти розвитку гіпоглікемії в осіб молодого віку з ЦД 2 типу.
Фармакологічне лікування
14.66. Після встановлення діагнозу ЦД 2 типу крім модифікації способу життя, здорового харчування і підвищення фізичної активності потрібно розпочати фармакологічну терапію (РД А).
14.67. Метформін є препаратом вибору для початкової фармакологічної терапії випадково виявлених і метаболічно стабільних пацієнтів (НbА1с <8,5%, симптоми відсутні) (див. рис.) (РД А).
14.68. Молоді особи з вираженою гіперглікемією (глюкоза крові ≥250 мг/дл (13,9 ммоль/л), НbА1с ≥8,5% (69 ммоль/моль) без ацидозу, які мають такі симптоми, як поліурія, полідипсія, ніктурія і/або втрата маси тіла, мають спочатку лікуватися базальним інсуліном. У цей час потрібно розпочати титрувати метформін (РД В).
14.69. У пацієнтів із кетозом/кетоацидозом треба розпочати лікування інсуліном для швидкої корекції гіперглікемії та метаболічних розладів. Після корекції ацидозу потрібно розпочати прийом метформіну (одночасно з продовженням підшкірних ін’єкцій інсуліну) (РД А).
14.70. В осіб із тяжкою гіперглікемією (рівень глюкози крові ≥600 мг/дл (33,3 ммоль/л) оцініть можливість розвитку ГГНС (РД А).
14.71. Якщо терапія метформіном (окремо чи в комбінації з базальним інсуліном) недостатня для досягнення глікемічних цілей, то в дітей із ЦД 2 типу (віком >10 років) можна використовувати арГПП‑1. Цю групу препаратів можна застосовувати за відсутності в сімейному анамнезі випадків медулярної карциноми ЩЗ чи синдрому множинної ендокринної неоплазії 2 типу (РД А).
14.72. Пацієнтам, в яких застосування метформіну, арГПП‑1 і базального інсуліну недостатньо для досягнення глікемічних цілей, потрібно призначити ін’єкції базального і прандіального інсуліну чи інсулінові помпи (РД Е).
14.73. У разі досягнення цільового рівня глікемії при застосуванні інсуліну і метформіну дозу інсуліну можна зменшити через 2-6 тиж (на 10-30% кожні декілька днів) (РД В).
14.74. У молодих осіб із ЦД 2 типу потрібно використовувати лише схвалені Управлінням із санітарного нагляду за якістю харчових продуктів і медикаментів США (FDA) препарати (окрім клінічних досліджень) (РД В).
Метаболічна хірургія
14.75. У лікуванні підлітків із ЦД 2 типу, які мають тяжкий ступінь ожиріння (ІМТ >35 кг/м2), з неконтрольованою глікемію і/або серйозними супутніми захворюваннями (незважаючи на модифікацію способу життя і фармакологічні втручання) треба розглянути проведення метаболічних оперативних втручань (РД А).
Профілактика і лікування ускладнень ЦД
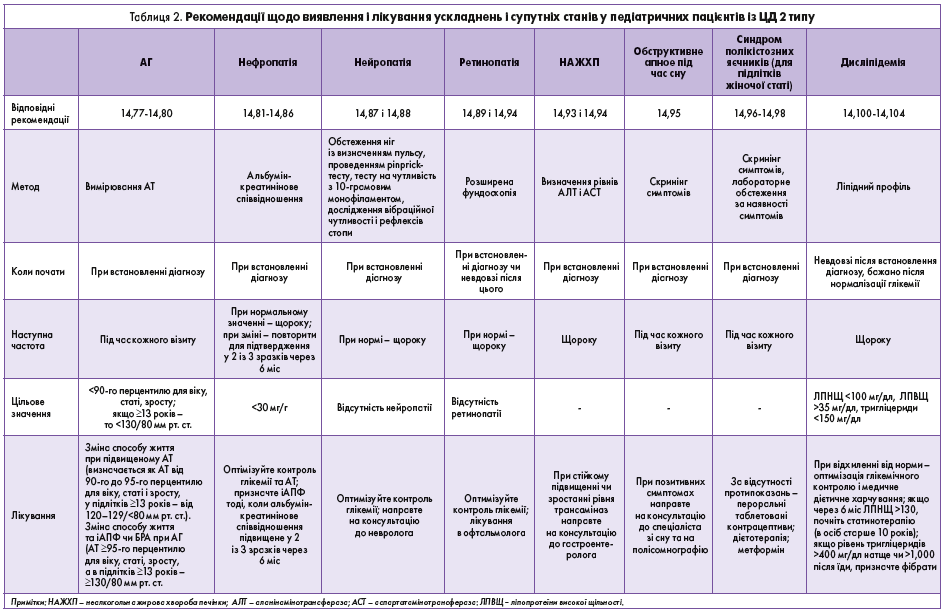
АГ
14.77. У молодих осіб із високим рівнем АТ (≥90-го перцентилю для віку, статі і зросту або в підлітків віком ≥13 років – ≥120/80 мм рт. ст.) при трьох повторних вимірах рекомендовано проводити амбулаторний моніторинг АТ (РД В).
14.78. Лікування підвищеного АТ (визначається як АТ від 90-го до 95-го перцентилю для віку, статі і зросту, у підлітків ≥13 років – від 120-129/<80 мм рт. ст.) полягає у модифікації способу життя, дотриманні здорового харчування, оптимальної фізичної активності та сну, а за можливості – корекції маси тіла (РД С).
14.79. БРА чи іАПФ слід призначати при підтвердженій АГ (стійкому підвищенні АТ ≥95-го перцентилю для віку, статі, зросту, у підлітків ≥13 років – ≥130/80 мм рт. ст.). У зв’язку з потенційними тератогенними ефектами цих препаратів їх не можна застосовувати в жінок репродуктивного віку, які не користуються надійними засобами контрацепції (РД В).
14.80. Метою лікування АГ є досягнення рівня тиску <90-го перцентилю для віку, статі і зросту, а в підлітків ≥13 років – рівня тиску <130/80 мм рт. ст. (РД С).
Нефропатія
14.81. Щоденна кількість білка в раціоні має становити 0,8 г/кг (РД Е).
14.82. Альбумін-креатинінове співвідношення потрібно оцінювати після встановлення діагнозу, далі – щороку. Підвищення цього співвідношення має бути підтверджено у 2-3 аналізах (РД В).
14.83. Швидкість клубочкової фільтрації (ШКФ) потрібно визначати під час діагностики ЦД, далі – щороку (РД Е).
14.84. У пацієнтів із ЦД і АГ при помірному (30-299 мг/г), значному (>300 мг/г) підвищенні альбумін-креатинінового співвідношення або при ШКФ <60 мл/хв/1,73 м2 рекомендовано призначити іАПФ чи БРА (РД Е). У зв’язку з потенційними тератогенними ефектами цих препаратів їх не рекомендується застосовувати в жінок репродуктивного віку, які не користуються надійними засобами контрацепції (РД В).
14.85. В осіб із нефропатією тривале спостереження (щорічне визначення альбумін-креатинінового співвідношення в сечі, ШКФ і рівня калію в сироватці крові) може допомогти в оцінці прихильності до терапії та у виявленні прогресування захворювання (РД Е).
14.86. При неясній етіології нефропатії, погіршенні альбумін-креатинінового співвідношення у сечі чи зменшенні ШКФ пацієнта необхідно направити на консультацію до нефролога (РД Е).
Нейропатія
14.87. В осіб молодого віку з ЦД 2 типу потрібно проводити скринінг на виявлення нейропатій під час встановлення діагнозу, далі – щороку. Обстеження має охоплювати загальний огляд, оцінку пульсації судин, визначення больової чутливості (pinprick-тест) і тест з 10-грамовим монофіламентом. Окрім цього оцінюють вібраційну чутливість (за допомогою камертона 128 Гц) і гомілково-стопний рефлекс (РД С).
14.88. Профілактика нейропатій полягає в досягненні цільових рівнів глікемії (РД С).
НАЖХП
14.93. Під час встановлення діагнозу ЦД потрібно провести скринінг на виявлення НАЖХП (шляхом визначення рівня АСТ й АЛТ). Надалі обстеження слід проводити щороку (РД В).
14.94. У разі стійкого підвищення або наростання рівня трансаміназ пацієнта потрібно направити на консультацію до гастроентеролога (РД В).
Серцево-судинні захворювання (ССЗ)
14.99. Інтенсивні заходи, спрямовані на модифікацію способу життя, зменшення маси тіла, корекцію дисліпідемії, АГ і рівня глікемії, є важливими у профілактиці макросудинних захворювань у дорослому віці (РД Е).
Дисліпідемія
14.100. Скринінгове визначення вмісту ліпідів важливо провести відразу після покращення рівня глікемії, далі – щороку (РД В).
14.101. Оптимальний цільовий рівень ХС ЛПНЩ становить <100 мг/дл (2,6 ммоль/л), ХС ЛПВЩ – >35 мг/дл (0,91 ммоль/л), тригліцеридів – <150 мг/дл (1,7 ммоль/л) (РД Е).
14.102. Якщо рівень ліпідів не відповідає нормі, то початкова терапія полягає в оптимізації рівня глікемії та дотриманні дієти, яка охоплює обмеження вживання жирів (до 25-30% добової кількості калорій), насичених жирів (<7% добової кількості калорій), зменшення ХС (<200 мг/добу), виключення трансжирів і збільшення мононенасичених жирів (<10% добової кількості калорій). У разі підвищення рівня тригліцеридів дієта полягає у зменшенні вживання простих цукрів і збільшенні – омега‑3-поліненасичених жирних кислот (РД А).
14.103. Якщо після 6 міс дієти рівень ХС ЛПНЩ становить >130 мг/дл, рекомендовано призначати статини (цільове значення ЛПНЩ – <100 мг/дл). Через потенційні тератогенні ефекти цих препаратів статини не рекомендується застосовувати в жінок репродуктивного віку, які не користуються надійними засобами контрацепції (РД В).
14.104. Якщо рівень тригліцеридів становить >400 мг/дл (4,7 ммоль/л) натще чи >1000 мг/дл (11,6 ммоль/л) після їди, необхідно відкорегувати рівень глікемії і призначити фібрати (для досягнення рівня <400 мг/дл (4,7 ммоль/л) натще). Така терапія спрямована на зменшення ризику виникнення гострого панкреатиту (РД С).
Оцінка функції серця
14.105. У разі безсимптомного перебігу ЦД 2 типу в молодих осіб рутинний скринінг для виявлення ССЗ, у тому числі електрокардіографію, ехокардіографію і тест із фізичним навантаженням) проводити не рекомендовано (РД В). У молодих осіб із ЦД 2 типу на момент встановлення діагнозу можуть виявлятись інші супутні захворювання, у тому числі і ССЗ. Через це в таких пацієнтів після встановлення діагнозу треба контролювати рівень АТ, ліпідів, альбумін-креатинінове співвідношення у сечі, а також провести розширене офтальмологічне обстеження. Крім того, потрібно звернути увагу на такі супутні патології, як полікістоз яєчників, апное під час сну, ортопедичні ускладнення чи психосоціальні проблеми. Наявність у молодих осіб ЦД 2 типу підвищує ризик виникнення макро- і мікросудинних ускладнень. У таких пацієнтів майбутній ризик виникнення ССЗ є вищим, ніж при встановленні ЦД у більш пізньому віці.
Психосоціальні фактори
14.106. Особи, які здійснюють менеджмент пацієнтів із ЦД, мають оцінювати безпечність продуктів харчування, наявність житла, медичну грамотність, фінансові бар’єри і соціальну/громадську підтримку. Отриману інформацію використовують при призначенні лікування (РД Е).
14.107. У пацієнтів із ЦД 2 типу треба застосовувати стандартизовані валідовані інструменти оцінки діабетичного дистресу і психічного/поведінкового здоров’я. Додаткову увагу слід приділити симптомам депресії чи розладів харчової поведінки. За наявності відповідних симптомів пацієнтів необхідно направити до спеціалізованого центру (РД В).
14.108. Під час вибору антигіперглікемічних препаратів чи інших ліків для молодих осіб із ЦД 2 типу, які мають надмірну масу тіла чи ожиріння, треба оцінити вплив медикаментів на вагу тіла (РД Е).
14.109. Усім жінкам репродуктивного віку, починаючи з пубертатного періоду, необхідно надавати інформацію з приводу репродуктивних питань, адже в цих осіб є ризик несприятливих наслідків вагітності (РД А).
14.110. Після встановлення діагнозу необхідно регулярно проводити скринінг на виявлення куріння, використання електронних сигарет, а також на вживання алкоголю (РД С).
Перехід від педіатричної до дорослої медичної допомоги
14.111. Особи, які здійснюють менеджмент пацієнтів із ЦД, мають готувати молодих осіб до переходу до системи дорослої медичної допомоги ще з періоду раннього підліткового віку і принаймні не пізніше ніж за 1 рік до переходу (РД Е).
14.112. Спеціалісти з ЦД повинні забезпечити молодих осіб підтримкою та ресурсами для переходу до дорослої медичної допомоги (РД Е).
14.113. Молодих осіб із ЦД 2 типу потрібно передати під нагляд спеціаліста з ведення ЦД у дорослих тоді, коли пацієнт і надавач послуг вважатимуть це за необхідне (РД Е). Протягом дитинства і підліткового віку ретельний нагляд за перебігом ЦД все більше зміщується від батьків чи інших дорослих до самих пацієнтів із ЦД 1/2 типу. Перехід від педіатричної до дорослої системи охорони здоров’я часто відбувається раптово, тоді, коли старші підлітки переходять на наступний етап розвитку, який позначають як початок дорослого життя. Саме цей період є критично важливим для молодих людей із ЦД (РД D).
Реферативний огляд «Children and Adolescents: Standards of Medical Care in Diabetes‑2022».
Підготував Валерій Палько.
Друкується в скороченому обсязі.
Повну версію дивіться: https://www.diabetes.org/
Тематичний номер «Діабетологія, Тиреоїдологія, Метаболічні розлади» № 1-2 (57-58) 2022 р.