8 липня, 2022
Особливості вибору лікування діабету в умовах воєнного стану
Від 24 лютого життя мешканців нашої країни докорінно змінилося. Усі ми стали свідками суворої та небезпечної реальності, сповненої невизначеності й обмежень. Особливо складно людям із хронічними захворюваннями, котрі мають неабиякі труднощі внаслідок обмеження доступу до якісних препаратів і медичної допомоги загалом. Нині в складних економічних умовах такі хворі потребують призначення недорогого й водночас якісного та безпечного лікування. Про проблеми, з якими стикнулися пацієнти із цукровим діабетом (ЦД) 2 типу під час бойових дій, і про можливості їх вирішення в рамках вебінару, організованого освітньою платформою «Аксемедін», розповіла доцент кафедри ендокринології Львівського національного медичного університету ім. Данила Галицького, кандидат медичних наук Христина Андріївна Москва.
Розпочинаючи свою доповідь, спікерка окреслила низку проблем, які виникли в пацієнтів із ЦД 2 типу в умовах воєнного стану:
- часто не вдається досягнути бажаного рівня глікованого гемоглобіну (HbA1с);
- можлива наявність недіагностованих ускладнень діабету;
- потрібен хороший цукрознижувальний ефект терапії без ризиків гіпоглікемії;
- пацієнти є потенційно некомплаєнтними (пам’ятати про простоту режиму лікування);
- часті стресові ситуації, які спричиняють розвиток гіперглікемії та погіршують контроль ЦД 2 типу.
Наразі фахівцями першого контакту для пацієнтів із ЦД 2 типу є лікарі загальної практики – сімейної медицини, які найперше мають вирішувати зазначені питання. Це підкреслює надзвичайно важливу роль їхньої обізнаності щодо діагностики, класифікації й терапії порушень вуглеводного обміну. До ендокринолога пацієнтів із ЦД 2 типу слід направляти лише в тому випадку, якщо протягом 6 міс терапії не вдається досягти контролю захворювання (рівень HbA1c перевищує цільові показники). Крім того, до завдань, покладених на сімейних лікарів, належить своєчасна діагностика діабету та виявлення ускладнень цього захворювання.
Скринінг на наявність ЦД 2 типу
Скринінг на ЦД 2 типу слід здійснювати в усіх пацієнтів віком понад 45 років, а також у молодших осіб, які мають щонайменше один чинник ризику. Для скринінгу достатнім є вимірювання порушення глікемії натще (ПГН) за допомогою глюкометра, проте необхідною умовою для встановлення діагнозу ЦД 2 типу є проведення дослідження в умовах лабораторії із застосуванням біохімічного аналізатора.
У рамках діагностики ЦД 2 типу рекомендується виконати такі дослідження:
- рівень глюкози крові натще;
- рівень HbA1c;
- тест на визначення толерантності до глюкози;
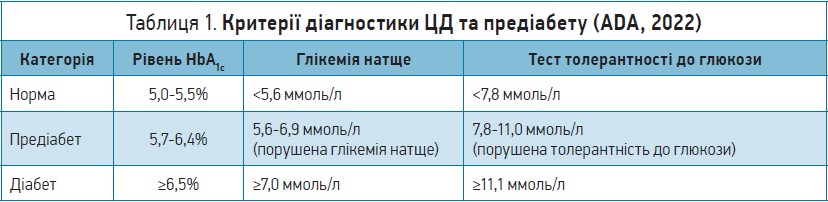
Критерій встановлення діагнозу ЦД – порушення глікемії натще ≥7 ммоль/л (через 8 год після останнього прийому їжі); якщо таке значення було отримано двічі з інтервалом 5-7 днів, встановлюється діагноз ЦД. Оцінка рівня HbA1c не є обов’язковою умовою для встановлення діагнозу, проте допомагає обрати оптимальну стратегію лікування. Якщо ПГН ≥5,6, але <7 ммоль/л, потрібно виконати пероральний глюкозотолерантний тест (ПГТ). Якщо через 2 год після навантаження глюкозою її рівень перевищує 11,1 ммоль/л, можна стверджувати, що пацієнт має ЦД, навіть якщо її концентрація натще становить <7 ммоль/л.
Визначення лише рівня HbA1c достатньо для верифікації ЦД у тому випадку, коли показник дорівнює ≥6,5%. Якщо в пацієнта HbA1c <6,5%, але ПГН ≥7 ммоль/л або ПГТ ≥11,1 ммоль/л, таку ситуацію трактують як ЦД 2 типу (табл. 1).
Цільові показники контролю діабету
За встановленого діагнозу ЦД 2 типу цільовими показниками контролю захворювання для більшості невагітних дорослих пацієнтів є рівні HbA1c <7%, препрандіальної глікемії 4,4-7,2 ммоль/л, постпрандіальної глікемії <10 ммоль/л (табл. 2). Лише в такому випадку можна говорити про істотне зниження ризику ускладнень діабету та сповільнення їх прогресування.
Індивідуальні цілі терапії ЦД 2 типу
Індивідуального цільового рівня необхідно досягати без розвитку виражених гіпоглікемій (≤3 ммоль/л). Слід мати на увазі, що різкі коливання глікемії асоціюються з підвищеним ризиком серцево-судинних катастроф, ретинопатії та ниркової недостатності.
Рівень HbA1c <6,5% може бути прийнятним після оцінки стану пацієнта та його особистих побажань і виключно за умови, якщо цього можливо досягти без суттєвих гіпоглікемій або інших побічних ефектів терапії.
Цільовий рівень HbA1c <8% можна обрати для пацієнтів із:
- тяжкими гіпоглікеміями в анамнезі;
- короткою очікуваною тривалістю життя (<5 років);
- наявністю мікро- або макросудинних ускладнень;
- тяжкими супутніми захворюваннями;
- при довготривалому діабеті, коли важко досягти цілі, незважаючи на навчання самоконтролю діабету, відповідний моніторинг рівня глюкози й ефективні дози цукрознижувальних препаратів, включно з інсуліном.
Відповідно до наказу МОЗ України від 21 грудня 2012 року № 1118, цільові значення HbA1с є такими:
- ≤7% – для більшості пацієнтів, але може бути встановлений індивідуально за наявності ускладнень;
- ≤6,5% – для пацієнтів із довгою очікуваною тривалістю життя, без ризику гіпоглікемій, із відсутністю серцево-судинних захворювань (ССЗ) й інших ускладнень, а також коли це є досяжним;
- ≤7,5 для пацієнтів із короткою очікуваною тривалістю життя, ризиком розвитку гіпоглікемій, наявністю ССЗ й інших ускладнень.
Чому контролю HbA1с відводять настільки важливе значення? Відповідь на це запитання дають результати 10-річного обсерваційного дослідження UKPDS (United Kingdom Prospective Diabetes Study) за участю 5102 пацієнтів із ЦД 2 типу. Було виявлено, що зниження рівня HbA1с на кожен 1% супроводжується зменшенням смертності від ускладнень діабету на 21%, зокрема від інфаркту міокарда – на 14%, мікросудинних ускладнень – на 37%, і ризику ампутації чи смерті внаслідок хвороби периферичних судин на 43% (King P. et al., 1999).
Алгоритм медикаментозної терапії в пацієнтів із ЦД 2 типу
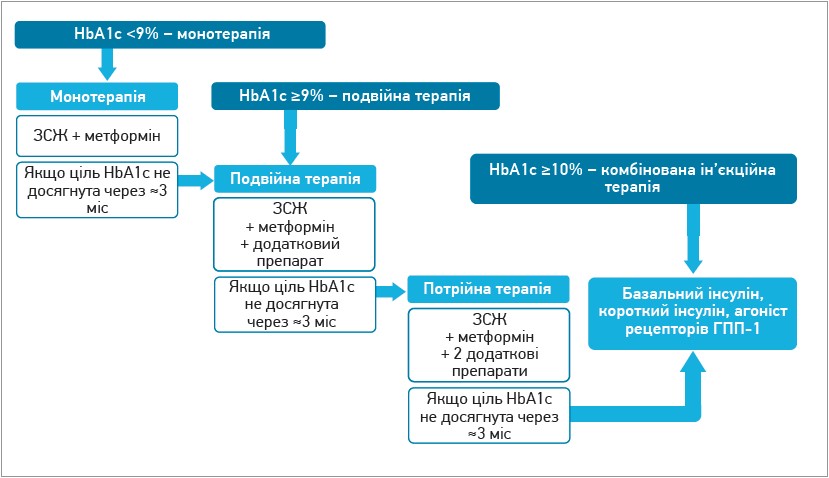
Згідно з положенням оновлених настанов Американської діабетичної асоціації (ADA, 2022), алгоритм медикаментозної терапії в пацієнтів із ЦД 2 типу залежно від рівня HbA1с має такий вигляд. Якщо рівень HbA1с <9%, передбачаються зміна способу життя (ЗСЖ) і монотерапія метформіном. Якщо після 3 міс лікування ціль не досягнута або вихідний рівень HbA1с ≥9%, слід призначити подвійну терапію (ЗСЖ, метформін + додатковий препарат). Якщо через 3 міс лікування ціль не досягнута, попереднє лікування потрібно підсилити ще одним додатковим препаратом (ЗСЖ, метформін + 2 додаткові препарати). Якщо за допомогою потрійної терапії не вдається досягти цільового рівня HbA1с або вихідний рівень HbA1с становить ≥10%, потрібна комбінована ін’єкційна терапія (базальний інсулін, інсулін короткої дії, агоніст рецепторів глюкагоноподібного пептиду 1 – ГПП‑1) (рис. 1).
Рис. 1. Вибір медикаментозної терапії в пацієнтів із ЦД 2 типу залежно від рівня HbA1с
Доповідачка звернула увагу, що метформін лежить в основі лікування пацієнтів із ЦД 2 типу. Утім, він не є бездоганним препаратом і, як будь-який інший лікарський засіб, має свої переваги та недоліки. До переваг слід віднести великий досвід використання, відсутність гіпоглікемій у разі адекватного підбору дози, відсутність супутнього збільшення ваги, зниження серцево-судинних ризиків, доступну ціну. Недоліки метформіну включають побічні ефекти з боку шлунково-кишкового тракту (дискомфорт у животі, діарея), лактатацидоз (дуже рідко), розвиток дефіциту вітаміну В12 при тривалому вживанні препарату. Метформін протипоказаний пацієнтам із тяжкою нирковою недостатністю, ацидозом, дегідратацією, гіпоксією, цирозом печінки. Препарат з обережністю призначають пацієнтам віком понад 65 років.
Важливим моментом є своєчасне посилення лікувальної схеми в разі недостатньої ефективності монотерапії метформіном. Зокрема, монотерапія не може бути призначена чи продовжена, якщо HbA1с ≥9% (рекомендована подвійна терапія), HbA1с ≥10%, рівень глюкози крові ≥16 ммоль/л або хворий має клінічні прояви ускладнень діабету (рекомендована комбінована ін’єкційна терапія).
За даними UKPDS, 50% пацієнтів через 3 роки та 75% пацієнтів через 9 років потребують комбінованої терапії. Для своєчасної інтенсифікації лікування рекомендується визначати HbA1с що 3 міс.
Комбінована терапія
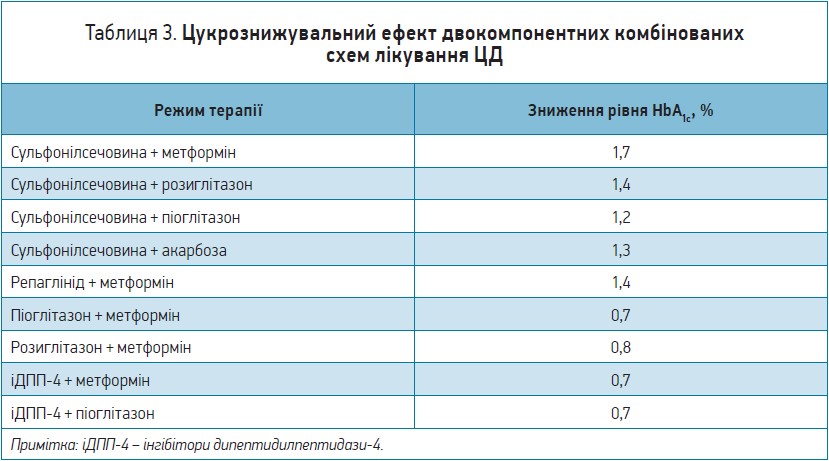
Обираючи схему подвійної терапії, слід ураховувати ефективність комбінації. Згідно з даними Американської асоціації клінічних ендокринологів (ААСЕ), найвираженішу цукрознижувальну дію має комбінація сульфонілсечовина + метформін, застосування якої дає змогу досягти середнього зниження рівня HbA1с на 1,7% (табл. 3).
Аспекти вибору терапії
Успішне лікування важко уявити без ефективних і безпечних препаратів. Однак наявність лікарського засобу в аптеці зовсім не означає, що пацієнт матиме можливість його придбати. Чи зможе людина дозволити собі призначену терапію, визначає насамперед її вартість. Отже, перед тим як виписувати рецепт, лікарю слід обов’язково уточнити в пацієнта, чи має той можливість придбати необхідні лікарські засоби. Особливої актуальності питання вартості терапії набуло в період воєнного часу, коли більшість наших співвітчизників опинилась у скрутному фінансовому становищі.
Водночас лікар не може призначити будь-який дешевий цукрознижувальний препарат, адже лікарський засіб має не лише бути доступним, а й характеризуватися хорошим цукрознижувальним ефектом і простим режимом дозування.
Про важливу роль доступності лікарських засобів у лікуванні пацієнтів із ЦД 2 типу згадується в оновлених рекомендаціях Американської діабетичної асоціації (ADA, 2022), які пропонують такий алгоритм дій.
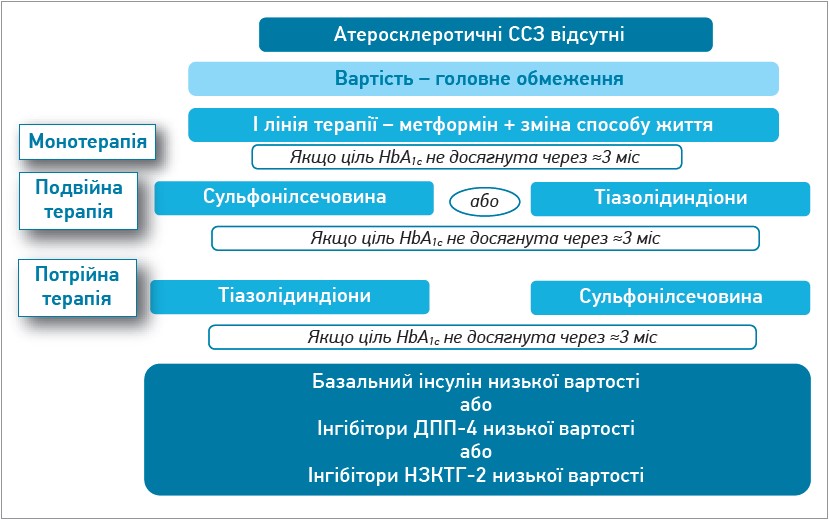
Якщо в пацієнта відсутні встановлені ССЗ атеросклеротичного генезу або хронічна хвороба нирок і є потреба враховувати питання доступності препарату, слід розглянути генеричні форми лікарських засобів із нижчою вартістю. Це стосується деяких інсулінів, похідних сульфонілсечовини та тіазолідиндіонів. Якщо на тлі такої терапії рівень HbA1с перебуває вище цільових значень, рекомендується включити додаткові засоби з урахуванням супутніх захворювань і потреб у лікуванні.
У будь-якому випадку терапією першої лінії залишаються метформін і ЗСЖ. У разі недостатньої ефективності лікування варто додати препарат сульфонілсечовини або тіазолідиндіон. Якщо подвійна терапія не дає змоги досягти цільового значення HbA1с, потрібно додати ще один засіб (сульфонілсечовину або тіазолідиндіон). Для комбінованої ін’єкційної терапії може бути застосований базальний інсулін низької вартості, або іДПП‑4 низької вартості, або інгібітори натрійзалежного котранспортера глюкози 2 типу (НЗКТГ‑2) низької вартості (рис. 2).
Рис. 2. Вибір медикаментозної терапії в пацієнтів із ЦД 2 типу, якщо її вартість є головним обмеженням
Мінімізація ризику гіпоглікемії
Щоб мінімізувати ризик гіпоглікемії, потрібно призначати ті цукрознижувальні препарати, застосування котрих не асоціюється з ризиком гіпоглікемії або цей ризик є мінімальним. До таких препаратів належать іДПП‑4, агоністи рецепторів ГПП‑1, інгібітори НЗКТГ‑2 і тіазолідиндіони.
Для похідних сульфонілсечовини чи базального інсуліну слід розглянути агенти з низьким ризиком гіпоглікемій (похідних сульфонілсечовини ІІІ покоління (глімепірид); деглюдек/гларгін 300, гларгін 100 / детемір).
До переваг похідних сульфонілсечовини ІІІ покоління слід віднести виражений цукрознижувальний ефект (зниження рівня HbA1с від 1 до 2%), стимуляція раннього піку секреції інсуліну. Важливо, що ці препарати здійснюють селективну блокаду лише калієвих каналів β-клітин підшлункової залози, не впливаючи на калієві канали міокарда та судин. Тому пацієнтів, які отримують похідні сульфонілсечовини ІІІ покоління, не обов’язково переводити на інсулін на тлі гострого коронарного синдрому.
Недоліки похідних сульфонілсечовини стосуються передусім препаратів ІІ покоління. Відомо, що вони стимулюють пізній пік секреції інсуліну, зумовлюючи появу почуття голоду та надмірне споживання їжі. Крім того, вони впливають на калієві канали, які розташовані в кардіоміоцитах і судинах, що може обтяжувати перебіг інфаркту міокарда та погіршувати його наслідки. У момент серцево-судинної катастрофи препарати сулфонілсечовини ІІ покоління потрібно негайно скасовувати, переводячи пацієнта на інсулін.
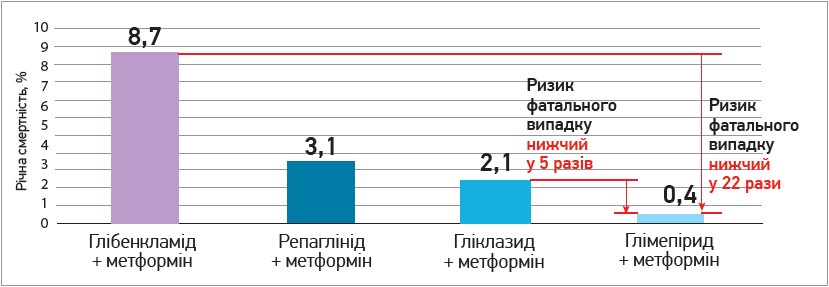
Отже, препарати сульфонілсечовини ІІІ покоління, включно з їх комбінаціями з метформіном, є значно безпечнішим порівняно з представниками ІІ покоління. Доказом цього є значно нижчі показники річної смертності на тлі прийому препаратів сульфонілсечовини ІІІ покоління (Monami M. et al., 2006) (рис. 3).
Рис. 3. Річна смертність хворих на ЦД 2 типу на тлі застосування комбінованої терапії метформіном і різними типами секретагонів інсуліну
При застосуванні глімепіриду інсулін секретується лише в необхідній кількості, тому ризик гіпоглікемій є незначним. Окрім того, глімепірид збільшує активність білків-транспортерів глюкози та їхню концентрацію на плазматичних мембранах клітин, що покращує засвоєння глюкози периферичними тканинами. Завдяки подвійному механізму дії глімепірид порівняно з гліклазидом забезпечує контроль глікемії при меншій стимуляції секреції інсуліну, що захищає β-клітини підшлункової залози від передчасного виснаження.
Підготувала Наталя Александрук