25 квітня, 2023
Цукровий діабет 1 типу в дорослих: Уніфікований клінічний протокол первинної, екстреної та спеціалізованої медичної допомоги
Повна версія статті у форматі PDF
Частина 1. Первинна, екстрена, спеціалізована медична допомога, діагностика, інсулінотерапія
Цукровий діабет (ЦД) 1 типу – захворювання, спричинене автоімунним ураженням β-клітин острівців підшлункової залози з розвитком ендогенного дефіциту інсуліну. На ЦД 1 типу припадає приблизно 5-10% усіх випадків діабету. Попри те що пік захворюваності спостерігають у період статевого дозрівання і раннього зрілого віку, ЦД 1 типу діагностують в усіх вікових групах.
Ключовими завданнями цього Уніфікованого клінічного протоколу первинної, екстреної та спеціалізованої медичної допомоги (УКПМД) є організація медичної допомоги пацієнтам із ЦД‑1 на основі мультидисциплінарного підходу, навчання пацієнтів із ЦД‑1 та членів їхніх сімей правильному контролю рівня глюкози в крові (інсулін, самоконтроль, харчування), факторів ураження артерій (рівень ліпідів у крові, артеріальний тиск (АТ), тютюнокуріння), пізніх ускладнень (стопи, нирки, очі, серце).
Глобальна поширеність ЦД 1 типу становить 5,9 на 10 тис осіб, захворюваність оцінюється в 15 на 100 тис осіб на рік. Згідно з даними Association of research and development pharmaceutical producers (APRaD) і Київської школи економіки (KSE) (2020) станом на 2019 рік, в Україні зареєстровано 207 383 пацієнти з ЦД, які приймають препарати інсуліну (58 954 – ЦД 1 типу, 138 563 – ЦД 2 типу, 9886 – педіатричні пацієнти).
ЦД 1 типу – це метаболічне захворювання, яке характеризується хронічною гіперглікемією, зумовленою розладами або повною недостатністю секреції інсуліну. За ЦД зазначають порушення вуглеводного, жирового і білкового обміну, які зумовлені порушеннями дії інсуліну на тканини-мішені.
ЦД‑1 характеризується втратою бета-клітин, які виробляють інсулін, що призводить до абсолютного дефіциту інсуліну.
Первинна медична допомога
Профілактика
Відсутні докази щодо специфічної профілактики ЦД‑1, але своєчасне виявлення і лікування ЦД‑1 позитивно впливає на перебіг захворювання.
Діагностика
Діагностичні заходи спрямовані на раннє виявлення лікарем загальної практики – сімейним лікарем ознак ЦД‑1 та направлення пацієнта до лікаря-ендокринолога з метою встановлення діагнозу і призначення лікування.
Принципи діагностики ЦД на етапі первинної медичної допомоги передбачають оцінку загрозливих симптомів, сімейного анамнезу і лабораторні дослідження.
Необхідні дії. Обов’язкові:
- Збір анамнезу, звернути увагу на наявність захворювання на ЦД‑1 у сім’ї.
- Оцінка наявності загрозливих симптомів: спраги, полідипсії, поліурії, втрати маси тіла.
- Проведення фізикального обстеження.
- Призначення лабораторних методів обстеження: визначення рівня глюкози в крові; визначення рівня глюкози та кетонових тіл у сечі.
- Скерувати пацієнта на консультацію до ендокринолога за підозри щодо ЦД‑1.
Лікування
Лікування призначає лікар-ендокринолог після встановлення діагнозу ЦД‑1, а лікар загальної практики – сімейний лікар здійснює спостереження, контроль за виконанням призначень, інформує пацієнтів із ЦД‑1 і їхні сім’ї про розвиток, наслідки та лікування захворювання.
Існують докази, що для оптимізації результатів терапії та зниження ризику ускладнень лікування пацієнтам із ЦД‑1 мають призначати фахівці з надання допомоги при діабеті з відповідною підготовкою в аспектах дієтичного харчування, клінічних, освітніх, а також способу життя, психічного здоров’я та догляду за ногами в пацієнтів із ЦД‑1.
Необхідні дії. Обов’язкові:
Моніторинг виконання пацієнтом призначень лікаря-ендокринолога.
Пацієнт має бути скерований до закладу охорони здоров’я (ЗОЗ), що надає спеціалізовану ендокринологічну медичну допомогу, у разі:
- неефективності лікування та потреби в його корекції (розвиток гострих станів, зумовлених ЦД‑1);
- недосягнення цільових показників глікемічного контролю;
- виявлення ознак ускладнень із метою уточнення діагнозу та корекції лікування;
- прогресування хронічних ускладнень ЦД‑1;
- у разі вагітності пацієнтки з ЦД‑1;
- у разі виявлення супутніх захворювань.
Спостереження за пацієнтом із ЦД‑1 за наявності супутніх захворювань для профілактики та своєчасного виявлення розвитку гіпоглікемій та кетоацидозу.
Надання допомоги в разі виникнення невідкладних станів:
- за легкої і помірної гіпоглікемії надати пацієнту, який може ковтати, будь-яку рідину, що містить глюкозу/сахарозу, в обсязі 1-2 хлібні одиниці (ХО);
- якщо гіпоглікемія зумовлена інсуліном тривалої дії, особливо в нічний час, слід додатково вжити 1-2 ХО повільно засвоюваних вуглеводів (хліб, каша тощо);
- за тяжкої гіпоглікемії організувати екстрену медичну допомогу пацієнту;
- за підозри щодо діабетичного кетоацидозу (порушенні свідомості, підозри щодо набряку мозку) організувати пацієнту екстрену медичну допомогу.
Бажані:
Моніторинг навчання пацієнта у «Школі хворих на цукровий діабет».
Спостереження
Спостереження за пацієнтом із ЦД‑1 лікарем загальної практики – сімейним лікарем здійснюється відповідно до плану, визначеного лікарем-ендокринологом. У ЗОЗ, що надають первинну медичну допомогу, сімейні лікарі і медичні сестри мають знати, що в пацієнтів із ЦД‑1 наявний вищий ризик емоційних і поведінкових проблем, ніж в осіб без діабету, а також специфічних ускладнень діабету в разі недосягнення цільового рівня глікемії.
Необхідні дії. Обов’язкові:
Сприяти виконанню пацієнтом призначень лікаря-ендокринолога.
Під час планових оглядів пацієнта проводити оцінку ускладнень ЦД‑1:
- Ідентифікувати діабетичну невропатію.
- Провести обстеження очного дна з обов’язковим розширенням зіниці з приводу скринінгу на діабетичну ретинопатію.
- Терміново скерувати пацієнта до лікаря-офтальмолога в разі раптової втрати зору; почервоніння райдужки; преретинальної або склоподібної кровотечі сітківки. Провести оцінку стану нижніх кінцівок.
- Оцінити судинний ризик.
- За результатами огляду, за потреби, направити до відповідних фахівців до ЗОЗ, що надає спеціалізовану медичну допомогу.
Екстрена медична допомога в разі гострих ускладнень ЦД‑1
Надання екстреної медичної допомоги пацієнтам із проявами тяжкої гіпоглікемії або гіперглікемії на догоспітальному етапі з моменту її виявлення або звернення родичів, законних представників або свідків до моменту госпіталізації здійснюється бригадами екстреної (швидкої) медичної допомоги, Центрів екстреної медичної допомоги та медицини катастроф, станцій екстреної (швидкої) медичної допомоги, лікарями відділень екстреної (невідкладної) медичної допомоги багатопрофільних лікарень, бригадами пунктів невідкладної медичної допомоги центрів первинної медико-санітарної допомоги, що входять до системи екстреної медичної допомоги.
Медична допомога на догоспітальному етапі має бути надана пацієнтам із проявами тяжкої гіпоглікемії або гіперглікемії в перші хвилини від початку розвитку ознак захворювання.
Пацієнтам із проявами тяжкої гіпоглікемії або гіперглікемії необхідно забезпечити термінову госпіталізацію передусім у ЗОЗ з можливостями надання медичної допомоги в разі тяжкої гіпоглікемії або гіперглікемії (наявність відділення інтенсивної терапії).
Діагностичне і клінічне обстеження пацієнта фіксують у Карті виїзду швидкої медичної допомоги (форма 110/о), до якої необхідно прикріпити дані ЕКГ.
Діагностика
Швидка діагностика ознак тяжкої гіпоглікемії або гіперглікемії на догоспітальному етапі скорочує час для встановлення діагнозу і транспортування пацієнта у відповідний ЗОЗ.
Рання діагностика й госпіталізація пацієнтів із проявами тяжкої гіпоглікемії або гіперглікемії у визначені ЗОЗ з метою проведення комплексного лікування зменшує ризик смерті внаслідок цього захворювання, поліпшує результати лікування та якість життя пацієнтів.
Необхідні дії. Обов’язкові:
Збір анамнезу захворювання:
- необхідно встановити продуктивний контакт з особою, яка опікується пацієнтом, або законними представниками для збору анамнезу й забезпечення спокійного стану пацієнта під час огляду;
- з’ясувати обставини, які виникли перед втратою свідомості (зміна самопочуття, спрага, поліурія, полідипсія, перегрівання, порушення координації, вживання алкоголю, судоми);
- з’ясувати, як швидко розвинувся коматозний стан;
- встановити тривалість захворювання;
- встановити точний час від початку погіршення стану;
- з’ясувати, чи отримує пацієнт інсулін;
- встановити наявність інфекції або травми;
- з’ясувати, чи перебуває пацієнт на обліку з приводу ЦД‑1.
Збір анамнезу життя:
- встановити, які лікарські засоби (ЛЗ) приймає пацієнт щоденно;
- з’ясувати, які ЛЗ пацієнт прийняв до прибуття бригади екстреної (швидкої) медичної допомоги;
- зібрати загальний алергологічний анамнез та з’ясувати, чи є алергічні реакції на прийом ЛЗ.
Проведення огляду та фізикального обстеження:
- Оцінка загального стану та життєво важливих функцій: свідомості, дихання, кровообігу за алгоритмом АВСDE (Панель 1).
- Відповідно до показань усунути порушення життєво важливих функцій організму – дихання, кровообігу.
- Візуальна оцінка кольору шкіри, її вологості, наявність висипань, огляд видимих слизових оболонок; зміни тургору шкіри й очних яблук.
- Наявність прикусу язика; наявність запаху ацетону в повітрі, що видихає пацієнт.
- Оцінка стану серцево-судинної і дихальної системи пацієнта: вимірювання пульсу, частоти дихання (ЧД), АТ, аускультація серця, аускультація легень.
- Оцінка неврологічного статусу.
- Пальпація органів черевної порожнини.
- Огляд на предмет виявлення зовнішніх ознак травми.
- Проведення інструментального вимірювання рівня глюкози крові; визначення кетонів у сечі за допомогою візуальної тест-смужки; вимірювання температури тіла за допомогою термометра; пульсоксиметрія; реєстрація ЕКГ у 12 відведеннях.
Лікування
Медична допомога на догоспітальному етапі пацієнтам із проявами гіпоглікемії або гіперглікемії має бути надана в максимально короткі терміни після початку розвитку ознак захворювання, що сприяє зменшенню смертності й інвалідизації внаслідок цього захворювання, покращує результати лікування пацієнтів.
Гіпоглікемія є основним обмежувальним фактором при лікуванні пацієнтів із ЦД (табл. 1).
Необхідні дії. Обов’язкові:
Пацієнта з порушеною свідомістю, який не може безпечно приймати пероральне лікування, необхідно покласти набік, звільнити ротову порожнину від залишків їжі.
Забезпечити венозний доступ шляхом виконання стандартної процедури венозної пункції з дотриманням заходів асептики/антисептики катетером для внутрішньовенної пункції, який ретельно фіксується пов’язкою.
Провести діагностику та диференційну діагностику невідкладних станів при ЦД.
На догоспітальному етапі прекома лікування не потребує, госпіталізація здійснюється до ендокринологічного відділення закладу, що надає спеціалізовану медичну допомогу і має відділення інтенсивної терапії.
Діабетична кома потребує лікування для відновлення і підтримання життєво важливих функцій організму. Регідратацію проводять у разі гіповолемічного шоку (АТ <70 мм рт. ст.) або анурії.
Використовують ізотонічний розчин натрію хлориду 0,9%, ≥20 мл/кг/год за правилами проведення інфузійної терапії на догоспітальному етапі.
У разі гіперлактацидемічної коми на тлі гіповолемічного шоку обов’язково внутрішньовенно крапельно ввести розчин натрію гідрокарбонату 4% 2 мл/кг. Інсулін на догоспітальному етапі не вводять.
У разі гіпоглікемічних станів:
У разі збереженої свідомості або одночасних жувальних і кашльових рефлексів можливе швидке введення через рот легкозасвоюваних вуглеводів.
У разі гіпоглікемії 3 рівня зі втратою свідомості з/або без судом (зокрема, з блюванням) ввести глюкагон.
У разі відсутності глюкагону, на тлі порушення свідомості, показане внутрішньовенне введення розчину 40% глюкози 0,2 мл/кг до виходу з коми, припинення судом.
У разі відновлення свідомості дати легкозасвоювані вуглеводи перорально. У разі збереження порушення свідомості і судом – повторити введення 40% глюкози до 5 мл/кг. Якщо порушення свідомості і судоми зберігаються – продовжувати крапельне введення 5% глюкози під час транспортування пацієнта до стаціонару.
! NB! Протипоказано проводити на догоспітальному етапі інсулінотерапію і корекцію порушень обміну калію, а також вводити лужні розчини.
Госпіталізація
Усі пацієнти у невідкладних станах при ЦД підлягають терміновій госпіталізації. Пріоритетним завданням бригади екстреної (швидкої) медичної допомоги є транспортування пацієнтів до центру (відділення), де можливе надання спеціалізованої медичної допомоги.
Термінова госпіталізація пацієнта у визначені ЗОЗ за підозри на гострі ускладнення ЦД‑1 зменшує кількість випадків незворотних порушень життєво важливих функцій організму на ранньому госпітальному етапі.
Необхідні дії. Обов’язкові:
Під час транспортування необхідно забезпечити моніторинг стану пацієнта, проведення лікувальних заходів і готовність до проведення реанімаційних заходів, транспортування здійснюється на транспортній дошці (ношах).
У разі відмови пацієнта або його законних представників від госпіталізації необхідно доповісти про це старшому черговому лікарю оперативно-диспетчерської служби та діяти за його вказівкою.
Будь-яку відмову від огляду, медичної допомоги, госпіталізації керівник бригади має зафіксувати в Карті виїзду швидкої медичної допомоги (форма 110/о).
Спеціалізована медична допомога
Діагноз ЦД‑1 встановлюють відповідно до критеріїв.
Рання діагностика ЦД 1 типу дає можливість своєчасно виявити захворювання, призначити адекватне лікування, запобігти ускладненням або відстрочити їх виникнення.
Необхідні дії:
Зібрати анамнез, звернути увагу на наявність захворювання на ЦД‑1 у сім’ї.
Оцінити наявність загрозливих симптомів: спраги, полідипсії, поліурії, втрати маси тіла. Провести фізикальне обстеження.
Призначити лабораторні методи обстеження:
- Визначення рівня глюкози в крові.
- Визначення рівня глюкози і кетонових тіл у сечі.
- Проведення перорального тесту толерантності до глюкози (ПТТГ) за наявності показань.
- Провести диференційну діагностику ЦД 1 і 2 типів відповідно до критеріїв.
Лікування
Мета лікування пацієнта з ЦД 1 типу – досягнення цільового рівня глікемії та глікованого гемоглобіну (HbA1c <7,0%) і максимальне зниження ризику розвитку ускладнень ЦД 1 типу.
Основні завдання індивідуального плану лікування пацієнтів із ЦД 1 типу:
- адекватна інсулінотерапія, що дає можливість досягти найкращого глікемічного контролю без частих гіпо- і гіперглікемій;
- корекція харчування; дозовані фізичні навантаження;
- відмова від шкідливих звичок;
- самоконтроль рівня глюкози крові (ГК) і навчання.
Пацієнтам із ЦД‑1 рекомендується обирати метод введення інсуліну, ураховуючи їх потреби й особисті вподобання.
Лікар-ендокринолог призначає інсулінотерапію в умовах спеціалізованого стаціонару.
Пацієнтам із ЦД‑1 пероральні цукрознижувальні препарати (ПЦЗП) призначати не потрібно.
Лікування діабетичного кетоацидозу (ДКА) легкого ступеня проводять в ендокринологічному (за відсутності – у терапевтичному) відділенні, середнього й тяжкого ступеня – у відділенні інтенсивної терапії (ВІТ).
Лікування гіпоглікемічної коми проводять у ВІТ.
Метою лікування гострих ускладнень ЦД‑1 є якнайшвидше надання відповідної допомоги пацієнтам із ЦД‑1 у закладах, що надають спеціалізовану стаціонарну допомогу.
Доведено, що досягнення та підтримання цільового рівня глікемії запобігає розвитку і/або прогресуванню ускладнень. Відсутні докази щодо ефективності використання ПЦЗП, зокрема метформіну, у поєднанні з інсулінотерапією в пацієнтів із ЦД‑1. Розвиток гострих ускладнень ЦД‑1 призводить до загрози життю пацієнта.
Необхідні дії. Обов’язкові:
Розробити індивідуальний план лікування (Панель 2).
При первинному встановленні діагнозу ЦД‑1 запропонувати пацієнту стаціонарне лікування, а також комплексний обсяг допомоги при лікуванні діабету та, за можливості, цілодобовий доступ до консультацій.
Призначити пацієнту інсулінотерапію на засадах індивідуальної схеми багаторазових щоденних ін’єкцій (інтенсифікованої базис-болюсної схеми):
- обрати метод введення інсуліну, ураховуючи потреби й особисті вподобання пацієнта;
- навчити пацієнта і перевірити практичні навички в проведенні ін’єкцій інсуліну та умови зберігання препаратів інсуліну в домашніх умовах;
- попередити про загрозу розвитку гіпоглікемії, її симптоми, методи запобігання й усунення.
Призначити заходи із самоконтролю рівня ГК.
Призначити дієтотерапію; визначити кількість ХО для можливості проведення взаємозаміни продуктів.
Поінформувати пацієнта про те, що він може відчувати тимчасову часткову фазу ремісії (або «медовий місяць»), упродовж якої низької дози інсуліну (<0,5 Од/кг ваги тіла на добу) може бути достатньо для підтримання рівня HbA1c <7%.
Ужити заходів із психосоціальної адаптації пацієнтів із ЦД‑1, зокрема:
- емоційне підтримання пацієнта, а також членів його сім’ї;
- своєчасний доступ до лікаря-психіатра для лікування психічних розладів;
- за наявності впродовж тривалого часу незадовільних показників глікемічного контролю запропонувати скринінг на тривогу і депресію;
- за підозри на тривожний стан або депресію негайно направити до медичного психолога / психіатра;
- оцінити стан когнітивних функцій, за наявності когнітивної дисфункції направити на консультацію до психолога;
- інформувати пацієнтів із уперше діагностованим ЦД про підтримання з боку держави та наявні державні програми для пацієнтів із ЦД.
Запропонувати наставництво та навчання самоконтролю рівня ГК з метою поліпшення самооцінки і глікемічного контролю.
Надати інформацію щодо стану здоров’я в разі ЦД, самоконтролю захворювання та лікування в доступній формі або у вигляді Інформаційного листа (Панель 3).
Направити пацієнта до «Школи самоконтролю хворих на цукровий діабет» (на момент діагностики захворювання, надалі щороку).
Оцінити ступінь виконання пацієнтом раніше наданих рекомендацій та призначень, за необхідності – вносити корективи.
У разі недосягнення цільового рівня глікемії упевнитись, що пацієнт дотримується наданих призначень, і проконтролювати сформовані практичні навички.
Направити пацієнта до ЗОЗ, що надає спеціалізовану стаціонарну медичну допомогу, у разі:
- неефективності терапії, недосягнення показників глікемічного контролю за виконання пацієнтом усіх призначень;
- гострих ускладнень ЦД‑1;
- прогресування хронічних ускладнень ЦД‑1, що не корегуються в амбулаторних умовах, або наявності супутніх захворювань, що не корегуються в амбулаторних умовах.
У випадку незадовільного контролю глікемії за допомогою багаторазових щоденних ін’єкцій розглянути можливість безперервної підшкірної інфузії інсуліну з використанням інсулінової помпи.
Рекомендувати постійну підшкірну інфузію інсуліну (інсулінову помпу) за умови, якщо інтенсифікована інсулінотерапія з використанням аналогів інсуліну неефективна – не вдається підтримувати рівень HbA1c не вище 7,0% без розвитку гіпоглікемії, незважаючи на високий рівень самоконтролю. При гіпоглікемії рівня 1 чи 2 надати пацієнту, який може ковтати, будь-яку рідину, що містить глюкозу/сахарозу, в обсязі 1-2 ХО. Якщо гіпоглікемія спричинена інсуліном тривалої дії, особливо в нічний час, треба додатково вжити 1-2 ХО повільно засвоюваних вуглеводів (хліб, каша тощо). У разі гіпоглікемії рівня 3 пацієнтам зі зниженим рівнем свідомості, які не можуть безпечно приймати пероральне лікування, необхідно: ввести внутрішньом’язово глюкагон, контролювати відповідь через 10 хв, а потім ввести внутрішньовенно глюкозу, якщо рівень свідомості істотно не поліпшується; коли відновиться ковтання, дати пероральні вуглеводи. Пацієнтам із ДКА необхідно забезпечити баланс рідини, корекцію ацидозу, профілактику й лікування респіраторного дистрес-синдрому, набряку мозку, корекцію електролітного балансу, моніторинг серцевої діяльності.
За наявності хронічної больової діабетичної невропатії медична допомога надається згідно з відповідними галузевими стандартами медичної допомоги. Визначити наявність і провести оцінку хронічних ускладнень ЦД 1 типу: автономної невропатії, діабетичної ретинопатії, діабетичної нефропатії, проблем, пов’язаних із діабетичною стопою, судинного ризику та за необхідності скерувати пацієнта до відповідного фахівця.
Бажано:
Забезпечити надання інформаційних матеріалів (друкованих, аудіо-, відео-, в електронному вигляді) та здійснювати подальше підтримання пацієнта.
Надавати інформацію пацієнтам щодо громадських діабетичних організацій та їхні контактні дані.
Залучати пацієнта до участі в програмах немедикаментозної корекції (відмова від куріння, психологічна і фізична реабілітація).
Подальше спостереження
Пацієнти потребують щорічної оцінки ризику розвитку судинних ускладнень. Ті, у кого встановлено підвищений ризик, мають отримувати відповідні втручання і регулярно обстежуватися. Необхідно звернути увагу на альбумінурію, наявність ознак метаболічного синдрому, фактори умовного ризику (сімейний анамнез, порушення ліпідного профілю, підвищений АТ, уживання тютюнових виробів).
Пацієнти мають щороку обстежуватися для визначення уражень органів-мішеней, оцінки стану очей, нирок, нервів, стоп і артерій. За результатами оцінювання мають бути запропоновані відповідні втручання і/або направлення з метою зменшення прогресування хронічних ускладнень.
Необхідні дії. Обов’язкові:
Оцінити ступінь виконання пацієнтом раніше наданих рекомендацій і призначень, за необхідності – вносити корективи. У разі недосягнення цільового рівня глікемії упевнитись, що пацієнт дотримується наданих призначень, і проконтролювати сформовані практичні навички.
Проводити клінічний моніторинг рівня ГК (HbA1c) кожні 3-6 міс, залежно від досягнутого рівня контролю ГК, стабільності контролю рівня ГК, змінити дози інсуліну або схеми введення.
Щонайменше 1 раз на рік мають бути проведені такі обстеження:
- визначення ліпідного профілю;
- аналіз сечі на альбумінурію або визначення співвідношення альбумін/креатинін сечі;
- визначення швидкості клубочкової фільтрації;
- обстеження очного дна з приводу діабетичної ретинопатії;
- обстеження нижніх кінцівок із приводу ішемії, невропатії, загального стану нижніх кінцівок;
- визначення індексу маси тіла, окружності талії;
- оцінка психологічного стану;
- оцінка сексуального здоров’я.
За результатами обстеження, за необхідності, скерувати пацієнта до відповідних фахівців до ЗОЗ, що надає спеціалізовану медичну допомогу.
Опис етапів медичної допомоги
ЦД можна розділити на такі види:
- ЦД 1 типу (автоімунна деструкція клітин, як правило, призводить до абсолютного дефіциту інсуліну, у тому числі до прихованого автоімунного діабету в зрілому віці).
- ЦД 2 типу (прогресуюча втрата адекватної секреції інсуліну β-клітинами, часто на тлі інсулінорезистентності).
- Специфічні типи ЦД, спричинені іншими причинами, наприклад синдромами моногенного діабету (такими як ЦД новонароджених і молодих людей), екзокринними захворюваннями підшлункової залози (такими як муковісцидоз і панкреатит), а також ятрогенний діабет або ЦД, зумовлений хімічними речовинами (наприклад, при застосуванні глюкокортикоїдів, лікуванні ВІЛ/СНІДу або після трансплантації органів).
- Гестаційний ЦД (діабет, діагностований у ІІ або ІІІ триместрі вагітності, у разі якщо не було чітко діагностовано діабет до гестації).
Стадії ЦД 1 типу наведені в таблиці 2.
Класичними симптомами діабету є спрага, полідипсія (підвищене споживання води), поліурія (збільшення діурезу) і втрата маси тіла.
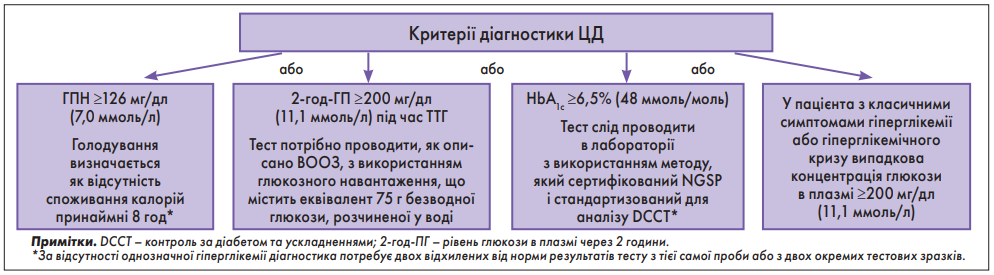
Діабет можна діагностувати на основі визначення рівня глюкози в плазмі крові, критеріями є значення глюкози в плазмі натще (ГПН), або 2-годинне значення глюкози в плазмі (2-год-ГП) під час проведення перорального тесту на толерантність до глюкози (ПТГГ), або рівень HbA1c (рис.).
Майже завжди наявні метаболічні зміни, такі як гіперглікемія (надмірний уміст глюкози в крові), значна глюкозурія (глюкоза в сечі) і кетонурія (надмірний уміст кетонових тіл у сечі).
На момент встановлення діагнозу приблизно 25% пацієнтів мають ДКА. В осіб із тяжкими симптомами діагноз може бути підтверджений шляхом випадкового визначення концентрації глюкози в плазмі ≥11,1 ммоль/л. ПТТГ зазвичай не є доцільним у пацієнтів із симптомами.
У незвичайних ситуаціях, коли немає симптомів, але концентрація глюкози в плазмі ≥11,1 ммоль/л, рекомендується проводити тест на рівень ГПН і/або для підтвердження діагнозу може знадобитися ПТТГ. Вимірювання рівня ГПН має здійснюватися як мінімум через 8 год без споживання калорій. Якщо концентрація глюкози в плазмі ≥7,0 ммоль/л, це може підтвердити діагноз. ПТТГ: пероральний прийом 1,75 г глюкози/кг маси тіла (максимум 75 г глюкози) з вимірюванням рівнів глюкози до і через 2 год після прийому глюкози. Діагноз підтверджується у разі концентрації глюкози в плазмі ≥11,1 ммоль/л у крові, зібраної через 2 год після введення глюкози.
Порушення регуляції глюкози (метаболічний стан проміжний між нормальним гомеостазом і діабетом) спостерігають у двох формах: порушення толерантності до глюкози (концентрація глюкози в плазмі крові натще <7,0 ммоль/л і концентрація глюкози в плазмі ≥7,8 ммоль/л, але <11,1 ммоль/л через 2 год після споживання глюкози); порушення глікемії натще (концентрація глюкози в плазмі натще ≥5,6 ммоль/л, але <7,0 ммоль/л, концентрація глюкози в плазмі <7,8 ммоль/л через 2 год після споживання глюкози).
Порушення толерантності до глюкози та порушення глікемії натще є категоріями ризику майбутнього діабету і/або серцево-судинних захворювань у дорослих, а не клінічними категоріями.
Додатково для визначення ЦД 1 типу в дорослих достатньо визначати тільки антитіла до глутамінокислої декарбоксилази. Якщо вони відсутні, тоді додатково необхідно визначити антитіла до острівцевої тирозинфосфатази (IA‑2) і антитіла до цинкового транспортера (ZNT8).
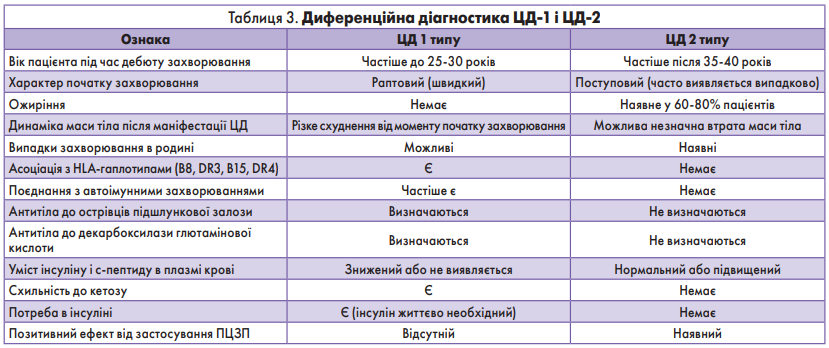
Диференційна діагностика ЦД‑1 і ЦД‑2
Особи з порушеннями регуляції глюкози і/або безсимптомною м’якою гіперглікемією можуть мати ЦД не 1 типу (наприклад, ранній початок ЦД 1 типу, інші синдроми резистентності до інсуліну, діабет у молодому віці і молекулярні/ферментативні порушення; табл. 3).
ЦД‑1 сумнівний, якщо пацієнт:
- має сімейну історію діабету;
- має ожиріння на момент перших проявів захворювання;
- має африканське або азіатське походження;
- має потребу в інсуліні <0,5 Од/кг ваги тіла на добу поза частковою фазою ремісії;
- не потребує інсулінотерапії;
- рідко або ніколи не мав кетонових тіл у сечі (кетонурія) під час епізодів гіперглікемії;
- має ознаки резистентності до інсуліну (наприклад, акантоз);
- має повʼязані порушення функції, такі як захворювання очей, глухота чи інші системні захворювання або синдроми.
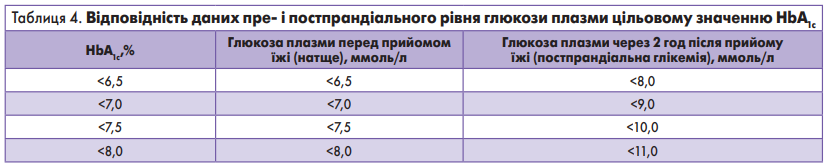
Відповідність даних пре- і постпрандіального рівня глюкози плазми цільовому значенню НbА1с наведена в таблиці 4.
Інсулінотерапія
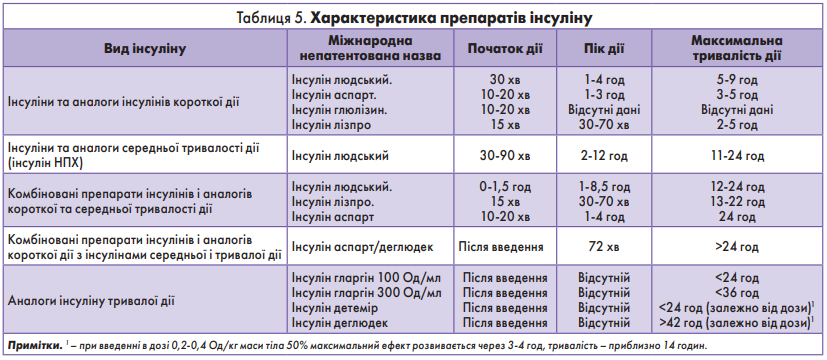
Більшість пацієнтів із ЦД 1 типу потрібно лікувати за допомогою декількох щоденних ін’єкцій прандіального і базального інсуліну або безперервної підшкірної інфузії інсуліну. Зазвичай потреба в інсуліні може бути визначена на основі маси тіла пацієнта, при цьому типові дози становлять від 0,4 до 1,0 Од/кг/добу. Під час статевого дозрівання, вагітності та певних захворювань існує потреба у збільшенні дози інсуліну. Рекомендована типова стартова доза для лікування метаболічно стабільних пацієнтів із ЦД 1 типу становить 0,5 Од/кг/добу, причому половину цієї дози потрібно вводити у вигляді прандіального інсуліну і використовують для контролю рівня глюкози в крові після їди, іншу половину – у вигляді базального інсуліну для контролю глікемії в період між прийомами їжі.
Пацієнти з ЦД 1 типу для зниження ризику гіпоглікемії можуть використовувати аналоги інсуліну швидкої дії.
Типові схеми багаторазових ін’єкцій інсуліну в пацієнтів із ЦД 1 типу поєднують введення інсулінів короткої дії (прандіальні) перед уживанням їжі з ін’єкціями інсуліну тривалішої дії (базальний), як правило, на ніч. Дозу базального інсуліну титрують до досягнення цільового рівня глікемії натще. Підвищення рівня глікемії після їди краще контролювати за допомогою своєчасного введення прандіального інсуліну. Оптимальний час введення прандіального інсуліну варіює залежно від фармакокінетики препарату, рівня глюкози в крові перед їжею та споживання вуглеводів. Отже, рекомендації щодо введення інсуліну мають бути індивідуальними.
Ін’єкції інсуліну на час прийому їжі мають забезпечуватися у вигляді ін’єкцій немодифікованого (розчинного) інсуліну або аналогів інсуліну швидкої дії перед основними прийомами їжі. Аналоги інсуліну швидкої дії рекомендовано в тому числі використовувати в таких клінічних випадках: за наявності нічної чи пізньої гіпоглікемії між прийомами їжі; у тих, у кого вони дають можливість досягти цільового рівня контролю глюкози в крові без перекусів між основними прийомами їжі і це є необхідним або бажаним. Базове постачання інсуліну (у тому числі нічного) має забезпечуватися шляхом використання ізофан-інсуліну (НПХ) або аналогів інсуліну тривалої дії.
Аналоги інсуліну тривалої дії в тому числі рекомендовано використовувати в таких випадках: нічна гіпоглікемія є проблемою на інсуліні НПХ; вранішня гіперглікемія на інсуліні НПХ призводить до складного контролю денного рівня глюкози в крові.
Схеми інсуліну двічі на день мають використовуватися тими пацієнтами, які вважають кількість щоденних ін’єкцій важливим питанням якості життя: двофазні препарати інсуліну (премікси) часто є препаратами вибору за цих обставин; премікс, двофазний аналог інсуліну швидкої дії, може бути корисним тим, хто схильний до гіпоглікемії в нічний час; такі схеми двічі на день можуть також допомогти тим, кому складно дотримуватися часу обідньої ін’єкції інсуліну, а також пацієнтам із труднощами в навчанні, яким може знадобитися допомога інших.
У разі значних змін із дня на день типу харчування і фізичної активності через умови праці та відпочинку потрібен ретельний і детальний моніторинг їх самоконтролю і схем ін’єкцій інсуліну. Є потреба в розгляді незвичайних типів і комбінацій усіх необхідних препаратів.
У пацієнтів, в яких передбачаються періоди голодування або сну після їди (наприклад, під час релігійних свят і постів або після нічної зміни), необхідно розглянути аналог інсуліну швидкої дії перед їдою.
У пацієнтів із хаотичним і важко передбачуваним контролем рівня глюкози в крові (гіпер- і гіпоглікемія в будь-який час), а не зміною в раніше оптимізованій схемі інсуліну, треба враховувати таке: ресуспендування інсуліну і техніку введення інсуліну; місця ін’єкцій; навички самоконтролю та самообслуговування; характер способу життя; психологічні і психосоціальні труднощі; можливі органічні причини, такі як гастропарез.
Безперервна підшкірна інфузія інсуліну (або інсулінова помпа) рекомендується як варіант за умови, що мультидозова інсулінотерапія була невдалою або пацієнт ставиться до лікування відповідально і компетентно.
ПЦЗП, як правило, не мають використовуватися для лікування ЦД‑1.
Характеристика препаратів інсуліну подана в таблиці 5.
Введення інсуліну
Пацієнти, які застосовують ін’єкційний інсулін, потребують доступу до засобів введення інсуліну, які забезпечують їм оптимальне самопочуття, часто з використанням одного або більше типу ін’єкційних інсулінових шприц-ручок.
Ін’єкції інсуліну необхідно робити глибоко в підшкірну жирову клітковину. Щоб добитися цього, мають бути доступні голки відповідної для пацієнта довжини.
Пацієнти мають бути поінформовані, що черевна стінка є терапевтичним вибором для ін’єкцій інсуліну перед їдою.
Пацієнти мають бути поінформовані, що суспензійний інсулін розширеної дії, наприклад інсулін-ізофан (НПХ), може забезпечити триваліший профіль дії у разі введення в підшкірну тканину стегна, а не в руку або черевну стінку.
Пацієнтам необхідно рекомендувати використовувати одну анатомічну ділянку для ін’єкцій у той самий час доби, але зі зміщенням місця ін’єкції в шкіру в цій ділянці.
Пацієнти мають бути забезпечені відповідними контейнерами для збору використаних голок. Потрібно домовитися щодо утилізації цих контейнерів.
Треба перевіряти стан місця ін’єкції, а також проводити контроль рівня глюкози в крові.
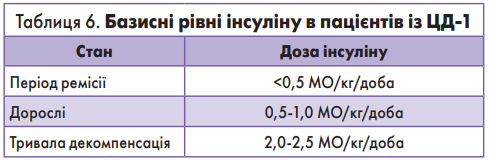
Базисні рівні інсуліну в пацієнтів із ЦД‑1 наведено в таблиці 6.
Моніторинг глікемічного контролю
Метою довготривалого глікемічного контролю рівня HbA1c для більшості невагітних дорослих становить <7% (53 ммоль/моль) без гіпоглікемії. Контролювати рівень HbA1c необхідно 2-4 рази на рік (можливий частіший контроль за тривалої декомпенсації вуглеводного обміну). Прагнення досягти низького рівня HbA1c може призвести до підвищеного ризику гіпоглікемії, а високий рівень HbA1c – до розвитку хронічних мікросудинних ускладнень.
Оптимальною метою короткотривалого глікемічного контролю натще є рівень глюкози в крові 4,5-7,5 ммоль/л і після прийому їжі – <10 ммоль/л.
Пацієнтів потрібно заохочувати проводити вимірювання рівня глюкози в крові не менше 4 разів на добу. Моніторинг вмісту глюкози в сечі менш ефективний.
Пацієнтам, які використовують схеми багаторазових щоденних ін’єкцій, необхідно рекомендувати корегувати дозу інсуліну після вимірювання глюкози в крові до їди, перед сном та іноді вночі.
Пацієнтам із частими гіпоглікеміями або гіперглікеміями можна запропонувати безперервний моніторинг рівня ГК.
Результати безперервного моніторингу глікемічного контролю показують варіабельність глікемії, яку не відображає рівень HbA1c. Тому саме показники, отримані в результаті безперервного моніторингу рівня глюкози – TIR (час у цільовому діапазоні) і TBR (час нижче діапазону), рекомендують використовувати в поєднанні з рівнем HbA1c для оптимального моніторингу глікемічного контролю.
Необхідно забезпечити можливість навчання пацієнтів із ЦД 1 типу узгодженню дози прандіального інсуліну зі спожитими вуглеводами, а також правильному вживанню вуглеводів, контролю рівня глюкози в крові перед початком їди та передбачуваній фізичній активності.
Вимагати ведення щоденника самоконтролю рівня ГК для досягнення цільових параметрів компенсації вуглеводного обміну і зменшення частоти епізодів гіпоглікемії.
Друкується в скороченні.
Продовження – у наступному номері.
Текст адаптовано та уніфіковано відповідно до стандартів тематичного випуску медичної газети «Здоров’я України».
Повний текст Уніфікованого протоколу дивіться за посиланням:
https://www.dec.gov.ua/wp-content/uploads/2023/01/43348-dn_151_26012023_dod.pdf
Тематичний номер «Діабетологія. Тиреоїдологія. Метаболічні розлади» № 1 (61) 2023 р.