21 червня, 2023
Сучасний підхід до деінтенсифікації лікування цукрового діабету
У травні відбулася наукова онлайн-конференція з міжнародною участю «Національна нарада експертів», присвячена актуальним питанням сучасної діабетології, а саме проблемі деінтенсифікації складних режимів інсулінотерапії. У конференції взяли участь провідні спеціалісти України.
 Розпочав захід член-кореспондент Національної академії медичних наук України (м. Київ), завідувач кафедри діабетології Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук, професор Борис Микитович Маньковський з доповіддю «Концепція деінтенсифікації/симпліфікації лікування цукрового діабету (ЦД) 2 типу».
Розпочав захід член-кореспондент Національної академії медичних наук України (м. Київ), завідувач кафедри діабетології Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук, професор Борис Микитович Маньковський з доповіддю «Концепція деінтенсифікації/симпліфікації лікування цукрового діабету (ЦД) 2 типу».
– Використання ліків для терапії ЦД 2 типу часто потребує ухвалення складних рішень, щоб правильно збалансувати потенційні переваги та шкоду. Одним із перспективних способів підвищити ефективність та безпеку лікування є деінтенсифікація інсулінотерапії.
Деінтенсифікація (зниження інтенсивності) та симпліфікація (спрощення) лікування визначаються як перехід до менш складних альтернативних підходів. Задачею такого переходу є досягнення амбітнішої індивідуалізованої мети HbA1c та зменшення тягаря лікування (без шкоди для ефективності й безпеки).
Деінтенсифікацію складних інсулінових режимів можливо проводити у випадках, коли зникає глюкозотоксичність і базис-болюсний режим може бути симпліфікованим. Проте наразі надійні докази доцільності деінтенсифікації обмежені, отже, пацієнти залишаються на базис-болюсному режимі та можуть отримувати надмірне лікування. Проявами/наслідками надмірного лікування є гіпоглікемія, значне підвищення маси тіла та зниження якості життя (тягар лікування). Отже, навіть у разі добре контрольованого діабету можливо розглянути симпліфікацію лікування, отримуючи достатній глікемічний контроль та менше навантаження від діабету. Для пацієнтів старшого віку із ЦД 2 типу симпліфікація складного режиму може стати необхідною (зниження можливостей та самостійності).
У багатьох випадках спрощення складних режимів інсулінотерапії є нагальною потребою літніх пацієнтів.
Для покращення результатів лікування ЦД 2 типу стратегія спрощення має включати широке коло людей, а не просто літніх або немічних.
Там, де це можливо, спрощення має бути розглянуто й регулярно переоцінено для кожної особи із ЦД 2 типу, яка отримує складний режим інсулінотерапії, з метою покращення клінічних результатів, як-от ризик гіпоглікемії та якість життя. Переоцінка терапії має бути індивідуалізованою та відбуватися не менше 2 р/рік.
Пацієнти, котрі підпадають під спрощення режиму інсулінотерапії:
- що не досягають компенсації діабету;
- які мають значні ускладнення;
- котрі мають в анамнезі часті та тяжкі епізоди гіпоглікемії;
- що мають надлишкову масу тіла;
- особи похилого та старечого віку;
- з когнітивними порушеннями;
- з переломами в анамнезі;
- котрі відчувають значне зниження якості життя;
- з невеликою очікуваною тривалістю життя.
Варіантами спрощення (деінтенсифікації) складних режимів інсулінотерапії є зменшення дози базального (БІ) та/або прандіального інсуліну (ПІ), кількості ін’єкцій ПІ; заміна інсуліну на неінсуліновий препарат, а інсулін НПХ (2 р/день) – на аналог тривалої дії (1 ін’єкція/добу), перехід на фіксовану комбінацію (ФК) БІ й агоніста рецепторів глюкагоноподібного пептиду‑1 (арГПП‑1).
Згідно з рекомендаціями Американської діабетичної асоціації (American Diabetes Association, 2023), як пацієнтам, що отримують БІ, так і хворим, котрі одержують премікс-інсулін, рекомендовано зміну часу введення з вечора на ранок, титрування дози БІ з урахуванням показників вимірювання глюкози протягом тижня. Пацієнтам, що отримують ПІ, рекомендовано зменшити дозу на 50% та додавати неінсуліновий препарат, якщо доза короткого інсуліну була >10 Од на прийом; зі збільшенням дози неінсулінового препарату – знизити дозу інсуліну чи взагалі припинити введення.
 Керівник відділу клінічної діабетології НДУ «Інститут ендокринології та обміну речовин ім. В. П. Комісаренка НАМН України» (м. Київ), доктор медичних наук Любов Костянтинівна Соколова виступила з доповіддю «Дослідження ефективності та безпеки ФК iGlarLixi при деінтенсифікації складних режимів інсулінотерапії».
Керівник відділу клінічної діабетології НДУ «Інститут ендокринології та обміну речовин ім. В. П. Комісаренка НАМН України» (м. Київ), доктор медичних наук Любов Костянтинівна Соколова виступила з доповіддю «Дослідження ефективності та безпеки ФК iGlarLixi при деінтенсифікації складних режимів інсулінотерапії».
– Для покращення контролю глікемії перспективним є використання препарату Соліква – ФК інсуліну гларгін (аналог БІ, головною метою якого є контроль рівня глюкози в плазмі крові натще) та ліксисенатиду (арГПП‑1).
Для оцінки ефекту та безпеки використання комбінованого препарату Соліква і підтримки переходу від складних режимів інсулінотерапії було проведено низку рандомізованих клінічних досліджень.
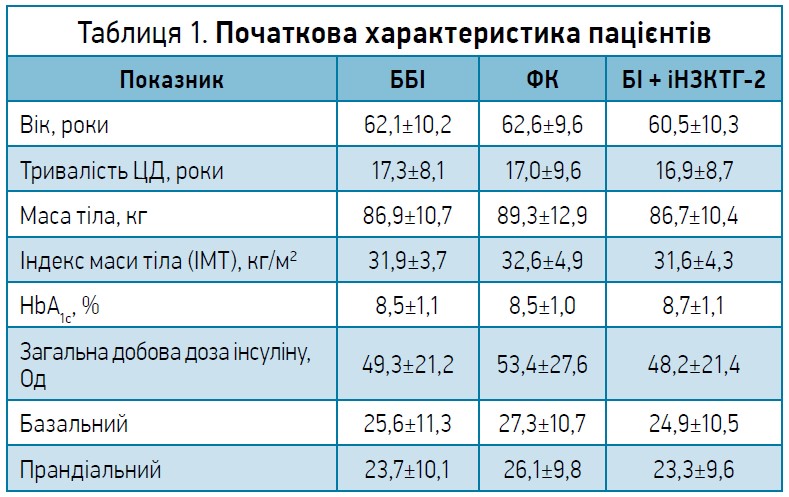
BEYOND: доцільність спрощення від базис-болюсної схеми введення інсуліну до застосування ФК БІ + арГПП‑1 або до БІ + інгібітор натрійзалежного котранспортера глюкози‑2 (іНЗКТГ‑2). Дизайн дослідження: рандомізоване відкрите одноцентрове, в паралельних групах, з активним контролем (тривалість – 6 міс). У випробуванні взяли участь 305 пацієнтів із ЦД 2 типу, не контрольованих на попередній базис-болюсній інсулінотерапії (ББІ) (HbA1c >7,5%).
Групи терапії:
1) група контролю (n=101) – інтенсифікація попередньої ББІ (3 ін’єкції короткого аналога інсуліну та 1 ін’єкція базального аналога інсуліну перед сном);
2) ФК БІ з арГПП (n=102) – 55 пацієнтів iGlarLixi, 47 хворих IDegLira;
3) комбінація БІ + арГПП‑2 (n=102) (каналгіфлозин – 37 пацієнтів, дапагліфлозин – 32 хворих, емпагліфлозин – 33 пацієнти).
Первинна кінцева точка – динаміка HbA1c через 6 міс (табл. 1).
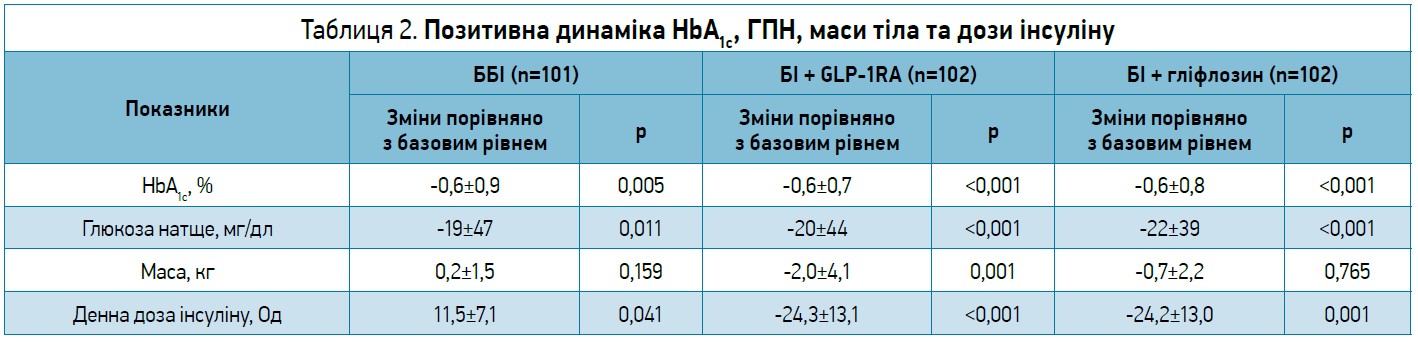
Під час проведення дослідження виявилося, що перехід із ББІ на ФК протягом 3-6 міс спричиняє позитивну динаміку HbA1c, глюкози плазми натще (ГПН), маси тіла та дози інсуліну (табл. 2).
Відмінностей між iGlarLixi та IDegLira в динаміці HbA1c не виявлено. Отже, перехід із ББІ на ФК протягом 3-6 міс дозволяє досягнути цільового рівня HbA1c зі зниженням дози інсуліну, кількості ін’єкцій та частоти гіпоглікемії (Giugliano D. et al., 2021).
Також наразі тривають інші рандомізовані дослідження для підтримки переходу від складних режимів інсулінотерапії на препарат Соліква:
- проспективне дослідження SoliSwitch в одній групі продемонструвало безпечний перехід від премікс-інсуліну на iGlarLixi (HbA1c – 7,5-10%, доза інсуліну становить <50 Од/день);
- дослідження IDEAL (деінтенсифікація інсулінотерапії з В+ (базальна +1 ін’єкція інсуліну короткої дії) за допомогою iGlarLixi) (HbA1c < 9-10%, доза БІ складає <50 Од/день).
Також було проведено дослідження реальної клінічної практики: SPARTA Japan study (6-місячне ретроспективне випробування використання iGlarLixi для лікування різних груп пацієнтів із ЦД 2 типу в японській клінічній практиці). До дослідженні залучили 432 пацієнтів.
Групи хворих після:
- таблеток (post OAD), n=86;
- GLP‑1 RA (post GLP‑1 RA), n=39;
- БІ + таблеток (post BOT), n=84;
- БІ + GLP‑1 RA окремо (post GLP‑1 RA + BI), n=67;
- багаторазових ін’єкцій інсуліну з додаванням болюсного інсуліну (post MDI, bolus+);
- багаторазових ін’єкцій інсуліну без додавання болюсного інсуліну (post MDI, bolus-).
Група після багаторазових ін’єкцій інсуліну без болюсного інсуліну (post MDI, bolus-): вік – 60,9 року, маса тіла – 70,1 кг, ІМТ – 26,3 кг/м2, тривалість ЦД – 11,8 року, HbA1c – 8,7%, ГПН – 9,4 ммоль/л.
Дослідження SPARTA Japan study продемонструвало, що перехід на iGlarLixi після багаторазових щоденних ін’єкцій спричиняє покращення глікемічного контролю та зменшення маси тіла.
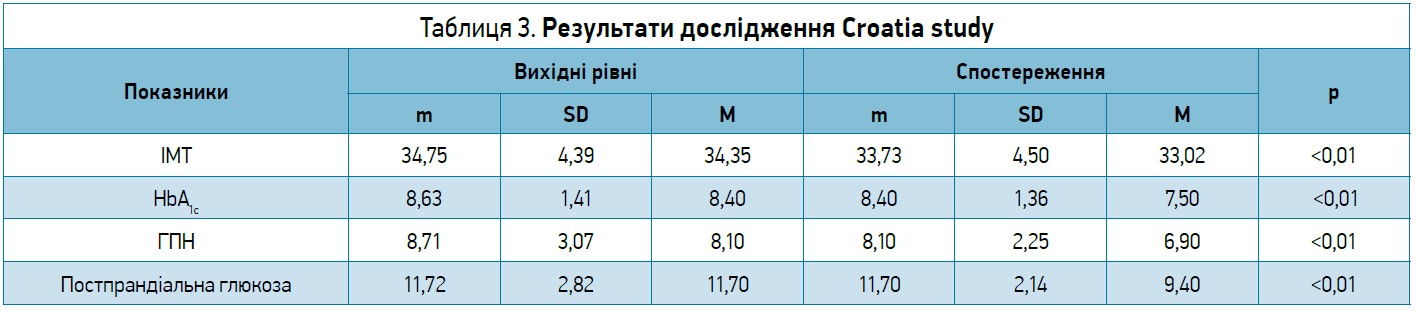
Ще одне випробування – Croatia study (мультицентрове ретроспективне дослідження, проведене в Хорватії) – було присвячено вивченню й аналізу порівняльної ефективності та безпеки двох комбінацій із фіксованим співвідношенням (iGlarLixi та IDegLira) у пацієнтів із ЦД 2 типу, які раніше погано контролювалися на різних схемах інсуліну.
В дослідженні взяли участь 376 хворих із ЦД 2 типу. Середній вік – 66 років, HbA1c – 8,6%, ГПН – 8,7 ммоль/л, ППГ – 11,7 ммоль/л, ІМТ – 34,35 кг/ м2.
Попередня терапія: ББІ (30,9% пацієнтів), загальна добова доза інсуліну – 69,41 Од; премікси аналогів інсуліну (23,2 пацієнта), загальна добова доза інсуліну – 45,72 Од; БІ + додавання інших пероральних цукрознижувальних препаратів (37,1%), загальна добова доза інсуліну – 29,59 Од.
Переведені на iGlarLixi чи IDegLira, які переважно призначалися вранці (82,5% пацієнтів) протягом щонайменше 6 міс. Пропорція хворих на препаратах: iGlarLixi – 51,6%, IDegLira – 48,4% (табл. 3).
Отже, за результатами дослідження Croatia study, продемонстровано, що переведення пацієнтів зі складних режимів інсулінотерапії на ФК зумовлює покращення всіх параметрів глікемічного контролю, зменшення маси тіла та навантаження від лікування. У 32,7% пацієнтів досягнуто HbA1c <7%, у 20,3% хворих – <7% зі зменшенням маси тіла, в 63% – зменшення маси тіла. Кількість пацієнтів із глікемією знижена із 24 до 7%. Відмінностей між iGlarLixi чи IDegLira в динаміці HbA1c, ГПН та ІМТ не виявлено.
 Доцент кафедри ендокринології з дитячими інфекційними хворобами Полтавського державного медичного університету, кандидат медичних наук Віталій Іванович Катеренчук мав слово з доповіддю «Профіль пацієнта із ЦД 2 типу для призначення ФК ІГлаЛікси при деінтенсифікації складного режиму інсулінотерапії».
Доцент кафедри ендокринології з дитячими інфекційними хворобами Полтавського державного медичного університету, кандидат медичних наук Віталій Іванович Катеренчук мав слово з доповіддю «Профіль пацієнта із ЦД 2 типу для призначення ФК ІГлаЛікси при деінтенсифікації складного режиму інсулінотерапії».
– Складні режими інсулінотерапії є доволі незручними для пацієнта, тому існує низка вагомих причин для проведення деінтенсифікації. Хворі з ЦД 2 типу не мають абсолютного інсулінового дефіциту: зазвичай інсулін вводиться емпірично та із частим передозуванням.
Збільшення його дози – не єдиний і не найкращий шлях для поліпшення компенсації ЦД, оскільки має багато недоліків. Важливо пам’ятати, що основним механізмом розвитку ЦД 2 типу є інсулінорезистентність, а не недостатність інсуліну, яка є одним із вторинних механізмів поряд з інкретиновою недостатністю. Постійне збільшення доз інсуліну не завжди спричиняє зниження глікемії, навпаки, створює низку інших проблем, як-от зростання частоти гіпоглікемії, стрімке збільшення маси тіла.
Недоліки традиційного режиму інсулінотерапії (ін’єкції премікс-інсуліну 2 р/добу) – жорстке дотримування часу ін’єкцій, суворий режим харчування (водночас постпрандіальна глікемія в обід усувається пролонгованим інсуліном, НПХ), нашарування профілів інсулінів (потреба в перекусах), відсутність зручних, ефективних та безпечних алгоритмів титрування, тривале перебування в базальній інсулінемії.
Найважливішим є таке запитання: який рівень HbA1c є прийнятним для переведення пацієнтів зі складних режимів інсулінотерапії. Проведені останнім часом дослідження демонструють, що доцільно призначати ФК інсуліну гларгіну та ліксисенатиду компенсованим хворим. Пацієнти з HbA1c <7,0% або індивідуальним цільовим показником та дозою БІ <50 Од можуть бути переведені на ФК без додаткових застережень з метою спрощення терапії. Особи з HbA1c >7,0-10% можуть бути переведені на ФК, якщо доза БІ складає 45-50 Од, а частка ПІ – <30% (або 20 Од/день). Для пацієнтів з HbA1c >10% перехід вважається недоцільним.
Окрім того, важливо оцінювати динаміку HbA1c з урахуванням впливу супутніх факторів.
Якщо HbA1c знижується на тлі попередньої інсулінотерапії, перехід є доцільним. При стабільному HbA1c на тлі попередньої або щораз більшої дози перехід також варто вважати доцільним. У разі повільного зростання HbA1c на тлі попередньої дози перехід на ФК вважається недоцільним.
Слід зауважити, що рівень HbA1c 8,5-10% не є протипоказанням для переведення на ФК. У пацієнтів, які мають стабільно високий рівень HbA1c на премікс-інсуліні чи базис-болюсному режимі, за відсутності динаміки HbA1c і за збільшення дози інсуліну перехід на ФК може бути проведений з метою спрощення терапії та впливу на апетит, масу тіла. В частки таких хворих після переходу на ФК вдається поліпшити глікемічний контроль.
До недоліків інтенсифікованого режиму інсулінотерапії при ЦД 2 типу щодо дозування інсуліну належать можлива занадто велика доза БІ (гіпербазалізація), відсутність абсолютного дефіциту інсуліну, зв’язку між хлібною одиницею, дозою ПІ, гіперінсулінізація, інсулінорезистентність, надтитрування інсуліну без досягнення глікемічних цілей, а також те, що доза ПІ часто буває емпіричною.
Використання болюсного інсуліну за ЦД 2 типу не є патогенетично виправданим унаслідок відсутності кореляції між дозою та хлібною одиницею. Крім того, титрування дози болюсного інсуліну за показниками глікемії часто не є успішним, не супроводжується зниженням глікемії, але зумовлює надмірне зростання дози, гіперінсулінемію, ризик гіпоглікемій. Призначень болюсу потрібно уникати. Разову дозу болюсу >14 Од слід вважати неправильною. Варто зауважити, що зниження надмірно високих доз зазвичай не супроводжується погіршенням глікемічного контролю.
Доза БІ регламентується максимальною дозою ФК та можливою потребою в подальшому титруванні. При спрощенні терапії у більшості випадків клінічно виправданою є доза БІ до 45-50 Од залежно від якості глікемічного контролю. Для компенсованих пацієнтів із невисокою часткою інсуліну короткої дії (<25-30%) можливо розглянути перехід за дози БІ до 60 Од/день.
Важливо враховувати попередню / поточну динаміку дози інсуліну: стабільна доза – перехід можливий, слід визначитися з початковою дозою; доза, яка збільшується, – перехід можливий з урахуванням поточної дози, контролю глікемії та супутніх чинників; доза, яка зменшується, – перехід доцільний, насамперед для відміни ПІ.
За поєднання двох факторів (динаміки HbA1c та дози інсуліну) перехід на ФК є доцільним при стабільних дозах інсуліну та глікемії, а також у разі поліпшення HbA1c на тлі стабільних доз, зменшення доз інсуліну без погіршення глікемічного контролю, збільшення доз інсуліну без зміни якості контролю. Перехід на ФК слід вважати недоцільним при погіршенні якості глікемічного контролю.
Відповідно до рекомендацій ADA/EASD/AACE, для пацієнтів, що отримують БІ, за досягнення дози 0,5 Од/кг/день (40 Од/день) рекомендовано розглянути зміну терапії. Пріоритетом є додавання арГПП‑1 (перехід на ФК). Цю рекомендацію можна переносити і на складніші режими терапії. Доцільно розглядати перехід на ФК у пацієнтів, котрі отримують ББІ, які в процесі титрування досягають дози БІ 40 Од/день (0,5 Од/кг/день).
Одним із головних супутніх факторів, що впливають на можливість переведення пацієнта зі складних режимів інсулінотерапії на ФК, є маса тіла. Ліміт – винятково ІМТ <19,0 кг/м2. Що більшою є маса тіла, то доцільнішим буде перехід на ФК (з арГПП‑1). Водночас нормальна маса тіла не зменшує доцільності застосування ФК, а збільшення маси тіла – додаткова перевага на користь переходу на ФК незалежно від досягнення контролю глікемії. Зниження маси тіла потребує додаткової оцінки. Якщо воно відбувається на тлі оптимальних показників глікемії, дієтичних обмежень та модифікації стилю життя, застереження щодо переходу на ФК відсутні. Якщо втрата маси тіла відбувається на тлі поганого глікемічного контролю або за його погіршення, перехід на ФК не є доцільним.
Набагато менш значимий фактор – тривалість ЦД і час перебування на інсулінотерапії, які не відіграють суттєвої ролі в можливості переходу на ФК. Із клінічного погляду доцільнішим є ранній період – запобігання надмірній титрації інсуліну, збереження синтезу С‑пептиду.
Іншими супутніми факторами, що можуть впливати на можливість переведення пацієнта на ФК, є коморбідність та стиль життя. Хронічна хвороба нирок і протеїнурія – це додаткові фактори на користь переходу зі складних режимів інсулінотерапії на ФК. Такими самими факторами можна вважати перенесений інфаркт міокарда, гостре порушення мозкового кровообігу, лабільний перебіг діабету та гіпоглікемії. До факторів, пов’язаних зі стилем життя, належать нерегулярне харчування та лабільний режим дня, при цьому вік, стать, етнос не є критеріями вибору.
Може постати таке запитання: чи не належить С‑пептид до факторів, що впливають на можливість переведення на ФК. Якщо він є низьким, це може стати маркером інсулінової секреції. Низький рівень С‑пептиду свідчить про низьку секрецію інсуліну. За низького рівня С‑пептиду передбачається зниження інкретинового ефекту секреції інсуліну. Однак варто зауважити, що тривалість напівжиття інсуліну складає ≈6 хв, тоді як така С‑пептиду становить ≈30-35 хв. Лабораторія визначає базальний рівень С‑пептиду, який може суттєво відрізнятися від стимульованого. Основним ендогенним стимулятором секреції інсуліну є ГПП‑1. Секреція інсуліну – не єдиний механізм дії арГПП‑1. Цукрознижувальний ефект реалізується за рахунок гальмування моторики шлунково-кишкового тракту, пригнічення апетиту, зниження секреції глюкагону тощо.
Що стосується протипоказань для переведення пацієнта зі складних режимів інсулінотерапії на ФК, то основними з них можна вважати гострий панкреатит, панкреанекроз, зловживання алкоголем, діабетичний кетоацидоз. Також слід проводити оцінку ризиків за високого рівня тригліцеридів (маркер розвитку гострого панкреатиту).
Якщо пацієнти приймали попередню цукрознижувальну терапію, варто відмінити інгібітори ДПП‑4, похідні сульфонілсечовини (решта – без змін). Також важливо враховувати попередній досвід арГПП‑1.
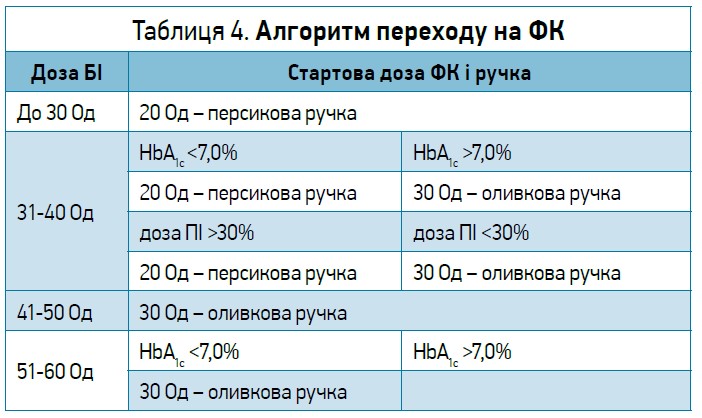
Перехід на ФК можна проводити відповідно до такого простого алгоритму: якщо доза БІ складала <30 Од, доза ФК має бути 20 Од (персикова ручка, 100/50); якщо доза БІ становила 31-50 Од, доза ФК має бути 30 Од (оливкова ручка, 100/33). Також слід ураховувати таке: якщо використовується НПХ‑інсулін, його дозу потрібно зменшити на 20% (табл. 4). У разі складнішого алгоритму враховується рівень HbA1c.
Отже, перехід на ФК доцільний/можливий для пацієнтів із ЦД 2 типу на традиційному чи базис-болюсному режимі з рівнем HbA1c до 8,5-10% із добовою дозою БІ в межах 45-50 Од із метою спрощення схеми інсулінотерапії та поліпшення якості глікемічного контролю. Інші фактори мають ураховуватися, але не є серйозними чинниками. Протипоказання до переходу визначаються згідно з такими до компонентів ФК.
Особливості застосування фіксованої комбінації інсуліну гларгін-100 та ліксисенатиду для деінтенсифікації складних режимів інсулінотерапії у пацієнтів із ЦД 2 типу
Резолюція наради експертів
За результатами обговорення експерти ухвалили таку резолюцію:
1. Деінтенсифікація або спрощення ін’єкційної діабетичної терапії (інсулінотерапії) визначається як перехід до менш складних альтернативних варіантів з метою зменшити тягар лікування (без шкоди для ефективності та безпеки), а також за потреби досягти більш амбітної індивідуалізованої мети HbA1c.
2. Для пацієнтів старшого віку з ЦД 2 типу деінтенсифікація складного режиму інсулінотерапії може стати необхідною у зв’язку зі зниженням здатності самостійного виконання багаторазових щоденних ін’єкцій та складнощами із проведенням самоконтролю.
3. Водночас стратегія спрощення повинна включати широке коло людей, а не просто літніх або немічних. З метою покращення клінічних результатів: зменшення ризику гіпоглікемії та поліпшення якості життя – для кожного пацієнта з ЦД 2 типу, який отримує складний режим інсулінотерапії, питання спрощення терапії має регулярно, але не рідше 2 р/рік, переглядатися. Рішення щодо спрощення приймається індивідуально для кожного пацієнта.
4. Дані міжнародних рандомізованих досліджень та досліджень реальної практики свідчать, що переведення пацієнтів зі складних режимів інсулінотерапії на фіксовану комбінацію базального інсуліну гларгін 100 Од/мл та арГПП‑1 ліксисенатиду сприяє покращенню всіх параметрів глікемічного контролю, досягненню індивідуального цільового рівня HbA1c зі зменшенням маси тіла, ризику гіпоглікемії, дози інсуліну та навантаження від лікування.
5. Перехід на фіксовану комбінацію базального інсуліну гларгін 100 Од/мл та арГПП‑1 ліксисенатиду доцільний та можливий для пацієнтів з ЦД 2 типу, які застосовують премікс-інсуліни або базис-болюсний режим інсулінотерапії з рівнем HbA1c до 10% та добовою дозою базального інсуліну до 60 Од з метою спрощення схеми інсулінотерапії та поліпшення якості глікемічного контролю.
6. Додатковим фактором на користь переведення пацієнтів зі складних режимів інсулінотерапії є епізоди гіпоглікемічних станів у пацієнта, потреба у запобіганні збільшенню маси тіла.
7. Інші фактори, як-от вік пацієнта, маса тіла, ІМТ, тривалість ЦД, тривалість інсулінотерапії, рівень С‑пептиду, коморбідність, не є серйозними лімітуючими чинниками.
8. Протипоказання до переводу визначаються протипоказаннями до компонентів фіксованої комбінації, а саме гострий панкреатит, панкреанекроз, зловживання алкоголем, діабетичний кетоз та кетоацидоз.
Підготував Олександр Соловйов
Медична газета «Здоров’я України 21 сторіччя» № 9 (545), 2023 р.